Репродуктивная системы мужчины исключительно важна, как и остальные системы организма, обеспечивающие нормальную жизнедеятельность. Поэтому несвоевременное обращение к специалисту или, что еще хуже, игнорирование тревожных признаков, создает гораздо большие проблемы, чем они были изначально.
На мужскую систему репродукции возложены три главные задачи:
- Образование в семенниках (семенных канальцах) сперматозоидов. В процессе одного семяизвержения выходит 30-500 млн. сперматозоидов.
- Эвакуация семенной жидкости из мужских половых органов и ее доставка в женские.
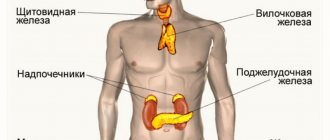
- Синтез основного андрогена (группа стероидных половых гормонов мужчин) – тестостерона.
ТЕСТОСТЕРОН
Основная часть тестостерона (мужской половой гормон) вырабатывается семенниками; меньшее количество — клетками сетчатого слоя коры надпочечников и при трансформации из предшественников в периферических тканях. У женщин тестостерон образуется в процессе периферической трансформации, а также при синтезе в клетках внутренней оболочки фолликула яичников и сетчатого слоя коры надпочечников. Тестостерон обеспечивает у мужчин формирование половой системы по мужскому типу, развитие мужских вторичных половых признаков в период полового созревания, отвечает за поддержание половой функции (либидо и потенция), созревание сперматозоидов, развитие скелета и мышечной массы, стимулирует костный мозг, деятельность сальных желез, модулирует синтез b-эндорфинов («гормонов радости»), инсулина. У женщин участвует в механизме регрессии фолликула в яичниках и в регуляции уровня гонадотропных гормонов гипофиза. Биологически активен только свободный тестостерон, растворенный в плазме, который в организме человека играет роль белкового анаболика, то есть стимулирует синтез белка. Именно по этой причине мужчины, как правило, крупнее женщин и более мускулистые. Во многих структурах, локализованных (находящихся) в коже, поступающий с кровью тестостерон определяет мужской тип волосяного покрова (рост бороды и т.п.) и избыточные сальные выделения (себорею). Уровень тестостерона у мужчин повышается в период полового созревания и сохраняется на высоком уровне в среднем до 60 лет. В течение суток концентрация гормона в плазме крови колеблется (max. – в утренние часы, min. – в вечерние). У женщин максимальная концентрация тестостерона определяется в лютеиновой фазе и в период овуляции. У беременных женщин нарастает к III триместру, превышая почти в 3 раза концентрацию у небеременных женщин. Показания к назначению анализа: У обоих полов: бесплодие, облысение, угревая сыпь, жирная себорея, опухоли надпочечников. У женщин: гирсутизм, ановуляция, аменорея, олигоменорея, дисфункциональные маточные кровотечения, невынашивание беременности, синдром поликистозных яичников, миома матки, эндометриоз, новообразования молочной железы, гипоплазия (недоразвитие) матки и молочных желез. У мужчин: нарушение потенции, снижение либидо, мужской климакс, первичный и вторичный гипогонадизм, хронический простатит, остеопороз. Повышение уровня тестостерона в крови может говорить о преждевременном половом созревании (у мальчиков), гиперплазии коры надпочечников, опухолях, продуцирующих половые гормоны. Уровень тестостерона обычно снижен при синдроме Дауна, почечной, печеночной недостаточности, недостаточности половых желез. Подготовка к исследованию: накануне исследования необходимо исключить физические нагрузки (спортивные тренировки) и курение. У женщин анализ производится на 6-7 день менструального цикла, если другие сроки не указаны лечащим врачом.
КАК ОБРАЗУЕТСЯ СПЕРМА?
Производство спермы называется сперматогенезом. Он может происходить только под влиянием гормонов, поэтому до полового созревания (12–16 лет) организм мальчика не способен производить сперматозоиды.
Когда в организме подростка повышается уровень тестостерона, активируется сперматогоний — особые стволовые клетки в яичках. Они превращаются в сперматоциты. Эти клетки содержат двойной набор хромосом, после деления из них образуются вторичные сперматоциты, содержащие по одному набору хромосом.
У человека есть две половые хромосомы – X и Y. Яйцеклетка может содержать только хромосому X. Сперматозоид – либо X, либо Y. Если яйцеклетку оплодотворяет сперматозоид с Y-хромосомой, получается мальчик, если с X – девочка.
Из сперматоцитов образуются сперматидные клетки. На этом сложный процесс образования спермы не заканчивается. Сперматидные клетки проходят через процесс, известный как спермиогенез. У них отрастают хвостики, и они приобретают черты, характерные для сперматозоидов. После дозревания в придатке яичка они готовы покинуть организм мужчины в поисках яйцеклетки.
Зрелый сперматозоид умеет передвигаться со скоростью 20 см в час. И это при том, что его длина составляет 0,05 мм.
ГСПГ (ГЛОБУЛИН, СВЯЗЫВАЮЩИЙ ПОЛОВЫЕ ГОРМОНЫ)
Большая часть тестостерона, поступающего в кровь, связывается со специфическим транспортным белком — ГСПГ. Снижение синтеза ГСПГ приводит к нарушению доставки гормонов к органам-«мишеням» и выполнению их физиологических функций. У мужчин с возрастом происходит повышение секреции ГСПГ. Это может приводить к снижению активного тестостерона и к усилению эффектов эстрогенов, что проявляется гинекомастией (увеличение грудных желез у мужчин) и перераспределением жировой клетчатки по женскому типу. У женщин содержание ГСПГ почти вдвое выше, чем у мужчин, поскольку эстрогены увеличивают уровень синтеза ГСПГ в печени, а андрогены, напротив, снижают его продукцию. Показания к назначению анализа: У обоих полов: клинические признаки увеличения или снижения уровня андрогенов при нормальном уровне тестостерона, облысение, угревая сыпь, жирная себорея. У женщин: гирсутизм, ановуляция, аменорея, синдром поликистозных яичников, прогнозирование развития гестоза (ГСПГ снижен). У мужчин: мужской климакс, хронический простатит, нарушение потенции, снижение либидо. Повышение уровня ГСПГ может наблюдаться при тиреотоксикозе, циррозе печени, приеме эстрогенов и пероральных контрацептивов. Снижение уровня ГСПГ может быть при гипотиреозе, ожирении, акромегалии, синдроме Кушинга, гиперпролактинемии, синдроме поликистозных яичников, после приема андрогенов. Подготовка к исследованию: натощак.
Размер полового члена и использование презервативов
Разрыв надетого на член презерватива стал предметом нескольких исследований. 92 моногамные гетеросексуальные пары в возрасте от 18 до 40 лет для женщин и 18-50 лет для мужчин были включены в предстоящее изучение презервативов Дюрекс-Рамзес. При каждом половом сношении велся дневник, который включал сведения о применении презерватива, его разрыве и соскальзывании. Во Франции телефонное обследование 20 000 случайных индивидов вовлекло 4 500 человек, активных в половом отношении, из которых 731 человек пользовались презервативом в предыдущий год и 707 человек предоставили информацию о трудностях их применения. В исследовании в Австралии, в котором 184 мужчины использовали 3658 презервативов, кроме прочих вещей учитывался размер полового члена как фактор для разрыва и соскальзывания презерватива.
Хотя наиболее распространённый тип презервативов произведён из латекса и способен сильно растягиваться, они чувствительны к сухому трению (например, к сухому движению трения при фрикциях, когда приложено сильное давление или отсутствуют гладкие смазанные движения), равно как и к другим ошибкам их применения. В отдельном исследовании, например, у людей, практиковавших анальный секс, разрыв презерватива был больше связан с избыточным трением (в этом случае, в результате применения недостаточного количества смазки), чем непосредственно с размером полового члена. Частота разрыва презерватива при их правильном применении составила 1,34 %, а соскальзывание составило 2,05 %, при общей частоте неудач, равной 3,39 %. Размер полового члена не влиял на соскальзывание, но окружность члена и разрыв презерватива в сильной степени были связаны — при более крупных размерах возрастал процент разрывов.
В настоящее время проблема размеров презервативов представляется надуманной. Так, в СССР производились презервативы трёх размеров: № 1, № 2, № 3, которые различались по размеру. Презерватив с размером № 1 постепенно был вытеснен из продажи, так как не пользовался спросом — предположительно из-за нежелания мужчин признаваться в самом маленьком размере. Презерватив № 3 вытеснен из производства по причине нежелания плановой экономики излишне тратить резину. В ходу оставалось «изделие № 2» — и он был 54 мм в ширину и 180 мм в длину, что соответствует европейскому размеру XXL. Материалом производства была резина. В настоящее время презервативы производятся чаще всего из латекса, из резины же не производятся вообще. Поскольку латекс имеет свойство значительно растягиваться, в отличие от резины, вопрос о размере презерватива скорее всего номинальный.
По материалам из википедии — https://u.to/RmFRDg
ПРОЛАКТИН
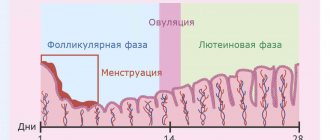
Пролактин – гормон, вырабатываемый в передней доле гипофиза, небольшое количество синтезируется периферическими тканями, а при беременности производится и в эндометрии. Этот гормон играет исключительно важную роль во многих процессах, происходящих в организме, в частности, в обеспечении нормальной работы репродуктивной системы. Пролактин способствует также формированию полового поведения. Он регулирует водно-солевой обмен, задерживая выделение воды и натрия почками, стимулирует всасывание кальция, оказывает модулирующее воздействие на иммунную систему. В целом пролактин активирует анаболические процессы в организме. Суточная секреция пролактина имеет пульсирующий характер. Во время сна его уровень растет. После пробуждения концентрация пролактина резко уменьшается, достигая минимума в поздние утренние часы. После полудня уровень гормона нарастает. В отсутствие стресса, суточные колебания уровня находятся в пределах нормальных значений. Во время менструального цикла в лютеиновую фазу уровень пролактина выше, чем в фолликулиновую. С 8-й недели беременности уровень пролактина повышается, достигая пика к 20-25 неделе, затем снижается непосредственно перед родами и вновь увеличивается в период лактации. Во время беременности пролактин поддерживает существование желтого тела и выработку прогестерона, стимулирует рост и развитие молочных желез и образование молока. Повышение уровня пролактина является одной из частых причин бесплодия. Показания к назначению анализа: галакторея, цикличные боли в молочной железе, мастопатия, ановуляция, олигоменорея, аменорея, дисфункциональные маточные кровотечения, бесплодие, диагностика полового инфантилизма, хронического воспаления внутренних половых органов, тяжело протекающий климакс, ожирение, снижение либидо и потенции (мужчины), гинекомастия (мужчины), остеопороз. Анализ показывает повышение уровня пролактина при заболеваниях гипоталамуса, гипофиза, первичном гипотиреозе, синдроме поликистозных яичников, хронической почечной недостаточности, циррозе печени, недостаточности коры надпочечников и врожденной дисфункции коры надпочечников; опухолях, продуцирующих эстрогены и других состояниях. Уровень пролактина в крови обычно снижен при гипофизарной недостаточности, истинном перенашивании беременности. Подготовка к исследованию: За 1 день исключить половое сношение и тепловые воздействия (сауну), за 1 час — курение. Так как на уровень пролактина большое влияние оказывают стрессовые ситуации, желательно исключить факторы, влияющие на результаты исследований: физическое напряжение (бег, подъем по лестнице), эмоциональное возбуждение. Поэтому перед процедурой следует отдохнуть 10-15 минут, успокоиться.
ФСГ (фолликулостимулирующий гормон)
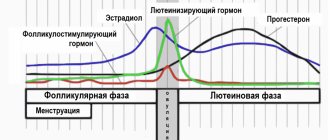
ФСГ — гормон гипофиза, регулирующий работу половых желез. У мужчин выделяется постоянно равномерно, у женщин — циклически, повышаясь в первую фазу менструального цикла. ФСГ способствует образованию и созреванию половых клеток: яйцеклеток и сперматозоидов. Яйцеклетка в яичнике растет в составе фолликула, состоящего из фолликулярных клеток. Эти клетки при росте фолликула, под влиянием ФСГ, синтезируют женские половые гормоны — эстрогены, которые, в свою очередь, подавляют выделение ФСГ (принцип отрицательной обратной связи). Показания к назначению анализа: снижение либидо и потенции, бесплодие, ановуляция, олигоменорея, аменорея, дисфункциональные маточные кровотечения, невынашивание беременности, преждевременное половое развитие или его задержка, синдром поликистозных яичников, эндометриоз, задержка роста, синдром хронического воспаления внутренних половых органов. Повышение уровня ФСГ может свидетельствовать о недостаточности функции половых желез, опухоли гипофиза, первичном гипогонадизме (у мужчин), синдроме истощения яичников (у женщин), почечной недостаточности, дисфункциональных маточных кровотечениях и других состояниях. Анализ покажет снижение уровня ФСГ при гипофункции гипофиза или гипоталамуса, беременности, вторичной аменорее, синдроме поликистозных яичников, гиперпролактинемии. Подготовка к исследованию: Анализ делается на 6-7 день менструального цикла, если другие сроки не указаны лечащим врачом. За 3 дней до взятия крови необходимо исключить спортивные тренировки. За 1 час до взятия крови — курение. Непосредственно перед забором крови необходимо успокоиться. Взятие крови из вены производится натощак, лежа.
Половые различия
Мужской половой железой является яичко, женской – яичник. Наличие мужской или женской половой железы определяет так называемый гаметный пол (от греч. gametes – супруг, gamete – супруга), а именно способность железы производить сперматозоиды (мужские половые клетки) или яйцеклетки (женские половые клетки) и вырабатывать мужские или женские половые гормоны. Половые гормоны, в свою очередь, влияют на созревание половых органов и появление вторичных половых признаков, к которым относятся особенности телосложения, расположение волос, строение гортани, развитие мускулатуры и жировых отложений. Деятельность половых желез находится под контролем гипофиза – эндокринной железы, расположенной на основании головного мозга.
Между полами имеются значительные различия не только в строении тела, но и в психике. Например, у женщин лучше развиты вербальные (связанные с речью) способности, у мужчин – математические и способность ориентации в пространстве. Пол (половые гормоны) определяет биологическую, психологическую и социальную жизнь человека, его половое самосознание и поведение. Кроме наследственных факторов культура, к которой принадлежит человек, воспитание в семье, другие воздействия окружающей среды также оказывают значительное влияние на половое поведение человека.
Рассмотрим строение половых желез.
ЛГ (лютеотропный гормон)
У женщин лютеотропный гормон стимулирует синтез эстрогенов; регулирует секрецию прогестерона и формирование желтого тела. У мужчин, стимулируя образование глобулина, связывающего половые гормоны (ГСПГ), повышает проницаемость семенных канальцев для тестостерона. Тем самым увеличивается концентрация тестостерона в плазме крови, что способствует созреванию сперматозоидов. В свою очередь, тестостерон повторно сдерживает выделение ЛГ. Выделение гормона носит пульсирующий характер и зависит у женщин от фазы овуляционного цикла. В период полового созревания уровень ЛГ повышается, приближаясь к значениям, характерным для взрослых. В менструальном цикле у женщин пик концентрации ЛГ приходится на овуляцию, после которой уровень гормона падает и держится всю лютеиновую фазу на более низких, чем в фолликулярной фазе, значениях. Во время беременности концентрация снижается. В период постменопаузы происходит повышение концентрации ЛГ, как и ФСГ (фолликулостимулирующего гормона). У женщин концентрация ЛГ в крови максимальна в промежуток от 12 до 24 часов перед овуляцией и удерживается в течение всего дня, достигая концентрации в 10 раз большей по сравнению с неовуляционным периодом. У мужчин уровень ЛГ увеличивается к 60-65 годам. Показания к назначению анализа: гирсутизм, снижение либидо и потенции, ановуляция, олигоменорея, аменорея, бесплодие, дисфункциональные маточные кровотечения, невынашивание беременности, преждевременное половое развитие или его задержка, половой инфантилизм, эндометриоз, контроль эффективности гормонотерапии. Повышение уровня ЛГ наблюдается при недостаточности функции половых желез, синдроме поликистозных яичников, опухоли гипофиза, почечной недостаточности, атрофии гонад у мужчин после воспаления яичек. Снижение уровня ЛГ происходит при вторичной аменорее; гипофункции гипофиза и гипоталамуса, генетических синдромах, нервной анорексии, синдроме поликистозных яичников, недостаточности лютеиновой фазы, хирургических вмешательствах. Подготовка к исследованию: за 3 дня до взятия крови необходимо исключить спортивные тренировки. За 1 час до взятия крови — курение. Непосредственно перед забором крови необходимо успокоиться. Забор крови производится натощак, лежа. Анализ делается на 6-7 день менструального цикла, если другие сроки не указаны лечащим врачом.
Что такое размер?
Размер полового члена мужчины — характеристика мужского полового члена по длине и ширине.
Тема на форуме, где мы обсуждаем размер — https://forum-makarova.ru/malenkij-razmer-chlena.t1559/
**Хочешь всё знать про мужское здоровье? Стримы по вторникам и субботам!** **Лично от доктора Макаровой! Вступай в чат чтобы не пропустить!* — https://t.me/makarovamama
Правильным признаётся измерение длины полового члена — у стоящего прямо индивида наложением линейки сверху на полностью эрегированный член, ширины — в нескольких местах с усреднением. Документально подтверждённым самым большим членом считается пенис длиной 33,5 см и 15 см в обхвате, который был описан в начале ΧΧ столетия. По данным ряда исследований, средняя длина полового члена около 13-15 см. И хотя вопрос о предпочтениях женщин является спорным, во все времена вопросу увеличения размеров полового члена уделялось особое внимание.
ЭСТРАДИОЛ
У женщин эстрадиол вырабатывается в яичниках, в плаценте и в сетчатой зоне коры надпочечников под влиянием ФСГ, ЛГ и пролактина. В небольших количествах эстрадиол образуется в ходе периферического преобразования тестостерона. У мужчин эстрадиол образуется в семенниках, в коре надпочечников, но большая часть — в периферических тканях за счет преобразования тестостерона. Эстрадиол обеспечивает у женщин формирование половой системы по женскому типу, развитие женских вторичных половых признаков в период полового созревания, становление и регуляцию менструальной функции, развитие яйцеклетки, рост и развитие матки в течение беременности. Он также отвечает за психофизиологические особенности полового поведения и обеспечивает формирование подкожной жировой клетчатки по женскому типу. Необходимым условием осуществления эффектов эстрадиола является правильное соотношение с уровнем тестостерона. Эстрадиол обладает анаболическим действием, усиливает обмен костной ткани и ускоряет созревание костей скелета; способствует задержке натрия и воды в организме, снижает уровень холестерина и повышает свертывающую активность крови. Суточные колебания концентрации эстрадиола в сыворотке связаны с ритмом секреции ЛГ (лютеинизирующего гормона): максимум приходится на период с 15 до 18 часов, а минимум — между 24 и 2 ч. У женщин детородного возраста уровень эстрадиола в сыворотке крови и плазме зависит от фазы менструального цикла. Наиболее высокий уровень эстрадиола отмечается в позднюю фолликулярную фазу. Во время беременности концентрация эстрадиола в сыворотке и плазме нарастает к моменту родов, а после родов она возвращается к норме на 4-й день. С возрастом у женщин наблюдается снижение концентрации эстрадиола. В постменопаузу концентрация эстрадиола снижается до уровня, наблюдаемого у мужчин. Показания к назначению анализа: диагностика нарушений менструального цикла и фертильности (способности производить потомство) женщин, аменорея, олигоменорея, ановуляция, гипогонадизм, нарушение полового созревания, остеопороз (у женщин), гирсутизм, бесплодие, предменструальный синдром, признаки феминизации у мужчин. Повышение уровня эстрадиола наблюдается при гиперэстрогении; эндометриоидных кистах яичников; опухолях яичников, яичек, циррозе печени, беременности, приеме гормональных препаратов. Уровень эстрадиола снижен при интенсивной физической нагрузке у нетренированных женщин, при значительной потере веса, диете с высоким содержанием углеводов и низким содержанием жиров, у вегетарианцев, у курящих беременных в ранние сроки; при хроническом воспалении внутренних половых органов, хроническом простатите, недостаточности функции половых желез и других состояниях. Подготовка к исследованию: накануне исследования исключить физические нагрузки (спортивные тренировки) и курение. У женщин анализ производится на 6-7 день менструального цикла, если другие сроки не указаны лечащим врачом.
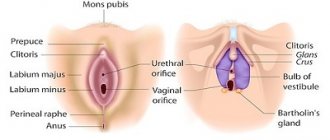
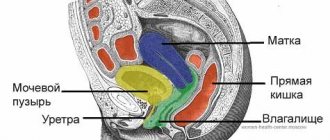
Строение и функции наружных мужских половых органов
Группа наружных репродуктивных органов мужчины включает:
- Пенис (половой член) – орган, участвующий в сексуальном контакте, извергающий семенную жидкость. Местом прикрепления фаллоса к лобку является корень. Тело пениса и головка прикрыты крайней плотью (кожная складка), которая в норме должна легко и безболезненно отодвигаться, обнажая головку. В крайней плоти расположены множественные железы, вырабатывающие смегму (сальная смазка). Внутри пенис состоит из двух пещеристых (кавернозных) и одного губчатого (спонгиозного) тела. Именно пещеристым телам мужчина обязан возникновению эрекции, при которой тела наполняются кровью и «набухают», увеличивая размер пениса. В губчатом теле находится уретра (мочеиспускательный канал), в котором перекрывается путь для прохода мочи во время коитуса и семяизвержения.
- Яички (тестикулы) – оливкообразные парные органы разного размера производят тестостерон и сперматозоиды. Находятся они в мешочке (мошонке), выполняющей роль «климат-контроля». Для здорового сперматогенеза (выработка спермы) в тестикулах должна поддерживаться постоянная температура ниже общей телесной температуры. Это обеспечивает мошонка и наружное расположение яичек. В противном случае сперматогенез будет нарушен, что негативно повлияет на фертильность (способность зачатия).
- Придаток яичка – продолговатый узкий парный орган, часть семявыносящего пути. В придатке накапливаются и дозревают спермии для дальнейшего продвижения в семявыносящие протоки. Скапливаются сперматозоиды в утолщении, сформированном в хвостовой части. В мошонке придаток прилегает к яичку, образуя карман. В норме через мошонку легко прощупывается.
ПРОГЕСТЕРОН
Прогестерон – женский половой гормон, вырабатывается в желтом теле яичников и в надпочечниках. Вне беременности секреция прогестерона начинает возрастать в предовуляторном периоде, достигая максимума в середине лютеиновой фазы, возвращаясь к исходному уровню в конце цикла. Содержание прогестерона в крови беременной женщины увеличивается, повышаясь в 2 раза к 7-8 неделе, а затем возрастая постепенно до 37-38 недель. После овуляции — выхода яйцеклетки из фолликула — на его месте в яичнике образуется желтое тело — железа, секретирующая прогестерон. Она существует и выделяет этот гормон в течение 12-16 недель беременности до того момента, когда полностью сформируется плацента и возьмет на себя функцию синтеза гормонов. Если зачатия не наступает, желтое тело гибнет через 12-14 дней, и начинается менструация. Прогестерон определяют для оценки овуляции и состоятельности желтого тела. При регулярном цикле — за неделю до менструации, при измерении ректальной температуры — на 5-7 день ее подъема; при нерегулярном цикле — несколько раз. Признаком овуляции и образования полноценного желтого тела является десятикратное повышение уровня прогестерона. Показания к назначению анализа: выявление причин нарушений менструального цикла, бесплодия, дисфункциональных маточных кровотечений, оценка состояния плаценты во второй половине беременности, дифференциальная диагностика истинного перенашивания беременности. Повышение уровня прогестерона наблюдается при гиперплазии коры надпочечников, кисте желтого тела, беременности, замедленном созревании плаценты. Анализ покажет снижение уровня прогестерона при отсутствии овуляции, недостаточности желтого тела, истинном перенашивании, плацентарной недостаточности, задержке внутриутробного развития плода, угрожающем аборте. Подготовка к исследованию: анализ проводится на 22-23 день менструального цикла, если другие сроки не указаны лечащим врачом. Взятие крови производится утром натощак, т. е. тогда, когда между последним приемом пищи и взятием крови проходит 8-12 часов. Можно пить воду.
Измерение полового члена мужчины
Для того, чтобы провести точное измерение, половой член должен быть в состоянии полной эрекции. Возможно, что в условиях медицинского учреждения это трудно достичь. По крайней мере, один бразильский врач для вызова полной эрекции прибегал к введению в половые члены медикаментов, что давало более постоянные результаты.
Некоторые клиницисты измеряли половой член путём растягивания его в невозбуждённом состоянии насколько это было возможно. Размеры, полученные мужчинами при самостоятельном измерении своих половых членов, ненадёжны, потому что они часто хотят сообщить о бóльших размерах члена.
Для проведения наиболее точных измерений размера полового члена индивида рекомендуют выполнить несколько измерений в разные дни и в разное время, предпочтительно при разной эрекции. После этого полученные результаты усредняют. Такой подход учитывает то, что может быть естественным колебанием в размере, обусловленное уровнем полового возбуждения, временем дня, температурой в помещении, частотой половой активности и ненадёжностью способов измерения.
Измерение длины (сверху) и ширины полового члена.
Длину можно измерить у стоящего индивида, когда половой член находится параллельно полу. Половой член измеряют по верхней поверхности от основания члена до его конца. Результаты признают неточными, если измерения проводились вдоль нижней поверхности полового члена, а также, если индивид сидел или был наклонён.
Половой член в обхвате
— это измерение окружности полового члена в состоянии полной эрекции. С вариациями это цитируют как среднее трёх измерений: сразу ниже головки полового члена, в середине тела и у основания полового члена.
ДЭА-SO4 (Дегидроэпиандростерона сульфат)
ДЭА-SO4 вырабатывается в коре надпочечников. Его уровень является адекватным показателем андроген-синтетической активности надпочечников. Гормон обладает лишь слабым андрогенным действием, однако в процессе его метаболизма в периферических тканях образуются тестостерон и дигидротестостерон. Во время беременности ДЭА-SO4 вырабатывается корой надпочечников матери и плода и служит предшественником для синтеза эстрогенов плаценты. К периоду полового созревания уровень этого гормона повышается, а затем плавно снижается по мере выхода человека из репродуктивного возраста. Снижается уровень ДЭА-SO4 и во время беременности. Показания к назначению анализа: адреногенитальный синдром, опухоли коры надпочечников, эктопические АКТГ-продуцирующие опухоли, привычное невынашивание, гипотрофия плода, диагностика состояния фето-плацентарного комплекса с 12-15 недели беременности. Повышение уровня ДЭА-SO4 наблюдается при адреногенитальном синдроме; опухолях коры надпочечников; эктопических АКТГ-продуцирующих опухолях; болезни Кушинга; фето-плацентарной недостаточности; гирсутизме женщин; угрозе внутриутробной гибели плода. Уровень ДЭА-SO4 снижен при гипоплазии надпочечников плода (концентрация в крови беременной женщины); внутриутробной инфекции; при приеме гестагенов.
Публикации в СМИ
Диагностика и клинические проблемы, связанные с искажённой половой дифференцировкой, требуют понимания механизмов развития половых желёз и протоков.
Нормальная половая дифференцировка. Зачатки гонад у человека не имеют половой дифференцировки до 45–50-го дня внутриутробного развития. На ранних стадиях присутствуют внутренние половые протоки: как мужские (вольфов, или мезонефральный проток), так и женские (мюллеров, или парамезонефрический проток) и недифференцированные гонады (половые валики). Позднее (критическая фаза — 8 нед внутриутробного развития) различными путями, диктуемыми генетическими и гормональными факторами, происходит дифференцировка мужских и женских половых органов.
• Дифференцировка по мужскому типу. Генотип — 46,XY • Y-хр. — детерминанта мужского пола. Под влиянием регуляторного фактора (определяющий развитие яичек фактор), кодируемого Y-хр., половые валики развиваются как яички; при отсутствии фактора развиваются яичники • Клетки Ляйдига яичек плода под контролем гонадотропинов (хорионического и гипофизарного) секретируют тестостерон •• Под влиянием тестостерона из мезонефрального протока развиваются: семявыносящий проток, придаток яичка, семенные пузырьки •• 5-Редуктаза катализирует превращение тестостерона в дигидротестостерон (ДГТ), необходимый для завершающейся к 12–14 нед внутриутробного развития дифференцировки наружных половых органов (мошонка, половой член) •• Клетки Сертоли яичек плода секретируют мюллеровский ингибирующий фактор (МИФ), вызывающий регрессию мюллеровых протоков у плода мужского пола.
• Дифференцировка по женскому типу (генотип — 46,ХХ) происходит при отсутствии определяющего развитие яичек фактора Y-хр., тестостерона, ДГТ и МИФ • При отсутствии Y-хр. половые валики развиваются как яичники • При отсутствии МИФ мюллеров проток развивается в маточные трубы, матку и верхнюю треть влагалища • При отсутствии тестостерона и ДГТ вольфов проток дегенерирует и развиваются клитор, большие и малые половые губы, влагалище • Яичники начинают функционировать в пубертате; формирование по женскому фенотипу идёт автономно, под влиянием гормонов плаценты и материнского организма. Искажения половой дифференцировки приводят к рождению ребёнка, имеющего черты и мужского, и женского пола, но не являющегося полностью (фенотипически!) ни мужчиной, ни женщиной.
• Истинный гермафродитизм. В половых железах присутствует ткань как семенников, так и яичников. Кариотип: приблизительно в 80% — 46,XX, остальные случаи — 46,XY или мозаицизм. Этиология неясна •• Обычно выражена значительная вирилизация, вследствие чего большинство истинных гермафродитов воспитываются как мужчины. Могут возникать гинекомастия и циклическая гематурия как результат маточного кровотечения •• Серьёзное подозрение в истинном гермафродитизме должно возникнуть, если у ребёнка гениталии переходного типа, ХХ-кариотип и нормальный уровень 17-гидроксипрогестерона, что исключает недостаточность 21-гидроксилазы. Окончательный диагноз базируется на хирургическом исследовании и обнаружении половых желёз, содержащих ткани как яичника, так и семенников.
• Смешанный дисгенез половых желёз наблюдается при кариотипе 45,Х/46,XY •• Клиника: широкий спектр строения внешних половых органов — от полностью мужских до полностью женских ••• Половые железы могут выглядеть различно: от узнаваемых внешне яичников до дисгенетических яичек; часто наблюдают асимметричность гонад ••• Эффекты клеточной линии 45,Х могут имитировать фенотип синдрома Тёрнера •• Диагноз устанавливают кариотипированием.
• Мужской псевдогермафродитизм. Дети генотипа 46,XY; имеются яички, но маскулинизация неполная (гипоспадия, микрофаллия, недоразвитая мошонка с яичками или без них). Мужской псевдогермафродитизм наблюдают при множестве эндокринных расстройств (дефекты синтеза тестостерона, его метаболизма и эффектов на клетки-мишени) •• Рейфенштейна синдром. Семейная форма мужского псевдогермафродитизма: фенотипически неопределённая половая принадлежность гениталий, гипоспадия, постпубертатная гинекомастия; бесплодие в связи со склерозом семенных канальцев. Синоним: Кляйнфелтера–Рейфенштейна–Олбрайта синдром •• Тестикулярная феминизация (см. Синдром тестикулярной феминизации) •• Псевдогермафродитизм мужской (*300018, Xp21.3, ген DSS, À) — локус на Х хромосоме, удвоение которого приводит к инверсии пола.
• Недостаточность 5a-редуктазы (*264600, r) нарушает превращение тестостерона в ДГТ •• Мальчики (кариотип 46XY) рождаются с наружными половыми органами неопределённой половой принадлежности. Некоторых новорождённых относят к девочкам в связи с минимальными проявлениями вирилизации при рождении •• В период полового созревания происходят изменения, зависящие от тестостерона: перемещение яичек в окончательную позицию, увеличение мышечной массы, огрубение голоса •• Имеется сообщение об одном изоляте, в котором многие дети воспитывались как девочки, но после пубертата они приобрели выраженные черты мужского фенотипа •• Диагноз может быть установлен при обнаружении повышенного соотношения тестостерон/ДГТ после стимуляции ХГТ.
• Нарушения синтеза и метаболизма тестостерона наблюдают редко; известно несколько форм ферментной недостаточности (r) •• Недостаточность холестерин десмолазы. Характерна тяжёлая форма потери соли. Выраженный дефицит минералокортикоидов и ГК, а также андрогенов приводит к смерти в раннем детском возрасте, несмотря на заместительную терапию стероидными гормонами •• Недостаточность 3b-гидроксистероид дегидрогеназы. Мужчины вирилизированы не полностью (дефект синтеза тестостерона). Женщины могут быть вирилизированы в лёгкой степени. Диагноз основывается на выявлении повышенных концентраций в крови дегидроэпиандростерона и 17-гидроксипрегненолона •• Недостаточность 17a-гидроксилазы •• Недостаточность 17-оксидоредуктазы предупреждает превращение андростендиона в тестостерон. Диагноз может быть установлен при обнаружении повышенного отношения андростендиона к тестостерону после стимуляции ХГТ •• Недостаточность 17-a-кетостероид редуктазы яичек (*264300, 9q22, ген HSD17B3, EDH17B3, r) — клинически не отличима от недостаточности 5-a-редуктазы-2 (264600) •• Недостаточность 17,20-десмолазы (*309150, À r) — редкая причина мужского псевдогермафродитизма, возникающего в результате блока превращения прогестагенов в андрогены. Дефект может быть выявлен по искажённому соотношению прогестагенов и андрогенов как на базальном уровне, так и после стимуляции ХГТ. У женщин гениталии нормальны, но не происходит полового созревания (нет эстрогенов).
• Женский псевдогермафродитизм. Дети с генотипом 46,XX (имеются яичники), но, как правило, мужской фенотип при рождении. Повышенная чувствительность ХХ-плода к воздействию андрогенов во время критического периода (8 нед внутриутробного развития) приводит к развитию разной степени выраженности губо-мошоночного сращения, формированию урогенитального синуса и увеличению клитора. Некоторые дети при рождении выглядят как мальчики с крипторхизмом •• Врождённая гиперплазия надпочечников. Дефекты, приводящие к развитию женского псевдогермафродитизма, — недостаточность 21- и 11-гидроксилазы, а также 3--гидроксистерон дегидрогеназы •• Влияние материнских андрогенов и прогестина. По мере осознания потенциальной опасности для развивающегося плода ЛС, принимаемых матерью во время беременности, андрогенные препараты становятся всё более редкой причиной женского псевдогермафродитизма. Изредка причиной развития этой патологии может быть вирилизирующая опухоль или заболевание матери во время беременности. Необходим тщательный сбор анамнестических данных (течение беременности, включая приём ЛС и заболевания).
• Врождённые пороки наружных половых органов: гипоспадия и микрофаллия •• Гипоспадию различной степени выраженности регистрируют изолированно или в сочетании с другими врождёнными дефектами, особенно мочеполовой системы •• Микрофаллия. Гениталии у мальчиков небольших размеров, но хорошо дифференцированные. Существуют стандарты оценки длины выпрямленного полового члена, начиная с раннего детского возраста до взрослого состояния. Рост гениталий определяют гормональной стимуляцией яичек плода гипофизарным гонадотропином ••• Этиология. Микрофаллия (гипоплазия полового члена) может указывать на постнатальный гипогонадотропный гипогонадизм (как при синдроме Кальманна) или может быть отражением врождённого гипопитуитаризма ••• Лечение. Можно ожидать эффекта от применения тестостерона (25–50 мг каждые 3 нед в течение 3 мес), что приводит к положительному косметическому эффекту без значительного ускорения созревания скелета.
Ведение ребёнка с бисексуальными гениталиями • Полное диагностическое обследование должно быть предпринято в возможно более ранние сроки после рождения ребёнка с бисексуальными гениталиями. Необходимо убедить родителей отложить присвоение ребёнку имени и атрибуцию пола до окончания диагностических мероприятий. Нужны: тщательный сбор семейного анамнеза, детали течения беременности, общий осмотр •• Осмотр. Следует оценить размеры полового члена, расположение мочеиспускательного канала, наличие пальпируемых гонад (обычно яичек) и другие признаки (дисморфические и асимметричные) •• Лабораторные исследования включают: хромосомный анализ, определение содержания электролитов, тестостерона, ЛГ, ФСГ и 17-гидроксипрогестерона. Радиографическое контрастное исследование урогенитальных синусов часто помогает обнаружить влагалище и шейку матки, иногда удаётся рассмотреть маточные трубы. УЗИ органов таза может выявить наличие яичников и матки ••• При кариотипе 46,XX и повышенном содержании 17-гидроксипрогестерона наиболее вероятна недостаточность 21-гидроксилазы. При нормальном уровне 17-гидроксипрогестерона наиболее вероятен истинный гермафродитизм. Оценка содержания 11-дезоксикортизола и дегидроэпиандростерона исключает возможность недостаточности 11-гидроксилазы или 3-b-гидроксистерон дегидрогеназы ••• При кариотипе 46,ХY оценка содержания половых и надпочечниковых стероидов до и после стимуляции АКТГ и ХГТ позволяет идентифицировать редкие формы врождённой гиперплазии надпочечников и нарушения синтеза и метаболизма тестостерона ••• При подозрении на глюкокортикоидную недостаточность (в т.ч. с потерей соли) за детьми до получения результатов анализов должно быть установлено тщательное наблюдение ••• Диагноз частичной устойчивости к андрогенам зависит от семейного анамнеза. Высокие уровни тестостерона у новорождённых с повышенным уровнем ЛГ позволяют подозревать устойчивость к андрогенам.
• Присвоение пола. Для решения множества терапевтических и общих вопросов необходим точный диагноз •• Даже заметно вирилизированные девочки с недостаточностью 21 гидроксилазы должны воспитываться как девочки, поскольку при адекватном лечении заболевания и косметическом восстановлении наружных половых органов они будут иметь полноценные репродуктивные возможности •• Для мальчиков с кариотипом 46,XY и бисексуальными гениталиями определение пола необходимо основывать на решении возможности выполнения половых функций в качестве мужчины. Обычно это зависит от размера полового члена и оценки хирургом возможности оперативной коррекции гипоспадии ••• Дисгенетические яички и яичнико-семенники должны быть удалены, поскольку высока вероятность их злокачественной трансформации ••• Во избежание нежелательных гормональных влияний в период полового созревания необходимо удалять гонады, не соответствующие полу.
• Лечение •• Адекватная заместительная гормональная терапия, как правило, должна назначаться в период полового созревания •• Генетическое консультирование (в т.ч. по вопросам полового поведения) семей и детей — важный момент медицинской помощи •• Полное, но тактичное информирование о результатах всех анализов (в соответствии с возрастом пациента) должно привести к успешной психосексуальной адаптации •• Удаление гонад. Вследствие возможной малигнизации ХY-гонаду при синдроме резистентных яичников необходимо удалить до полового созревания или сразу после диагностики. Нет необходимости удаления гонад у больных ни при синдроме Тёрнера, ни при синдроме Кальманна, поскольку нет потенциальной возможности малигнизации гонад; при синдроме Тёрнера хр. Y нет, а при синдроме Кальманна хромосомы нормальные. Для синдрома нечувствительности к андрогенам (см. Синдром тестикулярной феминизации) характерно наличие гонад типа ХY; гонады не надо удалять до завершения полового развития, поскольку риск развития новообразований гонад низок до 20-летнего возраста •• Изменение пола производят при гермафродитизме, а также по желанию транссексуала, когда больной убеждён, что имеющиеся у него половые признаки не соответствуют его полу. После тщательной предоперационной подготовки (консультация психиатра, заместительная гормональная терапия) выполняют разрушающую операцию с последующей реконструкцией органов при помощи различных лоскутов и кожных трансплантатов.
Сокращения. ДГТ — дигидротестостерон, МИФ — мюллеровский ингибирующий фактор
МКБ-10. Q56 Неопределенность пола и псевдогермафродитизм
Примечание. Гермафродитизм (из греческой мифологии — Hermaphroditos, сын бога Гермеса [Hermes] и богини Афродиты [Aphrodite]; во время купания слился своим телом с нимфой) — наличие у индивидуума и мужской, и женской половых желёз (истинный гермафродитизм) « андрогиния « двуполость •• Термин также (и с генетической точки зрения — нестрого) употребляют в значении: наличие у индивидуума признаков обоих полов (включая поведенческие) « амбисексуальность « бисексуализм «бисексуальность « интерсексуализм « интерсексуальность.
17-ОН-ПРОГЕСТЕРОН
17-ОН-прогестерон – гормон, отвечающий за репродуктивную (детородную) функцию человека. Продуцируется в надпочечниках, половых железах и плаценте. Показания к назначению анализа: диагностика и мониторинг пациентов с врожденной гиперплазией надпочечников, гирсутизм, нарушения цикла и бесплодие у женщин; опухоли надпочечников. Наиболее часто повышение уровня 17-ОН-прогестерона наблюдается при врожденной гиперплазии надпочечников, опухолях надпочечников или яичников. Уровень 17-ОН-прогестерона снижен обычно при болезни Аддисона, псевдогермафродитизме у мужчин. Подготовка к исследованию: по указаниям лечащего врача (у женщин обычно кровь для исследования берут на 3-5 день цикла), натощак. Наш словарь Галакторея — выделение молока, молозива или молокоподобной жидкости из грудных желез. Аменорея — отсутствие менструаций в течение 6 месяцев и более. Олигоменорея — нарушение менструального цикла, характеризующееся малым сроком менструаций Гипогонадизм — патологическое состояние, характеризующееся недоразвитием внутренних и наружных половых органов и нечеткой выраженностью вторичных половых признаков. Болезнь Аддисона — характеризуется недостаточной секрецией кортикостероидных гормонов надпочечниками. Симптомы заболевания: слабость, вялость, гипотония, появление на коже темных пятен. Гирсутизм — усиленный рост волос у женщин по мужскому типу вдоль срединной линии живота, на лице, груди и внутренней поверхности бедер. Адреногенитальный синдром (псевдогермафродитизм) характеризуется гиперфункцией коры надпочечников и повышенным содержанием андрогенов в организме. Ановуляция — изменение менструального цикла, характеризующееся отсутствием выхода яйцеклетки из яичника. Лютеиновая фаза – вторая фаза менструального цикла, начинается с момента овуляции и образования желтого тела. Продолжительность – 12-16 дней. Гестоз — это осложнение беременности, при котором происходит расстройство функции жизненно важных органов, особенно сосудистой системы и кровотока. Синдром Кушинга. Термин используется для описания комплекса симптомов (круглое, лунообразное лицо, приобретающее красноватый цвет, отложение жира на шее).
Результаты исследований размеров половых членов мужчин
Хочешь стать настоящим мужчиной!? — Жми!
Сколько должно быть в см?
Исследования оптимальной длины (13,8 см) в нашей отдельной статье —
Хотя полученные в исследованиях результаты заметно варьируются, большинство специалистов в США сходятся на том, что средний половой член мужчины приблизительно равен 13-15 см (5,1-5,9 дюймов) в длину. При доверительной вероятности 95 % это равно от 10,7 до 19,1 см (от 4,23 до 7,53 дюймов). Типичный обхват или окружность в состоянии полной эрекции приблизительно равны 12,3 см (4,85 дюймов). Средний размер полового члена мужчины слегка больше, чем его медианный размер. Нижеследующие результаты основаны на измерениях, которые проводились главным образом в США.