Метаболический синдром (МС) – это комплексное нарушение обмена веществ, в основе которого лежат инсулинорезистентность и компенсаторная гиперинсулинемия.
Данный симптомокомплекс является фактором риска для развития большого количества различных заболеваний.
При отсутствии своевременного выявления, коррекции образа жизни и адекватного лечения метаболический синдром может привести к развитию у пациента таких серьезных недугов, как сахарный диабет 2 типа, атеросклероз, артериальная гипертония и ишемическая болезнь сердца.
Наиболее часто метаболический синдром диагностируется у мужчин в возрасте 30+, однако в последние десятилетия растет число зафиксированных случаев пубертатной инсулинорезистентности – то есть, схожие проблемы со здоровьем возникают у совсем юных пациентов.
Вероятнее всего, возникновение метаболического синдрома у детей и подростков объясняется неправильным питанием. Это поистине глобальная проблема – по данным ВОЗ, сегодня в мире уже более 41 млн дошкольников имеют излишний вес.
Симптомы метаболического синдрома у женщин чаще проявляются после 50 лет (постменопаузальный период), с возрастом число больных только растет.
Ранняя диагностика метаболических нарушений в комплексе с рекомендациями врача-эндокринолога позволяет убрать или уменьшить выраженность основных проявлений данного синдрома.
Метаболический синдром: причины возникновения
В норме питательные вещества, попадающие в организм в процессе аэробного (с участием кислорода) и анаэробного (без участия кислорода) гликолиза, должны окислиться до углекислого газа, воды, аммиака, тогда организм способен легко вывести эти продукты и начать новый цикл переработки питательных веществ без вреда для органов и систем.
Однако неблагополучная экологическая обстановка, нездоровая пища, переутомление, стресс, наследственные факторы приводят к неполному, промежуточному окислению и образованию мелких и средних молекул углеводородов, накапливающихся в клетках и межклеточном веществе, осаждающихся на мембранах клеток и стенках сосудов.
Все это влечет за собой нарушение циркуляции жидкости в организме, нарушение поступления питательных веществ и кислорода в клетки, что, в конечном итоге, еще больше расстраивает метаболизм. Также в организме накапливаются гистамин, серотонин, катехоломины и многие другие биологически активные вещества, образовавшиеся при различных заболеваниях и травмах, произошедших в жизни.
Организму достаточно трудно, а в большинстве случаев невозможно справиться с таким количеством токсинов, что с течением времени приводит к развитию различных заболеваний.
Метаболический синдром (МС) представляет собой симптомокомплекс, объединяющий нарушения липидного и углеводного обмена и их патологические проявления. Последние являются причиной атеросклероза, сердечно-сосудистых заболеваний и сахарного диабета 2-го типа. Данные эпидемиологических исследований показали, что частота МС увеличивается с возрастом, резко возрастая у лиц старше 50 лет. Определена ведущая роль висцеральной жировой ткани в развитии инсулинорезистентности. Однако в настоящее время феномен инсулинорезистентности изучен недостаточно, не выявлены этиологические факторы развития патологического процесса. Становится очевидным, что метаболические нарушения, лежащие в основе атеросклероза и сахарного диабета 2-го типа, необходимо рассматривать как предмет геронтологии.
Metabolic syndrome: pathogenesis and geriatric aspects of the problem
Metabolic syndrome is a number of certain criteria reflecting abnormalities in lipid and glucose metabolism and its pathological manifestations. These abnormalities are considered to be a reason for atherosclerosis, cardiovascular diseases and diabetes mellitus type 2. Data from epidemiological studies have shown that the incidence of metabolic syndrome increases with age, increasing sharply in patients older than 50 years. It was defined the leading role of visceral adipose tissue in the development of insulin resistance. The phenomenon of insulin resistance is studied not enough, not identified etiological factors in development of pathological process. Metabolic abnormalities that underlie atherosclerosis and diabetes type 2 should be regarded as a subject of gerontology.
Учение о метаболическом синдроме (МС) прошло сложный исторический путь. С античных времен было известно, что переедание и злоупотребление вином часто сочетались с ожирением и подагрой, что приводило к развитию инсульта. Наиболее часто это явление встречалось у представителей высшего общества. В1923 г. шведский врач Kylin описал синдром, получивший название «гипертензия-гипергликемия-гиперурикемия». В это же время советский ученый Г.Ф. Ланг указал на наличие тесной связи артериальной гипертонии (АГ) с ожирением, нарушением углеводного обмена и подагрой. Engelhardt и Wagner (1950) назвали ожирение интегральной частью триады, остальными составляющими которой являются подагра и диабет. В1981 г. на основании эпидемиологических и патофизиологических исследований восточно-германские ученые M. Hanefeld и W. Leonardt выдвинули классическую теорию о МС (Das metabolische Syndrom), в состав которой включались ожирение, гипертония, гиперлипидемия, подагра, сахарный диабет 2-го типа. Гиперинсулинемия (ГИ) была обозначена как важное звено в развитии атеросклероза. Однако предложения ученых из стран Восточной Европы не нашли применения в ведущих медицинских кругах мира. В1988 г. американский ученый G. Reaven в знаменитой Бантингской лекции заявил, что инсулинорезистентность является основным патогенетическим звеном МС, который назвал синдромом Х. В1989 г. N. Kaplan ввел термин «смертельный квартет», подчеркнув повышенный риск смертности от ишемической болезни сердца (ИБС) у данной категории больных [1].
Согласно данным литературы, МС имеет 7 синонимов и более 20 ученых претендуют на первенство в развитии этой теории. Анализ основополагающих работ по проблеме МС показал, что вклад этих авторов в формирование современных представлений о данной патологии является неоспоримо важным. Однако практически во всех публикациях, посвященных МС, G. Reaven признан как основоположник теории о МС, а его статья «Роль инсулинорезистентности в человеческих болезнях» является самой цитируемой работой [1].
Современная демографическая ситуация характеризуется стремительным ростом популяции пожилых людей в мире, в том числе и в России. В настоящее время примерно 12-15% населения планеты составляют люди старше 65 лет, причем к 2021 году их численность возрастет по меньшей мере в 2 раза. Около 30% (1.7 миллиарда человек) жителей планеты страдают избыточным весом. Известно, что наличие ожирения центрального типа, одной из основных составляющих МС, значительно увеличивает риск развития следующих сердечно-сосудистых осложнений: ишемической болезни сердца — в 2-4 раза, инфаркта миокарда — в 6-10, мозгового инсульта — в 4-7 раз. Смертность при этом возрастает в 2,3 раза [2]. В связи с этим именно МС является чрезвычайно актуальной проблемой современной медицины. Под метаболическим синдромом понимают комплекс патологически взаимосвязанных метаболических нарушений углеводного и липидного обмена, инсулинорезистентности, висцерального ожирения и артериальной гипертензии. Эксперты ВОЗ охарактеризовали МС как «пандемию ХХI века» [3]. Данные эпидемиологических исследований показали, что частота МС увеличивается постепенно по мере старения организма, резко возрастая у лиц старше 50 лет. Частота МС составляет 20-40%, увеличивается с возрастом как у мужчин, так и у женщин, достигая максимального значения в возрастной группе 60-69 лет. Тенденция к непрерывному возрастанию числа лиц с МС, наблюдаемая в пожилом и старческом возрасте, как бы «замирает» на о [4]. В настоящее время МС включен в список заболеваний, ассоциированных с возрастом.
Ожирение является независимым фактором риска сердечно-сосудистых осложнений, а также возможным пусковым механизмом развития других сердечно-сосудистых заболеваний, таких как АГ. Артериальная гипертония при длительном течении приводит к развитию инсулинорезистентности (ИР) и сахарному диабету (СД), а присоединение СД приводит к прогрессированию АГ и еще значительнее повышает риск развития сердечно-сосудистых осложнений. Ожирение является и фактором риска для развития сахарного диабета 2-го типа. Данная нозологическая форма как самостоятельное заболевание обмена веществ характеризуется хроническим течением и требует пожизненного лечения, без которого неуклонно прогрессирует. Сочетание центрального типа ожирения, эссенциальной АГ, ИР, нарушения углеводного и липидного обмена и имеющаяся между ними патогенетическая связь послужили основанием для выделения их в самостоятельный синдром.
До настоящего времени нет единого мнения о первопричине метаболических нарушений в патогенезе МС. Абдоминальное ожирение может быть первопричинным фактором, вызывающим появление компонентов метаболического синдрома и объединяющим их в единый комплекс [5, 6, 7]. Доказано, что абдоминальный жир легко подвергается липолизу, например, при стрессе. При этом в кровоток выбрасывается значительное количество неэстерифицированных (свободных) жирных кислот (НЭЖК). По портальной вене избыток НЭЖК поступает в печень, где происходит их утилизация.
Один путь утилизации НЭЖК, массивно поступающих в печень при липолизе абдоминального жира, их превращение в глюкозу через процессы глюконеогенеза. Как результат — секреция печенью в кровоток избыточного количества глюкозы. Это вызывает гипергликемию, в ответ на которую снижается удаление инсулина печенью из кровотока, что способствует гиперинсулинемии. Параллельно с этим избыток глюкозы в крови способствует развитию инсулинорезистентности тканей.
Второй путь утилизации поступающих в печень НЭЖК — синтез триглицеридов (ТГ). Происходит усиление синтеза основного белка липопротеидов низкой плотности — аполипопротеина (апо) В. Одновременно с этим усиливается сборка и секреция в кровь липопротеидов очень низкой плотности (ЛОНП) [8]. В результате развивается гиперлипидемия с повышенной концентрацией в плазме крови ТГ за счет ЛОНП, которая зачастую сопровождается и умеренно повышенным уровнем холестерина (ХС) в основном за счет увеличения концентрации липопротеидов низкой плотности (ЛНП). Связано это с тем, что секретированные ЛОНП в кровотоке подвергаются действию двух ключевых липолитических ферментов: липопротеидлипазы и печеночной липазы. После воздействия первой крупные частицы ЛОНП становятся мельче и превращаются в частицы липопротеидов промежуточной плотности (ЛПП), которые при контакте с печеночной липазой превращаются в частицы ЛНП, представленные преимущественно субфракцией мелких плотных частиц. Именно они являются характерной особенностью липидного спектра при метаболическом синдроме, имеют высокоатерогенный потенциал. За счет малого сродства к ЛНП-рецепторам и длительной циркуляции в системном кровотоке мелкие и плотные ЛНП окисляются, образуя химически модифицированные ЛНП, которые легко и неконтролируемо захватываются макрофагами. В судьбе атеросклеротической бляшки последние играют важную роль, способствуя формированию злокачественной бляшки с обширным мягким липидным ядром и тонкой соединительнотканной шапочкой, которая легко разрывается и влечет за собой тромбоз. Именно атеротромбоз является причиной развития острых клинических эпизодов коронарной болезни сердца (КБС) и заболеваний, связанных с церебральной или периферической локализацией атеросклеротического процесса.
Развитию атеросклеротического поражения сосудов способствует эндотелиальная дисфункция. Одним из повреждающих эндотелий факторов является дислипопротеидемия (ДЛП) с повышением содержания в плазме крови липопротеидов низкой плотности, транспортирующих ХС в клетки, и снижение содержания липопротеидов высокой плотности (ЛВП), осуществляющих отток ХС в печень, где он катаболизируется до желчных кислот. Такая ДЛП характерна для метаболического синдрома. Активность липолиза липопротеидов и рецепторного захвата ЛНП определяют тип гиперлипидемии. Как правило, это комбинированная гиперлипидемия, т.е. с повышением уровня ТГ и ХС, которая сопровождается сниженным уровнем ХС ЛВП. Причин низкого уровня ХС ЛВП может быть несколько, в том числе: а) сниженный синтез их основных белков апо АΙ и АΙΙ; б) недостаточный переход в ЛВП поверхностных фрагментов ЛОНП, содержащих неэстерифицированный ХС и фосфолипиды, при дефиците липопротеидлиполиза ЛОНП и гипертриглицеридемии; в) активный перенос эфиров ХС от ЛВП к ЛОНП в обмен на их ТГ; г) активное действие печеночной липазы на обогащенные триглицеридами частицы ЛВП, в результате чего в них расщепляются ТГ и фосфолипиды, а мелкие остатки частиц ЛВП (подфракция ЛВП-3) возвращаются в кровоток без эффективного удаления ХС в печень. Независимо от причины дисфункция ЛВП по обеспечению оттока ХС в печень, способствует развитию атеросклеротического процесса [9].
В настоящее время все более значительная роль в развитии МС отводится инсулинорезистентности (ИР). В развитии ИР имеют значения как фактор генетической предрасположенности, так и определенные особенности образа жизни: избыточное потребление жира и снижение физической активности, употребление различных медикаментозных средств, способных вызвать нарушение углеводного обмена, увеличение количества стрессовых ситуаций в жизни пациентов. В основе генетических факторов развития ИР лежит нарушение рецепторных и пострецепторных механизмов передачи инсулинового сигнала. Клеточные механизмы инсулинорезистентности могут быть различны в разных тканях. К примеру, снижение числа инсулиновых рецепторов обнаруживается на адипоцитах и в меньшей степени в мышечных клетках. Нарушение транслокации внутриклеточных транспортеров глюкозы, GLUT-4, на плазматическую мембрану наиболее выражены в адипоцитах. В развитии нарушений чувствительности к инсулину могут иметь значение мутации генов субстрата инсулинового рецептора (СИР-1), b3-адренорецепторов, фактора некроза опухолей-a, снижение мембранной концентрации и активности внутриклеточных транспортеров глюкозы, GLUT-4, в мышечной ткани [10]. Несмотря на значительные успехи в раскрытии механизмов действия инсулина, однозначного понимания причин развития ИР на молекулярном уровне до сих пор нет.
Установлено, что ИР и компенсаторная ГИ затрагивают ряд механизмов регуляции артериального давления (АД). Гиперинсулинемия оказывает прогипертензивное действие через увеличение реабсорбции натрия и воды почками, стимуляцию центров симпатической нервной системы и активацию Na+/H+ — обмена в гладко-мышечных клетках сосудов, что способствует накоплению в них ионов Na+ и Ca+ и повышению чувствительности к прессорным влияниям катехоламинов и ангиотензина II. Стимуляция инсулином локальной ренин-ангиотензиновой системы сосудов вызывает рост и пролиферацию гладкомышечных клеток и способствует развитию процессов ремоделирования (гипертрофия мышечной оболочки сосудов, уменьшение внутреннего диаметра), что является фактором стабилизации повышенного уровня АД [11].
Активация ренин-ангиотензиновой системы, развитие процессов ремоделирования сосудов, перестройка функции почек и барорецепторного аппарата способствует «закреплению» повышенного уровня АД. Однако ИР может вносить свой вклад в течение АГ и на более поздних этапах ее развития. Активация симпато-адреналовой системы под действием ГИ и повышенного уровня СЖК приводит к нарушению суточного ритма АД с недостаточным его снижением в ночные часы, т.е. к развитию ночной гипертензии. Но есть и обратная зависимость: развитие МС вследствие длительного течения эссенциальной АГ, которая приводит к снижению периферического кровотока и развитию ИР.
Не менее важна эндокринная роль эндотелия сосудов в генезе и становлении АГ, поскольку эндотелий является основным органом-мишенью в условиях ИР. В эксперименте на животных показано, что введение инсулина приводит к усилению выработки вазодилататоров и снижению АД, однако в условиях ИР происходит обратное: усиливается продукция эндотелием вазоконстрикторов — эндотелина, тромбоксана АII, простагландина FII, снижается секреция вазодилататоров — простациклина и мощнейшего из них — оксида азота.
Кроме того, в последнее время обсуждается новая теория патогенеза АГ при ожирении, связанная с гиперлептинемией у этих больных. Лептин — гормон, синтезируемый адипоцитами висцеральной жировой ткани. Концентрация лептина зависит от общей массы тела и процентного содержания жира в организме. Было доказано, что резистентность к лептину у больных ожирением в ряде случаев связана с генетическим дефектом в его рецепторах [12]. Лептинемия коррелирует с большинством антропометрических показателей. Так, у женщин имеется более тесная связь уровня лептина и индекса массы тела (ИМТ), в том числе в постменопаузе [13]. У мужчин лептинемия коррелирует с окружностью талии, окружностью бедер, индексом талия/бедро (ОТ/ОБ), а для женщин этот вопрос остается спорным.
Многими исследованиями показано, что в печени лептин может тормозить действие инсулина на глюконеогенез путем влияния на активность фермента, ограничивающего скорость глюконеогенеза. В некоторых исследованиях было обнаружено, что лептин может оказывать тормозящее влияние на фосфорилирование тирозина субстрата инсулинового рецептора (ИРС-1) в мышечной ткани [14].
Инсулин является важным регулятором секреции лептина. Адипоциты вырабатывают лептин в ответ на повышение уровня инсулина после еды. Концентрация лептина определяется инсулинемией не только после приема пищи, но и натощак [15].
И инсулин, и лептин регулируют чувство насыщения. Лептин регулирует чувство насыщения на уровне дугообразного ядра гипоталамуса, от которого к паравентрикулярному ядру тянется богатая сеть аксонов. Стимуляция паравентрикулярного ядра приводит к активации ряда симпатических нервов (почечных, надпочечниковых и висцеральных) и повышению концентрации катехоламинов в плазме. Уровень лептина тесно связан с уровнем АД, ангиотензина и норадреналина. Изучение причинной связи гиперлептинемии и АГ, проведенное в Японии (анализ данных почти 2000 мужчин), показало, что у лиц, страдавших ожирением, уровень АД, концентрация лептина, инсулина и норадреналина выше, чем у больных гипертонией с нормальной массой тела. При этом повышение АД на фоне роста массы тела более тесно коррелировало с повышением концентрации норадреналина, чем инсулина, т.е. повышение активности симпатической нервной системы (СНС) предшествовало развитию ГИ. У лиц с ожирением выявлена также зависимость уровня АД от концентрации лептина, отсутствовавшая в группе больных гипертонией с нормальной массой тела. Таким образом, полученные данные свидетельствуют о существовании причинной связи между гиперлептинемией, повышенной активностью СНС и АГ у пациентов, страдающих ожирением [16]. Связь уровня лептина в крови с чувствительностью к инсулину (чем выше лептинемия, тем меньше чувствительность к инсулину) указывает на то, что гиперлептинемия является неотъемлемой частью метаболического синдрома.
Если патогенез, клинические проявления и, соответственно, лечебная тактика в отношении гликемического профиля у лиц с МС в молодом и среднем возрасте относительно предсказуемы, то геронтологические аспекты этой проблемы имеют свои особенности.
После 50 лет за каждые последующие 10 лет гликемия натощак увеличивается на 0,055 ммоль/л, а постпрандиальный уровень гликемии увеличивается на 0,5 ммоль/л. Снижение чувствительности тканей к инсулину (инсулинорезистентность) является основным механизмом, приводящим к нарушениям углеводного обмена у людей с избыточной массой тела. У лиц пожилого и старческого возраста с помощью гипергликемического клэмпа выявлено снижение чувствительности периферических тканей к инсулину и, соответственно, снижение захвата глюкозы периферическими тканями. Этот дефект в основном выявляется у лиц старше 60 лет с избыточной массой тела. Пожилой возраст привносит с собой множество дополнительных факторов, усугубляющих имеющуюся инсулинорезистентность. Это и низкая физическая активность как результат наличия ряда хронических соматических состояний, и уменьшение мышечной массы (основной периферической ткани, утилизирующей глюкозу), и абдоминальное ожирение (нарастает к возрасту 70 лет, затем, как правило, снижается). Снижение секреции инсулина является основным дефектом, лежащим в основе развития СД 2 у лиц без ожирения. Как известно, секреция инсулина в ответ на внутривенное введение глюкозы происходит в два этапа (две фазы): первая фаза — быстрая интенсивная секреция инсулина, длящаяся первые 10 мин.; вторая фаза — более долгая (до 60-120 мин.) и менее выраженная. Первая фаза секреции инсулина необходима для эффективного контроля постпрандиальной гликемии. Абсолютное большинство исследователей выявили существенное снижение первой фазы секреции инсулина у лиц пожилого возраста без избыточной массы тела. Вероятно, именно с этим связано столь выраженное повышение постпрандиальной гликемии (на 0,5 ммоль/л) каждое десятилетие после 50-летнего возраста. В многочисленных исследованиях, проведенных в 1980–1990-х гг., показано, что продукция глюкозы печенью существенно не меняется с возрастом. Также не снижается и блокирующее влияние инсулина на продукцию глюкозы печенью. Следовательно, изменения метаболизма глюкозы в печени не могут лежать в основе выраженных возрастных изменений толерантности к глюкозе. Косвенным свидетельством, указывающим на нормальную продукцию глюкозы печенью у лиц пожилого и старческого возраста, является тот факт, что гликемия натощак (во многом зависящая от выброса глюкозы печенью в ночные часы) с возрастом изменяется крайне мало [17].
Таким образом, в пожилом и старческом возрасте метаболизм глюкозы определяется двумя основными факторами: чувствительностью тканей к инсулину и секрецией инсулина. Первый фактор — инсулинорезистентность — преобладает у лиц старше 60 лет с ожирением. Второй фактор — сниженная секреция инсулина — доминирует у лиц пожилого и старческого возраста без избыточной массы тела. Знание основных механизмов развития СД 2 позволяет дифференцированно подходить к назначению терапии в гериатрической практике.
В последнее десятилетие повышенный интерес к себе привлекло «новое» патофизиологическое звено МС — обмен уратов. Уровень мочевой кислоты (МК) сыворотки увеличивается наряду с увеличением компонентов МС, даже если сделать корректировку на несколько отягощающих факторов, таких как возраст, пол, изменения клиренса креатинина, алкоголь и применение мочегонных препаратов. По результатам популяционного исследования, средний уровень МК сыворотки увеличивался с 4.6 мг/дл среди пациентов без компонентов МС до 5.9 мг/дл среди пациентов с наличием трех компонентов. Самая жесткая корреляция урикемии была определена с окружностью талии [18, 19, 20].
Повышение уровня МК у пациентов с ИР и гиперинсулинемией обусловлено способностью инсулина замедлять клиренс МК в проксимальных канальцах почек. Этот механизм рассматривается как одно из возможных объяснений развития гиперурикемии (ГУ) и подагры в присутствии компонентов МС [21, 22, 23]. С другой стороны, первичное повреждающее действие ГУ на почки приводит к развитию уратной нефропатии и, как следствие, нарушению экскреции МК, развитию подагрического артрита и усугублению висцеральных поражений. Как вариант обоснования повышенного синтеза МК при МС предполагается наличие повышения потребления фруктозы. Процесс фосфорилирования фруктозы в печени приводит к снижению продукции АТФ, что в конечном счете находит отражение в виде увеличения синтеза МК. Предполагается, что широко распространенная продажа кукурузного сиропа, содержащего много фруктозы (который является более устойчивым и более дешевым, чем сахар), заметно способствовала встречаемости признаков МС, отмеченных среди населения США в последние годы [19, 20, 22].
Еще в1967 г. Myers A. на популяции из 6000 человек показал, что существует прямая корреляция лишнего веса с частотой выявления гиперурикемии и развитием коронарных болезней. В исследовании, основанном на данных многофакторного исследования факторов риска (MRFIT), сообщается о том, что подагра была связана с увеличением риска возникновения острого инфаркта миокарда на 26%. Таким образом, увеличение уровня МК сыворотки среди пациентов с ожирением, гипертонией или нарушением толерантности к глюкозе (НТГ) с высоким сердечно-сосудистым риском (особенно у лиц, имеющих ИБС) может рассматриваться как маркер обострения течения сердечно-сосудистых заболеваний (ССЗ), коронарной недостаточности и окислительного стресса в сердечно-сосудистой системе.
В настоящее время опубликованы исследования, подтверждающие, что МС является фактором, предрасполагающим к развитию нарушений ритма сердца. У лиц с МС в сравнении с контрольной группой наблюдается снижение вариабельности ритма сердца (ВРС), ритмограмма характеризуется уменьшением R-R-интервалов и их монотонностью, выявляется увеличение количества участков с малой вариабельностью и уменьшение интегральной оценки нормальной вариабельности. Подобная динамика показателей характеризует развитие вегетативной дисфункции (гиперсимпатикотонии) и кардиальной автономной нейропатии при МС, что приводит к электрической нестабильности миокарда, безболевой ишемии и аритмии. Как известно, именно автономная нервная система играет важную роль в инициации злокачественных желудочковых аритмий. Вероятность их возникновения принято связывать с повышением тонуса симпатической и снижением тонуса парасимпатической нервной системы. В работе Park S.K. с соавт. (2006) были обследованы 423 пожилых мужчин (Normative Aging Study), из которых у 32% был выявлен МС. В числе других методов исследования оценивались такие спектральные компоненты ВРС, как HF, LF и соотношение LF/HF. Оказалось, что у больных с МС снижен высокочастотный компонент HF, характеризующий тонус парасимпатической нервной системы, повышен низкочастотный компонент LF, характеризующий тонус симпатической нервной системы, и соответствующим образом изменено соотношение LF/HF, характеризующее баланс симпатической и парасимпатической нервной системы [24].
При старении рефлекторные влияния на сердечно-сосудистую систему ослабляются, наблюдается дезинтеграция различных уровней вегетативной регуляции сердечной деятельности. При этом в более быстром темпе происходит ослабление парасимпатических влияний на сердце. В результате у лиц старшего возраста на фоне общего снижения вегетативного тонуса формируется относительное преобладание симпатической регуляции [25]. Максимальная стимуляция симпатической нервной системы наблюдается у лиц с ИР, гиперинсулинемией и ожирением.
Таким образом, сочетание компонентов МС обусловлено метаболическими и физиологическими взаимосвязями между ними, что потенцирует их патогенность не только в отношении инсулиннезависимого сахарного диабета, но и в отношении коронарной болезни сердца и других заболеваний, обусловленных атеросклерозом.
Выделение МС имеет большое клиническое значение: поскольку, с одной стороны, это состояние является обратимым, т.е. при соответствующем лечении можно добиться исчезновения или, по крайней мере, уменьшения выраженности основных его симптомов; с другой стороны, лежит в основе патогенеза и СД типа 2, и атеросклероза и АГ — заболеваний, которые в настоящее время являются основными причинами повышенной смертности.
Рост распространенности МС с возрастом с учетом прогрессирующего старения населения диктует необходимость изыскания новых методов и мишеней терапии данного потенциально жизнеугрожающего состояния. В связи с увеличением удельного веса полипрагмазии и вынужденной политерапии в гериатрической практике целесообразно сконцентрировать усилия на поиске преимущественно немедикаментозных методов коррекции базисных патофизиологических механизмов МС.
А.В. Красильников, А.Л. Азин
Республиканский клинический госпиталь ветеранов войн, г. Йошкар-Ола
Красильников Алексей Владимирович — врач терапевтического отделения
Литература:
1. Мамедов М.Н. Метаболический синдром — больше, чем сочетание факторов риска: принципы диагностики и лечения. — М.: Верваг фарма, 2006. — С. 7-42.
2. Mamedov M., Suslonova N.,LisenkovaI.et al. Metabolik syndrome prevalence inRussia: Prelimonary results of a cross-sectional population study. Diabetic and Vascular Disease research 2007; 4 (1); 46-47.
3. Zimmet P., Shaw J., Alberti G. Preventing type 2 diabetes and the dysmetabolic syndrome in the real world: a realistic view. Diabetic Medicine 2003; 20 (9): 693-702.
4. Терешина Е.В. Метаболические нарушения — основа зависимых от возраста заболеваний или старение организма? Состояние проблемы // Успехи геронтологии, 2009. — Т. 22. — № 1. — С. 129-138.
5. Avogaro P., Crepaldi G., Enzi G., Tiengo A. Association of hyperlipidemia, diabetes mellitus amd mild obesity. Acta Diabetol Lat 1967; 4: 572-90.
6. Tiengo A., Avogaro P., Del Prato S. Pathogenesis and therapy of plurimetabolic syndrome. Nutr Metab Cardiovasc Dis 1996; 6: 187-192.
7. Haffner S. Insulin and blood pressure in the San Antonio heart study: a review. Cardiovasc Risk Factors 1993; 1: 18-27.
8. Tobey T.A., Greenfield M., Kraemer F., Reaven G.M. Relationship between insulin resistance, insulin secretion, VLDL kinetics and plasma triglycerides levels in normotriglyceridemic men. Metabolism 1981; 30: 165-71.
9. Перова Н.В., Метельская В.А., Оганов Р.Г. Патогенетические основы метаболического синдрома как состояния высокого риска атеросклеротических заболеваний. — Международный медицинский журнал, 2001; 7 (3): 6-10.
10. Tiengo A., Avogaro P., Del Prato S. Patogenesis and therapy of plurimetabolic syndrome // Nutr. Metab. Cardiovascular Disease, 1996. — Vol. 6. — P. 187-192.
11. Моисеев В.С., Ивлева А.Я., Кобалава Ж.Д. Гипертония, сахарный диабет, атеросклероз — клинические проявления метаболического синдрома Х // Вестник Росс. академии мед. наук, 1995. — № 5. — С. 15-18.
12. Considine R.V., Considine E.L., Williams C.J. et al. The hypothalamic leptin receptor in humans // Diabetes, 1996. — Vol. 45, N 7. — P. 992-994.
13. Larsson H., Elmstahl S., Ahren B. Plasma leptin levels correlate to islet function independently of body fat in postmenopausal women // Diabetes. — 1996. — Vol. 45, N 11. — P. 1580-1584.
14. Henriksen E.J., Jacob S., Kinnick T.R. et al. ACE inhibition and glucose transport in insulin-resistant muscle: roles of bradykinin and nitric oxide //Am J Physiol1. — 1999. — Vol. 277. — R332-R336.
15. Reaven G.M. Role of insulin resistance in human disease // Diabetes, 1988. — Vol. 37. — P. 1595-1607.
16. Мычка В.Б., Горностаев В.В., Шикина Н.Ю., Чазова И.Е. Артериальная гипертония и ожирение // Consilium medikum, 2001. — Т. 3. — N 13.
17. Шестакова М.В. Cахарный диабет в пожилом возрасте: особенности клиники, диагностики и лечения // Consilium medikum, 2002. — Т. 4. — N 10.
18. Angelo L. Gaffo N. Lawrence Edwards and Kenneth G. Saag. Gout. Hyperuricemia and cardiovascular disease: how strong is the evidence for a causal link? Arthritis Research & Therapy 2009, Vol. 11, Issue 4, P. 240-9.
19. Hyon K., Choi Earl, S. Ford et al. Prevalence of the Metabolic Syndrome in Patients With Gout: The Third National Health and Nutrition Examination Survey Arthritis & Rheumatism 2007. Vol. 57, No. 1, Р. 109-115.
20. 3. Teh-Ling Liou, Ming-Wei Lin, Li-Chuan Hsiao et al. Is Hyperuricemia Another Facet of the Metabolic Syndrome? J Chin Med Assoc 2006. Vol. 69, N 3, Р. 104-109.
21. Барскова В.Г., Насонова В.А. Подагра и синдром инсулинорезистентности. Русский медицинский журнал, 2003. — № 23, С. 12-20.
22. RhoY.H., Choi S.J., Lee Y.H. et al. The prevalence of metabolic syndrome in patients with gout: a multicenter study. J Korean Med Sci, 2005. — Vol. 20, Issue 6. Р. 1029-33.
23. Juan García Puig, María Angeles Martínez. Hyperurecemia, Gout and the Metabolic Syndrome. Curr Opin Rheumatol, 2008. — Vol. 20, N 2, Р. 187-191.
24. Садулаева И.А. Нарушения ритма при метаболическом синдроме. — Медицинский вестник, 2009. — № 36 (505).
25. Коркушко О.В. Сердечно-сосудистая система и возраст: клинико-физиологические аспекты. — М.: Медицина, 1983. — 176 с.
Как проявляется метаболический синдром
О наличии МС говорит сочетание нескольких клинических симптомов:
- повышение уровня артериального давления;
- ожирение андроидного типа (с преимущественным отложением жира в зонах живота и верхнего плечевого пояса);
- нарушение холестеринового обмена;
- снижение восприимчивости тканей к инсулину.
Снижение чувствительности клеток и тканей организма к гормону инсулину (инсулинорезистентность) – один из характерных признаков метаболического синдрома. В этом случае часто отмечается компенсаторное увеличение данного показателя в крови для удержания уровня сахара крови в пределах целевых значений. Однако резервные возможности организма индивидуальны и не безграничны, и в конечном итоге это может привести к возникновению дополнительных нарушений в работе. Как следствие, возникают различные нарушения – обменные, гормональные, сердечно-сосудистые и т. д.
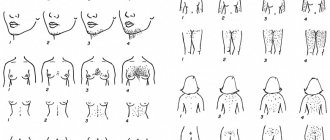
Патологический процесс развивается медленно, зачастую без выраженных симптомов. О неблагополучии в организме могут свидетельствовать частые «спутники» избыточной массы тела – высокие показатели АД, быстрая утомляемость и одышка. Визуально о данном эндокринном расстройстве сигнализирует неуклонно расширяющаяся талия: у пациентов с метаболическим синдромом лишний жир скапливается большей частью в области органов брюшной полости (что влечет за собой дальнейшие нарушения липидного и углеводного обмена и затрудняет само функционирование органов).
Проверить, находится ли человек в зоне риска, можно с помощью измерения объема талии. При метаболическом синдроме у женщин этот параметр превышает 80 см, у мужчин – 94 см.
Другие симптомы метаболического синдрома
Заподозрить наличие у человека метаболического синдрома можно при наличии следующих признаков:
- повышенная утомляемость, слабость, сонливость;
- апатия;
- одышка;
- жалобы на храп и задержки дыхания во время сна;
- повышение аппетита;
- никтурия (ночные позывы к мочеиспусканию);
- сухость или потливость кожи, иногда гиперкератоз;
- неутолимая жажда.
Советы по улучшению метаболической гибкости
Есть два основных способа улучшить метаболическую гибкость
: первый, снизить общее количество потребляемых углеводов в пользу белков и жира, которые, как уже было показано, ускоряют сжигание жира у здоровых людей. Второй, увеличить интенсивность тренировок (аэробных и интервальных), это ускоряет сжигание жира как у стройных людей, так и у страдающих ожирением.
Для людей с избыточным весом и ведущих сидячий образ жизни, тренировка — это катализатор усиления метаболической гибкости даже в том случае, если смена диеты не привела к результатам в короткий промежуток времени.
Данные исследования показывают, что высокоинтенсивные интервальные тренировки могут усилить сжигание жира как у стройных людей, так и у людей с ожирением. Сочетание диеты с тренировками поможет достичь оптимальной адаптации для сохранения стройной фигуры и здоровья.
По данным одного исследования на людях, страдающих ожирением, выполнение аэробных упражнений усиливает сжигание жира, тогда как одним только ограничением углеводов и увеличением количества жира в рационе этого не добиться. Ученые считают упражнения катализатором повышения метаболической гибкости у людей с ожирением.
Рекомендуем
«Лучшие курсы по нутрициологии за рубежом и в России» Подробнее
Перед сном иногда потребляйте «полезный» жир, если у вас трудности с засыпанием (мучает голод). Если уровень сахара в крови низкий и во время сна уровень сжигания жира также низкий, то потребление «полезного» жира, такого как кокосовое масло, может помочь. Такой подход помогает избегать пиков инсулина и ухудшения выработки лептина. Вдобавок повышается способность организма сжигать жир ночью.
Разумеется, соблюдайте чистые перерывы между приемами пищи (никаких перекусов). Ограничение приема пищи до 8-12 часов в день может повысить сжигание жира и привести к снижению веса. Этот способ предполагает воздержание от пищи за пределами «пищевого окна», что позволяет улучшить сжигание жира.
Диагностика метаболического синдрома
Своевременно выявить данный синдром и дифференцировать его от других патологий со схожей симптоматикой (например, от гипотериоза, который зачастую также проявляется набором веса) может лишь врач-эндокринолог с помощью профессиональных знаний, а также исследований – инструментальных и лабораторных (диагностика углеводного обмена).
Консультация эндокринолога будет включать изучение истории болезни пациента, сбор и анализ анамнеза, подробный физикальный осмотр с измерением некоторых параметров (рост, вес, объем талии и бедер, подсчет индекса массы тела и др.), измерение артериального давления.
Лабораторная диагностика метаболического синдрома включает оценку состояния углеводного обмена, показателей липидного спектра, при необходимости это дополняется рядом гормональных исследований.
В инструментальную диагностику метаболических нарушений могут входить суточный мониторинг ЭКГ, СМАД, полисомнография и другие методы, включая УЗИ, КТ и МРТ.
Также лечащий врач может направить пациента на консультацию к другим специалистам – кардиологу, гинекологу, андрологу и т.д.
Диагностика
Важную роль при диагностике играют лабораторные исследования крови. Диагноз ставит чаще всего эндокринолог, однако может понадобиться помощь кардиолога, диетолога, терапевта.
Комплекс обследования дополняется:
- суточным мониторингом артериального давления;
- дуплексным сканированием брахиоцефальных артерий;
- различными видами электрокардиограммы;
- УЗИ сердца и сосудов;
- кардиоритмографией, кардиоскринингом и др.
Метаболический синдром. Лечение
Лечение МС должно быть грамотным и комплексным. Здесь важно учесть и постараться нормализовать все метаболические нарушения.
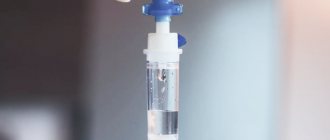
Очень часто пациенты считают, что метаболический синдром подразумевает немедленное лечение препаратами. Однако первое, что необходимо сделать – это вывести из организма промежуточные продукты обмена и избыточные биологически активные вещества. Это возможно с помощью курса мембранного (фильтрационного) плазмафереза.
Курс плазмафереза при метаболическом синдроме назначается с целью нормализации микроциркуляции и реологии крови, удаления из нее иммунных и фибринмономерных комплексов, среднемолекулярных токсинов, ингибиторов эритропоэза; стимуляции фибринолиза, антитромбиновой активности; нормализации проницаемости базальной мембраны клубочков почек и, тем самым, для восстановления различных нарушений метаболизма.
Уже затем лечащий врач-эндокринолог может назначить препараты, способствующие нормализации обменных процессов и устранению симптомов появившихся нарушений.
В многопрофильной клинике «МедикСити» вы можете пройти диагностику и лечение метаболического синдрома и других эндокринных заболеваний в удобное время у специалистов высокого класса. Мы позаботимся о вашем здоровье!