Ферменты поджелудочной железы играют важнейшую роль в процессе переваривания в тонкой кишке поступившей из желудка пищи. Биокарбонат, являющийся основным компонентом панкреатического сока, создает щелочную среду, нейтрализует кислотность пищевой массы с желудочным соком в двенадцатиперстной кишке, создавая необходимый для панкреатических ферментов диапазон рН. Участие в пищеварении и регуляции обмена – основные функции поджелудочной железы, которая является одновременно как экзокринным (секретирующим), так и эндокринным (инкретирующим) органом.
Экзокринная функция поджелудочной железы
Секретирующая функция поджелудочной железы подразделяется на два вида:
- • Экболическая функция — заключается в синтезе её клетками более двадцати ферментов и проферментов и выделении их в двенадцатиперстную кишку. Пищеварительные ферменты составляют более 90% белков поджелудочного сока и участвуют в расщеплении пищи в кишечнике.
- • Гидрокинетическая функция — состоит в выработке воды, бикарбонатов и других электролитов. Данная функция влияет на нейтрализацию содержимого желудка, создавая в кишечнике щелочную среду, благоприятную для деятельности панкреатических и кишечных ферментов.
Причины панкреатита
Факторы, которые провоцируют начало воспалительного процесса и стойкое нарушение ферментативной функции поджелудочной:
- пороки строения пищеварительной системы;
- дискинезия желчевыводящих путей и желчного пузыря;
- тяжелые стрессы;
- муковисцидоз;
- гипотиреоз;
- инфекционные и воспалительные заболевания органов ЖКТ;
- интоксикации химическими веществами;
- паразитарные инфекции;
- механические травмы органов брюшной полости в результате сдавливания, ударов, падений;
- длительный прием лекарственных средств: антибиотиков, глюкокортикостероидов.
Повлиять на здоровье поджелудочной железы может проживание в экологически неблагополучных регионах, погрешности в питании. Риск панкреатита увеличивает употребление алкоголя, рафинированной, жирной пищи, жареных блюд, консервированных, копченых продуктов, переедание.
Ферменты поджелудочной железы
Существует несколько видов панкреатических ферментов:
- • Амилолитические ферменты (амилазы) расщепляют сложные углеводы до декстринов, мальтозы, мальтоолигосахаридов и глюкозы.
- • Липолитические ферменты (липазы) расщепляют жиры до жирных кислот и моноглицеридов, проходящих через мембрану энтероцита.
- • Протеолитические ферменты (протеазы) расщепляют белки, разрывая внутренние связи в середине аминокислотных цепей и синтезируя пептиды.
- • Нуклеолитические ферменты (нуклеазы) расщепляют нуклеиновые кислоты. Фосфодиэстеразы, присутствующие в панкреатическом соке, подразделяются на две группы: рибонуклеаза расщепляет рибонуклеиновую кислоту, а дезоксирибонуклеаза гидролизирует дезоксирибонуклеиновую кислоту.
Большие железы пищеварительной системы
Печень
Hepar, печень
, представляет собой объемистый железистый орган (весом около 1500 г).
Функции печени
многообразны. Она является прежде всего крупной пищеварительной железой, вырабатывающей желчь, которая по выводному протоку поступает в двенадцатиперстную кишку. (Такая связь железы с кишкой объясняется развитием ее из эпителия средней кишки, из которой развивается и duodenum). Ей свойственна барьерная функция: ядовитые продукты белкового обмена, доставляемые в печень с кровью, в печени нейтрализуются; кроме того, эндотелий печеночных капилляров и купферовы клетки обладают фагоцитарными свойствами (ретикуло-эндотелиальная система), что важно для обезвреживания всасывающихся в кишечнике веществ. Печень участвует во всех видах обмена; в частности, всасываемые слизистой оболочкой кишечника углеводы превращаются в печени в гликоген («депо» гликогена). Печени приписывают также гормональные функции. В эмбриональном периоде ей свойственна функция кроветворения, так как она вырабатывает эритроциты. Таким образом, печень является одновременно органом пищеварения, кровообращения и обмена веществ всех видов, включая гормональный. Расположена печень непосредственно под диафрагмой в верхней части брюшной полости справа, так что лишь сравнительно небольшая часть органа заходит у взрослого влево от средней линии; у новорожденного она занимает большую часть брюшной полости, равняясь 1/20 веса всего тела, тогда как у взрослого то же отношение понижается приблизительно до 1/50. На печени различают две поверхности и два края. Верхняя, или, точнее, передневерхняя, поверхность,
fades diaphragmatica
, выпукла соответственно вогнутости диафрагмы, к которой она прилежит; нижняя поверхность,
fades visceralis
, обращена вниз и назад и несет на себе ряд вдавлений от брюшных внутренностей, к которым она прилежит. Верхняя и нижняя поверхности отделяются друг от друга острым нижним краем,
margo inferior
. Другой край печени, верхнезадний, напротив, настолько тупой, что его можно рассматривать как заднюю поверхность печени.
В печени различают две доли — правую, lobus hepatis dexter
, и меньшую — левую,
lobus hepatis sinister
, которые на диафрагмальной поверхности отделены друг от друга серповидной связкой печени, lig. falciforme hepatis. В свободном крае этой связки заложен плотный фиброзный тяж — круглая связка печени, lig. teres hepatis, которая тянется от пупка, umbilicus, и представляет собой заросшую пупочную вену, v. umbilicalis. Круглая связка перегибается через нижний край печени, образуя вырезку, incisura lig. teretis, и ложится на висцеральной поверхности печени в левую продольную борозду, которая на этой поверхности является границей между правой и левой долями печени. Круглая связка (заросшая v. umbilicalis) занимает передний отдел этой борозды — sulcus venae umbilicalis; задний отдел борозды содержит продолжение круглой связки в виде тонкого фиброзного тяжа — заросшего венозного протока, ductus venosus, функционировавшего в зародышевом периоде жизни; этот отдел борозды называется fossa ductus venosi (рис. 141).
Рис. 141. Ворота печени. 1 — lig. venosum; 2 — v. hepatica sinistra; 3, 5 — v. cava inferior; 4 — lobus caudatus; 6 — v. portae; 7 — a. hepatica propria; 8 — ductus hepaticus communis; 9 — ductus choledochus; 10 — ductus cysticus; 11 — a. cystica; 12 — vesica fellea; 13 — fundus vesicae felleae; 14 — lobus quadratus; 15 — lig. teres hepatis; 16 — lig. falci forme hepatis; 17 — lobus sinister; 18 — r. sinister a. hepaticae propriae
Правая доля печени на висцеральной поверхности подразделяется на вторичные доли двумя бороздами, или углублениями. Одна из них идет параллельно левой продольной борозде и в переднем отделе, где располагается желчный пузырь, vesica fellea, носит название fossa vesicae felleae; задний отдел борозды, более глубокий, содержит в себе нижнюю полую вену, v. cava inferior, и носит название sulcus venae cavae. Fossa vesicae felleae и sulcus venae cavae отделены друг от друга сравнительно узким перешейком из печеночной ткани, носящим название хвостатого отростка, processus cauddtus
. Глубокая поперечная бороздка, соединяющая задние концы sulcus venae umbilicalis и fossae vesicae felleae, носит название ворот печени,
porta hepatis
. Через них входят a. hepatica и v. portae с сопровождающими их нервами и выходят лимфатические сосуды и ductus hepaticus communis, выносящий из печени желчь. Часть правой доли печени, ограниченная сзади воротами печени, с боков — бороздами (желчного пузыря справа и пупочной вены слева), носит название квадратной доли, lobus quadrdtus. Участок кзади от ворот печени между fossa ductus venosi слева и sulcus venae cavae справа составляет хвостатую долю, lobus cauddtus.
Соприкасающиеся с поверхностями печени органы образуют на ней вдавления, impressiones, носящие название соприкасающегося органа. Печень на большей части своего протяжения покрыта брюшиной, за исключением части ее задней поверхности, где печень непосредственно прилежит к диафрагме.
Строение
(рис. 142). Под серозной оболочкой печени находится тонкая фиброзная оболочка, tunica fibrosa. Она в области ворот печени вместе с сосудами входит в вещество печени и продолжается в тонкие прослойки соединительной ткани, окружающей дольки печени, lobuli hepatis. У человека дольки слабо отделены друг от друга, у некоторых же животных, например у свиньи, соединительнотканные прослойки между дольками выражены сильнее.
Рис. 142. Микроструктура печени (по Р. Д. Синельникову). 1 — hepar (lobus sinister); 2 — ductus hepaticus comm.; 3 — a. hepatica propria; 4 — ductus choledochus; 5 — v. portae; 6 — vesica fellea; 7 — vv. hepaticae; 8 — hepar (lobus dexter); 9 — v. cava inferior; 10 — междольковые кровеносные сосуды и желчные пути; 11 — сеть первичных желчных канальцев; 12 — v. centralis; 13 — аа. interlobulares; 14 — lobuli hepatis; 15 — vv. centrales
Печеночные клетки в дольке группируются в виде балок, которые располагаются радиарно от осевой части дольки к периферии. Дольки окружены междольковыми венами, venae interlobulares, представляющими собой ветви воротной вены, и междольковыми артериальными веточками, arteriae interlobulares (от a. hepatica propria). Между печеночными клетками, из которых складываются дольки печени, располагаясь между соприкасающимися поверхностями двух печеночных клеток, идут желчные ходы, ductuli billferi (см. рис. 142). Выходя из дольки, желчные ходы впадают в междольковые протоки, ductuli interlobulares. Из каждой доли печени выходит выводной проток. Из слияния правого и левого протоков образуется ductus hepaticus communis
, выносящий из печени желчь, fel s. bills, и выходящий из ворот печени. Общий печеночный проток слагается чаще всего из двух протоков, но иногда — из трех, четырех и даже пяти (Г. А. Михайлов, 1963). Внутри долек эндотелий печеночных капилляров состоит из звездчатых клеток (так называемых купферовых клеток), обладающих фагоцитарными свойствами.
Vesica
*
fellea
(суstis fellea)**,
желчный пузырь
(см. рис. 141; рис. 143) имеет грушевидную форму. Широкий конец его, выходящий несколько за нижний край печени, носит название дна,
fundus vesicae felleae
. Противоположный узкий конец желчного пузыря носит название шейки,
соllum vesicae felleae
; средняя же часть образует тело,
corpus vesicae felleae
. Шейка непосредственно продолжается в пузырный проток,
ductus cysticus
, около 3,5 см длиной. Из слияния ductus cysticus и ductus hepaticus communis образуется общий желчный проток,
ductus choledochus
, желчеприемный (от греч. dechomai — принимаю). Последний лежит между двумя листками lig. hepatoduodenale, имея сзади от себя воротную вену, а слева — общую печеночную артерию; далее он спускается вниз позади верхней части duodeni, прободает медиальную стенку pars descendens duodeni и открывается вместе с протоком поджелудочной железы отверстием в расширение, находящееся внутри papilla duodeni major и носящее название ampulla*** hepatopancredtica. На месте впадения в duodenum ductus choledochus циркулярный слой мышц стенки протока значительно усилен и образует m. sphincter ductus choledochi, регулирующий истечение желчи в просвет кишки; в области ампулы имеется еще другой сфинктер, m. sphincter ampullae hepatopancreaticae. Длина ductus choledochus около 7 см. Желчный пузырь покрыт брюшиной лишь с нижней поверхности; дно его прилежит к передней брюшной стенке в углу между правым m. rectus abdominis и нижним краем ребер. Лежащий под
серозной
оболочкой
мышечный
слой, tunica muscularis, состоит из гладких волокон с примесью фиброзной ткани.
Слизистая
образует складки и содержит много слизистых желез. В шейке и в ductus cysticus, имеется ряд складок, расположенных спирально и составляющих спиральную заслонку, plica spiralis.
* (Правильное произношение — vesica.
)
** (Греч. — cholecystis, отсюда воспаление — холецистит.
)
*** (Правильное произношение — ampulla.
)
Рис. 143. Пути выведения желчи (сверху). Сегментарное строение печени (снизу). а — печень, желчный пузырь, поджелудочная железа и двенадцатиперстная кишка; б — печень удалена, вскрыты кишка и поджелудочная железа: 1 — lig. falciforme hepatis; 2 — lobus sinister hepatis; 3 — lobus dexter hepatis; 4, 5, 6 — lig. coronarium hepatis; 7 — vesica fellea; 8 — ductus cysticus; 9 — ductus hepaticus communis; 10 — ductus choledochus; 11 — corpus pancreatis; 12 — caput pancreatis; 13 — ductus pancreaticus (железа вскрыта); 14 — pars superior duodeni; 15 — pars descendens duodeni; 16 — pars horizontalis (inferior) duodeni; 17 — pars ascendens duodeni; 18 — начало тощей кишки. А — диафрагмальная поверхность печени; Б — висцеральная поверхность; В — сегментарные ветви воротной вены (проекция на висцеральную поверхность). Римскими цифрами обозначены номера сегментов (по Couinaud)
Желчный пузырь живого человека
. При рентгенологическом исследовании желчного пузыря (cholecystographia) видна тень желчного пузыря, в которой можно различить шейку, тело и дно. Последнее обращено каудально. Контуры пузыря четкие, ровные и гладкие. Форма пузыря в зависимости от степени наполнения его желчью бывает грушевидной, цилиндрической и яйцевидной. Положение пузыря колеблется в пределах между уровнями XII грудного и V поясничного позвонков в зависимости от положения печени, ее экскурсий при дыхании и пр.
Пути выведения желчи
: так как желчь вырабатывается в печени круглосуточно, а поступает в кишечник по мере надобности, то возникает потребность в резервуаре для хранения желчи. Таким резервуаром и является желчный пузырь. Наличие его определяет особенности строения желчных путей (см. рис. 143).
Вырабатываемая в печени желчь вытекает из нее по печеночному протоку, ductus hepaticus communis. В случае надобности она поступает сразу в двенадцатиперстную кишку по ductus choledochus. Если же этой надобности нет, то ductus choledochus и его сфинктер находятся в сокращенном состоянии и не пускают желчь в кишку, вследствие чего желчь может направляться только в ductus cysticus и далее в желчный пузырь, чему способствует строение спиральной складки, plicae spiralis.
Когда пища поступает в желудок и возникает соответствующий рефлекс, происходит сокращение мышечной стенки желчного пузыря и одновременное расслабление мускулатуры ductus choledochus и сфинктеров, в результате чего желчь поступает в просвет кишки.
Топография печени
. Печень проецируется на переднюю брюшную стенку в надчревной области. Границы печени, верхняя и нижняя, проецированные на переднебоковую поверхность туловища, сходятся одна с другой в двух точках: справа и слева. Верхняя граница печени начинается в десятом межреберье справа, по средней подкрыльцовой линии. Отсюда она круто поднимается кверху и влево, соответственно проекции диафрагмы, к которой прилежит печень, и по правой сосковой линии достигает четвертого межреберного промежутка: отсюда граница полого опускается влево, пересекая грудину несколько выше основания мечевидного отростка, и в пятом межреберье доходит до середины расстояния между левой грудинной и левой сосковой линиями. Нижняя граница, начинаясь в том же месте в десятом межреберье, что и верхняя граница, идет отсюда наискось и влево, пересекает IX или X реберный хрящ справа, идет по области надчревья наискось влево и вверх, пересекает реберную дугу на уровне VII левого реберного хряща и в пятом межреберье соединяется с верхней границей.
Питание печени происходит за счет a. hepatica propria, но в четверти случаев и от левой желудочной артерии (Г. А. Михайлов, 1963).
Особенности сосудов печени
заключаются в том, что, кроме артериальной крови, она получает еще и венозную кровь. Через ворота в вещество печени входят a. hepatica propria и v. portae. Войдя в ворота печени, v. portae, несущая кровь от непарных органов брюшной полости, разветвляется на самые тонкие ее веточки, расположенные между дольками — vv. interlobulares. Последние сопровождаются аа. interlobulares (ветвями a. hepatica propia) и ductuli interlobulares. В веществе самих долек печени из артерий и вен получаются капиллярные сети, из которых вся кровь собирается в центральные вены — vv. centrales. Vv. centrales, выйдя из долек печени, впадают в собирательные вены, которые, постепенно соединяясь между собой, образуют vv. hepaticae. Печеночные вены имеют сфинктеры в области впадения в них центральных вен (Gibson, 1959). Vv. hepaticae в количестве 3-4 крупных и нескольких мелких выходят из печени на ее задней поверхности и впадают в v. cava inferior.
Таким образом, в печени имеются две системы вен: 1) портальная, образованная разветвлениями v. portae, по которой кровь притекает в печень через ее ворота, и 2) кавальная, представляющая совокупность v. v. hepaticae, несущих кровь из печени в v. cava inferior.
В утробном периоде функционирует еще третья, пупочная, система вен; последние являются ветвями v. umbilicalis, которая после рождения облитерируется. Что касается лимфатических сосудов, то внутри долек печени нет настоящих лимфатических капилляров: они существуют только в интерлобулярной соединительной ткани и вливаются в сплетения лимфатических сосудов, сопровождающих ветвления воротной вены, печеночной артерии и желчных путей, с одной стороны, и корни печеночных вен с другой. Отводящие лимфатические сосуды печени идут к lnn. hepatici. celiaci, gastrici dextri, pylorici и к околоаортальным узлам в брюшной полости, а также к диафрагмальным и задним медиастинальным узлам (в грудной полости). Из печени отводится около половины всей лимфы тела. Иннервация печени осуществляется из солнечного сплетения посредством tr. sympathicus и n. vagus.
Сегментарное строение печени
(см. рис. 143). В связи с развитием хирургии и развитием гепатологии в настоящее время создано учение о сегментарном строении печени, которое изменило прежнее представление о делении печени только на доли и дольки.
Как уже говорилось выше, в печени имеется пять трубчатых систем: 1) желчные пути, 2) артерии, 3) ветви воротной вены (портальная система), 4) печеночные вены (кавальная система) и 5) лимфатические сосуды (рис. 144).
Рис. 144. Трубчатые системы печени (по Р. Д. Синельникову). 1 — v. cava inf.; 2 — lobus hepatis dexter; 3 — ductus hepaticus comm.; 4 — v. portae; 5 — лимфатические сосуды; 6 — a. hepatica; 7 — lobus hepaticus sinister; 8 — vv. hepaticae
Портальная и кавальная системы вен не совпадают друг с другом, а остальные трубчатые системы сопровождают разветвления воротной вены, идут параллельно друг другу и образуют сосудисто-секреторные пучки, к которым присоединяются и нервы.
Все внутриорганные трубчатые системы печени расположены в 3 яруса (Г. А. Михайлов, 1963); верхний и нижний ярусы заняты системами, проходящими через ворота печени (портальный комплекс); средний ярус содержит печеночные вены, которые выносят кровь из определенных областей печени, носящих название зон. Таких зон — четыре (Чен-Хао-де)*: в правой доле — передняя и задняя и в левой — медиальная и латеральная. Соответственно расположению сосудисто-секреторных пучков портального комплекса различают участки печени, которые имеют до некоторой степени обособленное кровоснабжение, лимфообращение, желчный отток и инвервацию. Эти участки называют сегментами, а такое строение органа — сегментарным. Сегмент (понятие не эмбриологическое, а пространственное) — это часть печени, соответствующая крупной ветви воротной вены и сопровождающим ее ветвям печеночной артерии и желчным протокам.
* (Из кафедры нормальной анатомии 1-го Ленинградского медицинского института им. акад. И. П. Павлова.
)
Число сегментов варьирует соответственно индивидуальной изменчивости ветвей’ воротной вены, вследствие чего разные исследователи насчитывают разное количество их.
Наибольшее распространение получила схема деления печени по Couinaud (1957), согласно которой в печени различаются 2 доли (правая и левая), 5 зон и 8 постоянно встречающихся сегментов.
В последнее время в связи с более детальным изучением внутреннего строения печени границей между правой и левой долями считают плоскость, проведенную через середину ложа желчного пузыря, левую полуокружность нижней полой вены и среднюю печеночную вену (Н. И. Одноралов и Б. П. Шмелев, 1963).
В печени выделяются следующие сегменты, начиная от sulcus venae cavae влево, по часовой стрелке (см. рис. 143);
I. Хвостатый сегмент левой доли, соответствующий соименной доле печени.
II. Задний сегмент левой доли — локализуется в заднем отделе одноименной доли.
III. Передний сегмент левой доли — располагается в одноименном отделе ее.
IV. Квадратный сегмент левой доли соответствует соименной доле печени.
V. Средний верхнепередний сегмент правой доли.
VI. Латеральный нижнепередний сегмент правой доли.
VII. Латеральный нижнезадний сегмент правой доли.
VIII. Средний верхнезадний сегмент правой доли. (Названия сегментов указывают участки правой доли).
Сегменты, группируясь по радиусам вокруг ворот печени, входят в более крупные самостоятельные участки печени, называемые зонами, или секторами. Таких секторов различают пять*:
* (Цит. по Б. В. Петровскому — «Хирургическая гепатология». М, 1972.
)
1. Левый латеральный сектор соответствует II сегменту (моносегментарный сектор).
2. Левый парамедианный сектор образован III и IV сегментами.
3. Правый парамедианный сектор составляют V и VIII сегменты.
4. Правый латеральный сектор включает VI и VII сегменты.
5. Дорсальный сектор соответствует I сегменту (моносегментарный сектор).
Сегменты печени формируются уже в утробной жизни и ясно выражены к моменту рождения (Г. Ф. Всеволодов, В. Н. Вербицкая и Е. Н. Долгополова, 1972). Учение о сегментарном строении печени углубляет прежнее представление о делении ее только на доли и дольки. Таким образом, по новейшим данным в печени различают доли, зоны или секторы, сегменты и дольки.
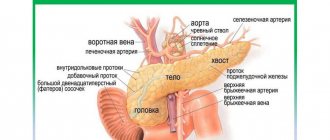
Поджелудочная железа
Поджелудочная железа, pancreas
, лежит позади желудка* на задней брюшной стенке в regio epigastrica, заходя своей левой частью также в левое подреберье. Сзади она прилежит к нижней полой вене, левой почечной вене и аорте.
* (При вскрытии трупа в лежачем положении она действительно лежит под желудком, откуда и название ее. У новорожденных она располагается выше, чем у взрослых, на уровне XI-XII грудных позвонков (К. И. Кульчицкий).
)
Поджелудочная железа делится на головку, caput pancreatis
, с крючковатым отростком, processus uncindtus, на тело,
corpus pancreatis
, и хвост,
cauda pancreatis
.
Головка
железы охвачена двенадцатиперстной кишкой и располагается на уровне I и верхней части II поясничного позвонка. На границе ее с телом имеется глубокая вырезка, incisura pancreatis (в вырезке лежат а. и v. mesentericae superiores), а иногда суженная часть — в виде шейки.
Тело
призматической формы, имеет три поверхности: переднюю, заднюю и нижнюю. Передняя поверхность, facies anterior, вогнута и прилежит к желудку; близ соединения головки с телом на ней обычно замечается выпуклость в сторону малого сальника, называемая tuber omentdle. Задняя поверхность, fades posterior, обращена к задней брюшной стенке. Нижняя поверхность, fdcies inferior, обращена вниз и несколько вперед. Три поверхности отделены друг от друга тремя краями: mdrgo superior, anterior и inferior. По верхнему краю в правой его части идет a. hepatica communis, а влево вдоль края тянется селезеночная артерия, направляющаяся к селезенке. Железа справа налево несколько поднимается, так что
хвост
ее лежит выше, чем головка, и подходит к нижней части селезенки. Капсулы pancreas не имеет, благодаря чему резко бросается в глаза ее дольчатое строение. Общая длина железы 12-15 см.
Брюшина покрывает переднюю и нижнюю поверхности pancreas, задняя же поверхность совершенно лишена брюшины. Выводной проток поджелудочной железы, ductus pancreaticus
, принимает многочисленные ветви, которые впадают в него почти под прямым углом; соединившись с ductus choledochus, проток открывается общим отверстием с последним на papilla duodeni major (см. рис. 143). Эта конструктивная связь ductus pancreaticus с duodenum, кроме своего функционального значения (обработка поджелудочным соком содержимого duodeni), обусловлена также развитием поджелудочной железы из той части первичной кишки, из которой образуется двенадцатиперстная кишка. Кроме главного протока, почти постоянно имеется добавочный,
ductus pancreaticus accessorius
, который открывается на papilla duodeni minor (около 2 см выше papilla duodeni major). Иногда наблюдаются случаи добавочной поджелудочной железы, pancreas accessorium. Встречается также кольцевидная форма pancreas, вызывающая сдавление duodenum (Hays, 1961; Hyden, 1962).
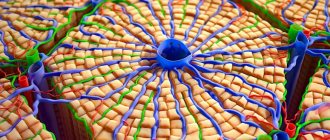
Строение
. По своему строению поджелудочная железа напоминает серозную слюнную железу альвеолярного или альвеолярно-трубчатого строения. В ней различают две составные части: главная масса железы имеет внешнесекреторную функцию, выделяя свой секрет через выводные протоки в двенадцатиперстную кишку; меньшая часть железы в виде так называемых
островков Лангерганса
относится к эндокринным образованиям, выделяя в кровь инсулин (insula — островок), регулирующий содержание сахара в крови.
Pancreas как железа смешанной секреции получает множественные источники питания: аа. pancreaticoduodenales superiores et inferiores, aa. lienalis и gastroepiploica sin. и др. Соименные вены впадают в v. portae и ее притоки. Лимфа течет к ближайшим узлам: lnn. celiaci, pancreaticolienales и др.
Иннервация — из солнечного сплетения.
Секреция поджелудочной железы
Количество и качественный состав употребленной пищи прямо пропорциональны количеству выделяемого панкреатического сока и его ферментативной активности. Увеличение секреции поджелудочного сока вызывает большой объем пищи, которая стимулирует повышение кислотности в желудке. Прием жидкой пищи вызывает более быструю секрецию поджелудочной железы, чем медленно эвакуируемая из желудка твердая, жирная пища. Продукция панкреатического сока увеличивается спустя 2-3 минуты после попадания пищи в желудок, продолжительность её составляет от 6 до 14 часов. Наибольший секреторный ответ вызывает смешанная пища. Сильными стимуляторами, воздействующими на секреторные ферменты поджелудочной железы, являются нейтральные жиры, продукты их переваривания и белки. Аминокислоты, поступающие в кишечный тракт (особенно фенилаланин, холин, метионин), влияют на резкое увеличение в крови уровня холецистокинина – гормона, отвечающего за местную стимуляцию деятельности ацинарных клеток, обладающих функцией синтеза ферментов. Преобладание в рационе питания углеводов облегчает деятельность поджелудочной железы, поэтому данная группа продуктов особенно рекомендована в диетах для пациентов, страдающих обострением хронического панкреатита. Продукты и напитки, возбуждающие аппетит (фрукты, молочные продукты, продукты, содержащие специи и пряности, маринады, соки и алкоголь), увеличивают продукцию желудочного сока, соляной кислоты, которая, в свою очередь, стимулирует начало внешней секреции поджелудочной железы.
Формы патологии
Выделяют несколько форм течения воспаления поджелудочной. Страдать ими могут люди любого возраста: дети, взрослые и пожилые.
- Острый панкреатит. Развивается в течение нескольких часов, обычно после приема большого количества пищи. У больных появляется резкая тошнота с рвотой, возникает боль в верхней части живота, сопровождаемая диареей, вздутием и отрыжкой. Вероятна сильная лихорадка: проливной пот, высокая температура тела, слабость. При деструктивном процессе возникают абсцессы и очаги некроза, требующие немедленного хирургического вмешательства.
- Реактивный интерстициальный панкреатит является разновидностью острой формы воспаления, более характерен для детского возраста. Проявляется высокой тревожности температурой с резкими болями в животе, сопровождается отеком железы и выбросом фермента трипсина, который разрушает ее ткани. Этот процесс обратим в отличие от некротизирующего, но также требует срочного врачебного вмешательства.
- Хронический панкреатит. Может не давать о себе знать в течение десятков лет, а период ремиссии бессимптомен. При обострениях провляется резкой диспепсией, болями в животе, снижением аппетита, общей интоксикацией, лихорадкой. Часто сопровождается хроническим холециститом или гастритом, требует регулярной поддерживающей терапии, коррекции образа жизни.
Панкреатит вызывает нарушения в работе печени, желудочно-кишечного тракта, сосудистой системы, почек. В большинстве случаев воспалительный процесс не влияет на эндокринные функции железы и не связан с развитием сахарного диабета.
Нарушения в работе поджелудочной железы
Нарушения процесса пищеварения в тонкой кишке напрямую связаны с изменением синтеза ферментов, вызванным дисфункцией поджелудочной железы. При наличии в ней патологических процессов угнетается действие липазы, гидролизирующей жиры, что ведет к их недостаточному перевариванию и выведению с калом до 80% от массы, поступившей в организм. Нарушается также расщепление белков, о чем может свидетельствовать креаторея, характерным признаком которой является наличие в каловых массах повышенного объема мышечных волокон. Недостаточность пищеварения может привести к таким негативным последствиям, как диспептический синдром, обезвоживание, нарушения кислотно-основного равновесия и кишечная аутоинтоксикация. Внешняя секреция поджелудочной железы вызывается наличием в организме ряда воспалительных заболеваний и некоторых других патологических процессов:
- панкреатиты в острой и хронической стадии;
- желчнокаменная болезнь;
- наличие в кишечнике паразитов;
- дуодениты, язва двенадцатиперстной кишки, следствием которых является уменьшение продукции панкреатического сока;
- опухоли;
- фатериты;
- избыточный вес тела, гормональный дисбаланс, являющиеся результатом нарушения обменных процессов, вызывающие поражения поджелудочной железы дистрофического характера;
- аллергическая перестройка организма;
- вагальная дистрофия, длительная атропинизация;
- опухолевые новообразования, разрушающие поджелудочную железу.
Развитие в поджелудочной железе обтурационных процессов, которые затрудняют либо полностью перекрывают отток панкреатического сока в двенадцатиперстную кишку, и возникающая вследствие данной патологии гипертензия может вызвать острую боль в этой области, а также внутренние разрывы и разрушения паренхимы органа. В результате деструкции поджелудочной железы происходит всасывание её ферментов, продуктов разрушения в кровь и окружающие органы, что ведет к развитию некрозов и формированию синдрома интоксикации организма.
Методы диагностики панкреатита
У большинства больных поводом к обращению в клинику становятся регулярные боли в животе, нарушение аппетита, тяжесть в желудке и другие явные признаки патологии. Хроническое воспаление может быть обнаружено случайно при диспансеризации. Методы диагностики панкреатита:
- Биохимический анализ крови. Классические признаки неполадок со здоровьем: высокая СОЭ, лейкоцитоз. При панкреатите повышается уровень трипсина, амилазы и липазы.
- Исследование проб мочи и кала. В них обнаруживают повышение амилазы, изменение уровня других ферментов. Копрограмма показывает наличие непереваренных остатков пищи.
- УЗИ органов брюшной полости. Информативный метод, определяющий изменение размеров и структуры поджелудочной железы, сопутствующее воспаление близлежащих желчных путей и печени.
- МРТ. Назначается для дифференциальной диагностики панкреатита в сложных или спорных случаях, при тяжелом течении процесса.
Аутофагия
- Клеточное повреждение и апоптоз ассоциированы с аутофагией — процессом удаления из клетки повреждённых органелл путём лизосомальной деградациии и образования новых на их месте.
- Считается, что некоторые болезни, в том числе и диабет, имеют множественную этиологию. В частности, среди причин называют аутофагию.
- В ходе исследований, изучающих взаимосвязь между диабетом и аутофагией у людей установлено, что, если β—клетки и клетки островков Лангерганса подвергаются воздействию гипергликемии или гиперлипидемии, аутофагия прекращается.
- Это приводит к накоплению в клетках окисленных, повреждённых или неправильно «свёрнутых» белков.
- Впоследствии также отмечается гибель β—клеток в результате оксидативного стресса.
- Процесс аутофагии регулируется различными сигналами.
- Особое значение в работе механизма имеют белки mTOR сигнальных комплексов 1 и 2 (mTORC1 и mTORC2).
- Эти белки представляют собой киназы, участвующие в нескольких клеточных процессах, например, в: формировании инсулинрезистентности (ИР);
- адипогенезе;
- ангиогенезе;
- аутофагии.
- неправильным «сворачиванием» белка;
Лечение панкреатита
Стратегия лечения панкреатита зависит от тяжести заболевания. Оно может включать прием различных лекарственных препаратов, направленных на снятие нагрузки с поджелудочной железы, парентеральное питание и хирургическое вмешательство.
Лечение острого панкреатита
Пациентов с диагнозом острый панкреатит отправляют в стационар. Врач изучает клиническую картину, направляет на анализы и обследование. При тяжелой форме панкреатита пациента направляют в реанимационное отделение, при нетяжелой — в хирургическое. Главной задачей врачей будет обеспечить пациенту покой, а поджелудочной — полный голод.
Лечение нетяжелой формы включает зондирование содержимого желудка, назначение анальгетиков и спазмолитиков, введение инфузионных растворов. При тяжелой форме пациента направляют на операцию, если эндоскопические методы не способны устранить возникшие осложнения панкреатита (кровотечение, острую кишечную непроходимость и т. д.). Важной составляющей лечения является антибиотикотерапия.
Лечение хронического панкреатита
При хроническом панкреатите врачи выбирают консервативное или оперативное лечение. Перед принятием решения производится оценка состояния всей пищеварительной системы. Отсутствие операции может привести к потере функций поджелудочной железы, в то время как ранняя операция влечет риск появления тяжелых послеоперационных последствий. Врачи прибегают к операции, когда налицо осложнения панкреатита и есть вероятность поражения других органов пищеварительной системы. Кисты, свищи и нарушение проходимости желудочно-кишечного тракта — другие показания к проведению операции.
При консервативном лечении прописывают покой, холод на живот, прием антибиотиков и анальгетиков, а также витамины (А, D, Е и К). Для восстановления микрофлоры кишечника прописывают бифидо- и лактобактерии. Для восполнения ферментов (амилазы, трипсина и липазы), которые поджелудочная железа не в состоянии вырабатывать в нужном количестве, назначают ферментные препараты. Врач подбирает подходящий препарат и определяет его дозировку и длительность лечения.
Важно! Суточную дозу ферментного препарата нужно употреблять в течение всего дня во время еды. Необходимо строго следовать указаниям врача о диете, отказаться от алкоголя и вредной пищи. Особенно противопоказана жирная пища.
Диета, питание при панкреатите
Диета необычайна важна для лечения панкреатита. Нарушение работы поджелудочной сказывается на работе других органов: им становится сложнее переваривать пищу. Поэтому чем легче будет пища, тем лучше будет перистальтика. Речь идет не только об отсутствии в питании жирных продуктов и алкоголя. Важно также исключить продукты, которые вызывают желчеотделение и газообразование. Питаться лучше дробно, резать пищу на мелкие куски. Следует выбирать продукты с низким содержанием жиров и белков.
Соблюдать диету нужно будет на протяжении всей жизни. Врачи советуют придерживаться стола № 5.
Диета № 5 существует в базовом и расширенном варианте. Базовый вариант показан при рецидивах хронического панкреатита и при остром характере заболевания. В острой фазе диета более строгая со множеством ограничений. Она направлена на разгрузку поджелудочной железы и снятие симптомов острого воспаления. В первые 3 дня острой стадии пациенту рекомендуется голодание. Далее в течение 3-7 дней разрешено питание углеводными продуктами маленькими порциями с небольшими интервалами. После снятия симптомов острого панкреатита диета расширяется, и в нее добавляются другие продукты, повышается количество белка в рационе и общая калорийность питания.
Взято из статьи: «Диета при панкреатите»
Что можно есть
Среди разрешенных продуктов при панкреатите:
- Несвежий хлеб, сухое печенье и бисквит, сухари,
- Отварные или приготовленные на пару овощи (картофель, свеклу, кабачки, морковь, цветную капусту, тыкву, брокколи, брюссельскую капусту),
- Овощные супы-пюре,
- Курица, индейка, говядина, телятина, кролик (отварные или на пару),
- Нежирная рыба (судак, треска, щука, окунь),
- Каши на воде (овсяная, гречневая, манная, рисовая),
- Нежирные молочные продукты: молоко (лучше в блюде), йогурт, творог, сметана, кефир, сыр,
- Сливочное масло без соли и с низким содержанием жира в ограниченном количестве,
- Сладости в ограниченном количестве: мед, зефир, джем, варенье,
- Фрукты: некислые яблоки, клубника, бананы (не в период обострения заболевания и желательно в виде пюре или запеченные), некислая черника и вишня,
- Напитки: компоты из сухофруктов, кисели, слабый несладкий чай, некислые соки, вода без газа,
- Омлет или яйца в духовке.
Что нельзя есть
Диета при панкреатите призвана щадить поджелудочную железу.
Американский Национальный фонд по поддержке больных панкреатитом рекомендует пациентам ограничивать потребление жира до 30-50 граммов в день, при этом ни один прием пищи не должен содержать более 10 граммов жира.
Запрещены тяжелые для переваривания и жирные продукты (видео 1):
- Свежий хлеб, пицца, пельмени и вареники,
- Свежие овощи: бобы, горох, белокочанная капуста, огурцы, помидоры, грибы, репа, редька, щавель,
- Супы на бульонах (рыбном или мясном), окрошка, свекольник, острые супы,
- Баранина, свинина, утка, гусь, сосиски, колбасы, копченое мясо, бекон, консервы, сало,
- Рыба: жирные сорта, консервы, копченая рыба, икра, соленая рыба, морепродукты,
- Каши: пшенная, перловая, кукурузная,
- Жирные молочные продукты: жирное молоко, сыр, сметана, сливки,
- Маргарин, майонез, кетчуп, горчица,
- Торты, пирожные, сдобные булочки, мороженое, шоколад, варенье,
- Бананы, цитрусовые, виноград, финики, кислые фрукты,
- Алкоголь, кофе, какао, горячий шоколад, газированные напитки, пакетированные соки, энергетические коктейли, газированная вода, крепкий чай,
- Яйца: жаренные или вареные вкрутую.
Важно! Пищеварительная система некоторых пациентов с диагнозом «панкреатит» плохо переваривает свежие овощи, в частности помидоры. Врачи в этом случае советуют быть осторожными с потреблением помидоров, огурцов и некоторых других свежих овощей и готовить их на пару или тушить.
Видео 1. Диета при панкреатите.
Народные методы
Панкреатит — серьезное заболевание, которое способно привести к поражению всех органов пищеварительной системы. Самолечение народными средствами без обращения за помощью к врачу может привести к серьезным последствиям. Так, абсолютно противопоказано применение любых желчегонных препаратов: листьев артишока, расторопши, куркумы, чистотела и др.
Американский Национальный фонд по поддержке больных панкреатитом советует взрослым заниматься йогой три раза в неделю для уменьшения боли, медитировать для избавления от стресса и больше двигаться. Пищеварительная система вообще приветствует физическую активность. Врачи говорят о необходимости раннего движения даже после операционного вмешательства на брюшную полость. Это улучшает перистальтику и помогает органам быстрее наладить процессы всасывания и переваривания пищи.
Естественно применение народных рецептов не приведет ни к избавлению от панкреатита, ни к его усугублению. А вот отсутствие своевременного квалифицированного лечения может иметь плачевный результат. Важно помнить, что следствием невылеченного панкреатита может стать летальный исход.
Особенности поджелудочной железы у детей и взрослых
Поджелудочная железа является довольно чувствительным органом. При малейших сбоях в его работе сразу ухудшается самочувствие человека. У взрослых людей размеры этого органа достигают 22 см, вес до 80 г. Формирование органа происходит на 4-5 неделе после зачатия. Образуется поджелудочная железа из энтодермы и мезенхимы, располагается возле печени. При развитии орган обретает части: хвост, тело, головку. Свои основные функции ПЖ начинает выполнять уже в конце 1-го триместра беременности. Некоторое время орган является подвижным, что объясняется отсутствием надежной фиксации. Ближе к 6-ти годам занимает постоянное положение.