Эмбриология
Околоушная железа, как и другие большие слюнные железы, развивается из эпителия ротовой полости. Почка железы появляется у зародыша на 6-й неделе развития в глубине борозды, отделяющей щеку от десны, в виде эпителиального тяжа, к-рый растет но направлению к уху. На 8-й нед. эмбрионального развития дистальный конец этого тяжа начинает ветвиться и дает начало выводным протокам и концевым секреторным отделам О. ж. В начале 3-го месяца в закладках выводных протоков появляются просветы, их эпителиальная выстилка становится двурядной, а в крупных выводных протоках многослойной. Дифференцировка железистого эпителия в концевых секреторных отделах О. ж. происходит несколько позже, чем в других слюнных железах.
Операции
При удалении Подчелюстной железы производят разрез длиной 7—8 см параллельно нижнему краю тела нижней челюсти, отступя от него на 2 см. Рассекают кожу, подкожную клетчатку, подкожную мышцу шеи, поверхностную пластинку собственной фасции шеи, вскрывают капсулу железы, перевязывая при этом лицевую вену. П. ж. легко отделяется от тканей ложа. При отделении внутренней поверхности П. ж. выделяют и перевязывают лицевую артерию. В области верхнего полюса П. ж. выделяют и перевязывают выводной проток и повторно перевязывают лицевую артерию. Если железу удаляют по поводу воспалительного процесса, то не следует выходить за пределы ее капсулы, чтобы не повредить лицевой нерв (краевую ветвь нижней челюсти). Рану зашивают послойно, оставляя выпускник на 24 часа.
Библиография:
Зедгенидзе Г. А. Рентгенодиагностика заболеваний слюнных желез, Л., 1953, библиогр.; Касаткин С. Н. Анатомия слюнных желез, Сталинград, 1948; Сазама Л. Болезни слюнных желез, пер. с чешек., Прага, 1971, библиогр.; Солнцев А. М. и Колесов В. С. Хирургия слюнных желез, Киев, 1979, библиогр.; Burch R. J. a. Woodward H. W. Differential diagnosis and surgery of the submaxillary gland, J. oral Surg., v. 18, p. 470, 1960; Rauch S. Die Speicheldriisen des Menschen, Stuttgart, 1959; Schulz H. G. Das Rontgenbild der Kopfspeicheldriisen, Lpz., 1969, Bibliogr.
И. Ф. Ромачева; В. С. Сперанский (ан., гист.).
Анатомия
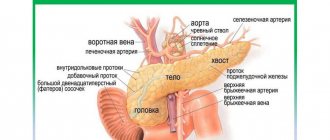
Рис. 1. Варианты околоушной железы и околоушного протока (но Б. Г. Али-Заде и М. К. Артемовой, по С. Н. Касаткину): а — околоушная железа трапециевидной формы и прямой околоушный проток; б — околоушная железа полулунной формы и дугообразный околоушный проток; в — околоушная железа треугольной формы и коленчатый околоушный проток; г — околоушная железа овальной формы и восходящее направление околоушного протока; 1 — околоушная железа, 2 — околоушный проток; 3 — жевательная мышца.
В Околоушной железе различают поверхностную часть (pars superficialis), прилегающую к жевательной мышце, и глубокую часть (pars profunda), заходящую в занижнечелюстную ямку (fossa retromandibularis). Иногда от внутреннего края железы отходит глоточный отросток. О. ж. чаще бывает неправильной пирамидальной или трапециевидной формы, иногда полулунной, треугольной или овальной (рис. 1).
У новорожденного О. ж. имеет массу 1,8 г, содержит много рыхлой соединительной ткани и сосудов, ее секреторная функция в первые 6 нед. незначительна. Наиболее интенсивно железа растет до 2 лет, увеличиваясь в 5—6 раз. В конце 2-го года жизни заканчивается гистол. дифференцировка О. ж., рост ее замедляется.
У взрослого О. ж. весит 20—30 г; ее вертикальный размер 4—6,5 см, сагиттальный 3—5 см, горизонтальный 2—3,8 см. В пожилом возрасте размеры и вес О. ж. уменьшаются.
Рис. 2. Схема ложа околоушной железы (горизонтальный разрез): 1 — кожа; 2 — подкожная клетчатка; 3 — поверхностный листок фасции околоушной железы; 4 — жевательная мышца; 5 — нижняя челюсть; 6 — медиальная крыловидная мышца; 7 — стенка глотки; 8 — глубокий листок фасции околоушной железы; 9 — шиловидный отросток; 10 — внутренняя сонная артерия; 11 — внутренняя яремная вена; 12 — двубрюшная мышца; 13 — грудино-ключично-сосцевидная мышца. Рис. 3. Ложе околоушной железы: 1 — височно-нижнечелюстной сустав; 2 — наружная сонная артерия; 3 — жевательная мышца; 4 — перегородка между околоушной железой и подчелюстной железой; 5 — подчелюстная железа; 6 — двубрюшная мышца; 7 — грудино-ключично-сосцевидная мышца; 8 — шиловидный отросток; 9 — стенка наружного слухового прохода; 10 —наружное слуховое отверстие.
Спереди Околоушная железа прилегает к жевательной мышце (m. masseter), ветви нижней челюсти (r. mandibulae) и медиальной крыловидной мышце (m. pterygoideus med.); сзади граничит с грудино-ключично-сосцевидной мышцей (m. sternocleidomastoideus), задним брюшком двубрюшной мышцы (venter post m. digastrici) и сосцевидным отростком (processus mastoideus); медиально прилежит к шиловидному отростку (processus sty-loideus) и отходящим от него шило-подъязычной (m. stylohyoideus) и шилоязычной (m. styloglossus) мышцам, внутренней сонной артерии (а. carotis int.) и внутренней яремной вене (v. jugularis int.), подъязычному нерву (n. hypoglossus) и окологлоточной клетчатке; сверху примыкает к скуловой дуге (areus zygomaticus) и наружному слуховому проходу (porus acusticus ext.). Эти образования ограничивают ложе О. ж. (рис. 2), к-рое выстилает фасция О. ж. (fascia parotidea). Фасция О. ж. сращена с фасциями окружающих мышц и прикрепляется к краю нижней челюсти, скуловой дуге, сосцевидному и шиловидному отросткам. Между углом нижней челюсти и грудино-ключично-сосцевидной мышцей фасция образует плотную перегородку (рис. 3), отделяющую О. ж. от подчелюстной железы (поднижнечелюстная железа, Т.; gl. submandibularis).
Рис. 4. Топография околоушной железы: 1 — ушно-височный нерв; 2 — поверхностные височные артерии и вена; 3 — скуловая дуга; 4 — височная ветвь лицевого нерва; 5 — скуловая ветвь лицевого нерва; 6 — околоушный проток; 7 — щечные ветви лицевого нерва; 8 — лицевые артерии и вена; 9 — жевательная мышца; 10 — краевая ветвь лицевого нерва; 11 — подчелюстная железа; 12 — шейная ветвь лицевого нерва; 13 — наружная сонная артерия; 14 — подкожная мышца шеи; 15 — внутренняя яремная вена; 16 — грудино-ключично-сосцевидная мышца; 17 — наружная яремная вена; 18 — v. retromandibularis; 19 — околоушная железа; 20 — верхнечелюстная артерия; 21— околоушное сплетение лицевого нерва; 22 — лицевой нерв; 23 — ушная раковина; 24 — добавочная околоушная железа.
Через толщу О. ж. проходят крупные сосуды и нервы; наружная сонная артерия (a. carotis ext.) с отходящими от нее верхнечелюстной (а. maxillaris) и поверхностной височной артериями (a. temporalis superficialis), v. retromandibularis, нервы ушно-височный (n. auriculotemporalis) и лицевой (п. facialis). Лицевой нерв (см.) образует в толще железы околоушное сплетение (plexus parotideus), ветви к-рого, выходя из железы, веерообразно расходятся к мышцам лица (рис. 4). Этим определяется радиальное направление разрезов железы при операциях.
Система выводных протоков железы представлена внутридольковыми, междольковыми и междолевыми протоками, к-рые сливаются в общий околоушный проток (ductus parotideus), или стенонов проток, к-рый впервые был описан датским ученым Стеноном (N. Stenon) в 1661 г. Длина околоушного протока 40—70 мм, его диам. 3—5 мм. Околоушный проток обычно исходит из верхней трети железы, огибает край жевательной мышцы и жировое тело щеки (corpus adiposum buccae) и открывается в преддверие рта на уровне верхнего второго большого коренного зуба. В этом месте на слизистой оболочке щеки имеется сосочек О. ж. (papilla parotidea). По данным С. Н. Касаткина (1948), в 44% случаев околоушный проток бывает восходящим, в 23% — нисходящим, реже встречается прямой, коленчатый, дугообразный (рис. 1), S-образный и раздвоенный околоушный проток. В половине случаев в него впадает проток добавочной околоушной железы (glandula parotis accessoria). Иногда от околоушного протока близ его устья отходит слепой каналец, так наз. орган Шиевича,— рудиментарный слюнной проток. В околоушном протоке имеются клапаны и терминальные сифоны, регулирующие выведение слюны.
Кровоснабжение осуществляется ветвями наружной сонной артерии, поверхностной височной артерии, поперечной артерии лица (a. transversa faciei), задней и глубокой ушных артерий (aa. auriculares post, et profunda). Внутриорганные артерии и вены проходят в междольковых перегородках. Венозный отток происходит в крыловидное сплетение (plexus pterygoideus) и занижнечелюстную вену.
Лимфатические сосуды О. ж. впадают в поверхностные и глубокие околоушные лимфатические узлы (nodi lymphatici parotidei superficiales et profundi); их выносящие сосуды идут к поверхностным и глубоким шейным лимфатическим узлам (nodi lymphatici cervicales superficiales et profundi).
Иннервация осуществляется за счет симпатических и парасимпатических нервов. Преганглионарные симпатические волокна берут начало в сером веществе верхних грудных сегментов спинного мозга и прерываются в верхнем шейном узле (gangl, cervicale sup.). Постганглионарные симпатические волокна идут к О. ж. в составе наружного сонного сплетения (plexus caroticus ext.). Симпатические нервы суживают сосуды и тормозят секрецию слюны. Парасимпатическую иннервацию железа получает из нижнего слюноотделительного ядра (nucleus salivatorius inf.) языкоглоточного нерва (n. glossopharyngeus). Преганглионарные волокна идут в составе этого нерва и его ветвей (п. tympanicus, п. petrosus minor) к ушному узлу (gangl, oticum). Постганглионарные волокна достигают железы по ветвям ушно-височного нерва. Парасимпатические волокна возбуждают секрецию и расширяют сосуды О. ж.
Рентгеноанатомия
Сиалография Околоушной железы (см. Сиалография) в передней прямой проекции позволяет обнаружить тень О. ж. кнаружи от ветви нижней челюсти. В боковой проекции О. ж. проецируется на ветвь нижней челюсти и область fossa retromandibularis. Околоушный проток на сиалограмме в боковой проекции идет в косом направлении сзади наперед и вверх. Его внутри-железистая часть пересекает задний край ветви нижней челюсти на границе средней и нижней третей ее или ложится на угол нижней челюсти. На уровне переднего края ветви нижней челюсти проток выходит из железы, и его внежелезистая часть располагается у основания венечного отростка нижней челюсти. Междолевые протоки О. ж. сливаются в околоушный проток под разными углами и имеют различное количество ветвей. В зависимости от этого С. Н. Касаткин (1948) делит железы на много ветвистые, умеренно ветвистые и маловетвистые.
Теория и практический опыт в ультразвуковой диагностике патологии слюнных желез
УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований.
Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
В отечественной и зарубежной литературе встречается много работ, посвященных сиалогии (от греч. Sialon — слюна и logos — учение) — науке о заболеваниях и повреждениях слюнных желез, методах их диагностики и лечения. По данным разных авторов, на долю заболеваний слюнных желез приходится до 24% всей стоматологической патологии. В настоящее время в клинической практике наиболее часто встречаются дистрофические, воспалительные заболевания слюнных желез (сиалоаденозы, сиалоадениты), а также опухоли и врожденные пороки развития слюнных желез. Кроме того, патологические изменения слюнных желез часто сопутствуют другим заболеваниям (сахарный диабет, бронхоэктатическая болезнь, саркоидоз, цирроз печени, гипертриглицеридемия, лимфогранулематоз и др.).
Для диагностики заболеваний слюнных желез используются различные инструментальные методы [1]:
- рентгенография (при подозрении на образование камней в протоках слюнных желез, однако в 20% камни поднижнечелюстных слюнных желез и 80% околоушных слюнных желез нерентгеноконтрастны);
- сиалография (исследование протоков слюнных желез с рентгеноконтрастным веществом, редко оказывается полезно при дифференцировании опухолей от воспалительных процессов, однако она может помочь дифференцировать объемное образование слюнных желез от образований в соседних тканях. У больных с подозрением на аутоиммунное заболевание слюнных желез может обнаружиться характерная картина мешотчатого расширения протоковой системы. При острой инфекции слюнных желез сиалографию предпринимать не следует [2]);
- компьютерная томография вместе с сиалографией;
- ультразвуковой метод (является наиболее доступным, безопасным и информативным в процессе дифференциальной диагностики патологического состояния слюнных желез).
Анатомия слюнных желез [3]
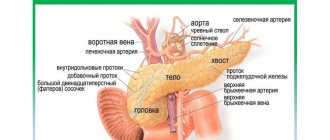
Выделяют три пары больших слюнных желез (СЖ) и много малых. К большим относят парные околоушные, поднижнечелюстные и подъязычные СЖ. Околоушная слюнная железа (ОУСЖ) расположена на наружной поверхности ветви нижней челюсти у переднего края грудиноключично-сосцевидной мышцы, а также в позадичелюстной ямке. Размеры колеблются в значительных пределах: длина 48-86 мм, ширина 42-74 мм, толщина 22-45 мм. ОУСЖ покрыта околоушной фасцией, которая является ее капсулой и плотно сращена с ней. Иногда у переднего края ОУСЖ располагается добавочная долька размером 10-20 мм, имеющая свой проток, впадающий в околоушный. Из железы околоушный проток выходит на границе ее верхней и средней трети, затем он проходит по наружной поверхности жевательной мышцы параллельно скуловой дуге и поворачивает на 90° кнутри, пронизывая жировую клетчатку и щечную мышцу. Проекция околоушного протока на кожу щеки определяется на линии, соединяющей козелок ушной раковины и угол рта. Открывается околоушный проток в преддверии полости рта на уровне 1-2 больших коренных зубов. Диаметр протока в среднем 1,5-3,0 мм, его протяженность 15-40 мм. В толще железы проходят ветви наружной сонной артерии, лицевой нерв и его ветви, ушно-височный нерв. Вокруг ОУСЖ и в ее паренхиме располагается много лимфатических узлов (рис. 1), которые могут являться первичным или вторичным коллектором для отвода лимфы от зубов и тканей полости рта.
Рис. 1.
Лимфатические узлы в толще околоушной слюнной железы.
Поднижнечелюстная слюнная железа (ПНЧСЖ) расположена в поднижнечелюстном треугольнике между телом нижней челюсти, передним и задним брюшками двубрюшной мышцы. Размеры железы составляют: передне-задний 20-40 мм, боковой 8-23 мм, верхненижний 13-37 мм. Сзади ПНЧСЖ отделена от ОУСЖ отростком собственной фасции шеи. Медиальная поверхность железы в переднем отделе лежит на челюстно-подъязычной мышце. Поднижнечелюстной проток, перегибаясь через задний край этой мышцы, располагается на латеральной поверхности подъязычно-язычной мышцы. Затем идет между медиальной поверхностью подъязычной СЖ и подбородочно-язычной мышцей до места своего выходного отверстия в области подъязычного сосочка. В толще железы проходят лицевая артерия и ее ветви, язычная артерия и одноименные вены.
Подъязычная слюнная железа (ПЯСЖ) расположена на дне полости рта в подъязычной области параллельно телу нижней челюсти. Размеры железы составляют: продольный 15-30 мм, поперечный 4-10 мм и вертикальный 8-12 мм. Проток ПЯСЖ проходит по ее внутренней поверхности и открывается в области переднего отдела подъязычного валика самостоятельно или вместе с поднижнечелюстным протоком. Иногда проток ПЯСЖ впадает в средний отдел протока ПНЧСЖ.
Малые слюнные железы — губные, щечные, язычные, небные, резцовые — располагаются в соответственных участках слизистой оболочки. Могут быть источником развития аденокарцином полости рта.
Патология слюнных желез
Пороки развития СЖ встречаются редко. Наиболее распространены аномалии размера желез (агенезия и аплазия, врожденная гиперплазия (рис. 2) и гипоплазия), их расположения (гетеротопия, добавочные СЖ), аномалии выводных протоков (атрезия, стеноз, эктазия, кистозная трансформация, дистопии протоков).
Рис. 2.
Гиперплазия левой подъязычной слюнной железы.
Сиаладениты — большая группа полиэтиологических воспалительных заболеваний СЖ (рис. 3). Первичные сиаладениты — сиаладениты, рассматриваемые в качестве самостоятельных заболеваний (например, эпидемический паротит). Вторичные сиаладениты — сиаладениты, являющиеся осложнениями или проявлениями других заболеваний (например, сиаладенит при гриппе). Эхографическая картина при разной этиологии малоспецифична. Этиология имеет клиническое значение в процессе определения тактики лечения.
Рис. 3.
Сиаладенит правой поднижнечелюстной слюнной железы.
По этиологическому фактору сиаладениты классифицируют [4] на:
- сиаладениты, развивающиеся под влиянием факторов физической природы (травматический сиаладенит, лучевой сиаладенит (рис. 4) возникает при лучевой терапии злокачественных опухолей головы и шеи);
- сиаладениты, развивающиеся под действием химических факторов (токсические сиаладениты);
- инфекционные сиаладениты (пути проникновения ифекции в СЖ: стоматогенный (через протоки), контактный, гематогенный и лимфогенный);
- аллергические и аутоиммунные сиаладениты (рецидивирующий аллергический, болезнь и синдром Шегрена и др.);
- миоэпителиальный сиаладенит, вызванный патологическим процессом, ранее обозначавшийся как доброкачественное лимфоэпителиальное поражение. Термин доброкачественное лимфоэпителиальное поражение впервые применил J.T. Godwin в 1952 г., заменив понятие болезнь Микулича;
- обструктивные сиаладениты, развивающиеся при затруднении оттока слюны при обструкции выводного протока камнем (рис. 5-7) или сгустившимся секретом, а также вследствие рубцового стеноза протока. По распространенности процесса различают очаговый, диффузный сиаладениты и сиалодохит — воспаление выводного протока. Течение процесса может быть острым и хроническим;
- пневмосиаладенит, развивающийся при наличии в ткани СЖ воздуха при отсутствии бактериальной газообразующей инфекции. Воздух проникает в железу из полости рта при повышении там давления через проток. Пневмосиаладенит характерен для ряда профессий, прежде всего для стеклодувов и музыкантов, играющих на духовых инструментах.
Рис. 4.
Постлучевой сиаладенит.
Рис. 5.
Камень протока поднижнечелюстной слюнной железы.
Рис. 6.
Камень в паренхиме поднижнечелюстной слюнной железы.
Рис. 7.
Камень в протоке поднижнечелюстной слюнной железы.
Опухоли слюнных желез
Опухоли слюнных желез подразделяются на две группы: эпителиальные и неэпителиальные. Эпителиальные опухоли преобладают у взрослых (95%). У детей в СЖ эпителиальные и неэпителиальные опухоли встречаются одинаково часто. Помимо истинных опухолей в СЖ развиваются процессы, напоминающие опухоли (опухолеподобные поражения).
Среди эпителиальных опухолей СЖ различают доброкачественные новообразования, а также злокачественные — карциномы.
К доброкачественным эпителиальным новообразованиям СЖ относят папилломы протоков, аденомы и доброкачественную сиалобластому. Аденомы СЖ делят на две группы: полиморфные (самая частая аденома СЖ) и мономорфные (все остальные) аденомы. В группу мономорфных аденом были искусственно включены опухоли разного строения, происхождения и прогноза.
Плеоморфная (полиморфная) аденома (смешанная опухоль СЖ) — аденома СЖ, построенная из двух типов клеток: эпителия протоков и миоэпителиоцитов. Макроморфологическая картина. Опухоль обычно представляет собой эластичный или плотный узел дольчатой серовато-белой ткани, как правило, инкапсулированный частично. Типичной для плеоморфной аденомы является так называемая хондроидная строма, напоминающая гиалиновый хрящ. Варианты эхографического изображения плеоморфных аденом представлены на рисунке 8.
Рис. 8.
Плеоморфная аденома СЖ.
Опухоль Уортина — аденолимфома, в которой образуются множественные кистозные полости, покрытые двухслойным эпителием. В просвет кист вдаются сосочки. В строме опухоли происходит выраженная пролиферация лимфоидной ткани. Эта опухоль почти исключительно развивается в околоушной железе.
Другие варианты доброкачественных опухолей встречаются реже. Это доброкачественная онкоцитома (оксифильная аденома), базально-клеточная аденома, канальцевая аденома, цистаденома доброкачественная сиалобластома.
Среди доброкачественных первичных неэпителиальных опухолей наиболее часто встречаются гемангиома, лимфангиома, нейрофиброма и липома.
Среди злокачественных неэпителиальных опухолей чаще обнаруживаются злокачественные лимфомы (они возникают, как правило, на фоне миоэпителиального сиалоаденита, болезни и синдрома Шегрена).
Опухолеподобные поражения слюнных желез
Рис. 9.
Кисты слюнных желез.
- Кисты слюнных желез (мукоцеле). Различают два типа мукоцеле СЖ: ретенционный тип (ретенционная киста малой СЖ, формирующаяся при задержке слюны в выводном протоке) и тип внутритканевой секреции, когда при травме стенки протока слюна поступает непосредственно в волокнистую ткань, окружающую железу. Мукоцеле дна полости рта называются также ранулами.
- Кисты выводных протоков больших СЖ — выраженная дилатация выводного протока вследствие задержки в нем секрета. Блокада оттока слюны может быть вызвана различными причинами: опухолью, камнем, уплотнившейся слизью, поствоспалительным стенозом вплоть до рубцовой облитерации просвета.
- Сиалоаденоз (сиалоз) — неопухолевое и невоспалительное симметричное увеличение СЖ вследствие гиперплазии и гипертрофии секреторных клеток. Исходом сиалоза нередко является липоматоз СЖ. Процесс имеет хроническое рецидивирующее течение. Сиалоз встречается при ряде заболеваний и состояний: сахарный диабет, гипотиреоз, недостаточность питания, алкоголизм, цирроз печени, гормональные нарушения (гипоэстрогенемия), реакции на лекарственные препараты (чаще всего на антигипертензивные), неврологические нарушения.
Аденоматоидная гиперплазия малых СЖ приводит к их увеличению до 0,5-3,0 см в диаметре. Причинами аденоматоидной гиперплазии являются травма и длительное воздействие ионизирующей радиации.
Онкоцитоз — возрастные изменения секреторных клеток и эпителия протоков СЖ. СЖ при этом могут слегка увеличиваться, но обычно величина их не меняется.
Подводя итог, хочется отметить, что ультразвуковое исследование с применением допплерографии во многих наших наблюдениях помогало точно определить характер патологического процесса в СЖ. Однако этот метод диагностики не позволяет однозначно подтвердить или опровергнуть злокачественный характер образования слюнных желез.
Литература
- Доброкачественные и злокачественные опухоли мягких тканей и костей лица. А.Г. Шаргородский, Н.Ф. Руцкий. М.: ГОУ ВУНМЦ, 1999.
- Топографическая анатомия и оперативная хирургия. И.И. Каган, С.В. Чемезов. М.: ГЭОТАР-Медиа, 2011.
- Слюнные железы. Болезни и травмы. В.В. Афанасьев. М.: ГЭОТАР-Медиа, 2012.
- Воспалительные заболевания тканей челюстно-лицевой области и шеи. А.Г. Шаргородский. М.: ГОУ ВУНМЦ, 2001.
УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований.
Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Гистология
Околоушная железа имеет дольчатое строение. Соединительнотканные перегородки, отходящие от фасции О. ж., делят ее паренхиму на дольки, к-рые в свою очередь образуют 5—7 более крупных долей.
Рис. 5. Схематическое изображение гистологического строения околоушной железы. А — при увеличении в 200 раз: 1 — вставочный проток; 2 — исчерченный проток; 3 — концевой секреторный отдел; 4 —жировая клетка; 5 — междольковый проток; 6 — междольковая перегородка; 7 — кровеносный сосуд; окраска гематоксилин-эозином; Б — при увеличении в 600 раз: 1 — жировая клетка; 2 — сероциты концевого секреторного отдела; 3 — исчерченный проток; 4 — миоэпителиоциты; 5 — вставочный проток; окраска гематоксилин-эозином.
О. ж. является сложной альвеолярной железой (см. Железы). Ее дольки формируются из плотно прилегающих друг к другу концевых секреторных отделов — ацинусов и выводных внутридольковых протоков: вставочных и исчерченных (рис. 5).
Концевые секреторные отделы образованы клетками железистого эпителия — сероцитами, расположенными на базальной мембране, состоящей из густой сети ретикулярных волокон. Сероцит имеет пирамидальную форму, цитоплазма его содержит базально расположенное округлое ядро, хорошо развитую эндоплазма-тическую сеть с многочисленными цистернами, пластинчатый комплекс и секреторные гранулы различного вида.
В концевых секреторных отделах О. ж. различают секреторные канальцы, к-рые расположены между сероцитами и имеют вид тонких трубочек, лишенных собственных стенок.
Межклеточные секреторные канальцы характерны для желез с белковой секрецией. Апикальный полюс сероцитов, а также их поверхность, обращенная к межклеточным секреторным канальцам, покрыты микро-ворсинками.
Концевые секреторные отделы переходят далее в узкие вставочные протоки, выстланные кубическим эпителием, а затем в исчерченные протоки, или слюнные трубки, выстланные однослойным цилиндрическим эпителием. Характерная базальная исчерченность эпителия исчерченных протоков зависит от скопления митохондрий, лежащих между складками плазмолеммы базальной части клетки. Полагают, что исчерченные протоки играют роль в изменении концентрации первичной слюны.
Между клетками и базальной мембраной концевых секреторных отделов, вставочных и исчерченных протоков расположены миоэпителиоциты, или корзинчатые клетки, к-рые представляют собой сократимые элементы, способствующие выделению секрета и поддержанию тонуса протоков железы.
Внутридольковые протоки переходят в междольковые, к-рые идут в прослойках соединительной ткани между дольками железы, сливаются между собой, образуя междолевые протоки и, наконец, околоушный проток. Междольковые протоки О. ж. выстланы двурядным призматическим эпителием, который по мере утолщения выводных протоков переходит в многослойный. На протяжении околоушного протока эпителий многослойный кубический, а в устье протока — многослойный плоский.
Физиология
Как орган пищеварительной системы Околоушная железа совместно с другими слюнными железами выделяет в ротовую полость слюну, к-рая имеет сложный состав и выполняет разнообразные функции (см. Слюна), Внешнесекреторную (слюноотделительную) функцию О. ж. выполняет начиная с 4-го месяца эмбрионального развития. В этом периоде, по данным E. Ш. Герловина (1963), секрет О. ж. носит слизистый характер, в конце 2-го года жизни он становится серозным. Количество выделяемой слюны непостоянно и зависит от состояния внутренней среды организма, вида и запаха пищи, характера раздражения специфических рецепторов слизистой оболочки ротовой полости и т. д. (см. Слюноотделение).
Клетки О. ж. выполняют выделительную функцию, накапливая и выводя со слюной из организма различные лекарственные вещества, яды, токсины, у больных сахарным диабетом — сахар.
Имеются данные, свидетельствующие об эндокринной функции О. ж. Так, из клеток железы экстрагированы биологически активные вещества (паротин, фактор роста нервов, фактор роста эпителия). Ито (I. Ito, I960) установлено, что паротин обладает свойствами гормона, оказывает влияние на белковый и минеральный обмен. Из О. ж. выделен инсулиноподобный белок. Выявлена гистофункционал ьная связь О. ж. с половыми, паращитовидными, щитовидной, поджелудочной железами, гипофизом и надпочечниками.
Методы исследования
При выявлении патологии Околоушной железы большое значение имеют опрос и осмотр больного, пальпация О. ж., к-рые позволяют сделать предположение о том или ином заболевании О. ж. (воспаление, опухоль, повреждение и др.).
Существенную роль в уточнении диагноза играют методы лабораторного, инструментального, рентгено-радиол. исследований.
Зондирование околоушного протока позволяет определить его проходимость и наличие в нем плотных инородных тел.
Цитологическое исследование секрета О. ж., а также пункционная биопсия с гистол, исследованием тканей органа помогают выявить морфологические изменения в железе, в частности при наличии опухоли.
Секреторную функцию О. ж. исследуют с помощью сиалометрии (измерение количества слюны, выделяющейся в единицу времени), а также радиоизотопных методов — радиосиалографии и радиосиалометрии, основанных на способности паренхимы О. ж. концентрировать и выделять со слюной радиоактивные изотопы 131I, 99Tc.
Для определения инородных тел и морфол, изменений в структуре протоков и паренхимы О. ж. (хрон, воспаление, опухоль) производят рентгенографию железы без контрастирования и с контрастированием протоков (см. Сиалография).
Послойные снимки органа получают с помощью томографии (см.), а применение панорамного томографирования (см. Пантомография) дает возможность одновременно исследовать и сравнить правую и левую О. ж.
Ультразвуковая биолокация (см. Ультразвуковая диагностика) является методом диагностики опухолевых процессов в О. ж. и, кроме того, позволяет судить о размерах железы и степени склерозирования ее паренхимы.
Сканирование О. ж. с помощью 99Tc (см. Сканирование) позволяет визуализировать паренхиму железы, выявить локализацию ее нефункционирующих участков, что является также косвенным признаком нарушения ее функции.
Термовизиография (см. Термография) проводится с целью измерения температуры в тканях О. ж., повышение к-рой является признаком острого воспаления, злокачественной опухоли, синдрома Шегрена, а понижение — признаком доброкачественной опухоли, кистозных образований, нек-рых форм хрон, паротита и др.
Патология
Рис. 2. Больная с хроническим сиаладенитом левой подчелюстной железы: в подчелюстной области видны контуры увеличенной подчелюстной железы.
Основными симптомами, указывающими на патологический процесс в подчелюстной железе, является нарушение функции (уменьшение, увеличение, задержка, а также качественное изменение выделяющегося из протока секрета), увеличение размеров железы (рис. 2). При уменьшении секреции больные чувствуют сухость в полости рта (см. Ксеростомия); задержка выделения секрета проявляется так наз. слюнной коликой (покалывающие, распирающие боли в области железы, появляющиеся во время еды), при увеличении секреции возникает слюнотечение (см. Слюноотделение).
Повреждения
Подчелюстной железы наблюдаются редко. По данным E. Е. Бабицкой, в период Великой Отечественной войны повреждение П. ж. с образованием наружных слюнных свищей (см.) наблюдалось в 2% случаев ранений всех слюнных желез. Встречаются случаи повреждения подчелюстного протока диском во время препаровки зубов под коронки. Ранение П. ж. и ее протока может привести к образованию дефекта паренхимы, стенозу или полной облитерации подчелюстного протока. Признаком нарушения проходимости подчелюстного протока является припухание П. ж., особенно во время еды. Локализацию и степень повреждения железы или ее выводного протока устанавливают с помощью сиалографии (см.). Для устранения сужения протока применяют бужирование специальным зондом. Непроходимость протока в передних отделах устраняют оперативным путем. При этом отпрепаровывают центральный конец протока, расщепляют его продольно на протяжении 1—1,5 см от места заращения и подшивают к слизистой оболочке подъязычной области.
Реактивно-дистрофические изменения
П. ж. возникают при нек-рых заболеваниях: болезни Микулича (см. Микулича синдром), синдроме Шегрена (см. Шегрена синдром), поражении желез внутренней секреции, коллагеновых болезнях (см.) и др.
Острые воспалительные заболевания П. ж. (см. Сиаладенит) возникают при внедрении в проток П. ж. инородного тела, напр, кожуры от фруктов, травинок, при флегмоне подчелюстной и подъязычной областей (вследствие распространения процесса из окружающих тканей), при атипичном течении эпидемического паротита (см. Паротит эпидемический). В этих случаях заболевание протекает остро, с ухудшением общего самочувствия, повышением температуры тела, выделением гноя из протока, болями и припуханием П. ж.; не исключено гнойное расплавление П. ж. В комплекс леч. процедур при остром сиаладени-те включают введение лекарственных средств (антибиотики, бактериофаг, протеолитические ферменты) в протоки железы, новокаиновую блокаду области железы. При вирусном поражении рекомендуется орошение слизистой оболочки полости рта интерфероном.
Рис. 3. Сиалограмма левой подчелюстной железы при хроническом сиалодохите: протоки железы неравномерно расширены, контуры их четкие (указано стрелками).
Хроническое воспаление Подчелюстной железы в основном протекает, как калькулезный сиаладенит (см. Сиалолитиаз). Реже наблюдается некалькулезный хрон, сиаладенит: интерстициальный (так наз. воспалительная опухоль Кюттнера или поражение П. ж. при болезни Микулича) и паренхиматозный (при синдроме Шегрена). Сиалодохит П. ж. встречается реже, чем околоушной железы, может быть двусторонним. Больные жалуются на периодически появляющееся припухание в подчелюстной области, покалывающие, распирающие боли в области железы во время еды, выделение в полость рта солоноватой слюны. Заболевание протекает годами с периодическими обострениями, во время к-рых наблюдаются сильные боли и гнойное отделяемое из протока. Для диагностики хронического сиалодохита П. ж. применяют сиалографию (рис. 3) или пантомосиалографию. При калькулезном сиаладените — лечение оперативное (см. Сиалолитиаз). При некалькулезном сиаладените и сиалодохите лечение направлено на повышение сопротивляемости организхма, а также на устранение сопутствующих заболеваний.
Специфические воспалительные заболевания П. ж. (туберкулез, сифилис и актиномикоз) возникают относительно редко (см. Сифилис, Туберкулез, Актиномикоз).
Относительно редко в П. ж. встречаются ретенционные кисты, возникающие вследствие атрезии слюнных протоков. Атрезия слюнных протоков может быть врожденной или наступает в результате травмы или воспалительного процесса. Лечение оперативное: кисту удаляют вместе с П. ж.
Поражение Подчелюстной железы опухолевым процессом наблюдается значительно реже, чем околоушной (см. Слюнные железы).