ПОЛЫЕ ВЕНЫ
[
venae cavae; vena cava superior
(PNA, BNA),
vena cava cranialis
(JNA);
vena cava inferior
(PNA, BNA),
vena cava caudalis
(JNA)] — основные венозные стволы (верхняя и нижняя полые вены), собирающие кровь со всего тела и впадающие в сердце.
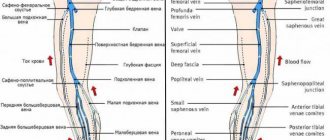
Верхняя П. в. собирает кровь из области головы, шеи, груди и верхних конечностей и впадает в правое предсердие. Нижняя П. в.— самый большой венозный ствол человеческого тела; она собирает кровь из нижних конечностей, органов и стенок таза и брюшной полости и впадает также в правое предсердие.
Анатомы древности упоминали только об одной П. в. Так, К. Гален описывал начало полой вены от печени, о вена делится на восходящую и нисходящую части. Ибн-Сина придерживался того же мнения, и лишь А. Везалий указывал на связь вены с сердцем.
Сравнительная анатомия
Впервые задняя (нижняя) П. в. в филогенезе появляется у кистеперых ганоидов и двудышаищх рыб в виде непарного венозного ствола, впадающего в правое предсердие. У млекопитающих полностью исчезает воротная система почек, и задняя (нижняя) П. в. приобретает преобладающее значение по сравнению с задними кардинальными венами. Общие кардинальные вены (кювье-ровы протоки) в связи с этим несут кровь от передней половины туловища, головы, шеи и передних конечностей. Крупный ствол, образовавшийся в результате слияния вен головы, шеи и передних конечностей и впадающий в сердце, получает название передней (верхней) П. в.
Эмбриология
Рис. 1. Схематическое изображение некоторых этапов развития полых вен у человека (а — эмбрион 4 недель, б— эмбрион 8 недель, в — плод перед рождением): 1 — передняя кардинальная вена, 2 — общая кардинальная вена, 3 — пупочная вена, 4 — желточно-брыжеечная вена, 5 — субкардинальная вена, 6 — задняя кардинальная вена, 7 — венозное сплетение первичной почки, 8 — печень, 9 — сердце, 10 — наружная яремная вена, 11 — верхняя полая вена, 12 — непарная вена, 13 — полунепарная вена, 14 — нижняя полая вена, 15 — надпочечниковая вена, 16 — исчезающие (редуцирующиеся) сосуды первичной почки, 17 — межреберные вены, 18—правая подключичная вена, 19 — правая внутренняя яремная вена, 20 — левая плечеголовная вена, 21 — левая подключичная вена, 22 — венечный синус сердца, 23 — добавочная полунепарная вена, 24 — надпочечник, 25 — почечная вена, 26 — левая яичковая (яичниковая) вена, 27 — общая подвздошная вена, 28 — наружная подвздошная вена, 29 — правая плечеголовная вена.
В ранних стадиях онтогенетического развития (4 нед.) характерна билатеральная симметрия системных вен. Основным изменением в ходе развития венозной системы является смена направления тока крови из левой половины тела в кардинальные вены, лежащие справа, и формирование непарных венозных стволов. В результате сложных преобразований, связанных с изменением направления тока крови, верхняя П. в. формируется из проксимальной части передней правой кардинальной вены и общей правой кардинальной вены. Развитие нижней П. в. связано с расширением и удлинением вначале небольших вен брюшной полости в результате редукции задних кардинальных вен. В зависимости от того, из каких вен или групп вен формируется участок нижней П. в., в ней выделяют брыжеечную, печеночную и постренальную части, сливающиеся к концу 8-й нед. эмбрионального развития в единый ствол (рис. 1).
Синдром нижней полой вены
Синдром нижней полой вены считают довольно редкой патологией, и ассоциируется он обычно с закупоркой просвета сосуда тромбом.
пережатие нижней полой вены у беременных
Особую группу больных с нарушением кровотока по полой вене составляют беременные женщины, у которых создаются предпосылки для сдавливания сосуда увеличивающейся маткой, а также распространены изменения свертываемости крови с сторону гиперкоагуляции.
По течению, характеру осложнений и исходам тромбоз полой вены относят к числу наиболее тяжелых разновидностей нарушения венозного кровообращения, ведь задействована одна из самых крупных вен тела человека. Сложности диагностики и лечения могут быть связаны не только с ограниченностью применения многих методов исследований у беременных женщин, но и с редкостью самого синдрома, о котором даже в специализированной литературе написано не так уж много.
Причинами синдрома нижней полой вены могут стать тромбозы, которые особенно часто сочетаются с закупоркой глубоких сосудов ног, бедренной и подвздошной вены. Почти у половины пациентов имеет место восходящий путь распространения тромбоза.
Нарушение тока крови по полой вене может быть вызвано целенаправленной перевязкой вены с целью избежать эмболии артерий легких при поражении вен нижних конечностей. Злокачественные новообразования забрюшинного отдела, органов живота провоцируют закупорку НПВ примерно в 40% случаев.
При беременности создаются условия для сдавления НПВ постоянно увеличивающейся маткой, что особенно заметно, когда плодов два и больше, установлен диагноз многоводия или плод достаточно крупный. По некоторым данным, признаки нарушения венозного оттока в системе нижней полой вены могут быть обнаружены у половины будущих мам, но симптоматика возникает лишь в 10% случаев, а выраженные формы — у одной женщины из 100, при этом весьма вероятно сочетание беременности с патологией гемостаза и соматическими заболеваниями.
Патогенез синдрома НПВ состоит в расстройстве возврата крови в правую часть сердца и застое ее в нижней половине тела или ногах. На фоне переполнения венозных магистралей ног и таза кровью, сердце испытывает ее недостаток и не способно обеспечить транспортировку нужного объема в легкие, результатом чего становится гипоксия и снижение выброса артериальной крови в артериальное русло. Формирование обходных путей оттока венозной крови способствует ослаблению симптоматики и тромботического поражения, и сдавления.
Клинические признаки тромбоза нижней полой вены определяются его степенью, скоростью закупорки просвета и уровнем, где произошла окклюзия. В зависимости от уровня закупорки тромбоз бывает дистальным, когда поражается фрагмент вены ниже места впадения в нее почечных вен, в иных случаях вовлекаются почечный и печеночный сегменты.
Основными признаками тромбоза нижней полой вены считают:
- Боли в животе и пояснице, мышцы стенки живота могут быть напряжены;
- Отеки ног, зоны паха, лобка, живота;
- Цианоз ниже зоны окклюзии (ноги, поясница, живот);
- Возможно расширение подкожных вен, что часто сочетается с постепенным уменьшением отеков в результате налаживания коллатерального кровообращения.
При тромбозе почечного отдела высока вероятность острой недостаточности почек вследствие выраженного венозного полнокровия. При этом быстро прогрессирует нарушение фильтрационной способности органов, резко снижается количество образуемой мочи вплоть до полного ее отсутствия (анурия), в крови нарастает концентрация азотистых продуктов обмена (креатинин, мочевина). Пациенты с острой почечной недостаточностью на фоне тромбоза вен жалуются на боли в пояснице, состояние их прогрессивно ухудшается, нарастает интоксикация, возможно нарушение сознания по типу уремической комы.
Тромбоз нижней полой вены в месте впадения в нее печеночных притоков проявляется сильными болями в животе — в эпигастрии, под правой реберной дугой, характерна желтуха, быстрое развитие асцита, явления интоксикации, тошнота, рвота, лихорадка. При острой закупорке сосуда симптомы появляются очень быстро, высок риск острой печеночной или печеночно-почечной недостаточности с высокой летальностью.
Нарушения кровотока в полой вене на уровне печеночных и почечных притоков относят к числу наиболее тяжелых разновидностей патологии с большой смертностью даже в условиях возможностей современной медицины. Окклюзия нижней полой вены ниже места ветвления почечных вен протекает более благоприятно, так как жизненно важные органы при этом продолжают выполнять свои функции.
При закрытии просвета нижней полой вены поражение ног всегда носит двусторонний характер. Типичными симптомами патологии можно считать болезненность, затрагивающую не только конечности, но и зону паха, живот, ягодицы, а также отечность, равномерно распространяющуюся по всей ноге, передней стенке живота, паху и лобку. Под кожей становятся заметны расширенные венозные стволы, берущие на себя роль обходных путей кровотока.
Более чем 70% больных с тромбозами нижней полой вены страдают нарушениями трофики в мягких тканях ног. На фоне сильного отека появляются незаживающие язвы, нередко они множественные, а консервативное лечение при этом не приносит никакого результата. У большинства пациентов мужчин с поражением нижней полой вены застой крови в органах малого таза и мошонке вызывает импотенцию и бесплодие.
У беременных женщин при сдавлении полой вены из вне растущей маткой симптомы могут быть мало заметны или вообще отсутствуют при адекватном коллатеральном кровотоке. Признаки патологии появляются к третьему триместру и могут состоять в отеках ног, резкой слабости, головокружении и предобморочном состоянии в положении на спине, когда матка фактически лежит на нижней полой вене.
В тяжелых случаях при беременности синдром нижней полой вены может проявиться эпизодами потери сознания и сильной гипотонией, что отражается на развитии плода в матке, который испытывает при этом гипоксию.
Для выявления окклюзий или сдавления нижней полой вены применяют флебографию как один из наиболее информативных методов диагностики. Возможно использование ультразвука, МРТ, обязательны анализы крови на свертываемость и исследование мочи для исключения почечной патологии.
Анатомия
Рис. 2. Схематическое изображение некоторых вариантов формирования верхней полой вены и ее истоков: а — симметрично развитые внутренние яремные вены (короткий ствол правой плечеголовной вены), б — асимметрия в развитии внутренних яремных вен (длинный ствол правой плечеголовной вены); 1 —внутренние яремные вены, 2 — правая плечеголовная вена, 3 — левая плечеголовная вена, 4 — верхняя полая вена.
Верхняя полая вена
— короткий ствол, расположенный в грудной полости, в верхнем средостении (см.). Она начинается на уровне хряща I ребра у правого края грудины из слияния правой и левой плечеголовных вен (vv. brachiocephalicae dext, et sin.). Направляясь вниз, она впадает в правое предсердие на уровне хряща правого III ребра. Слева от нее проходит восходящая часть аорты, справа она частично покрыта медиастинальной плеврой и прилежит к правому легкому. В этом месте проходит правый диафрагмальный нерв. Сзади от верхней П. в. находится корень правого легкого. На уровне хряща правого второго ребра ее покрывает перикард. Перед входом в перикардиальную полость в верхнюю П. в. впадает непарная вена (v. azygos). Некоторые варианты формирования верхней П. в. и ее истоков представлены на рис. 2.
Нижняя полая вена
начинается в брюшной полости из слияния правой и левой общих подвздошных вен (vv. iliacae communes dext, et sin.) на уровне LIV-V и направляется вверх правее аорты, уклоняясь от нее вправо к диафрагме. В этом месте она лежит в борозде нижней полой вены печени, а затем через отверстие в сухожильном центре диафрагмы проходит в грудную полость и впадает в правое предсердие.
Рис. 3. Схематическое изображение ствола и притоков нижней полой вены, брюшной части аорты и ее ветвей: 1 — нижняя диафрагмальная артерия, 2 — левый надпочечник, 3 — левая надпочечниковая вена, 4 — левая почечная артерия, 5 — почка, 6 — левая почечная вена, 7 — верхняя брыжеечная артерия, 8 — аорта (брюшная часть), 9 — нижняя брыжеечная артерия, 10 — левая восходящая поясничная вена, 11 — левые общие подвздошные артерия и вена, 12 — срединные крестцовые артерии и вена, 13 — правые общие подвздошные артерия и вена, 14 — правая восходящая поясничная вена, 15 — правые поясничные артерии и вены, 16 — правая яичковая (яичниковая) артерия, 17 — правая яичковая (яичниковая) вена, 18 — правая почечная вена, 19 — правая почечная артерия, 20 — чревный ствол, 21 — нижняя полая вена, 22 — печеночные вены.
В нижнюю П. в. впадают (рис. 3) поясничные вены (vv. lumbales), правая яичковая или яичниковая вена (v. testicularis dext. s. ovarica dext.), почечные вены (vv. renales), правая надпочечниковая вена (v. Suprarenalis dext.), нижние диафрагмальные вены (vv. phrenicae inf.) и печеночные вены (vv. hepaticae). У места впадения в нижнюю П. в. левой печеночной вены лежит венозная связка (lig. venosum), остаток венозного протока (см.).
В клин, практике принято различать следующие отделы нижней П. в.: инфраренальный, почечный (или ренальный), печеночный.
Рис. 1. Вены человека (воротная вена и ее притоки обозначены толстыми черными полосками). Соединения притоков воротной вены с притоками верхней и нижней полых вен (каво-портальные анастомозы — в месте соединения черных и светлых элементов рисунка): 1 — v. subclavia; 2 — v. jugularis int.; 3— v. brachiocephalica dext.; 4 — v. brachiocephalica sin.; 5 — v. cava sup.; 6 — vv. intercostales post.; 7 — v. hemiazygos accessoria; 8 — v. hemiazygos; 9— v. lienalis; 10 — v. lumbalis ascendens; 11— v. renalis; 12 — v. cava inf.; 13 — v. mesenterica inf.; 14 — v. testicularis; 15 — v. rectalis sup.; 16 — v. iliaca communis; 17 — v. iliaca ext.; 18 — v. iliaca int.; 19 — v. epigastrica superficialis; 20 — v. epigastrica inf.; 21 — vv. paraumbilicales; 22 — v. mesenterica sup.; 23 — v. portae; 24 — v. epigastrica sup.; 25 — vv. esophageae; 26 — v. thoracoepigastrica; 27 — v. thoracica int.; 28 — v. azygos.
Анастомозы
. Большое практическое значение имеют анастомозы корней верхней и нижней П. в. между собой и с корнями вен, являющихся притоками воротной вены (см. рис. 1). Они наблюдаются гл. обр. в области передней и задней стенки грудной и брюшной полостей, а также в ряде органов (напр., в пищеводе, прямой кишке).
Кровоснабжение
. Артерии и вены стенок П. в. являются ветвями и притоками близлежащих крупных артерий и вен. В наружной оболочке П. в. артерии и вены образуют сплетения, за счет к-рых кровоснабжаются все слои стенок П. в. По данным В. Я. Бочарова (1968), в средней оболочке нижней П. в. лежат артериолы и трехмерная сеть капилляров. В этом слое формируются венулы, впадающие в вены наружной оболочки. В субинтималь-ном слое стенки нижней П. в. располагается плоскостная сеть кровеносных капилляров. Стенка верхней П. в. отличается меньшим количеством интрамуральных кровеносных сосудов, чем стенка нижней П. в. Это обстоятельство объясняют меньшим количеством мышечных элементов в ее стенке. И. М. Яровая (1971) указывает, что сеть кровеносных капилляров в стенке верхней П. в. сгущается по направлению к сердцу.
Лимфоотток
. Лимф. капилляры и сосуды образуют в стенках П. в. сети и сплетения, расположенные преимущественно в наружной, а также в средней оболочке. Отводящие лимф, сосуды впадают в близлежащие лимф, коллекторы и узлы.
Иннервация
сложная. Нонидец (J. Nonidez) впервые показал два типа нервных окончаний в стенках П. в., морфологически обосновал происхождение рефлекса Бейнбрид-жа (усиление сокращений сердца в ответ на увеличение притока венозной крови). Б. А. Долго-Сабуров описал во всех оболочках П. в. нервные сплетения, особенно хорошо выраженные в средней. В наружной оболочке П. в. обнаружены нервные клетки. По данным В. В. Куприянова и соавт. (1979), в стенке нижней П. в. они представлены афферентными нейронами спинального типа и клетками II типа по Догелю, а также эфферентными вегетативными мультиполярными нейронами. Нейроны с высокой активностью холинэстеразы (парасимпатические) встречаются преимущественно в участках П. в., близких к сердцу; обширные скопления адренергических (симпатических) нейронов обнаруживаются на всем ее протяжении. Адренергические нервные волокна сопровождают кровеносные сосуды, образуют сплетений в наружной оболочке и среди гладкомышечных клеток. Холинергическая система проводников в стенке нижней П. в. представлена крупными нервными пучками и образует сплетения, пронизывающие все оболочки. В стенке П. в. обнаружены различные виды инкапсулированных и неинкапсулированных рецепторов, а также зоны их преимущественного скопления, особенно вблизи сердца, а в нижней П. в., кроме того, в области впадения почечных и слияния общих подвздошных вен.
Аномалия постренального сегмента НПВ
Удвоение НПВ – аномалия, при которой определяются два инфраренальных сегмента НПВ, левая НПВ после впадения в нее левой почечной вены пересекает аорту спереди, соединяется c правой почечной веной и правой НПВ. Частота выявления в популяции составляет 0,2–3%. Эмбриологически данная аномалия – результат функционирования обеих супракардинальных вен. Выделяют полное и неполное удвоение. При полном удвоении левая НПВ пересекает аорту спереди и впадает в правую НПВ, при этом левая почечная вена соединяется с левой НПВ до ее конфлюенса с правой НПВ. Различают также три типа полного удвоения НПВ:
- при I типе обе НПВ и ствол, пересекающий аорту, имеют одинаковый диаметр;
- при II типе стволы обеих НПВ симметричные, меньшего диаметра, чем ствол, пересекающий аорту;
- при III типе правая НПВ имеет больший диаметр, чем левая НПВ и ствол, пересекающий аорту.
Удвоение правой НПВ – вариант развития, при котором левый ствол правой НПВ располагается посередине и сзади аорты, будучи продолжением левой общей подвздошной вены, и сливается с правым стволом НПВ на уровне почек. Формируется в результате персистенции правой супракардинальной и правой субкардинальной вен, в то время как левая супракардинальная вена претерпевает инволюцию.
Удвоение НПВ с ретроаортальной правой по- чечной веной и продолжением в полунепарную вену – сочетание нескольких аномалий НПВ, при котором функционируют поясничный и торакальный отделы левой супракардинальной вены и левый супрасубкардинальный анастомоз, тогда как анастомоз между правой субкардинальной и печеночной венами претерпевает инволюцию; кроме того, сохраняется функционирующий просвет дорзальной полуокружности ренального кольца, а просвет вентральной полуокружности регрессирует. В результате формируется удвоение инфраренальных сегментов НПВ, при этом правая почечная вена сообщается c правой НПВ, пересекает аорту сзади и сливается с левой НПВ, которая продолжается в полунепарную вену, пересекающую грудную аорту сзади и сливающуюся с рудиментарной непарной веной. Существуют альтернативные пути коллатерального кровотока из полунепарной вены: в первом случае через персистирующую левую верхнюю полую вену в систему коронарных вен, во втором – в левую плечеголовную вену. В случае данной аномалии печеночные вены обычно дренируются непосредственно в правое предсердие. В литературе описано клиническое наблюдение пациента с синдромом Бадда – Киари, когда печеночные вены дренировались через правую почечную вену в полунепарную вену, которая была продолжением левосторонней НПВ.
Удвоение НПВ с ретроаортальной левой почечной веной и продолжением в непарную вену – еще один интересный вариант сочетания аномального развития нескольких участков НПВ, формирующийся в результате функционирования левой супракардинальной вены и дорзальной полуокружности почечного кольца, инволюции вентральных отделов почечного кольца и супракардинально-печеночного анастомоза. При этом определяется удвоение инфраренальных сегментов НПВ, левая почечная вена сообщается с левой НПВ, пересекает аорту сзади и сливается с правой НПВ, которая продолжается в непарную вену.
Описанные аномалии НПВ – варианты транспозиции и удвоения, обычно имеют асимптомное течение и выявляются при оперативных вмешательствах с ретроперитонеальным доступом. Однако они приобретают большое значение в ряде клинических ситуаций: при установке кава-фильтра у пациентов с илеофеморальным тромбозом и рецидивирующей тромбоэмболией легочной артерии, что требует тщательного определения уровня имплантации; при лапароскопической левосторонней нефрэктомии с целью получения донорской почки; при планировании хирургических вмешательств на брюшной аорте, особенно при разрывах абдоминальных аневризм. В случаях проведения компьютерной томографии брюшной полости и забрюшинного пространства без внутривенного контрастного усиления в венозную фазу расположенная слева НПВ может быть ошибочно интерпретирована как патологически увеличенные парааортальные лимфоузлы или дополнительное забрюшинное новообразование.
Гистология
Рис. 4. Микропрепарат стенки нижней полой вены человека (поперечный разрез): I — внутренняя оболочка, II — средняя оболочка, III — наружная оболочка; 1 — гладкомышечные клетки, 2 — пучки продольно идущих гладкомышечных клеток, 3 — соединительная ткань, 4 — сосуды сосудов; окраска гематоксилин-эозином; х 130.
Гистол, строение стенок верхней и нижней П. в. не одинаково в связи с их различной функциональной нагрузкой. Толщина стенки верхней П. в. в экстраперикардиальной части у взрослого человека 300—500 мкм. В стенке верхней П. в. граница между внутренней и средней оболочками выражена нечетко. Средняя оболочка содержит незначительное количество циркулярных пучков гладкомышечных клеток, разделенных прослойками соединительной ткани, переходящих в наружную оболочку, к-рая в 3—4 раза толще внутренней и средней вместе взятых. Пучки коллагеновых волокон в ее составе имеют преимущественно косое и циркулярное направление, а эластических — продольное. В средней оболочке нижней П. в. четко выявляются циркулярно расположенные пучки гладкомышечных клеток. Наружная оболочка содержит большое количество продольно расположенных пучков гладкомышечных клеток, разделенных прослойками соединительной ткани и составляет 3/5 толщины всей стенки (рис. 4). По данным В. Я. Бочарова (1968), средняя оболочка отличается от наружной меньшим количеством соединительнотканных элементов и более тонкими пучками гладкомышечных клеток. Во внутренней оболочке выявляется слой эластических волокон, а на границе внутренней и средней оболочек тонкий слой соединительной ткани с преобладанием коллагеновых волокон. У места впадения верхней и нижней П. в. в сердце в их наружную оболочку проникают поперечнополосатые мышечные волокна миокарда.
По данным Буччанте (L. Bucciante, 1966), у новорожденных в стенках вен брюшной полости, в частности в нижней П. в., имеются лишь циркулярные пучки гладкомышечных клеток. После рождения совершенствования в стенке II. в. у человека выражаются в изменении количества, положения и ориентации мышечных клеток. Продольные пучки гладкомышечных клеток появляются в стенке П. в. лишь после рождения. Так, отмечено, что у ребенка 7 лет в стенке нижней П. в. хорошо развиты циркулярный и продольный слои гладкомышечных клеток. В стенке верхней П. в. у новорожденного мышечные элементы представлены очень слабо, и лишь к 10 годам появляются циркулярные пучки гладкомышечных клеток. Установлена возрастная гипертрофия и гиперплазия мышечных элементов в стенке П. в. В старческом возрасте наблюдается уменьшение циркулярно расположенных гладкомышечных клеток, а после 70 лет их атрофия. По данным Буччанте (1966), эластические мембраны в под-эндотелиальном слое также становятся хорошо выраженными к 10 годам. Эластические элементы стенки П. в. в процессе старения утолщаются и подвергаются дистрофическим изменениям. Увеличивается количество коллагеновых волокон в под-эндотелиальном слое, а также между мышечными пучками в средней и наружной оболочках.
Синдром верхней полой вены
Синдром верхней полой вены обычно диагностируется среди мужского населения как молодого, так и пожилого возраста, средний возраст больных — около 40-60 лет.
В основе синдрома верхней полой вены лежит сдавление из вне либо тромбообразование по причине заболеваний органов средостения и легких:
- Бронхолегочный рак;
- Лимфогранулематоз, увеличение лимфоузлов средостения вследствие метастазов рака других органов;
- Аневризма аорты;
- Инфекционные и воспалительные процессы (туберкулез, воспаление перикарда с фиброзом);
- Тромбирование на фоне длительно находящегося в сосуде катетера или электрода при кардиостимуляции.
сдавление верхней полой вены опухолью легкого
При компрессии сосуда или нарушении его проходимости происходит резкое затруднение движения венозной крови от головы, шеи, рук, плечевого пояса к сердцу, в результате появляется венозный застой и серьезные гемодинамические расстройства.
Яркость симптоматики синдрома верхней полой вены определяется тем, насколько быстро произошло нарушение кровотока и как хорошо развиты обходные пути кровоснабжения. При внезапном перекрытии сосудистого просвета явления венозной дисфункции будут нарастать стремительно, вызвав острое нарушение кровообращения в системе верхней полой вены, при относительно медленном развитии патологии (увеличение лимфоузлов, рост опухоли легкого) и течение заболевания будет медленно нарастающим.
Симптомы, сопровождающие расширение или тромбоз ВПВ, «укладываются» в классическую триаду:
- Отечность тканей лица, шеи, рук.
- Синюшность кожи.
- Расширение подкожных вен верхней половины тела, рук, лица, набухание венозных стволов шеи.
Больные предъявляют жалобы на затрудненное дыхание даже при отсутствии физической нагрузки, голос может стать осипшим, нарушается глотание, появляется склонность к поперхиваниям, кашель, болезненные ощущения в груди. Резкое повышение давления в верхней полой вене и ее притоках провоцирует разрывы стенок сосудов и кровотечения из носа, легких, пищевода.
Треть больных сталкивается с отеком гортани на фоне венозного застоя, который проявляется шумным, стридорозным дыханием и опасен асфиксией. Нарастание венозной недостаточности может привести к отеку головного мозга — смертельно опасному состоянию.
Для облегчения симптомов патологии пациент стремится принять сидячее или полусидячее положение, при котором несколько облегчается отток венозной крови в сторону сердца. В лежачем положении описанные признаки венозного застоя усиливаются.
Нарушение оттока крови от головного мозга чревато такими признаками, как:
- Головная боль;
- Судорожный синдром;
- Сонливость;
- Нарушения сознания вплоть до обмороков;
- Снижение слуха и зрения;
- Пучеглазие (по причине отека клетчатки позади глазных яблок);
- Слезотечение;
- Гум в голове или ушах.
Для диагностики синдрома верхней полой вены применяются рентгенография легких (позволяет выявить опухоли, изменения в средостении, со стороны сердца и перикарда), компьютерная и магнитно-резонансная томография (новообразования, исследование лимфоузлов), флебография показана для определения локализации и степени закупорки сосуда.
Помимо описанных исследований, пациент направляется к офтальмологу, который обнаружит застойные явления на глазном дне и отек, на ультразвуковое исследование сосудов головы и шеи для оценки эффективности оттока по ним. При патологии органов грудной полости может понадобиться биопсия, торакоскопия, бронхоскопия и другие исследования.
До того, как причина венозного застоя станет ясна, пациенту назначается диета с минимальным содержанием соли, мочегонные препараты, гормоны, ограничивается питьевой режим.
Если патология верхней полой вены вызвана раком, то пациенту предстоят курсы химиотерапии, облучение, операция в условиях онкологического стационара. При тромбозе назначаются тромболитики и планируется вариант оперативного восстановления кровотока в сосуде.
Абсолютные показания к хирургическому лечению при поражении верхней полой вены — это острая обструкция сосуда тромбом или стремительно увеличивающаяся опухоль при недостаточности коллатерального кровообращения.
стентирование верхней полой вены
При остро возникшем тромбозе прибегают к удалению тромба (тромбэктомия), если причина опухоль — ее иссекают. В тяжелых случаях, когда стенка вены необратимо изменена или проросла опухолью, возможна резекция участка сосуда с замещением дефекта собственными тканями больного. Одним из наиболее перспективных методов считается стентирование вены в месте наибольшего затруднения кровотока (баллонная ангиопластика), которое применяется при опухолях и рубцовой деформации тканей средостения. В качестве паллиативного лечения используются шунтирующие операции, направленные на обеспечение сброса крови, минуя пораженный отдел.
Методы исследования
Рис. 5. Схема рентгенограмм грудной клетки: а — прямая проекция, верхняя полая вена прилежит к восходящей части аорты (заштрихована), б — боковая проекция, нижняя полая вена в виде треугольника видна между нижнезадним контуром сердца и диафрагмой (заштрихована).
Обычные клин, методы (осмотр, изменения цвета кожного покрова, измерение окружности верхней конечности и др.) позволяют заподозрить различную патологию П. в. Основным методом диагностики является рентгенологический, гл. обр. рентгеноконтрастное исследование П. в.— кавография (см.). На прямой рентгенограмме верхняя П. в. вместе с восходящей частью аорты образует правую границу сосудистой тени (рис. 5, а). При расширении верхней П. в., напр, при пороке правого предсердно-желудочкового (трехстворчатого) клапана или при смещении вены вправо, контур сосудистой тени смещается вправо. В I косом положении тень нижней П. в. может быть видна в виде полосы, идущей от диафрагмы к заднему контуру сердца, а в боковом положении — в виде треугольника между тенью сердца и контуром диафрагмы (рис. 5, б). Отсутствие треугольника свидетельствует об увеличении левого желудочка сердца.
Верхняя кавография может быть выполнена антеградным или ретроградным способом. В первом случае рентгеноконтрастное вещество вводят путем пункции или катетеризации вен плеча или подключичной вены с одной или обеих сторон (см. Катетеризация вен пункционная). Для ретроградного контрастирования верхней П. в. катетер проводят через бедренную, наружную и общую подвздошные, нижнюю П. в. и правое предсердие (см. Сельдингера метод).
Рис. 6. Ангиокардиограмма (прямая проекция): 1 — левая подключичная вена, 2 — левая плечеголовная вена, 3 — верхняя полая вена, 4 — правое предсердие, 5 — нижняя полая вена (контрастирована вследствие рефлюкса).
На ангиокардиограмме в прямой проекции (рис. 6) контрастирован-ная верхняя П. в. служит продолжением двух плечеголовных вен, сливающихся между собой ниже правого грудинно-ключичного сустава, она располагается справа от тени позвоночника и имеет вид четко очерченной полосы шириной от 7 до 22 мм (в зависимости от возраста). На уровне III ребра тень верхней П. в. переходит в тень правого предсердия. В I косом положении верхняя П. в. занимает передний отдел сосудистой тени, во II косом положении тень ее располагается слегка кзади от переднего контура аорты. В прямой проекции контрастированная нижняя П. в. лежит справа от позвоночника, слегка накладываясь на него; в боковой проекции она располагается спереди от поясничного отдела, а ее верхний участок отклоняется кпереди и впадает в правое предсердие.
Нижняя кавография также может быть сделана антеградно и ретроградно. В первом случае рентгеноконтрастное вещество вводят путем пункции или катетеризации бедренной вены с одной или обеих сторон. Для ретроградной кавография катетер проводят в нижнюю П. в. через подключичную, плечеголовную, верхнюю П. в. и правое предсердие.