Раком лимфоузлов в народе называют лимфомы — злокачественные опухоли лимфатической системы.
- Причины рака лимфоузов
- Симптомы рака лимфоузлов
- Классификация рака лимфоузлов
- Стадии рака лимфоузлов
- Диагностика рака лимфоузлов
- Лечение рака лимфатической системы
- Возможные осложнения
- Прогноз
- Профилактика
Далее в статье под термином «рак лимфоузлов» мы будем рассматривать лимфомы. Несмотря на свою злокачественность, они не являются на самом деле раком, и именно для данной группы заболеваний характерно первичное поражение лимфатических узлов.
Общие сведения
Злокачественные лимфомы (рак лимфатической системы) — это большая группа опухолевых заболеваний, которые исходят из лимфоидной ткани и относятся к гемобластозам. Злокачественные лимфомы чаще наблюдаются у молодых людей.
Лимфоидные органы, к которым относятся лимфатические узлы, селезенка, аппендикс, пейеровы бляшки кишечника, миндалины и вилочковая железа, содержат клетки лимфоидной ткани. Если лимфома развивается в лимфатических структурах, то это нодальное проявление болезни. Если лимфомы происходят из лимфоидной ткани других органов (печень, желудок, головной мозг), кожи то это экстранодальные опухоли.
Лимфатическая система состоит из лимфатических капилляров, лимфатических сосудов и лимфатических узлов. Лимфатические капилляры собирают лимфу (межтканевая жидкость) с микроорганизмами, различными клетками, электролитами и несут ее в лимфоузлы для фильтрации. Так происходит дренажная функция этой системы — лимфоузлы обезвреживают микроорганизмы, обеспечивая защиту от инфекции. Лимфатические сосуды имеют клапаны, которые препятствуют обратному току лимфы, поэтому она течет в одном направлении в венозное русло. В лимфатических узлах может развиваться первичная опухоль (в случае гемобластозов, о которых сегодня пойдет речь), а может быть вторичное метастатическое поражение при распространении злокачественных клеток из опухолей, когда имеется онкология различных органов. Наиболее часто при злокачественных лимфомах поражаются лимфатические узлы, поэтому на бытовом лексиконе это называют раком лимфоузлов.
Злокачественное поражение лимфоузлов встречается при:
- Лимфоме Ходжкина — является распространенным вариантом, при котором поражаются лимфатические узлы. В плане излечения является более благоприятным заболеванием.
- Неходжкинских лимфомах (термин лимфосаркома, который использовался раньше, признан устаревшим). Это большая группа злокачественных лимфопролиферативных опухолей. Выделение различных вариантов основано на морфологических и иммунофенотипических особенностях опухолей. В зависимости от этого имеются различия в клиническом течении и прогнозе.
Исходной точкой при диагностике всех этих заболеваний является увеличение лимфоузлов, что является первым и основным симптомом. Чаще всего злокачественное поражение лимфоузлов встречается в пазовой области, шее и подмышечной области. Увеличение лимфоузла больше 1 см и длящееся больше месяца — показание для выполнения биопсии.
Лимфома легких — что это?
Лимфатическая система легких напоминает ветвистое дерево — ее сосуды пронизывают грудную клетку по всей длине и отвечают за лимфоток. Здесь расположено 13 разновидностей лимфотических узлов, классифицируемых по 5 группам:
1.Надключичные лимфатические узлы;
2.Верхние медиальные лимфатические узлы (паратрахеальные, преваскулярные, превертебральные);
3.Аортальные лимфатические узлы;
4.Нижние медиастинальные лимфатические узлы;
5.Корневые, долевые, (суб)сегментарные лимфатические узлы.
В узлах фильтруется лимфа и происходит созревание лимфоцитов. Лимфомы возникают в лимфатических узлах.
Пораженные лимфатические узлы зачастую не видны и не пальпируются. Патологические изменения — увеличенные лимфоузлы, уплотнение ткани — хорошо видны на мультисрезовом КТ-сканировании в высоком разрешении или на МРТ. Для определения специфики новообразования (нормальный или злокачественный процесс) лечащий врач может направить пациента на гистологическое исследование. В одних ситуациях увеличение узлов является относительной нормой (после перенесенных инфекционно-воспалительных заболеваний, травм, аллергических реакций), в других указывает на онкологический процесс. В последнем случае речь может идти о лимфоме.
Поскольку лимфатическая система представляет собой обширную сеть сосудов, капилляров и полостей, то злокачественные клетки могут распространиться по всему телу, образовав множественные диссеминированные метастазы.
Патогенез
В патогенезе лимфом основное значение имеют онкогены. Для B-клеточных опухолей характерно изменение протоонкогена c-myc в клетке, который способствует переходу лимфоцитов в фазу деления и постоянного размножения. Значение в развитии лимфом имеют также аномалии хромосом, в результате чего теряется контроль над делением клеток. В дальнейшем опухолевая ткань растет и в ней существует отдельный метаболизм. Опухолевые клетки подавляют развитие нормальных клеток, часто вызывают иммунодепрессию и склонность к разным инфекциям: пневмония, инфекции мочевыводящих путей, герпевирусная инфекция. Увеличение опухолевой массы вызывает истощение организма.
Симптомы заболеваний лимфосистемы: не упустить рак
Большинство раковых заболеваний лимфосистемы является возраст-ассоциированным. Однако в последние десятилетия наблюдается тенденция к увеличению процента заболевших среди пациентов молодого и даже детского возраста.
Ранние симптомы рака лимфосистемы неспецифичны, и основой диагностики заболеваний лимфопролиферативной природы были и остаются морфологическое и иммуногистохимическое исследования биопсийного материала.
Но залог успешного лечения любой патологии – ранее обнаружение (чем, к сожалению, статистика ведения больных раком лимфосистемы похвастаться не может).
В каких случаях врачу общей практики и самому пациенту стоит заподозрить неладное? Прежде всего, определимся с группами риска. Подверженность раку лимфосистемы выше при следующих критериях.
- Возраст старше 50 лет.
- Принадлежность к европеоидной расе.
- Нарушения работы иммунной системы.
- Мужской пол.
- У женщин – поздние и/или тяжёлые роды.
- Лимфатические онкопатологии в семейном анамнезе.
- Другие онкопатологии среди близких родственников.
- Установленная генетическая предрасположенность.
- Воздействие радиации и канцерогенов.
Первые неспецифические симптомы рака в лимфоузлах таковы:
- увеличение лимфоузлов (как правило, без болезненных ощущений),
- ощущение давления органов и сдавливания кровяной сосудистой системы,
- расширение вен, рост новых кровеносных сосудов,
- усиление отёчности лица, шеи, рук, грудного отдела,
- одышка, затруднённое дыхание и глотание.
Причина увеличения – в бесконтрольном росте опухолевых клеток. Пытаясь справиться с ним, организм, как может, увеличивает приток крови к месту опухоли; этим вызван рост кровеносных сосудов, который для взрослого организма не является нормальным.
Частая мишень для рака лимфосистемы – шейные и подчелюстные лимфоузлы. Причина – в частых респираторных заболеваниях, глазных и ЛОР-инфекциях, а также запущенных стоматологических проблемах.
Рот и горло являются зоной обширного контакта с агрессивной внешней средой через слизистые оболочки. При известной неаккуратности пациента это повышает нагрузку на лимфосистему, провоцирует длительно увеличенное состояние лимфоузлов и может катализировать онкопроцесс.
Когда это происходит и опухоль формируется в области лица или шеи, по мере роста она начинает давить на дыхательные пути и пищевод, а кроме того ухудшает циркуляцию жидкость, провоцируя её накопление в тканях (пастозность, отёки).
Также практически при всех формах рака лимфосистемы на начальных стадиях наблюдается повышение температуры в вечерние и ночные часы без очевидной пациенту причины, быстрая утомляемость, частая слабость, усиленное потоотделение, снижение массы тела и аппетита, реже – кожный зуд.
Дополнительные симптомы, которые могут косвенно указывать на раннее развитие рака лимфосистемы:
- помутнение сознания (дезориентация, галлюцинации, психомоторная гиперактивность и др.),
- сонливость при регулярном высыпании суточной нормы 7-8 часов,
- частые головокружения,
- хроническая внутренняя отечность носа, носовые кровотечения,
- голубоватый оттенок кожи лица или купероз.
Рак лимфосистемы никак не может быть диагностирован пациентом самостоятельно. Скорее всего, его сразу не диагностирует и врач-терапевт. Но внимание к первичным симптомам, умение наблюдать и делать выводы на основе динамики клинической картины позволяет грамотному специалисту вовремя заподозрить проблему и назначить обследование, а пациенту – задать лечащему врачу правильные вопросы.
Когда следует их задавать?
- Когда противовирусная терапия или антибиотикотерапия не дала улучшений при увеличении лимфоузлов → значит, возможно, увеличение вызвано не инфекцией, а раком.
- Когда увеличиваются не только соседние лимфоузлы, но и отдалённые от первично увеличенных → значит, проблема распространяется.
- Когда увеличению лимфоузла не предшествовали инфекционные заболевания → возможно, процесс не был спровоцирован появлением патогенов.
- Когда при пальпации края увеличенных лимфоузлов неровные или увеличенный лимфоузел становится заметным глазу выступающим бугорком без изменения цвета кожного покрова → это очень тревожный симптом, который редко бывает единственным и означает одно: немедленно к врачу!
Если лимфоузлы беспокоят, ни в коем случае не нужно греть их, охлаждать, мять или проводить иные манипуляции: это опасно. Обращение к терапевту обязательно, если вы не хотите, чтобы лимфаденит перешёл в злокачественный процесс.
После того, как доктор помог вам устранить причину увеличения лимфоузлов, для полной уверенности вы можете провести грамотную, мягкую детоксикацию организма, тем самым разрузив лимфосистему, облегчив её работу. Это не будет лишним и здоровым пациентам – в целях общей иммунопрофилактики.
Провести её системно и безопасно можно в рамках практического фитомарафона «Диетология Лайт», который проводит врач-иммунодиетолог™, нутрициолог с 30-летним стажем Марина Николаевна Внукова. Переходите по ссылке, чтобы узнать подробную программу, показания, противопоказания и результаты после прохождения марафона.
Классификация
Все злокачественные лимфомы принято делить на две большие группы: ходжкинские и неходжкинские.
Классификации лимфом постоянно изменялись и дополнялись гистологическими и молекулярногенетическими исследованиями. В настоящее время новообразования лимфоидной ткани включают более 20 типов и делятся на 3 большие группы:
- В-клеточные.
- Т-клеточные.
- Болезнь Ходжкина.
- В- и Т-клеточные лимфомы составляют «неходжкинские лимфомы». В свою очередь они могут происходить из предшественников В и Т-лимфоцитов и зрелых В и Т-лимфоцитов.
Нодулярные лимфомы делятся на стадии:
- Стадия I — поражается одна лимфатическая зона.
- Стадия II — поражается две и более зоны лимфоузлов, но на одной стороне диафрагмы. Также может быть поражен один экстранодулярный орган с регионарными лимфоузлами.
- Стадия III — поражаются лимфатические узлы по обе стороны диафрагмы и один экстранодулярный орган.
- Стадия IV — распространенное поражение нескольких экстранодулярных органов с поражением лимфатических узлов.
Отдельно стоит указать о вторичном поражении лимфатических узлов — это метастазы в лимфоузлах. При этом опухолевые клетки из первичной опухоли по лимфе попадают в лимфатические узлы. Клетки метастаза соответствуют клеткам первичной опухоли. Опухолевый эмбол начинает расти в узле. В большинстве случаев в метастатический процесс вовлекается кора лимфоузла. По мере роста опухолевой массы собственная ткань узла замещается, увеличивается размер метастаза и нарастает неровность его контуров. В дальнейшем опухолевый процесс прогрессирует и выходит за пределы капсулы узла. Очень часто пораженные ЛУ объединяются в конгломерат. Затем рост метастаза за пределами узла вовлекает окружающие ткани. В опухолевый процесс часто вовлекаются сосуды — они смещаются и сдавливаются. Чем меньше нормальной ткани лимфоузла и больше опухолевой массы, тем однороднее структура узла и меньше его эхогенность.
Основная «мишень» — лимфоузлы шеи, поскольку сюда происходит лимфоток от верхней части туловища и от нижней половины тела. Метастазы в область шеи встречаются в 40–70% случаев и их чаще всего «дает» онкология щитовидной железы, носоглотки, слюнных желез, потовых желез, полости рта и молочной железы.
Лимфома легких на КТ
Признаки лимфомы легких особенно выражены на четвертой стадии заболевания, когда болезнь поражает дыхательный орган. На КТ при этом будут видны увеличенные лимфоузлы, формирующие цепочки, конгломераты. При этом у пациента может также наблюдаться отек легких. Однако высокая разрешающая способность КТ позволяет выявить лимфому на ранней, первой стадии.
На КТ лимфомы, как и любые уплотнения, визуализируются сравнительно более светлым цветом. В норме воздушная легочная паренхима практически однородного темного цвета. Иногда таких уплотнений несколько и они диссеминированны. Контуры лимфомы четкие и ровные. Вокруг патологических очагов обнаруживаются участки «матового стекла».
Причины
Рассматривая причины лимфом, можно выделить основные:
- Инфекционные причины. Вирус Эпштейна-Барр вызывает лимфому Бёркитта, лимфому Ходжкина, NK-T-клеточную лимфому. Вирус Т-клеточного лейкоза имеет связь с Т-клеточной лимфомой. Вирус гепатита C связывают с лимфомой селезенки и крупноклеточной лимфомой. Бактерия Helicobacter pylori имеет связь с MALT-лимфомой.
- Воздействие канцерогенов. Развитию данных заболеваний способствуют химические канцерогены: полихлорированные бифенилы, фенитоин, диоксин, феноксигербициды. Кроме того, замечено, что приём цитостатиков (алкилирующие препараты циклофосфамид, мелфалан и другие) также способствуют развитию лимфом.
- Воздействие ионизирующей радиации (лучевая терапия в медицинских целях).
- Иммуносупрессия. Имеется в виду длительный приём иммуносупрессоров (циклоспорин, глюкокортикоиды).
- Аутоиммунные заболевания, среди которых стоит выделить синдром Шегрена, системную красную волчанку и ревматоидный артрит.
- Некоторые генетические заболевания, которые предрасполагают к появлению лимфом — синдром Чедиака-Хигаси и Клайнфельтера.
Причины и механизм развития неходжкинских лимфом
Причины развития большинства лимфом остаются неизвестными. Выделяют ряд этиологических факторов, общих для всех опухолей, которые могут способствовать возникновению НХЛ:
- Ионизирующая радиация.
- Химические вещества, обладающие канцерогенными свойствами.
- Неблагоприятные факторы внешней среды.
Доказана вирусная природа некоторых форм лимфом, в частности, лимфомы Беркитта (вирус Эпштейн-Барр), некоторых Т-клеточных лимфом (ретровирус HTLV-1).
Приблизительно 90 % случаев MALT-лимфом желудка (экстронодальная В-клеточная лимфома) связывают с инфицированием H. pylori.
Риск развития лимфом повышен при иммунодефицитных состояниях различной природы (ВИЧ-инфекция, аутоиммунные и наследственные заболевания и др.).
Иммунная клетка под воздействием причинных факторов останавливается на каком-либо этапе созревания, преобразуется в злокачественную и начинает бесконтрольно делиться, что ведет к возникновению опухоли. Неходжкинские лимфомы начинаются с одиночного опухолевого очага, который чаще всего локализуется в каком-либо лимфатическом узле (нодальное поражение), реже в других органах и тканях (экстранодальное поражение).
С течением времени происходит гематогенное (с кровотоком) или лимфогенное (с током лимфы) распространение опухоли с вовлечением в процесс костного мозга и центральной нервной системы.
Симптомы рака лимфоузлов
Если рассматривать рак лимфатической системы на примере лимфогранулематоза, то у больных могут отмечаться следующие симптомы:
- увеличение лимфоузлов над в области шеи и ключицы;
- увеличение узлов средостения, что сопровождается со кашлем и одышкой, а вследствие нарушения венозного оттока — набухание вен шеи;
- боль в пояснице в ночное время;
- выраженная слабость.
Первые проявления опухолей лимфосистемы могут отличаться, но чаще всего заболевание начинается с увеличения лимфатических узлов, которые быстро растут. Кроме этого, характерными для злокачественных лимфом являются признаки интоксикации, по которым можно заподозрить, что имеется онкология:
- проливные поты ночью;
- потеря веса;
- повышение температуры выше 38;
- кожный зуд.
Появление одного из указанных симптомов может опережать появление первичной опухоли.
Симптомы рака лимфоузлов на шее
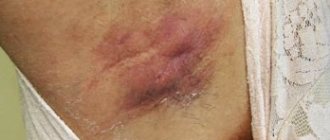
Почти половина лимфом первично развивается в лимфоузлах. При локальном поражении наиболее часто в процесс вовлекаются лимфоузлы шеи. Они плотные, но безболезненные, не спаяны с тканями и сливаются в конгломераты, образуя единую опухоль лимфоузлов.
Фото поражения лимфоузлов при болезни Ходжкина
Опухоль на шее (независимо от того с какой стороны она находится слева или справа) доставляет косметические неудобства, затрудняет движения, а при больших размерах — дыхание.
Лимфома средостения
Эта опухоль располагается в переднем средостении и при ней поражаются внутригрудные лимфатические узлы и узлы вилочковой железы. Вначале лимфома не проявляет себя и обнаруживается случайно при рентгенографии грудной клетки. Потом появляются симптомы, которые связаны со сдавлением органов средостения или прорастанием опухоли в эти органы: осиплость голоса, кашель, затрудненное дыхание, нарушение глотания, боли в сердце, боли в грудной клетке, одышка, обмороки, опущение века и сужение зрачка (это связано со сдавлением шейного симпатического ганглия).
Лимфосаркома
Неходжкинская лимфома начинается с одиночного опухолевого узла, который потом распространяется путем метастазирования. Опухолевый очаг может быть в лимфоузле или в других органах. При неходжкинских лимфомах медиастинальные лимфоузлы поражаются реже, чем при болезни Ходжкина, селезенка и костный мозг поражаются в 30-40%, а печень в 20-50% случаев, также характерно поражение желудочно-кишечного тракта.
Также, как и при лимфогранулематозе больных беспокоит повышение температуры, ночная потливость и быстрое снижение веса. Причем повышенная температура может беспокоить больше 2-х месяцев. Затем у половины больных поражаются один за другим лимфоузлы шеи, сливаясь в большие группы. Первичная опухоль может развиться и в миндалинах, что сопровождается болью в горле, изменением голоса. Если опухоль развивается в грудной полости, что бывает значительно реже, появляются кашель и одышка. Возможно поражение желудочно-кишечного тракта. B- крупноклеточная лимфома самая агрессивная и составляет 40% от всех неходжкинских лимфом.
Рак селезенки
Злокачественные опухоли селезенки бывают первичными (лимфома маргинальной зоны) и вторичными (метастатический рак селезенки). Лимфома селезенки встречается очень редко и составляет 1% всех неходжкинских лимфом. Заболевание имеет доброкачественное течение и возникает у лиц старшего возраста. Обычно заболевание длительное время протекает бессимптомно и основным проявлением является увеличение органа, выявленное случайно, и легкий зуд. Иногда заболевание начинается с тяжелой инфекции, по поводу которой больные госпитализируются и обследуются. При значительном увеличении органа у больных появляется боль в животе слева, слабость, потливость, кровоизлияния на коже. Поражение селезенки развивается на третьей стадии болезни Ходжкина, когда помимо поражения лимфатических узлов поражаются и органы — чаще печень и селезенка.
Лимфома легких — это рак?
Не всегда. Однако к лимфомам относятся преимущественно злокачественные новообразования лимфатической системы, которые формируются из-за бесконтрольного накопления патологически измененных лимфоцитов. Исключением могут быть индолентные лимфомы. Они не требуют лечения, однако наблюдать их тоже важно. Если при этом у пациента проявляется вышеописанная симптоматика (температура, лихорадка, боль в грудной клетке), то обследование и лечение таких лимфом должно проводиться обязательно.
Злокачественные клетки-лимфоциты обладают формой, отличной от «правильных» клеток, и представляют собой фатальный «сбой» в работе организма. У таких клеток возникают совсем другие функции – они производят огромное количество белков и токсинов, при этом не уничтожаются клетками иммунной системы как враждебные.
Лимфомы не всегда являются первичным очагом онкологии. Патологически увеличенный узел или их группа (диссеминированная или локализованная в одном месте) часто бывает следствием метастатических процессов. Это происходит в связи с тем, что лимфатический узел выполняет функцию фильтра и накапливает в себе злокачественные клетки, отделившиеся от первично пораженного органа. В таком случае важно не только выявить лимфому, но и первичный очаг. Увеличение лимфоузлов легких может указывать на рак легких, молочной железы, средостения, желудка, то есть органов, расположенных в непосредственной близости.
Уточнить диагноз относительно доброкачественного или злокачественного новообразования можно по результатам биопсии (гистологического исследования образца ткани). Также пациент сдает клинический и биохимический анализы крови.На КТ легких врачи выявляют новообразование, могут оценить его размер, распространенность увеличенных лимфоузлов, однако сделать точный вывод о разновидности опухоли без анализов не представляется возможным.
Анализы и диагностика
До биопсии лимфатического узла выполняется анализ крови с обязательным подсчетом лейкоцитарной формулы. Характерны следующие показатели анализа крови при лимфосаркоме:
- Снижается количество эритроцитов, а следовательно, гемоглобина.
- Снижается уровень тромбоцитов.
- Снижается уровень лейкоцитов. При этом в лейкоцитарной формуле повышение/понижение лимфоцитов и обязательное повышение нейтрофилов и эозинофилов.
- Повышенный показатель СОЭ.
При микроскопии лимфоузла при болезни Ходжкина выявляют характерные клетки Березовского — Штернберга. В настоящее время обязательно проводится морфологическое и иммуно-гистохимическое исследование материала, полученного при биопсии, и на основе этого устанавливается диагноз. Выполняется ПЭТ/КТ или магнитно-резонансная томография трех зон (грудной клетки, брюшной полости и малого таза).
Также показано выполнение УЗИ лимфатических узлов, при котором выявляется округлая форма и множественные узлы с тенденцией к слиянию. У них неровный контур, отмечаются гипоэхогенные массы и наличие сосудов. Также назначается рентгенограмма грудной клетки.
Диагностика лимфомы
Итак, если врач при осмотре заметил увеличение роста лимфатических узлов, он может направить больного на комплексный ряд обследований, направленные на обнаружение проблемы и причин, приведших к таким изменениям.
В первую очередь, это общий анализ крови, где отклонения от нормы смогут дать врачу сигнал о вероятности развития лимфомы.
Также эффективным методом считается рентген грудной клетки, позволяющий выявить, имеет ли место быть средостению лимфоузлов в данной области.
МРТ — обследование, позволяющее врачу выявить любые изменения, происходящие на данном этапе в организме. Если и имеет место быть лимфоме, болезнь обязательно будет выявлена.
У детей
У детей любая опухоль лимфоидной ткани проявляется общими симптомами: температура, слабость утомляемость, боли в костях и суставах. На ранних этапах злокачественный процесс скрывается под «масками» различных заболеваний. Часто под маской ОРВИ протекают злокачественные опухоли носа и носоглотки и с этим приходится сталкиваться ЛОР-врачам. Очень часто при увеличении лимфоузлов ставится реактивный лимфаденит и полное обследование не проводится. И только в случае, когда лечение неэффективно, больной направляется на обследование в специализированный медицинский центр. Такой подход приводит к тому, что точный диагноз устанавливается поздно — 75-80% больных с лимфосаркомой выявляются на стадии III-IV стадии.
Среди всех заболеваний лимфома Ходжкина у детей составляет 45%. В возрасте до 12 лет болеют преимущественно мальчики. В большинстве случаев заболевание начинается с увеличения шейно-надключичных узлов, и оно не сопровождается ухудшением самочувствия. Затем из лимфоузлов процесс распространяется на все органы (чаще всего затрагиваются легкие и кости). Если рассматривать неходжкинские лимфомы, то у детей чаще поражаются шейные узлы, кишечник, носоглоточное кольцо и средостение. Несколько реже в процесс вовлекается костный мозг, яички, ЦНС, яичники, мягкие ткани и кожа. Из крупных органов поражаются почки, печень, лёгкие и селезёнка.
До 18 лет часто выявляются В-зрелоклеточные неходжкинские лимфомы и Т-клеточные из клеток-предшественников. Т-клеточные лимфосаркомы обнаруживаются в средостении, а В-клеточные — в носоглотке и брюшной полости.
При поражении узлов в брюшной полости появляются боли в животе и часто бывает инвагинация кишечника. При поражении средостения — кашель, затруднение вдоха, застой крови в шейных венах, сдавление трахеи, тампонада перикарда. Поражение ЦНС проявляется параличом черепных нервов. Увеличение печени и селезенки появляются на заключительных стадиях, а при периферических Т-клеточных лимфомах — на ранних.
Химиотерапевтическое лечение
Эффективным методом лечения неходжкинских лимфом является химиотерапия, которая выполняется в три этапа: индукция, консолидация и поддерживающий курс. При Т-клеточных лимфомах лечение проводится как при остром лимфолейкозе: непрерывные курсы лечения на протяжении двух лет. При В-клеточных — короткие курсы общей продолжительностью 6 месяцев. В лечении применяются Винкристин, Циклофосфан, Доксорубицин, Цитозар, Преднизолон, Метотрексат, Холоксан, Месна, Рубомицин, L-аспарагиназа, препараты интерферонов, Этопозид.
Сопроводительная терапия
- Разработан комплекс мер, которые позволяют уменьшить тяжесть побочных реакций во время химиотерапевтического лечения.
- Предупреждение токсических реакций, связанных с лизисом опухолевой массы. Для этого проводится массивная инфузионная терапия (раствор Глюкозы, Натрия хлорид 0,9%, Гидрокарбонат натрия).
- Диурез стимулируется Фуросемидом.
- Для профилактики мочекислой нефропатии назначается Аллопуринол первые 3-5 дней лечения.
- При применении Холоксана (ифосфамид) вводится антидот с уропротекторным действием Месна.
- Наибольший риск рецидива при В-лимфомах у детей — 1,5 года от начала лечения, а при лимфобластных лимфомах — три года.
Стадии лимфомы
Стадии лимфомы – это этапы развития опухолевидных образований. Каждая стадия обладает рядом специфических характеристик, а именно: возраст новообразования, уровень распространения опухолевого процесса и степень поражения организма. Именно поэтому определение стадии очень важно для выбора наиболее действенной тактики лечения. В медицинской практике различают 4 стадии лимфомы.
Первая, начальная стадия характеризуется поражением одного лимфатического узла или нескольких лимфоузлов, которые находятся в одной зоне (например, шейные лимфоузлы). Лимфома, которая начала свое развитие в органе (без поражения лимфоузла) – это также начальная стадия. Все лимфомы первой стадии являются локальными опухолями, то есть не имеют метастазов в другие органы, ткани.
Вторая стадия лимфомы определяется тогда, когда опухоль поражает 2 или больше лимфатических узлов, которые находятся по одну сторону от диафрагмы (мышцы, находящейся между грудной клеткой и брюшной полостью).
Лимфома третьей стадии – это вовлечение в патологический процесс 2 или более лимфатических узлов, расположенных по разную сторону от диафрагмы. К 3 стадии относятся лимфомы, поразившие одновременно селезенку и несколько лимфоузлов, расположенных с противоположных сторон по отношению к диафрагме.
Лимфома последней стадии относится к диссеминированной (массово распространенной) опухоли. О финальной стадии говорят в том случае, если опухолевый процесс затрагивает не один, а несколько органов, и при этом они находятся в отдалении от первичной локализации лимфомы.
Профилактика
- Со стороны медиков должна быть онкологическая настороженность врачей общей практики для раннего выявления этих заболеваний у взрослых и детей.
- Исключить/уменьшить факторы риска окружающей среды (солнечная радиация, воздействие химических агентов на производстве).
- Исключить вредные привычки (курение, употребление алкоголя).
- Придерживаться рационального питания.
- Иметь достаточную физическую активность.
- Профилактика СПИД (защищенные половые контакты, избегание загрязненных шприцев) является профилактикой развития НХЛ.
Последствия и осложнения
- Вторичные злокачественные образования — острый миелоидный лейкоз. Такое осложнение развивается через несколько лет после окончания лечения.
- Нарушение кроветворного ростка.
- Инфекционные заболевания (в частности, герпетическая инфекция и грибковые поражения).
- Дерматиты, в том числе аллергического генеза.
- Амилоидоз почек с почечной недостаточностью.
- Амилоидоз кишечника.
- Слепота при лимфомах передней камеры глаза.
- Поражение важных органов (печени, селезёнки, почек, сердца и легких).
- При опухолях средостения сдавление верхней полой вены, прорастание в перикард, сердце, пищевод и трахею. Сдавление трахеи и тампонада сердца при накоплении жидкости в полости перикарда.
Методы лечения лимфомы в «Медскан»
Медицинский центр занимается лечением лимфомы на основе щадящей химиотерапии и новейшего лучевого воздействия. При необходимости назначается курс иммунотерапии в индивидуальном порядке.
В клинике используются препараты, разработанные в «Медскан». Лечение лимфомы средствами противоопухолевого направления осуществляется строго по международным протоколам ESMO или NCCN и имеет высокий уровень положительных результатов. Для внутривенного введения препаратов используются инфузоматы, позволяющие контролировать дозировку лекарства.
Благоприятный прогноз злокачественной формы патологии зависит от ряда факторов. Имеет значение:
- Локализация, тип и размер опухоли. Новообразования на ранних стадиях легче поддаются излечению.
- Формы болезни. Агрессивный рак проявляется яркой клинической картиной, что свидетельствует о поражении внутренних органов.
- Стадия лимфомы. Шансы на выздоровление на запущенных этапах развития патологии минимальны.
После проведения лечения, специалисты клиники обеспечивают пациента необходимой информацией об онкологическом заболевании. Разъясняются признаки возникновения рецидивов и проведение последующих плановых обследований. После окончания терапии неходжкинской лимфомы пациент обязан проходить систематическое наблюдение у лечащего врача.
Усовершенствование методик диагностики и терапии позволило добиться оптимальных результатов у большинства пациентов. Факторы прогноза лимфом используются для выбора терапии, а не для оценки выживаемости.
Прогноз при раке лимфатической системы
Злокачественные лимфомы по-разному отвечают на лечение и, соответственно, будут отличаться по прогнозу. Прогноз при болезни Ходжкина зависит от стадии: в стадии IА-IIА он благоприятный, в стадии IВ-IIВ, когда имеется поражение не только лимфоузлов, но и органов (более трех областей) — прогноз промежуточный, а в III IV (имеет место массивное средостение) — неблагоприятный. Тем не менее, любая стадия подлежит лечению с относительно хорошим результатом: пятилетняя выживаемость в группе благоприятного прогноза достигает 90%. Такие результаты достигаются проведением химиотерапии (чем выше стадия заболевания, тем больше проводится курсов) и облучением опухолевой массы.
Cколько живут при раке лимфоузлов на шее? Прогноз относительно благоприятный, пятилетняя выживаемость составляет от 49 до 82% в зависимости от стадии. Высокая выживаемость отмечается на I-II стадиях и составляет 82% и 78% соответственно. Значительно ниже на IV стадии — 49%. Прогноз зависит не только от стадии, но и возраста больного, размера опухоли и поражения других групп лимфоузлов. Неблагоприятные факторы в отношении прогноза: системные проявления (особенно кожный зуд), возраст больше 50 лет, опухоли больше 6 см, II -IV стадия, поражение лимфоузлов 3-х зон и более.
Прогноз при лимфосаркоме (имеется в виду неходжкинские лимфомы) не столь утешительный. Пятилетняя выживаемость варьирует в широких границах — это зависит от морфологического строения опухоли. Так при лимфомах маргинальной зоны, фолликулярных и MALT лимфомах она больше 70%, а при Т–лимфобластных НХЛ, лимфомах зоны мантии и периферических Т-клеточных — ниже 30% Если рассматривать лимфомы брюшной полости, то чаще встречается поражение желудка, а поражение кишечника бывает только в 0,5% случаев. Неходжкинская лимфома желудка имеет разную степень злокачественности и чаще представляет собой хорошо дифференцированную опухоль.
Прогноз при лимфоме желудка благоприятный, поскольку она длительное время имеет ограниченный рост. Пятилетняя выживаемость составляет 82%. Если рассматривать неходжкинские лимфомы по локализации, то благоприятными считаются лимфомы желудочно-кишечного тракта, миндалин, орбиты, и легких, а высокую злокачественность течения имеют лимфомы костей, яичка и яичников, молочной железы, а также центральной нервной системы. Опухоли низкой злокачественности медленно прогрессируют, умеренно чувствительны к стандартной химиотерапии, поэтому часто не излечиваются при ее применении. Высоко агрессивные лимфомы отличаются быстрым прогрессированием, но высокочувствительны к стандартной химиотерапии, поэтому могут быть излечены.
Лимфома селезенки относится к вялотекущим лимфомам, поэтому на ранних этапах не требует лечения. При появлении агрессивности проводится лечение. Спленэктомия — первая линия лечения, поскольку позволяет достигнуть стабилизации заболевания. Также применяются схемы химиотерапии, которые позволяют достичь хороших результатов у 90% больных.
Прогноз при метастазах в лимфоузлах зависит от локализации и размеров первичной опухоли, а также стадии основного заболевания. При третьей стадии многих опухолей, когда метастазы появляются в регионарных лимфоузлах, пятилетняя выживаемость около 50%. При четвертой стадии и появлении отдаленных метастазов выживаемость 5-10%.
Лечение
Два основных способа лечения лимфомы — это лучевая терапия и химиотерапия. Также используется трансплантация собственных стволовых клеток пациента или же трансплантация от донора. Схем лечения очень много — они зависят от стадии, особенностей болезни, а также от того, как иммунитет человека отвечает на те или иные действия, реагирует ли он на предыдущую терапию.
Если вы хотите проконсультироваться по вопросам лечения лимфомы, в АО «Медицина» в Москве работают онкологи, которые готовы принять вас и разобраться в проблеме детально.
Список источников
- Пономарева О. В., Юрченко О. В. Неходжкинские злокачественные лимфомы из клеток маргинальной зоны: диагностика и лечение // Онкология — 2013. — т. 15, № 3. — с. 241-253.
- Клименко А. А., Ракша А. П., Копелев А. А. Лимфома Ходжкина// Лечебное дело. — 2007.- №2. — с. 15-20.
- Глузман Д. Ф., Скляренко Л. М. Принципы современной диагностики лимфоидных новообразований // Онкогематология. — 2012. — №1.- С. 44-46.
- Демина Е. А., Тумян Г.С., Моисеева Т. Н., Михайлова Н. Б., Мякова Н.В. Лимфома Ходжкина // Современная онкология. — 2021. — том 22, №2. С. 6-33.
- Бабичева Л.Г., Тумян Г.С., Османов Е. А. Фолликулярная лимфома// Современная онкология. — 2021.— том 22, №2. С. 34-51.