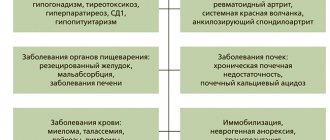
Вследствие дефицита продукции этого гормона (из-за снижения всасывания кальция в кишечнике) нарушается равновесие между ионами натрия и калия, кальция и магния, повышается нервно-мышечная возбудимость, развиваются приступообразные непроизвольные (тонические) судороги, а также изменяется работа желудочно-кишечного тракта.
Заболевание в различных формах встречается у 2-3 человек из 1000, независимо от пола и возраста, и заключается в нарушении фосфорно-кальциевого обмена. Как самостоятельное заболевание гипопаратиреоз различного генеза встречается у 0,2–0,3 % населения.
Возможные причины
Недостаточное выделение эндокринными железами (паращитовидными) специфического паратгормона, либо невосприимчивость клетками отдельных органов данного гормона, приводит к нарушению метаболизма кальция и фосфора.
Клинические причины патологии так же возникают под действием провоцирующих факторов, которые оказывают какое-либо воздействие на паращитовидные железы:
проведенные операции на шейной зоне, в особенности, на щитовидной железе, с осложнением в виде ятрогенного поражения;
- травматизация шеи с кровотечением;
- воспалительные процессы;
- метастазирование в эндокринных органах;
- Ди Джорджинский синдром;
- ионизирующее излучение;
- недостаточность надпочечников;
- осложнения после лечения первичного гипотиреоза;
- ряд аутоиммунных заболеваний;
- болезни системного типа.
Обменные процессы между кальцием и фосфором поддерживаются комплексным регулированием кальцитонина, паратгормона и витамином Д. При гормональном дефиците происходит повышение фосфатов в крови с сопутствующим снижением показателей уровня кальция.
Дисбаланс минералов приводит к нервно-мышечной возбудимости и судорожным приступам, а нарушение кальциевого метаболизма влечет отложение солей на сосудистых стенках и тканях внутренних органов.
Гипопаратиреоз в детском и подростковом возрасте
Часть 1
Гипопаратиреоз (гипоПТ) — это эндокринное заболевание, характеризующееся недостаточным синтезом, секрецией или периферическим действием паратиреоидного гормона (ПТГ). Следствием гипоПТ является нарушение фосфорно-кальциевого обмена. Гипокальциемия — основной признак этого заболевания, однако причины ее могут быть разные.
Кальций (Са) играет важную роль в функционировании любой клетки и в обменных процессах организма в целом. Он участвует в мышечном сокращении, является посредником при передаче сигналов между клетками, изменяет проницаемость мембран клеток.
Основным депо Са в организме считается костная ткань (около 99%). Приблизительно 1% его находится в виде лабильных фосфатных солей, которые могут легко растворяться и изменять концентрацию Сa в плазме крови.
Биологически активной (примерно 50%) является фракция свободного (ионизированного) кальция (Са2+), остальной Са связан с белками плазмы крови, цитратами, фосфатами, которые влияют на плотность кости. Щелочная среда увеличивает связь Са с альбумином, уменьшая пул ионизирующей фракции.
Фосфор в организме человека содержится в кристалличеcкой форме в костной ткани (85%), в межклеточной жидкости в форме неорганического фосфата и в мягких тканях в виде сложных фосфорных эфиров.
Вместе с кальцием фосфор составляет основу костной ткани. Фосфаты участвуют в переносе энергии в виде макроэргических связей (ТФ, АДФ, креатинфосфат и т. д.), входят в состав буферных систем плазмы и тканевой жидкости. Фосфорная кислота влияет на процессы гликолиза, глюконеогенеза, обмена жиров.
Кроме ионов Са для сопряженных процессов возбуждения и сокращения необходим и циклический нуклеотид-аденозин 3–5 монофосфат (цАМФ). Он является вторичным мессенджером в процессе сокращения. Са и цАМФ связаны друг с другом. Са регулирует скорость синтеза и распад цАМФ, в то же время последний контролирует вход в клетку ионов Са и таким образом является регулятором цикла сокращения и расслабления мышцы [1].
Анатомия и физиология паращитовидных желез
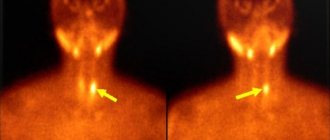
Паращитовидные железы (ПЩЖ) закладываются у зародыша на 5-й неделе внутриутробного развития из 3–4 пар жаберных карманов глоточной кишки. В дальнейшем эти выступы отшнуровываются с образованием 4 отдельных околощитовидных желез. Дополнительные ПЩЖ встречаются в ткани щитовидной и вилочковой желез, в переднем и заднем средостении, в перикарде, позади пищевода, в области бифуркации общей сонной артерии.
Каждая ПЩЖ окружена соединительнотканной капсулой. Паренхима железы представлена трабекулами и скоплениями между ними эндокринных клеток — паратироцитов.
ПТГ синтезируется в главных ацидофильных клетках. Ген, кодирующий синтез ПТГ, локализуется на 11-й хромосоме (11р15). В регуляции экспрессии гена ПТГ принимает участие витамин D (1,25(ОН)2D3), который, как и кальций, может действовать независимо друг от друга.
Сначала синтезируется препрогормон, насчитывающий 115 аминокислотных остатков. Далее от него отщепляется сигнальный петид, содержащий 25 аминокислотных остатков, и образуется прогормон, который перемещается в аппарат Гольджи. В нем происходит превращение его в зрелый гормон, складирующийся в секреторных гранулах.
В крови ПТГ циркулирует в трех основных формах: интактный паратгормон с молекулярной массой 9500, биологически активный карбоксильный фрагмент с молекулярной массой 7000–7500, биологически активный фрагмент с молекулярной массой 4000. Образование фрагментов происходит в печени и почках. Интактный гормон в дальнейшем распадается на короткие звенья, которые связываются с рецепторами на клетках-мишенях [1].
Регуляция секреции ПТГ происходит с помощью кальций-чувствительных рецепторов (СаSR) на поверхности паратиреоидных клеток и носит пульсирующий характер: в течение короткого времени через ионизированный Са, а при длительной стимуляции совместно с витамином D. Секреция ПТГ максимальна при низком уровне Са2+, повышение последнего подавляет ее [2]. Время биологической полужизни ПТГ в организме около 18 мин. ПТГ полностью инактивируется в течение нескольких часов в купферовских клетках печени и в почках. В ПЩЖ вырабатывается также хромографин.
При рождении ПЩЖ хорошо развиты, функционально активны, но при достаточном транспланцетарном транспорте кальция секреция ПТГ понижена. Увеличение концентраций ПТГ в сыворотке крови новорожденного в ранний адаптационный период происходит одновременно со снижением концентрации Са. Нормальный или повышенный уровень ПТГ у здоровых новорожденных устанавливается через 2–3 дня [3].
Органами-мишенями для ПТГ являются кости и почки. В них располагаются кальций-чувствительные рецепторы, воздействуя на которые ПТГ активирует аденилатциклазу. Она влияет на АТФ, превращая его в циклический аденозинмонофосфат (цАМФ), который в свою очередь мобилизует ионы кальция из внутриклеточных запасов.
ПТГ контролирует концентрацию циркулирующих в крови двухвалентных катионов, в основном Mg2+ и Са2+, а также содержание цАМФ в клетках ПЩЖ.
Магний участвует, в частности, в активации митохондриальной АТР-синтетазы, регулирует активность некоторых ионных каналов и, обладая свойством образовывать устойчивые трехкомпонентные комплексы с нуклеотидами, участвует в процессах синтеза нуклеиновых кислот, транскрипции и трансляции [4].
Введение в организм больших количеств магния значительно снижает секрецию ПТГ, что используется в клинике при гиперпаратиреозе.
Основная функция ПТГ заключается в поддержании постоянного уровня ионизированного Са в крови, которую он выполняет, влияя на костную ткань, почки и опосредованно через витамин D на кишечник.
В костях ПТГ активирует резорбтивные процессы. В костной ткани содержится три вида клеток: остеоциты, остеобласты (молодые клетки, создающие костную ткань) и остеокласты (разрушают костную ткань). В костной ткани рецепторы к ПТГ располагаются только на остеоцитах и остеобластах. При связывании ПТГ с остеобластами они начинают усиленно синтезировать инсулиноподобный фактор роста 1 (ИФР1) и различные цитокины. Эти вещества влияют на остеокласты, стимулируя их метаболическую активность.
Остеокласты синтезируют протеиназы, такие как щелочная фосфатаза и коллагеназа, которые влияют на распад костного матрикса. В результате мобилизуются Са и фосфаты во внеклеточную жидкость. С этим его действием связано повышение содержания кальция в крови. Воздействие ПТГ на костную ткань происходит только в присутствии витамина D3 (холекальциферола).
В почках ПТГ, как и витамин D, усиливает реабсорбцию Са в дистальных отделах канальцев, тем самым снижая его выведение с мочой и повышая его уровень в крови. Механизм действия ПТГ на фосфаты в почечных канальцах прямо противоположен влиянию витамина D. Первый подавляет реабсорбцию фосфата в нефронах, напротив, витамин D усиливает его реабсорбцию [3]. Фосфатурический эффект паратгормона препятствует отложению фосфата кальция в мягких тканях.
Витамин D действует в кишечнике, увеличивая выработку кальцийсвязывающего белка, необходимого для транспорта экзогенного Са через клеточную мембрану слизистой оболочки кишечника.
Синтез активной формы витамина D3 (1α,25(ОН)2D3 — D-гормона — кальцитриола) происходит при участии фермента 1a-гидроксилазы в проксимальных отделах почечных канальцев под контролем ПТГ. В синтезе этого ключевого фермента необходимы также половые, тиреоидные, соматотропный гормоны, пролактин, кальцитонин.
Основная физиологическая функция витамина D (его активных метаболитов) в организме — регуляция и поддержание на необходимом уровне фосфорно-кальциевого гомеостаза, обеспечение минерализации костей. В костях 1α,25(ОН)2D3 связывается с рецепторами на остеобластах, повышая экспрессию активатора ядерного фактора RANKL. Это ускоряет созревание преостеокластов и их превращение в зрелые остеокласты [5].
В костной ткани кальциферол мобилизует кальций и использует его для процессов минерализации вновь образовавшейся кости. Наряду с этим он влияет на синтез коллагена, участвующего в образовании матрикса костной ткани. Механизм всасывания кальция в кишечнике связан с синтезом энтероцитами кальцийсвязывающего белка (СаСБ), одна молекула которого транспортирует 4 атома кальция. В норме человек потребляет около 1 грамма Са в сутки. От 25% до 50% кальция всасывается при участии кальциферола.
Итак, в плазму крови кальций поступает из кишечника, всасываясь из воды, пищи или путем резорбции костной ткани. Уровень кальция в сыворотке имеет большое значение для большого количества физиологических процессов, поскольку даже небольшие отклонения влияют на различные клеточные функции. Уровень кальция в сыворотке обычно поддерживается в очень узком диапазоне.
Патогенез
Абсолютный или относительный недостаток ПТГ ведет к падению активности остеокластов, снижению резорбции костной ткани и, соответственно, поступлению кальция из кости в кровь. В почках из-за недостатка ПТГ уменьшается синтез активного витамина D, нарастает реабсорбция фосфатов, сокращается всасывание Са, в результате чего развивается гиперфосфатемия и гипокальциемия.
Отрицательный кальциевый и положительный фосфорный баланс нарушают электролитное равновесие, изменяются соотношения кальций/фосфор и натрий/калий. Это ведет к универсальному нарушению проницаемости клеточных мембран, в частности, в нервных клетках, к изменению процессов поляризации в области синапсов.
Возникающее в результате этого повышение нервно-мышечной возбудимости и общей вегетативной реактивности приводит к повышению судорожной готовности и тетаническим кризам. В генезе тетании значительная роль принадлежит также нарушению метаболизма магния и развитию гипомагнезиемии, снижающих синтез ПТГ. Это облегчает проникновение ионов натрия в клетку и выход из клетки ионов калия, что тоже способствует повышению нервно-мышечной возбудимости. Такое же действие оказывает и возникающий при этом сдвиг кислотно-основного состояния в сторону алкалоза [6].
Нозологические формы
Тетания новорожденных
Тетания новорожденных встречается относительно часто. Сопровождается гипокальциемией и нередко гипофосфатемией. Возможно, что этиологическим фактором в патогенезе неонатальной гипокальциемии является резистентность органов-мишеней к паратгормону и транзиторный гипоПТ. В крови здоровых новорожденных концентрация паратгормона или очень низка или не определяется совсем, и только на 4-е сутки после рождения начинается параллельное увеличение в крови содержания ПТГ, связанного и ионизированного кальция. В период новорожденности резервы ПЩЖ у детей снижены. Однако уменьшение концентрации кальция в крови не всегда сопровождается повышением функции ПЩЖ, что свидетельствует об участии дополнительных неизвестных факторов в генезе неонатальной гипокальциемии.
У новорожденных гипокальциемия может проявляться плохим набором веса и обильными срыгиваниями, генерализованными судорогами, острой сердечно-сосудистой недостаточностью [7].
Семейный изолированный гипопаратиреоз
Врожденный изолированный гипопаратиреоз чаще всего обусловлен наследственными нарушениями синтеза паратиреоидного гормона. Выделяют два типа заболевания: гипопаратиреоз инфантильный Х-сцепленный (ген картирован на Xq26-q27) и семейный гипопаратиреоз с аутосомно-доминантным типом наследования (ген картирован на коротком плече 11-й хромосомы) [8]. Зависимые от пола формы заболевания имеют благоприятный прогноз. У детей этой группы обнаруживают гипоплазию или эктопию ПЩЖ, гипоплазию или отсутствие вилочковой железы.
У детей с врожденной недостаточностью ПЩЖ содержание кальция в крови снижено, нарушен рост костей, зубов и волос, наблюдаются длительные сокращения мышечных групп (предплечья, грудной клетки, глотки и др.).
Семейная гиперкальциурическая гипокальциемия
Семейная гиперкальциурическая гипокальциемия — эта аутосомно-доминантная гипокальциемия вызвана активирующей мутацией гена 3q13.3-q21, кодирующей кальцийчувствительный рецептор. Из-за активирующей мутации чувствительность CaSR высокая, что по типу обратной связи приводит к подавлению секреции ПТГ и состоянию гипокальциемии. Однако ПЩЖ у этих пациентов функционируют нормально, хотя заболевание протекает с клиникой гипоПТ.
Особое внимание следует уделять пациентам с этой формой заболевания, поскольку они имеют аномально высокую почечную экскрецию кальция в ответ на лечение добавками кальция, что приводит к высокому риску развития почечной кальцификации и почечной недостаточности [9].
Идиопатический, или аутоиммунный, гипоПТ
Идиопатический, или аутоиммунный, гипоПТ может быть как изолированный, так и быть частью множественной аутоиммунной эндокринопатии.
При изолированном аутоантитела направлены к рецепторам кальция на мембранах клеток ПЩЖ, а именно к связанному с ними цензору, белку G120 кДа, который улавливает самое минимальное снижение уровня кальция в сыворотке крови. Так как антитела связаны с белком G120 Кда, последний не стимулирует в нужной степени секрецию ПТГ, уровень его в сыворотке крови низкий, вследствие чего развивается гипокальциемия [10]. Синдром идиопатического аутоиммунного гипоПТ относится к числу редких форм эндокринопатий, однако случаи его развития в детском возрасте могут встретится.
Аутоиммунный полигландулярный синдром 1-го типа
Аутоиммунный полигландулярный синдром 1-го типа (АПС-1) — моногенное заболевание с аутосомно-рецессивным типом наследования, реже встречаются спорадические случаи. В основе синдрома лежит мутация структуры гена аутоиммунного регулятора (AIRE).
Ген расположен на хромосоме 21q22.3, состоит из 14 экзонов и преимущественно экспрессируется в тимусе. В настоящее время установлено более 50 мутаций данного гена. Самыми распространенными являются R257X, 109del13, R139X. Эти мутации затрагивают области гена, которые ответственны за формирование ДНК-связывающих доменов [11].
Ассоциация АПС-1 с галотипами HLA отсутствует. Пик манифестации приходится на 12 лет. Характерными признаками АПС-1 являются слизисто-кожный кандидоз, первичная хроническая надпочечниковая недостаточность и гипоПТ.
Комбинация симптомов, сроки проявления и степень их выраженности при АПС-1 у детей значительно варьируют. В большинстве случаев дебют заболевания сопровождается развитием кожно-слизистого кандидоза в первые 10 лет жизни, чаще сразу после рождения ребенка. При этом отмечается поражение слизистых ротовой полости, гениталий, кожи, ногтей. Реже в процесс вовлекается желудочно-кишечный тракт, дыхательные и мочевыводящие пути [8].
На фоне кандидоза у 84% пациентов диагностируют гипоПТ, который обычно развивается в первую декаду жизни ребенка. Клинические проявления гипоПТ разнообразны: от характерных парестезий и мышечных судорог до развития приступов, сходных с эпилепсией. Первичный гипокортицизм длительное время протекает в латентной форме и манифестирует у большинства пациентов в течение второго десятилетия жизни острой надпочечниковой недостаточностью.
Клинические фенотипы при данном синдроме гетерогенны и не исчерпываются этими симптомами. Классической триаде заболевания могут сопутствовать первичный гипогонадизм, первичный гипотиреоз на фоне аутоиммунного тироидита, сахарный диабет 1 типа [12].
Среди неэндокринных заболеваний при АПС-1 выявляются алопеция, витилиго, пернициозная анемия, синдром мальабсорбции, аутоиммунный гепатит, аномалия зубной эмали, эктодермальная дисплазия, изолированный дефицит IgA, бронхиальная астма, гломерулонефрит. Появление вышеуказанных клинических компонентов этого синдрома может растягиваться на многие годы, что затрудняет диагностику. Ранняя постановка АПС-1 возможна в случаях длительного кандидоза и моноэндокринной паталогии при исследовании гена AIRE [10].
Яртрогенный гипопаратиреоз
Яртрогенный гипоПТ является наиболее частой причиной постхирургического гипоПТ (2–10%), который развивается в связи с повреждением ПЩЖ при операциях на шее в первые сутки. Согласно данным Garrhyetal, гипоПТ в 38% случаях были связаны с тотальной тиреоидэктомией, в 9% — с частичной тиреоидэктомией, в 21% — с паратиреоидэктомией и в 5% — с другими операциями на шее. Риск развития гипоПТ после операции на шее во многом зависит от опыта хирурга [13]. У большинства пациентов развивался транзиторный гипоПТ. Функция ПЩЖ у них полностью восстанавливалась через 6 месяцев. У 15–25% развивался хронический гипоПТ [14].
Инфильтративно-дистрофический гипоПТ
Инфильтративно-дистрофический гипоПТ связан с отложением в тканях железы различных веществ при системных заболеваниях.
Гемохроматоз — наследственное заболевание, характеризующееся нарушением обмена железа в организме, нарушенной регуляцией всасывания железа в кишечнике, повышенным его содержанием в сыворотке крови и накоплением в тканях и органах.
Талассемия — это гетерогенная группа нарушений, являющихся результатом снижения или отсутствия продукции нормальных цепей глобина. В результате происходит усиленный распад гемоглобина и избыточное образование пигмента гемосидерина и отложение его в тканях железы.
Болезнь Вильсона–Коновалова — наследственное заболевание, передающееся по аутосомно-рецессивному типу. Возникает в условиях мутаций в гене АТР7В, кодирующем белок медьтраснпортирующей АТФазы печени. Характерный признак болезни Вильсона — накопление меди в различных органах и тканях, в большей степени в печени и базальных ганглиях.
Радиационный гипопаратиреоз
Радиационный гипопаратиреоз возникает вследствие лучевого повреждения ПЩЖ при дистанционном облучении органов головы и шеи, а также эндогенном облучении при лечении диффузного токсического зоба или рака щитовидной железы радиоактивным йодом.
Синдром Ди Джорджи
Синдром Ди Джорджи — генетическое заболевание, обусловленное нарушением эмбрионального развития третьего и четвертого фарингеальных мешков.
Встречаемость синдрома Ди Джорджи составляет 1:3000–20 000. Такое значительное расхождение данных обусловлено тем, что достоверная и четкая граница между этим заболеванием и велокардиофациальным синдромом до сих пор не установлена. Отличием болезни Ди Джорджи являются грубые иммунологические нарушения, которые слабо выражены при велокардиофациальном синдроме.
Генетическая природа синдрома Ди Джорджи заключается в повреждении центральной части длинного плеча 22-й хромосомы (22q22.3), где предположительно располагаются гены, кодирующие процессы эмбриогенеза. Одним из этих генов является TBX1, который производит белок T-box. Доказательством взаимосвязи синдрома Ди Джорджи и TBX1 является тот факт, что незначительный процент больных не имеет выраженных повреждений 22-й хромосомы, а присутствуют только мутации в этом гене [15].
Многие проявления синдрома Ди Джорджи определяются сразу после рождения ребенка. Чаще всего первыми обнаруживаются аномалии развития лица — расщепление мягкого и твердого неба, иногда в сочетании с «заячьей губой», прогнатия нижней челюсти. Дети с синдромом Ди Джорджи чаще низкорослые, имеют короткий нос с широкой переносицей, деформированные или недоразвитые хрящи ушных раковин, гипертелоризм. При относительно легком течении заболевания все вышеперечисленные симптомы могут быть выражены довольно слабо, даже расщепление твердого неба может возникать только в задней его части и выявляться лишь при тщательном осмотре оториноларинголога.
Результатом гипоплазии ПЩЖ является дефицит ПТГ и персистирующая гипокальциемия, вследствие чего развивается судорожный синдром, который может проявиться уже в первые часы жизни (неонатальная тетания). Эта патология сочетается с самыми разнообразными дефектами сердечно-сосудистой системы — тетрада Фалло, дефект межжелудочковой перегородки, незаращение артериального протока и другие.
Синдром характеризуется полным или частичным недоразвитием вилочковой железы, где формируется клеточный иммунитет. В крови определяется лимфоцитопения. Дефицит Т-лимфоцитов проявляется склонностью к вирусным, грибковым и бактериальным инфекциям, которые нередко принимают затяжное и тяжелое течение.
Синдром Бараката
Синдром Бараката, или синдром HDR (hypoparathyroidism, deafness, renaldisease).
Это редкое генетическое заболевание, связанное с дефектом гена GATA3 (10p15). Ген кодирует белок, отвечающий за развитие ПЩЖ, внутреннего уха, почек [16]. Гипокальциемические афебрильные судороги и тетания могут проявиться после рождения или в любом возрасте. ПЩЖ представляют собой небольшие эндокринные образования, содержание ПТГ резко снижено или не определяется. У пациентов определяется гипокальциемия, непроизвольное сокращение мышц (тетания) или судороги в грудном возрасте. Двусторонняя нейросенсорная тугоухость может варьировать от легкой до глубокой. Среди почечных аномалий встречаются дисплазия, гипоплазия, аплазия, глюкокортикоид-резистентный нефротический синдром (почечная недостаточность, приводящая к потере большого количества белка в моче).
Синдром Кенни–Каффи
Синдром Кенни–Каффи относится к орфанным заболеваниям, известным как «акроцефалополисиндактилии» (ACPS). Наследуется по аутосомно-доминантному типу. В основе синдрома лежат мутации гена TBCE (1q43–44), вызывающие изменения структуры клеток. Пациенты рождаются с внутриутробной задержкой развития. Врожденные аномалия затрагивают несколько систем организма. Клинически это проявляется пропорциональной карликовостью, маленьким лицом и выпуклым лбом, акроцефалией (высокий конический череп вследствие преждевременного заращения черепных швов), синдактилиями или полидактилиями.
Другие симптомы включат в себя аномалии органа зрения, приступы тетании, связанные с гипоПТ. Костные полости и каналы всех костей сужены (медуллярный стеноз) при нормальном или утолщенном корковом веществе. В анализе крови выявляют гипокальциемию и гиперфосфатемию [17].
Синдром Кенни–Каффи типа 2
Синдром Кенни–Каффи типа 2 (KCS2) является чрезвычайно редкой патологией скелета, вызванной мутацией в гене FAM111A, с аутосомно-доминантным типом наследования.
Дети рождаются малорослые и с низкой массой тела. Голова гидроцефальной формы, лоб выпуклый, микрофтальмия. Характерным является утолщение трубчатых костей и остеосклероз.
Гипокальцимические судороги могут выявляться уже в периоде новорожденности, которые связаны с гипоПТ [18].
Синдром Саньяда–Сакати
Синдром Саньяда–Сакати (синдром HRD, hypoparathyroidism/retardation/dysmorphism) известен также как акроцефалополисиндактилия III типа. Этот синдром вызван дефектом гена 1q.42-q.43. Хотя синдром Саньяда–Сакати имеет один и тот же локус с аутосомно-рецессивной формой синдрома Кенни–Каффи, пациенты при последнем отличаются нормальным интеллектом и скелетными особенностями.
Синдром характеризуется внутриутробной задержкой роста, микроцефалией. Лицо вытянутое, узкое, глаза глубоко посажены, нос клювовидный, уши большие и висящие, губы тонкие, переносица плоская, микрогнатия, длинный фильтр. Задержка умственного развития легкая или умеренно выражена.
Кроме того, при синдроме Саньяда–Сакати нарушается развитие костной системы: деформации рук и ног, короткие пальцы (брахидактилия), полидактилия, слаборазвитость костей голени и аномалии бедренных костей. Дети рождаются с врожденными пороками сердца и глаз. У некоторых выявляли дефекты формирования сосудов (извилистость сосудов сетчатки, верхней брыжеечной артерии), помутнение роговицы.
Врожденный гипоПТ проявляется рано тетанией или повышенной судорожной готовностью. Пациенты значительно отстают в росте [19].
Окончание статьи читайте в следующем номере
В. В. Смирнов1, доктор медицинских наук, профессор П. Н. Владимирова
ФГБОУ ВО РНИМУ им. Н. И. Пирогова МЗ РФ, Москва
1 Контактная информация
Гипопаратиреоз в детском и подростковом возрасте (часть 1) В. В. Смирнов, П. Н. Владимирова Для цитирования: Лечащий врач № 6/2018; Номера страниц в выпуске: 49-53 Теги: щитовидная железа, эндокринные заболевания, органы-мишени, кальций
Судорожные приступы
Основным симптомом гипопаратиреоза являются частые приступы титанических судорог в конечностях.
Судорожный синдром характеризуется внезапным развитием, но постепенно больные отмечают ряд признаков, свидетельствующих о начале мышечных спазмов в руках или ногах:
- ощущение холода;
- чувство покалывания в мышцах;
- «мурашки» в области между носом и верхней губой;
- мышечное онемение и скованность.
В большинстве случаев судороги поражают конечности симметрично, но могут затрагиваться так же мышечные ткани всего туловища, лица и даже внутренних органов.
Судорожный синдром при гипопаратиреозе имеет некоторые особенности проявления, в зависимости от области поражения спазмами:
- мышцы на руках — верхние конечности пожимаются к телу, происходит непроизвольное сгибание локтей и запястьев;
- мышечные ткани на лице — сдвигаются брови, закрываются глаза, опускаются уголки губ и сжимается челюсть;
- сосуды коронара — возникает стенокардический приступ;
- мышцы корпуса — резкое разгибание корпуса назад;
- мышцы живота (межреберных, шейных или диафрагмы) — начинаются трудности с дыханием, возникает отдышка;
- гладкая мускулатура ЖКТ — наблюдаются симптомы дисфагии и кишечных коликов;
- мышцы мочевого пузыря — приводит к временной анурии.
Приступы судорог при других патология, как правило не вызывают болевых ощущений. При гипопаратиреозе больной чувствует нестерпимую боль, которая в тяжелых случаях может длиться часами. При легкой форме патологии судороги возникают не более двух раз в день и продолжаются не дольше 10 минут.
Как протекает заболевание у детей
Эндокринным заболеваниям подвержены не только взрослые, но и дети. Патологии паращитовидной железы могут возникнуть даже у новорожденного ребенка. Клиническая картина гипопаратиреоза в детском возрасте несколько отличается. К тому же заболевание у детей несет больший риск для здоровья.
У детей с гипопаратиреозом часто выявляется аутоиммунная форма. Систематичности судорожных приступов нет. предвестником спазмов становятся сильные болевые ощущения в животе, после которых возникают судороги (тонические) и ребенок запрокидывает голову назад. У больного затрудняется дыхание и развивается цианоз кожи.
Если приступы происходят часто, начинает повышаться давление внутри черепа, что вызывает непреходящие головные боли, и как следствие — отечность зрительного нерва.
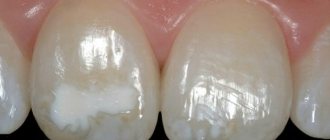
У маленьких детей может происходить задержка прорезывания зубиков, сами зубы имеют деформированную форму, а эмаль недостаточно развита.
При гипопаратиреозе в детском возрасте могут развиваться сопутствующие заболевания:
- кератоконъюнктивит аутоиммунный;
- катаракта;
- нарушения половых желез по первичному типу;
- гнездная или тотальная алопеция;
- лимфоцитарный хронический тиреоидит;
- надпочечная недостаточность в хронической форме;
- болезнь Аддисона – Бирмера.
Отсутствие лечения грозит увеличением интенсивности симптомов, доставляющих мучения, а так же приводит к осложнениям. У детей при длительном прогрессировании гипопаратиреоза диагностируется умственная и физическая недоразвитость.
Классификация
Гипопаратиреоз классифицируют в зависимости от клинического течения. Выделяют несколько форм патологии, которые имеют характерные признаки судорожных приступов.
Формы гипопаратиреоза.
1. Хроническая. Кратковременные судороги случаются нечасто. Провоцируются физической перегрузкой мышц, инфекционными процессами, нервным перенапряжением, психотравмой или менструацией. Отмечаются сезонные обострения. Полностью излечить сложно, но удается добиться долгой ремиссии.
2. Острая. У больного случаются частые и длительные судороги, которые имеют сильную интенсивность и сопровождаются иными симптомами гипопаратиреоза. Стабилизируется состояние пациента с большими затруднениями.
3. Латентная. Имеет так же название — скрытая, по причине отсутствия внешних симптомов болезни. Причина мышечных спазмов выявляется только путем диагностики.
Классифицируют гипопаратиреоз и по причинным факторам.
1. Посттравматический. К нему относят идиопатические факторы, аутоиммунные нарушения, инфекции, лучевая терапия, внутренние кровоизлияния и др.
2. Послеоперационный. Причиной данного типа заболевания становятся осложнения после проведенной ранее операции на околощитовидную или щитовидную железу.
3. Врожденный. Развивается еще в утробе или в первые месяцы жизни ребенка из-за недоразвитости или полного отсутствия желез паращитовидных.
Судороги у больного могут иметь определенный характер. Так, например, у некоторых больных происходит спазм только нижних или верхних конечностей, а у других только внутренних органов.
Лечение гипопаратиреоза
Лечение заболевания в первую очередь направлено на купирование приступа — тетания требует быстрого оказания помощи. Долгосрочная терапия подразумевает восстановление обмена кальция, магния и в некоторых случаях прием гормональных препаратов. Лечение сочетают с диетотерапией и витаминотерапией. Если наблюдается дисфункция ЦНС, то терапия направлена на поддержку нервной системы. Рекомендуется сочетать прием препаратов с получением физиотерапевтических процедур.
Купирование приступа проводится как можно быстрее. Это необходимо из-за высокой опасности развития осложнений, вызванных нарушением кровообращения в коронарных сосудах. Пациент во время приступа может пострадать от асфиксии. Своевременная терапия предполагает введение препаратов кальция. Чаще всего используют 10% раствор соли кальция. В зависимости от объема введенного раствора эффект держится от 2 до 8 часов. Неотложную помощь могут осуществлять только медицинские работники или лица, прошедшие специальное обучение. Введение кальция хлорида и кальция глюконата имеет свои особенности. Объем определяется по состоянию пациента. Необходимо осуществлять постоянный контроль во избежание передозировки.
Кроме внутривенного введения растворов, возможен пероральный прием лекарств. Кроме кальция, часто назначают препараты, содержащие экстракт паращитовидной железы. Они позволяют поддержать естественный контроль уровня кальция в крови — то есть выполняют функцию эндогенного паратгормона. Подобные лекарства всегда назначают на фоне терапии солями кальция.
Основа долгосрочной терапии — это прием препаратов кальция и магния для восстановления нормального обмена веществ. Как правило, начинают с крупных дозировок, постепенно снижая их в соответствии с улучшением состояния. Такая схема приема позволяет в короткие сроки купировать симптомы заболевания и обеспечить нормальную жизнедеятельность. Впоследствии для каждого пациента подбирают индивидуальную поддерживающую дозировку. Важно принимать препараты кальция совместно с витамином D — он улучшает всасывание кальция в кишечнике.
Рекомендуется употреблять лекарства после еды — действующее вещество обладает раздражающим действием на слизистую желудка. Вместе с этим используют препараты, связывающие фосфор — это альмагель или гидроксид алюминия. Кроме кальция, осуществляется прием сульфата магния. На фоне терапии необходимо контролировать артериальное давление.
Подробнее о последствиях
Несмотря на то, что гипопаратиреоз влечет нарушение обменных процессов и функций внутренних органов, прогноз на выздоровление, при своевременно начатой терапии — благоприятный. Однако, гипопаратиреоз требует не однократного, а курсового лечения, включающего систематические обследования, прием препаратов и диспансерного наблюдения.
Больной должен посещать эндокринолога 1 — 3 раза в течение 3 месяцев. Если заболевание полностью устраняется, то визит к врачу может осуществляться 1 раз на протяжении полугода. Помимо эндокринолога следует наблюдаться у офтальмолога, поскольку при гипопаратиреозе происходит нарушение в состоянии зрительных органов. Гипопаратиреоз в 60% случаев приводит к катаракте.
Если в течение долгого времени патология не была диагностирована, а действия по ее устранению не были предприняты, могут наблюдаться последствия:
- лабильность эмоциональная;
- серьезные нарушения сна;
- снижение интеллектуальных возможностей;
- чрезмерная сухость кожи с последующим шелушением чешуйками;
- гиперпигментация большой площади кожного покрова;
- разные типы экзем;
- развитие дерматитов грибковой формы;
- постоянная ломкость ногтевых пластин;
- частичное/полное облысение.
Гипопаратиреоз опасен не только последствиями, которые наступают через какой-либо промежуток времени, но и осложнениям, способными возникнуть в момент приступа. Спазм мышц может привести к атрофии тканей, а судороги в грудной клетки — к удушью.
Наши врачи
Михайлова Елена Владимировна
Врач-эндокринолог, диабетолог, кандидат медицинских наук
Стаж 46 лет
Записаться на прием
Словеснова Татьяна Алексеевна
Врач-эндокринолог, кандидат медицинских наук, врач высшей категории
Стаж 48 лет
Записаться на прием
Колодко Инна Михайловна
Врач — эндокринолог, врач высшей категории
Стаж 26 лет
Записаться на прием
Гипокальциемический криз
Внезапное и резкое снижение уровня кальция при гипопаратиреозе приводит к гипокальциемическому кризу. Состояние больного сильно ухудшается и требует незамедлительного оказания медицинской помощи.
Спровоцировать криз способен внешний раздражитель, так же ухудшается состояние самопроизвольно. Сильные судорожные приступы могут затронуть гладкие мышцы бронхов и связки голосовые, следствием чего становится бронхо — или ларингоспазмы, что провоцирует тяжелую дыхательную недостаточность. Продолжаться криз может от 10 — 15 минут, до 3 и более часов, если и терапия не проводилась.
Гипокальциемическому кризу предшествует:
- похолодание кистей или стоп;
- сильная слабость;
- нарушение чувствительности тканей лица и пальцев на кончиках;
- паника;
- фибриллярные подергивания, перетекающие в судороги.
Справиться самостоятельно с гипокальциемическим кризом сложно. Без медицинской помощи приступ может закончиться тяжелыми последствиями. К тому же, чем дольше мышцы поражают спазмы, тем больше вероятность осложнений.
Диагностика
Как правило, пациенты с жалобами на судороги обращаются первоначально к терапевту. Доктор проводит опрос пациента о симптоматике, а так же изучает историю болезней больного. Терапевт может назначить общие лабораторные анализы для определения предварительного анализа. После получения основных сведений о клинической картине терапевт отправляет больного к эндокринологу.
Специалист проводит уже более подробный опрос о характере и всех особенностях судорог, возможных причинах и длительности заболевания. Если у больного имеются проблемы с эндокринной системой, и было проведено лечение, следует обязательно сообщить об этих фактах доктору.
Первоначально пациенту даются общие рекомендации по купированию приступов и назначаются методы диагностики. До получения результатов специалист не может установить диагноз и назначить полноценное лечение.
Диагностика гипопаратиреоза включает:
- анализ на гормоны в крови;
- анализ на концентрацию в моче минералов (кальций и фосфора);
- консультация и осмотр офтальмолога;
- рентгенограмма для выявления возможных известковых отложений;
- МРТ — помогает определить отложения кальция в мозгу, на наружных тканях внутренних органов и клетчатки подкожной;
- денситометрия — выявление возможного повышения показателей повышенной плотности костных тканей.
Сложнее устанавливается скрытая форма болезни. Отсутствие симптоматики при латеральный гипопаратиреозе предполагает проведение осложняет постановку диагноза, поэтому врач может назначить помимо перечисленных методов обследования дифференциальную диагностику и проведение гипервинтеляционных проб.
Современные методы диагностики позволяют выявить гипопаратиреоз на начальной стадии его развития, что облегчает и сокращает процесс терапии, а так же снижает риски осложнений. Особое внимание следует уделять детям, для которых гипопаратиреоз даже с средней форме выраженности опасен серьезными последствиями.
Рекомендации
Предупредить гипопаратиреоз непросто. Основным способом профилактики является своевременное лечение любых заболеваний эндокринной системы и исключение факторов, негативно на нее влияющих.
Относительно именно гипопаратиреоза, специалисты рекомендуют при необходимости проведения операции на щитовидную железу, не отказываться от хирургического вмешательства, и по возможности проводить лечение малоинвазивными методами.
Выделяют эндокринологи, такое заболевание, как токсический рецидивирующий зоб. При повторном лечении лучше проводить терапию радиоактивным йодом, вместо очередного хирургического вмешательства.
В послеоперационный период нужно строго придерживаться всех назначений и активно заниматься профилактикой эндокринных патологий.
Развивается заболевания в следующих случаях:
- если была проведена хирургическая операция на органах шеи, в результате нарушения паращитовидных желез и щитовидной железы. Гипопаратиреоз может возникнуть если была удалена вся щитовидная железа (тиреоидэктомия) или при выявлении онкологического заболевания;
- если при травмах шеи в паращитовидной железе произошли кровоизлияния;
- образования в паращитовидной железе воспалений;
- при появлении в области шеи и в паращитовидной железы опухолей;
- при наличии патологии врожденного характера (паращитовидные железы недоразвиты внутриутробно) — проявляется при синдроме Ди Джорджи, его характерные особенности — нарушение паращитовидных желез, врожденные пороки сердца, аплазия тимуса;
- действие радиации (во время лечения радиоактивным йодом, токсический зоб);
- при нарушениях эндокринного характера (надпочечниковая недостаточность хронического характера, первичный гипотиреоз);
- при заболеваниях амилоидоз и гемохроматоз, при аутоиммунном синдроме.