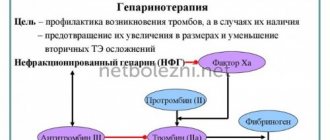
Антикоагулянтная терапия – это комплекс лечебных мероприятий, направленных на угнетение активности свёртывания крови и препятствующих формированию тромбов. Применение антикоагулянтов позволяет оказывать целенаправленное воздействие на разные звенья процесса свёртывания крови. Это обуславливает возможность их применения при целом ряде серьёзных патологических состояний.
Флебологи ЦЭЛТ хорошо знакомы с принципами антикоагулянтной терапии и уже не первый год успешно применяют их на практике. Они проводят индивидуальный подбор соответствующих препаратов, предотвращая развитие таких опасных состояний, как тромбоз и закупорка кровеносных сосудов. Их стараниями снижается риск сердечных приступов и инсультов.
Наши врачи
Дроздов Сергей Александрович
Врач сердечно-сосудистый хирург, флеболог, доктор медицинских наук
Стаж 47 лет
Записаться на прием
Малахов Юрий Станиславович
Врач — сердечно-сосудистый хирург, флеболог, Заслуженный врач РФ, доктор медицинских наук, врач высшей категории
Стаж 36 лет
Записаться на прием
Показания и противопоказания к антикоагулянтной терапии
Антикоагулянты – вещества, угнетающе воздействующие на активность свёртывания крови. Они имеют широкий спектр действия, сводя к минимуму обострения заболеваний сердечно-сосудистой системы в виде инсультов и сердечных приступов. Начав лечение антикоагулянтами своевременно, можно исключить формирование тромбов в кровеносных сосудах с их последующей закупоркой и развитием ряда серьёзных осложнений.
Обычно тромбы плотно зафиксированы на стенках кровеносных вен, однако под воздействием кровотока, повышенной температуры, АД или физического напряжения могут оторваться. Данная ситуация возникает внезапно, и жизнь человека в ней зависит от того, насколько правильно и быстро ему будет оказана медицинская помощь. Последствия могут быть самыми печальными: от инсульта и инфаркта до ТЭЛА и тромбоза вен ног. Правильное применение антикоагулянтов позволяет исключить эти осложнения.
| Показания к антикоагулянтной терапии: | Противопоказания к применению антикоагулянтов: |
| Приём антикоагулянтов не рекомендуется беременным женщинам, поскольку может спровоцировать нарушения эмбрионального развития плода и кровотечение в гестационный период. Также его не рекомендуют пациентам, страдающим от:
|
Ингибиторы фактора Xa
Ривароксабан по механизму действия является пероральным прямым ингибитором фактора Ха, обратимо с ним связывающимся [22]. Ривароксабан имеет высокую биодоступность (60–80 %) и достигает пика концентрации в плазме примерно через 3 часа после приема [23]. Существует доказательство того, что ривароксабан может связываться с фактором не только Ха, но и Vа (протромбиназным комплексом). Это является одним из клинических преимуществ препарата по сравнению с гепарином, имеющим слишком большую молекулярную массу, чтобы блокировать фактор Ха в составе протромбиназного комплекса [22]. В отличие от дабигатрана на всасывание данного прапарата рН кишечной среды не влияет [24]. Период полужизни ривароксабана составляет около 5–9 часов у пациентов с нормальной функцией почек и печени [23, 25]. Более высокие уровни ривароксабана могут определяться у пациентов с нарушением почечной и печеночной функций, т. к. одна треть препарата выводится почками и около двух третей метаболизируется в печени, в первую очередь через систему цитохрома P450 [26].
Главным результатом фазы III клинических испытаний, которые привели к разрешению применения ривароксабана, были программы клинических испытаний, в которых оценивалась эффективность ривароксабана по сравнению с эноксапарином у 1000 больных, перенесших операции на коленном суставе или тотальное эндопротезирование тазобедренного сустава. Препарат был разрешен к применению в Канаде (в сентябре 2008 г.), в Европе (EMEA, в октябре 2008 г.), в Австралии (в ноябре 2008 г.) и в России (в декабре 2008 г.). В марте 2009 г. группа экспертов FDA (Food and Drug Administration) рекомендовала ривароксабан к клиническому применению, хотя и с поправками на необходимость получения более подробной информации о безопасности препарата. Утвержденная в настоящее время дозировка ривароксабана для профилактики ВТЭ у пациентов, перенесших операции на бедре или коленном суставе, составляет 10 мг однократно через 6–10 часов после операции, затем ежедневно в течение 5 недель после вмешательства на тазобедренном и двух недель на коленном суставах.
В настоящее время утверждение правил приема ривароксабана строится на основе доз, использованных в двойных слепых рандомизированных клинических испытаниях RECORD-1, -2, -3 и -4 (табл. 2). В частности, в RECORD-1 [27] и RECORD-2 [28] исследовался ривароксабан у пациентов, перенесших протезирование тазобедренного сустава, а в RECORD-3 [29] и RECORD-4 [30] – после операций на коленном суставе. Исследования RECORD-1 и RECORD-2 показали превосходство ривароксабана по сравнению с 40 мг эноксапарина, вводимого однократно. Превосходство над эноксапарином, в т. ч. в дозировках 30 мг 2 раза/сут (североамериканские дозы эноксапарина), показано в RECORD-3 и RECORD-4. Ривароксабан в целом был лучше эноксапарина во всех этих испытаниях, несмотря на незначительное, статистически незначимое увеличение числа кровотечений.
В клинике сердечно-сосудистых заболеваний ривароксабан все еще находится в фазе III клинических испытаний – для профилактики тромбоэмболических событий у пациентов с неклапанной фибрилляцией предсердий (ROCKET-AF), для вторичной профилактики ВТЭ (EINSTEIN), для первичной профилактики ВТЭ у пациентов с острыми заболеваниями (MAGELLAN) и для вторичной профилактики неблагоприятных сердечно-сосудистых событий у пациентов с острым коронарным синдромом (ATLAS ACS 2 TIMI 51).
В испытании MAGELLAN ривароксабан применялся в дозе 10 мг в течение 31–39 дней по аналогии с дозами, использованными в RECORD, в сравнении с 40 мг эноксапарина однократно подкожно в течение 6–14 дней у 8000 госпитализированных больных (идентификатор: NCT00571649). В исследовании ROCKET-AF предусмотрено изучение ривароксобана в дозе 20 мг/сут по сравнению с варфарином с целевым диапазоном МНО от 2–3 для профилактики тромбоэмболии у 14 тыс. пациентов с неклапанной фибрилляцией предсердий (идентификатор: NCT00403767). Установлено, что ривароксабан имеет дополнительный эффект по сравнению со стандартным лечением ацетилсалициловой кислотой или комбинацией ацетилсалициловой кислоты с клопидогрелом для профилактики неблагоприятных сердечно-сосудистых событий у пациентов с недавним острым коронарным синдромом – клинические испытания III фазы ATLAS ACS 2 TIMI 51 (идентификатор: NCT00809965). Данный препарат принимается по 2,5 или 5,0 мг 2 раза/сут. Эта доза регламентирована IIb фазой клинических испытаний ATLAS ACS TIMI 46, которые показали не только тенденцию к снижению риска неблагоприятных сердечно-сосудистых событий, но и зависимое от дозы увеличение клинически значимых кровотечений [31].
В исследовании EINSTEIN-DVT проанализировано действие ривароксабана в дозе 15 мг дважды/сут в течение 3 недель, затем по 20 мг 1 раз/сут в течение до 12 месяцев. В исследование были включены 2900 пациентов с острым ТГВ, но без ТЭЛА; эффекты ривароксабана сравнивались с результативностью использования варфарина (www.clinicaltrials. идентификатор: NCT00440193).
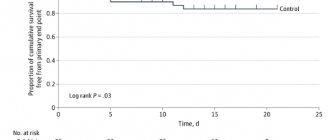
В исследование EINSTEIN-PE, идентичное по дизайну EINSTEINDVT, были включены 3300 пациентов с ТЭЛА (идентификатор: NCT00439777). Об окончательных результатах как EINSTEIN-DVT, так и EINSTEIN-PE не было доложено (на июнь 2010 г.), однако результаты предварительного испытания EINSTEIN-EXTENSION (идентификатор: NCT00439725), в котором больные получали ривароксабан в дозе 20 мг/сут в сравнении с плацебо, были приведены в 2009 г. на ежегодном совещании Американского общества гематологов [32]. По результатам исследования 1197 пациентов со средней продолжительностью лечения 190 дней повторные ВТЭ зарегистрированы в 7,1 % случаев в группе плацебо и в 1,3 % в группе пациентов, получавших ривароксабан (р < 0,001) [32]. Не было существенных различий в числе крупных кровотечений, в то время как клинически значимые небольшие кровотечения отмечены в 1,2 % случаев в группе плацебо у 5,4 % пациентов, проходивших тромбопрофилактику ривароксабаном [32].
Виды антикоагулянтов
В зависимости от механизма воздействия принято выделять два вида антикоагулянтов: прямого и непрямого воздействия. Первые снижают активность фермента тромбина, вторые – повышают производство протромбина. Стоит отметить, что антикоагулянты непрямого воздействия имеют ряд недостатков, отсутствующих у аналогов прямого воздействия. Это обуславливает популярность последних, хоть они и стали доступны для лечения сравнительно недавно: около десяти лет тому назад.
| Антикоагулянты прямого воздействия | Антикоагулянты непрямого воздействия |
Применение антикоагулянтов прямого действия имеет ряд преимуществ:
Прямые антикоагулянты представлены средствами, содержащими в себе гепарин и гирудин. Они доступны в виде растворов для внутримышечного и внутривенного введения, мазей и гелей | Применение антикоагулянтов непрямого действия основано на эффекте скапливания, провоцирующего повышение производства протромбина. Он может длиться от четырёх до четырнадцати дней. Непрямые антикоагулянты применяют для профилактики тромбоэмболии. Они доступны в виде капсул и таблеток (например: «Варфарин», «Фенилин», прочие). Их недостатки заключаются в следующем:
|
Прямое и непрямое действие медикаментов
Лекарства влияют на выработку тромбина. Список популярных препаратов с прямым спектром действия на основе гепарина представлен:
- Ардепарином;
- Кливарином;
- Лонгипарином;
- Надропарином;
- Сандопарином.
Производные гепарина снижают скорость свертывания крови.
Первым непрямым антикоагулянтом был препарат Дикумарол, на сегодняшний их насчитывается больше сотни разновидностей. Действие медикаментозных средств основано на замедлении функции витамина К, от которого зависят отдельные факторы свертывания. Бесконтрольный прием данной подгруппы лекарств повышает риск формирования геморрагических осложнений.
Непрямые коагулянты разделены на два основных вида:
- На основе индандиона – список известных представителей подгруппы представлен Фениндионом, Дифениндионом, Анисиндионом. На практике используется только Фенилин, остальные медикаменты вызывают аллергические реакции и не показывают стабильного эффекта при влиянии на противосвертывающую систему крови.
- На основе кумарина – главный компонент выделяется из растений в лабораторных условиях, применяется для борьбы с повышенным формированием тромбов. Лечение патологии проводится Варфарином, Мареваном, Синкумаром, Неодикумарином и другими антикоагулянтами.
Терапия указанной группой лекарств требует постоянного контроля врача из-за риска возникновения побочных реакций.
Осложнения антикоагулянтной терапии
Приём антикоагулянтов сопряжён с рядом осложнений. Их можно исключить, если точно следовать инструкциям лечащего флеболога, соблюдать дозу и регулярно контролировать свёртывающую функцию крови. При введении антикоагулянтов посредством инъекции в области укола может появиться гематома. Это явление возникает из-за разжижения крови в кровеносных капиллярах и её просачивания сквозь сосудистые стенки.
Во время приёма антикоагулянтов пациенту нужно быть особенно внимательным ко своему состоянию и обратиться к лечащему врачу при появлении следующих клинических проявлений:
- Болевая симптоматика, охватывающая поясничную область;
- Ощущение слабости и онемения ног;
- Повторяющиеся боли и дискомфорт в верхней части живота;
- Любые нарушения в работе мочеполовой системы;
- Регулярные внезапные кровоизлияния.
Если Вы хотите быть уверены в том, что лечение антикоагулянтами даст желаемый результат и пройдёт без осложнений, обращайтесь ко специалистам отделения флебологии ЦЭЛТ. Вы можете записаться к ним на приём онлайн или связавшись с нашими операторами.
Запишитесь на прием через заявку или по телефону +7 +7 Мы работаем каждый день:
- Понедельник—пятница: 8.00—20.00
- Суббота: 8.00—18.00
- Воскресенье: выходной
Ближайшие к клинике станции метро и МЦК:
- Шоссе энтузиастов или Перово
- Партизанская
- Шоссе энтузиастов
Схема проезда
Антиагрегантные препараты (препараты нарушающие первичный гемостаз)
Ацетилсалициловая кислота (АСК)
Египетские папирусы, которые датируются приблизительно 1550 годами до н. э., упоминают использование отвара из листьев ивы белой при многих заболеваниях. Гиппократ назначал экстракт коры ивы при головной боли и лихорадке. Ива — первый источник аспирина. Ацетилсалициловая кислота, активный ингредиент Аспирина, была синтезирована из коры ивы Эдвардом Стоуном в 1897 году. Век лекарства короче, чем век человека и многие из них быстро устаревают. Но Аспирин не только не устарел за последнюю сотню лет, он еще и продемонстрировал новые качества. Кажется, он лечит все болезни — от простуды до инсульта.
Ацетилсалициловая кислота (АСК) в течение многих лет является золотым стандартом антиагрегантной терапии. Аспирин в низких дозах (40-100 мг) необратимо блокирует действие фермента циклооксигеназы-1 в тромбоцитах с последующим уменьшением образования тромбоксана А2, являющегося мощным вазоконстриктором и проагрегантом. Поскольку АСК блокирует ЦОГ-1 необратимо, антиагрегантный эффект сохраняется на протяжении жизненного цикла тромбоцита (7–10 дней). Способность необратимо блокировать ЦОГ-1 тромбоцитов выгодно отличает АСК от других нестероидных противовоспалительных препаратов, антиагрегантное действие которых является кратковременным [1]. Учитывая вышесказанное, хотел бы обратить внимание на следующий клинический момент.
Что происходит, когда стоматолог назначает НПВП пациенту принимающему Аспирин? Данные эпидемиологических исследований свидетельствуют о том, что приём препаратов из группы НПВС может отменить или существенно уменьшить кардиопротективный эффект аспирина.
Почему? Аспирин и НПВП конкурируют за один и тот же субстрат – ЦОГ 1. Следовательно, при параллельном назначении часть тромбоцитов будет обратимо связана с НПВП, а другая часть — необратимо с ацетилсалициловой кислотой. Через несколько часов тромбоциты, которые были временно инактивированы препаратами НПВП, восстановят свою функцию и пациент останется без кардиопротективного действия.
Какие анальгетики противопоказаны, а какие являются препаратом выбора у таких пациентов можно подробно узнать из моих лекций.
В исследовании RISK(ResearchonInstabilityinCoronaryarterydisease) при назначении АСК в дозе 75 мг/сут больным нестабильной стенокардией, риск развития инфаркта миокарда уменьшился на 50% [2]. В другом исследовании у больных острым ИМ эффективность АСК (160 мг/сут) оказалась сопоставимой с эффективностью тромболитической терапии [3].
Многие пациенты получают двойную антитромбоцитарную терапию (Аспирин + Клопидогрел). При остром коронарном синдроме, а также после чрескожного коронарного вмешательства (ЧКВ) или установки стента, АСК, как правило, назначается в комбинации с Клопидогрелом. Согласно многочисленным исследованиям, прекращение антитромбоцитарной терапии у пациентов с активным стентом коррелирует с 90-кратным увеличением риска тромбоза стента [4]. В литературе также задокументированы тромбоэмболические осложнения со смертельным исходом на фоне самовольной отмены стоматологом приема антикоагулянтных/антитромбоцитарных препаратов перед хирургической манипуляцией. Риск кровотечений на фоне двойной антитромбоцитарной терапии во время хирургических вмешательств резко возрастает.