Внутриутробная инфекция — симптомы и лечение
Проявление инфекции напрямую зависит от сроков заражения. Для всех внутриутробных инфекций есть ряд общих симптомов [1][6]:
- Первые 2 недели после зачатия — спонтанный аборт на раннем сроке.
- Со 2 по 10 неделю — грубые пороки развития, несовместимые с жизнью (грубый порок сердца, головного мозга и др.), как следствие, самопроизвольный аборт (выкидыш) или замершая беременность.
- С 10 по 28 неделю — ранние фетопатии (болезни и пороки развития плода). Возможны выкидыш или замершая беременность.
- С 28 по 40 неделю — поздние фетопатии. Развитие воспаления в разных органах.
- В родах — воспаление в органах (миокардит, пневмония и пр.).
Наличие внутриутробной инфекции у ребёнка можно заподозрить при родах. Об инфицировании может свидетельствовать излитие мутных околоплодных вод с неприятным запахом или меконием (фекалиями новорождённого). Дети с внутриутробной инфекцией часто рождаются недоношенными, у них развивается асфиксия (кислородное голодание). С первых дней у таких детей также отмечаются:
- желтуха;
- низкая масса тела при рождении (менее 2,5 кг);
- различные высыпания на коже;
- респираторные расстройства (пневмонии, респираторный дистресс-синдром);
- вялость;
- бледность кожных покровов;
- лихорадочные состояния или гипотермия (температура тела ниже 36,0 °C);
- сердечно-сосудистая недостаточность;
- неврологические нарушения (сниженный мышечный тонус, судороги, выбухающий большой родничок, пронзительный крик, повышенная возбудимость);
- снижение аппетита, задержка прибавок массы тела;
- желудочно-кишечные симптомы (срыгивание, рвота, вздутие живота, увеличение печени и селезёнки).
Герпес
Герпетическую инфекцию у новорождённого вызывает вирус простого герпеса 1 и 2 типа (простой герпес и генитальный). Наиболее высоки риски заражения плода при инфицировании матери во время беременности. При обострении ранее существовавшей инфекции вероятность заражения не более 5 % [1].
Врождённые пороки развиваются редко, они могут включать гипоплазию (недоразвитие) конечностей, микроцефалию (значительное уменьшение размеров черепа), ретинопатию (поражение сетчатки), рубцы кожи.
Клинические проявления герпеса 1 и 2 типа у новорождённых:
- недоношенность;
- пневмония;
- хориоретинит (воспаление сосудистой оболочки и сетчатки глаза);
- высыпания на коже и слизистых;
- желтуха;
- менингоэнцефалит (поражение оболочек и вещества головного мозга).
Наиболее тяжело герпетическая инфекция протекает при возникновении генерализованных форм (нарушении работы всех органов и систем) и при поражении центральной нервной системы (ЦНС). В случае заражения в родах инфекция проявляется через 4-20 дней (инкубационный период).
Поздние осложнения у детей, перенёсших внутриутробно герпетическую инфекцию: рецидивирующие герпетические поражения кожи и слизистых, нарушение ЦНС, отставание в психомоторном развитии, энцефалопатия (поражение головного мозга).
Ветряная оспа
Если женщина болела ветрянкой в период с 8 по 20 неделю беременности, в 30 % случаев происходит выкидыш либо мертворождение. У большинства выживших детей развиваются пороки развития скелета и неврологические аномалии [1]. Чем позже появились признаки врождённой ветрянки, тем тяжелее течение: высыпания на коже, гепатит, пневмония, миокардит, язвы кишечника. При появлении сыпи в первые 4 дня жизни болезнь протекает нетяжело.
Поздние осложнения у детей, перенёсших внутриутробно ветряную оспу: задержка развития, сахарный диабет, потеря зрения, увеличение частоты злокачественных опухолей.
Цитомегаловирусная инфекция
Внутриутробное инфицирование цитомегаловирусом возможно, если женщина заразилась впервые, а также если произошла реактивация цитомегаловирусной инфекции (превращение неактивной формы вируса в активную). Не исключено заражение в родах и во время кормления грудью.
Врождённые пороки (при заражении беременной женщины на ранних сроках): микроцефалия, атрезия (отсутствие) желчных путей, паравентрикулярные кисты (около желудочков головного мозга), поликистоз почек, пороки сердца, паховая грыжа.
Клинические проявления врождённой цитомегаловирусной инфекции:
- низкая масса тела при рождении;
- желтуха;
- увеличение печени и селезёнки;
- сыпь в виде кровоизлияний на коже;
- пневмония;
- хориоретинит, кератоконъюнктивит (воспаление роговицы и конъюнктивы);
- неврологические нарушения (менингоэнцефалит, церебральные кальцификаты вокруг желудочков);
- кровь в стуле;
- тромбоцитопения (снижение количества тромбоцитов), анемия;
- тяжёлые течения бактериальных инфекций [14].
Поздние осложнения развиваются, как правило, после периода новорождённости: ДЦП, задержка психомоторного развития и развития речи, трудности при учёбе в школе, поражение почек, органов зрения и слуха [1].
Корь
При заражении корью на ранних сроках беременности возможно развитие врождённых пороков, выкидыши.
Клинические проявления у новорождённых:
- сыпь — возникает у 30 % детей, если женщина была больна во время родов;
- затяжная желтуха;
- повышенная частота пневмоний, если не вводили иммуноглобулины G.
Парвовирусная инфекция
Врождённые пороки не характерны, однако существует большой риск смерти плода при заболевании матери в первой половине беременности.
Клинические проявления у новорождённых:
- отёк плода с тяжёлой анемией;
- тромбоцитопения.
ОРВИ
Чаще всего причиной внутриутробных инфекций становятся следующие инфекции: аденовирусная, грипп, парагрипп, РС-вирус.
Врождённые пороки встречаются, но характерных нет.
Клинические проявления отмечаются с первых дней жизни:
- катаральные явления (отёк, воспаление и покраснение слизистых оболочек): ринит, фарингит, конъюнктивит, бронхит, пневмония;
- возможно повышение температуры тела (выше 38 °C);
- плохая прибавка массы тела;
- возможна желтуха;
- часто присоединяются бактериальные инфекции.
Поздние осложнения перенесённой инфекции:
- гидроцефалия (водянка головного мозга) — скопление спинномозговой жидкости во внутричерепных пространствах, проявляется увеличением размера головы;
- отставание психомоторного развития;
- частые ОРВИ;
- гломерулонефрит — поражение клубочков почек (после парагриппа) [1].
Вирус Коксаки
Врождённые пороки (при заражении на ранних сроках): пороки сердца и почек.
Клинические проявления у новорождённых:
- низкая масса тела при рождении;
- диарея;
- сыпь;
- лихорадка;
- признаки ОРВИ (назофарингит);
- пневмония.
Возможные поздние осложнения перенесённой инфекции: энцефалопатия, миокардиодистрофия (поражение сердечной мышцы), хронический пиелонефрит [1].
Вирусный гепатит B
Врождённые пороки и заболевания: атрезия (отсутствие) желчных путей, гепатит.
Клинические проявления у новорождённых:
- недоношенность;
- низкая масса тела при рождении;
- потеря веса;
- диарея;
- увеличенный живот;
- тёмная моча;
- обесцвеченный стул;
- острый, подострый и хронический гепатит.
Возможные поздние осложнения перенесённой инфекции: отставание психомоторного развития, цирроз печени, опухоли печени.
Сифилис
Одной из негативных тенденций в последние годы является преобладание случаев врождённого сифилиса у женщин с диагностированным ранним сифилисом. Врождённый сифилис можно предупредить путём выявления и лечения заражённых во время беременности. Поэтому беременных неоднократно обследуют на это заболевание (кровь на RW). Ранний врождённый сифилис проявляется на 2-4 неделе жизни, чаще даже позже.
Врождённые пороки: не характерны.
Клинические проявления у новорождённых:
- Типична триада: ринит (насморк), пузырчатка (сыпь на теле), увеличение печени и селезёнки.
- Характерны плохая прибавка массы тела, беспокойство, беспричинные вздрагивания, поражение ЦНС.
Возможные поздние осложнения: гидроцефалия, энцефалопатия [1].
Токсоплазмоз
Высока вероятность заражения плода, если инфекция «свежая». При заражении в 1 триместре — вероятность составляет 15 %, во 2 триместре — 30 %, в последнем — более 50 %.
Врождённые пороки: пороки развития глаз (микрофтальмия), головного мозга (микроцефалия, гидроцефалия), скелета, сердца.
Клинические проявления у новорождённых. Возможно три варианта течения:
- Острый — повышение температуры тела, увеличение лимфатических узлов, увеличение печени и селезёнки, отёки, желтуха, диарея, сыпь на коже.
- Подострый — основные признаки энцефалита.
- Хронический — гидроцефалия, кальцификаты в мозге, судороги, нарушение зрения.
Поздние осложнения: энцефалопатия с олигофренией (умственной отсталостью), внутричерепная гипертензия, эпилепсия, поражение глаз и слуха (вплоть до глухоты и слепоты) [1][3].
Хламидиоз
Риск передачи инфекции младенцу при рождении от инфицированной матери составляет 60-70 %. Заболевание проявляется не сразу, а спустя 5-14 суток.
Врождённые пороки не характерны.
Клинические проявления у новорождённых:
- гнойный конъюнктивит с выраженным отёком;
- ринофарингит;
- отит;
- пневмония;
- уретрит.
Поздние осложнения перенесённой инфекции: частые и затяжные ОРВИ.
Краснуха
Если инфицирование матери произошло на ранних сроках, то беременность необходимо прервать [7]. Заражение беременной женщины в первые месяцы, особенно до 14-16 недель, приводит к самопроизвольному аборту, мертворождению, развитию множественных и грубых пороков у плода. До начала планирования беременности необходимо обследоваться: если у женщины нет антител, то необходимо провести вакцинацию от краснухи.
Врождённые пороки: порок сердца, пороки глаз, глухота. Это основные признаки врождённой краснухи. При заражении краснухой на больших сроках беременности врождённого порока сердца может не быть, возможно только поражение органов слуха и зрения.
Другие клинические проявления:
- недоношенность;
- водянка головного мозга (гидроцефалия);
- увеличение печени, селезёнки;
- тромбоцитопеническая пурпура и пр.
Возможные поздние осложнения: инвалидизация, гидроцефалия, глухота, слепота, отставание в психомоторном и речевом развитии, олигофрения.
Микоплазмоз
Инфицирование микоплазмой происходит чаще в родах. При выявлении микоплазмоза у беременных проводят терапию после 16 недели беременности, что снижает частоту заболеваемости новорождённых.
Врожденные пороки возможны, но характерных пороков для микоплазменной инфекции нет.
Клинические проявления у новорождённых:
- недоношенность;
- пневмония;
- бледность кожных покровов;
- синдром дыхательных расстройств;
- высыпания на коже (по типу мелких кровоизлияний);
- менингоэнцефалит.
Поздние осложнения перенесённой инфекции: гидроцефалия, энцефалопатия [1].
Как заражается эмбрион?
ВУИ развивается тремя путями:
- гематогенным или трансплацентарным, как например, вирусы, листериоз, токсоплазмоз, сифилис (заражение в первом триместре приводит к уродствам малыша и порокам развития; при заражении эмбриона в последние 3 месяца гестации новорожденный появляется на свет с симптоматикой острой формы заболевания)
- восходящим (так могут передаваться герпетическая инфекция, хламидиоз, микоплазмоз; ребенок заражается через половые пути женщины, в основном это происходит при родах. Если инфекция попала в околоплодные воды, у ребенка будет поражен ЖКТ, дыхательный пути, кожа)
- нисходящим (инфекция попадает к эмбриону через маточные трубы, что бывает, если у матери развивается оофорит, аднексит)
Диагностика ветряной оспы
Диагностируют ветряную оспу прежде всего по типичной клинической картине.
При лабораторной диагностике для выявления возбудителя ветряной оспы используется метод полимеразной ценой реакции, определение ДНК вируса.
- Вирус Варицелла-Зостер (Varicella-Zoster virus, VZV), качественное определение ДНК.
- Вирус Варицелла-Зостер (Varicella-Zoster virus, VZV), качественное определение ДНК (цельная кровь).
Серологическая диагностика направлена на выявление специфических антител к вирусу ветряной оспы:
- Вирус Варицелла-Зостер (Varicella-Zoster virus,VZV), IgМ.
- Вирус Варицелла-Зостер (Varicella-Zoster virus,VZV), IgG.
Микроскопический метод применяется для верификации возбудителя ветряной оспы – выявление телец Арагао (скопление вируса) в мазке из содержимого везикулы, окрашенного серебрением по Морозову.
Скарлатина – острое инфекционное заболевание, возбудителем которого является бета-гемолитический стрептококк группы А. Характеризуется повышением температуры, интоксикацией, острым тонзиллитом и мелкоточечной сыпью.
Возбудитель скарлатины – бета-гемолитический стрептококк группы А. Скарлатина передается воздушно-капельным путем. Источником инфекции является больной человек или бактерионоситель.
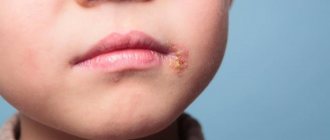
Проявления неонатального герпеса
Появляется сыпь на лбу, краях губ, щеках, подбородке, крыльях носа. Кода вирус поражает слизистую оболочку, появляются афты во рту, также они могут образовываться на слизистой вульвы, глотки, уретры. В случае поражения глаз герпесом диагностируют фолликулярный, катаральный конъюнктивит. При герпесе у новорожденного:
- Появляется небольшая лихорадка.
- Значительно ухудшается самочувствие.
- Болит область высыпания.
- После вскрытия пузырьков образовываются эрозии с геморрагическими корочками. Заживают они очень долго.
- Увеличиваются лимфатические узлы.
Особенно опасной для малышей является генерализованная форма, при которой резко ухудшается общее состояние, нарушается терморегуляция, малыш постоянно срыгивает. Тяжелая форма может закончиться воспалением нервной системы – менингитом, энцефалитом, бактериальной инфекцией.