Каждая женщина после определенного возраста сталкивается с естественным и необратимым процессом – менопаузой. Но этот новый период жизни иногда омрачается осложнениями климакса: болями, повышенным потоотделением и нервозностью, прибавкой в весе, депрессией и кровотечениями. Почему же возникают такие проблемы и, главное, как их лечить, как бороться с ними? Давайте разберемся.
Кровотечение во время климакса: что это?
В период менопаузы у женщин часто возникают кровянистые выделения, которые могут быть разными за интенсивностью, обилием, наличием болей и последствий. Кровотечения в этот период – это любые кровянистые выделения, которые должны насторожить пациентку. Они не являются нормой и требуют консультации врача. Для многих женщин период менопаузы – время, когда они забывают о себе, интимной жизни, посещении гинеколога. А появление таких выделений – «звоночек», который должен побудить представительницу прекрасного пола заняться своим здоровьем.
Менопауза имеет 3 этапы: пременопаузу (месячные еще могут иногда «бывать»), собственно менопаузу (когда идут последние «критические дни») и постменопаузу (период, который наступает после последней менструации). Во всех этих этапах появление кровянистых выделений вполне возможно. Но кровотечение в менопаузе лечение должно иметь адекватное, четко подобранное врачом. Не нужно заниматься решением этой проблемы самостоятельно. Даже если кровотечение было одноразовым, все равно нужно обследоваться.
Всё о кровотечениях после менопаузы
Менопауза — это самая последняя менструация в жизни женщины. Эту точку на длинной дороге жизни врачи обычно определяют ретроспективно — 12 месяцев не было кровянистых выделений, значит, та самая менструация и была точкой менопаузы. Средний возраст достижения менопаузы в нашей стране — 52 года. У кого-то это происходит раньше, у кого-то позже.
Иногда вступление в этот сложный период сопровождается неприятными изменениями характера кровотечений. То скудно, то обильно; то часто, то редко. Не всегда легко понять, нормальны ли эти изменения. О том, как и почему это происходит, мы подробно рассказывали в статье «Нарушения цикла после 40 лет».
На пороге менопаузы стоит бить тревогу и обращаться к врачу за помощью, если:
- менструация превратилась в обильное кровотечение с крупными сгустками;
- менструация длится более 7–10 дней;
- менструации приходят с очень коротким интервалом — менее 21 дня;
- появились межменструальные кровянистые выделения.
Однако в постменопаузе любые кровянистые выделение — повод для срочного визита к специалисту. Даже незначительные кровомазания через год и более после последней менструации могут робко свидетельствовать о существующем неблагополучии.
Почему это происходит?
Вот список самых распространенных причин:
Полипы.
Как правило, это доброкачественные образования, вырастающие в полости матки. Полип может довольно плотно прикрепляться к стенке матки или расти на самой поверхности эндометрия, держась буквально «на соплях». Иногда у полипа настолько длинная ножка, что позволяет ему «выглядывать» из шейки матки. В таких случаях гинеколог видит полип при обычном осмотре на кресле. Хотя, справедливости ради, гораздо чаще мы видим невооруженным глазом полипы, которые растут из шейки, а не из полости матки.
Атрофия эндометрия.
В глубокой постменопаузе из-за крайне низкого уровня женских половых гормонов эндометрий может стать совсем тонким и хрупким. Это совсем не опасно, кровянистые выделения обычно скудные и не представляют угрозы.
Гиперплазия эндометрия.
Эндометрий стал слишком толстым. Мы подробно рассказывали об этом заболевании, но в постменопаузе это всегда особенно тревожная история. Особенно если сначала началось кровотечение, а потом мы увидели при проведении УЗИ гиперплазию.
Синехии полости матки.
Синехии — это сращения. Из-за выраженной атрофии эндометрия матка «слиплась». В постменопаузе — вариант нормы, но врачи часто очень беспокоятся и суетятся, опасаясь пропустить серьезную проблему. В случае синехий кровянистые выделения обычно невелики, а УЗ-картина может выглядеть страшно и напоминать сильнейшую гиперплазию.
Рак эндометрия.
К сожалению, это самая частая причина кровотечений в постменопаузе. Хорошая новость в том, что рак эндометрия сообщает о себе очень рано, когда есть прекрасные возможности для радикального лечения. Если не сидеть в обнимку с боровой маткой и красной щеткой пару лет, прогноз вполне позитивный.
Рак шейки матки.
Если мы поставили диагноз «рак шейки матки» только тогда, когда женщина обратилась с кровотечениями в постменопаузе, это очень-очень поздно. Зато если сдавать цитологические мазки с шейки матки (с 21 года) и делать тест на ВПЧ (с 25–30 лет) хотя бы каждые 3–5 лет, мы никогда не пропустим это заболевание. Рак шейки матки около 10 лет «сидит» на предстадиях, когда помочь очень легко. Запущенный рак, который уже проявляет себя кровотечениями из распадающейся шейки, практически неизлечим.
Ставим диагноз правильно
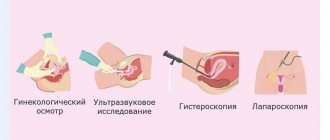
Каждая пациентка с кровотечением в постменопаузе прямым ходом отправляется к гинекологу. После беседы с уточнением деталей, изучением лекарственного анамнеза (привет самолечению БАДами и фитоэстрогенами) доктор проводит осмотр на кресле. Обычно это позволяет понять, откуда течет кровь: травма во влагалище, проблема с шейкой или все-таки кровь вытекает через шейку из полости матки.
Биопсия эндометрия
— специальный инструмент, толщиной со стержень для шариковой ручки, вводится в полость матки для получения кусочков эндометрия. Простая и практически безболезненная процедура, не требующая ни госпитализации, ни обезболивания, ни серьезной подготовки.
Трансвагинальное УЗИ
— самый простой и быстрый способ сориентироваться в ситуации.
Жидкостная соногистерография
— введение небольшого количества жидкости в полость матки с последующим проведением УЗИ помогает разобраться в сомнительных ситуациях «полип или не полип?».
Гистероскопия
— метод, позволяющий заглянуть в полость матки. Офисные гистероскопы — тонкие и гибкие — позволяют уточнить ситуацию амбулаторно и даже взять небольшие фрагменты тканей для биопсии под контролем зрения. Это высокоинформативный способ диагностики, особенно при сомнительных результатах ультразвукового исследования. Для удаления полипов или других, более серьезных лечебных вмешательств понадобится гистерорезектоскоп — аппарат покрупнее, который вводят в полость матки после расширения шейки под наркозом.
Выскабливание полости матки
— способ остановить кровотечение и получить материал для гистологического исследования. Проводится в гинекологическом стационаре под наркозом. Альтернативой может служить мануальная вакуум-аспирация содержимого полости матки, которую выполняют амбулаторно. Выбор метода зависит от оснащенности клиники, тяжести состояния пациентки, сопутствующей патологии.
Как лечиться будем?
Выбор метода лечения зависит от того, какой поставлен диагноз. Полипы в постменопаузе удаляются с обязательным гистологическим исследованием. Атрофические процессы в эндометрии можно лечить лекарственными препаратами. Простая гиперплазия тоже требует медикаментозного лечения, но с учетом высоких рисков у постменопаузальных женщин — под контролем регулярных биопсий эндометрия.
Рак эндометрия обычно лечат хирургически — полностью удаляют матку (вместе с шейкой!), маточные трубы, яичники и близлежащие лимфатические узлы. Дальнейшая тактика зависит от того, насколько все запущено. Если заболевание распознали на ранней стадии, никакое лечение больше не требуется. В других случаях проводят лучевую терапию, гормонотерапию или химиотерапию.
Любые кровянистые выделения в постменопаузе — повод для обращения к врачу и проведения лечебно-диагностических процедур. Не надо ждать, что «само пройдет». Даже если кровотечение рано или поздно пройдет, нераспознанное заболевание за это время может зайти слишком далеко.
Оксана Богдашевская
Фото depositphotos.com
Классификация кровотечений во время климакса
Кровотечения при менопаузе бывают разными и их можно поделить на типы. Это:
- Органические. Такие кровянистые выделения, связанные из болезнями почек, печени, репродуктивной и кровеносной системы.
- Ятрогенные. Такие кровотечения возникают из-за того, что пациентка принимает какие-то препараты.
- Маточные кровотечения по дисфункциональному типу. Они связаны с тем, что есть дисбаланс в работе репродуктивной системы, проблемы с гормонами.
Можно также выделить такие маточные кровотечения при климаксе:
- Меноррагии – такие кровотечения характеризуется длительностью больше 7 дней и большой обильностью выделений. Кровянистые выделения возникают согласно специфическому циклу. Женщина уже знает, когда примерно их ожидать.
- Метроррагии. Кровотечения такого вида характеризируются небольшим объемом крови, но возникают спонтанно.
- Менометроррагии. Такие выделения появляются без цикличности, в любое время, но они имеют большой обьём выделений.
- Полименорея. Это выделения, которые не могут считаться менструацией, но при этом появляются с некой цикличностью. Обычно их промежуток составляет 21 день, но не больше.
В любом случае лечение кровотечения при менопаузе должно быть назначено исключительно доктором после тщательного обследования. Не зависимо от того, какой вид кровянистых выделений присутствует, такое состояние не может остаться незамеченным.
Маточные кровотечения в климактерии (заместительная гормональная терапия и безопасность эндометрия)
Информация подготовлена д.м.н. Я.З. Зайдиевой для рассылки членам АГЭ в IV-ом квартале 2007 г. по данным своих работ и материалам ряда последних статей в ж. Maturitas и Climacteric.
МАТОЧНЫЕ КРОВОТЕЧЕНИЯ В КЛИМАКТЕРИИ (заместительная гормональная терапия и безопасность эндометрия)
Маточные кровотечения в климактерии остаются достаточно актуальной проблемой, поскольку могут быть связаны с серьезными проблемами для здоровья женщины — гиперплазией и раком эндометрия. Неспособность контролировать маточные кровотечения в этот сложный период гормональной перестройки организма нередко бывают связаны с трудностью определения основного механизма их развития в каждом конкретном случае. Слизистая оболочка матки (эндометрий) имеет мезенхимальное происхождение и включает два слоя: базальный и функциональный. Последний слой обладает способностью видоизменяться под влиянием половых гормонов и ряда других факторов и состоит из железистого эпителия, стромы и густой сети кровеносных сосудов. В климактерии происходит постепенная атрофия функционального слоя, но базальный слой сохраняет гормональные рецепторы, обладает «памятью», пластичностью и регенеративными свойствами, т.е. даже после наступления менопаузы остается «мишенью» для половых гормонов. При этом эндометрий обладает реальной автономией, содержит ферментативный аппарат и иммунную систему, способен к локальному стероидогенезу, (образование на местном уровне эстрадиола, эстрона сульфата, андрогенов и пролактина), а также вырабатывает простагландины, ростовые факторы и их рецепторы. Наряду с уровнем половых гормонов в крови, локальная продукция биологически активных веществ и клеточных регуляторов оказывает влияние на пролиферацию и дифференциацию клеток эндометрия и возникновение менструального кровотечения в репродуктивном периоде или закономерной менструально-подобной реакции (ЗМПР) при назначении экзогенных половых гормонов. В климактерии механизм воздействия на эндометрий экзогенно вводимых половых гормонов аналогичен эндогенному влиянию таковых у женщин репродуктивного возраста. Связываясь с собственными рецепторами, эстрогены способны оказывать прямой стимулирующий эффект на эндометрий, а также опосредованное влияние через активацию ростовых факторов. Гистологически пролиферативный эффект эстрогенов характеризуется увеличением числа митозов в ядрах железистого эпителия, фибробластах и эндотелии сосудов, при этом степень их пролиферативного влияния зависит от типа эстрогена и его концентрации в крови. В свою очередь уровень эстрадиола в крови определяется многими факторами: дозой эстрогена, способом введения, приемлемостью, активностью метаболических процессов в печени. Прогестагены также вызывают характерные изменения в эндометрии: подавляют синтез эстрогенных рецепторов, повышают образование белка, связывающего инсулиноподобный фактор роста, повышают синтез фермента 17-дегидрогеназы, способствующего конверсии более активного эстрадиола в менее активный эстрон, снижают время нахождения эстрогенов в ядре клетки, регулируют процессы апоптоза. Гистологическим доказательством прогестагенного эффекта является секреторная трансформация эндометрия, который предварительно подвергся влиянию эстрогенов, т.е. пролиферации, что предупреждает развитие гиперплазии. Прогестагены оказывают свой эффект только при наличии рецепторов к ним, синтез которых, в свою очередь, стимулируют эстрогены. . Возможные причины аномальных кровотечений в климактерии: — Органическая патология (полипы эндометрия, эндометрит, аденомиоз, атрофия, рак эндометрия, субмукозная миома ) должна быть исключена в первую очередь. — Гормональный дисбаланс: дисфункциональные маточные кровотечения (ДМК), как правило, возникают вследствие развития относительной гиперэстрогении на фоне резкого снижения уровня прогестерона («эстрогенные» кровотечения прорыва). Возникновение аномальных кровотечений на фоне того или иного режима ЗГТ связано чаще всего с неправильным подбором терапии или недостаточным обследованием женщины. — Патология функционального слоя эндометрия, связанная с нарушениями его гомеостаза и/или ангиогенеза. Разрыв капилляров (хрупкость, аномалия) может наступать в результате воспалительных процессов (хронический эндометрит) или механических факторов (компрессия — в случае миомы, полипов). Следует подчеркнуть, что эти нарушения нередко сочетаются, так нарушение ангиогенеза (аномалия структуры и функции сосудов) может наблюдаться при гормональном дисбалансе. После наступления менопаузы у женщин жировая ткань и, в меньшей степени, фибробласты кожи, становятся основными источниками образования эстрогенов путем конверсии из андрогенных предшественников, образующихся в надпочечниках, благодаря наличию в этих структурах достаточно высокой активности ароматаз цитохрома Р-450. Экспрессия ароматаз в жировой ткани с возрастом значительно увеличивается (при наличии ожирения — в 10 раз), что, возможно, играет компенсаторную роль и смягчает клинические проявления эстрогенного дефицита. Однако у женщин в постменопаузе с ожирением концентрация эстрогенов в крови может достигнуть значений, достаточных для развития гиперплазии и даже рака эндометрия. Помимо избыточной массы тела причинами ациклических маточных кровотечений могут быть многие факторы: нарушение функции печени, щитовидной железы (гипотиреоз), прием лекарственных средств (антикоагулянтов, стероидов, барбитуратов), тромбофилия и др.
Принципы гормональной терапии в климактерии. При длительном использовании эстрогенов без противодействующего влияния прогестагенов увеличивается риск развития гиперплазии эндометрия и/или рака. Поэтому при назначении эстрогенов у женщин с интактной маткой должны использоваться прогестагены для защиты эндометрия от их пролиферативного влияния. Женщинам после произведенной гистерэктомии прогестагены не назначаются, за исключением случаев распространенных форм эндометриоза, когда нельзя быть уверенным в удалении всех гетеротопий после оперативного вмешательства. Прогестагены не служат «защитой» от рака молочных желез, наоборот, некоторые типы прогестагенов могут увеличивать его риск по сравнению с монотерапией эстрогенами. Низкодозированные эстрогены также не рекомендуется назначать без прогестагенов, в связи с увеличением риска развития гиперплазии и рака эндометрия. Лечение урогенитальных расстройств вагинальными средствами (Овестин в свечах или в виде геля) не требует назначения прогестагенов, поскольку они не обладают системным эффектом. Подбор гормональной терапии осуществляется с учетом характера и выраженности менопаузальных симптомов, состояния здоровья женщины в целом, так, в последнее время уделяется все большее внимание необходимости оценки гинекологом факторов риска сердечно-сосудистых заболеваний, включая артериальную гипертензию, диабет и т.д. Учитываются также фаза климактерия, возраст женщины и ее отношение к наличию ЗМПР. Перед назначением ЗГТ исследование состояния эндо- и миометрия является обязательным (см. Приложение). Как уже отмечалось, в пременопаузе сначала наблюдается резкое снижение уровня прогестерона, поэтому, если основным симптомом у женщины являются ДМК, проводится монотерапия прогестагенами (Дидрогестерон (Дюфастон) в дозе 20 мг или Утрожестан в дозе 300 мг ежедневно в течение 14 дней). В том случае, если женщина перестает отвечать на эту терапию ЗМПР или у нее появляются менопаузальные симптомы, следует переходить на комбинированный режим терапии. В перименопаузе используется комбинированный циклический режим терапии, включающий помимо эстрогенов в дозе 2 мг, прогестагены в адекватной дозировке в течение 10-14 дней ежемесячно (Климонорм, Фемостон 210, Дивина и др.). В препаратах для циклического режима ЗГТ, как правило, прогестагены как бы доминируют, что обеспечивает ЗМПР в 80-90% случаев, однако выраженность прогестагенного влияния на эндометрий отличается у различных типов прогестагенов. Например, признаком недостаточной прогестагенной активности может служить ЗМПР, наступающая за несколько дней до принятия последней таблетки препарата. Для ее оценки существует тест Кауфмана, в ходе которого проводится измерение так называемой «трансформационной» дозы прогестагена, на фоне которой происходит его полная секреторная трансформация по данным гистологического исследования биоптата эндометрия, предварительно подвергшегося пролиферации под воздействием стандартной дозы эстрогена. Например, трансформационная доза левоноргестрела (ЛНГ) составляет 3,5 мг/цикл, диеногеста — 6,3 мг/цикл, ципротерона ацетата — 20 мг/цикл. ЛНГ, который является производным 19-нортестостерона и входит в состав комбинированного препарата Климонорм в дозе 0,15 мг в течение 12 дней каждого цикла терапии, обладает наиболее мощным прогестагенным влиянием на эндометрий по сравнению с другими прогестагенами. В связи с этим, этот препарат предпочтителен у женщин с воспалительными процессами и простой гиперплазией эндометрия, подтвержденной в результате диагностического выскабливания, и аденомиозом в анамнезе или в настоящее время, при наличии ДМК, а также — небольших субсерозных или интерстициально расположенных миоматозных узлов. К основным параметрам нормальной ЗМПР на фоне циклической ЗГТ можно отнести: своевременный день ее начала; умеренную длительность и интенсивность; регулярность (предсказуемость). Закономерными считаются МПР, возникающие на фоне циклического режима терапии на 11-13 день от начала приема прогестагена в течение 3-х и более циклов. Такой режим терапии правомерен у женщин в перименопаузе, однако возобновление менструаций после нескольких лет аменореи обычно воспринимается женщинами негативно. В настоящее время циклический режим терапии не рекомендуется назначать более 3-5 лет у женщин, достигших возраста менопаузы, поскольку результаты ряда недавно проведенных исследований свидетельствуют о некотором повышении рака эндометрия при более длительном его применении. Переход с циклического режима на непрерывный режим осуществляется при наличии следующих условий: — пациентка, скорее всего, уже находится в постменопаузе (возраст 50 лет); — при использовании циклического режима ЗГТ всегда отмечалась ЗМПР, в случае нерегулярных кровотечений должна быть выяснена их причина (!); — пациентка перестает «отвечать» ЗМПР на циклический режим ЗГТ. При переходе с циклического на непрерывный режим терапии следует сделать перерыв на 4-6 недель, произвести УЗИ, оценить менопаузальные проявления или другие показания, наличие или отсутствие самостоятельной менструации. В случае отсутствия менструального кровотечения, если остаются показания к ЗГТ и величина М-эха 5 мм можно переходить на непрерывный режим терапии. При наличии менструального кровотечения помимо УЗИ определяются уровни ФСГ, Е2 для уточнения фазы климактерия, возможно, по показаниям — уровень СА-125, после чего решается вопрос о дальнейшем ведении пациентки. Если величина М-эха 5 мм проводится дополнительное обследование: гормональный кюретаж (прогестагены в течение 10 дней) и повторное УЗИ после МПР; по показаниям вакуум-кюретаж (Пайпель) или гистероскопия с раздельным выскабливанием эндометрия и шейки матки. В постменопаузе необходимо использовать непрерывный комбинированный режим эстроген/прогестагенной терапии (Анжелик, Индивина, Фемостон 15 и др.), на фоне этих препаратов отсутствует МПР вследствие развития атрофии эндометрия. Этот эффект достигается ежедневным приемом прогестагенов в дозах, достаточных для предотвращения митозов в железистых клетках, но не настолько высоких, чтобы вызывать секреторные его превращения одновременно в железах и строме. Однако негативной стороной такого режима терапии является достаточно высокая частота нерегулярных кровяных выделений в первые месяцы терапии (по разным данным от 10 до 70%).
Поскольку прогестаген добавляется только с целью «защиты» эндометрия у женщин с интактной маткой, представляется логичным его введение непосредственно в матку с целью предупреждения системного эффекта. ЛНГ-ВМС «Мирена» уже в течение многих лет используется с этой целью в комбинации с различными типами эстрогенов (оральными или трансдермальными) в составе комбинированного непрерывного режима ЗГТ. Так в недавнем 5-летнем исследовании Мирены в комбинации с 1,25 мг конъюгированных эквинных эстрогенов была выявлена высокая приверженность пациенток этой терапии (до 80%) и в 93% случаев — аменорея, не было отмечено ни одного случая гиперплазии эндометрия. Это объясняется высокой прогестагенной активностью ЛНГ, о которой говорилось выше, хотя он выделяется в матку в крайне низкой дозе — всего 20 г в сутки. Мирена может использоваться для контрацепции в позднем репродуктивном возрасте, а затем, при появлении менопаузальных симптомов добавляются натуральные эстрогены в той или иной форме, т.е. контрацепция оказывается «встроенной» в режим ЗГТ в переходный период, когда у женщины еще сохраняется способность к зачатию. Комбинированный непрерывный режим ЗГТ с использованием трансдермальных форм эстрогенов в виде пластырей и гелей (Дивигель, Климара, Эстражель) и интравагинальных форм прогестагенов (Утрожестан в дозе 100 мг в виде свечей ежедневно) предпочтителен у женщин с уже развившимся менопаузальным метаболическим синдромом, инсулинорезистентностью и диабетом 2 типа. Как уже упоминалось выше, контроль за состоянием эндометрия у женщин с ожирением требует особого внимания. Аномальные кровотечения на фоне различных режимов ЗГТ. Следует подчеркнуть, что биодоступность и метаболизм стероидных гормонов характеризуются индивидуальными отличиями, кроме того, существуют рецепторные особенности эндометрия. В связи с этим, активность пролиферативных процессов, также как и полноценность секреторной трансформация эндометрия и степень атрофических процессов в нем у конкретной женщины при использовании одинаковых (стандартных) доз одних и тех же половых гормонов могут различаться, что в ряде случаев способствует развитию аномальных кровотечений. На фоне циклического режима ЗГТ к ним относят: — обильные или длительные кровотечения в предполагаемые дни ЗМПР, как правило, они бывают связаны с приемом прогестагенов; — ациклические маточные кровотечения.
На фоне непрерывного комбинированного режима ГТ: — кровотечения после длительного периода аменореи; — кровотечения, продолжающиеся более 6 месяцев после начала ГТ.
Как уже отмечалось, на фоне непрерывного комбинированного режима ЗГT часто имеют место незначительные кровотечения в течение первых 3-6 месяцев лечения, которые могут быть не связаны с его патологией, а обусловлены: адаптацией эндометрия к экзогенно вводимым гормонам; атрофией эндометрия; снижением биоактивности половых гормонов в организме конкретной женщины, о чем уже упоминалось. Кровотечения прорыва чаще возникают при достаточно высоком уровне эстрадиола в плазме крови (более 40 пг/мл). Если кровотечения сохраняются после 6 месяцев терапии или являются обильными и длительными, требуется дополнительное обследование. Дальнейшая разработка ультранизкодозированных препаратов (доза эстрадиола 0,5 мг) будет способствовать снижению частоты этих проявлений и повышению приемлемости терапии.
Диагностика.
Определение состояния и диагностика патологии эндометрия осуществляются с помощью следующих методов: — УЗИ (эндовагинальным датчиком); — Допплеровская ультрасонография (эхография); — Вакуум-кюретаж (Пайпелль); — Гистероскопия + раздельное диагностическое выскабливание. УЗИ является важным методом для первичного скрининга состояния эндометрия, при этом необходимо помнить следующее: — на фоне циклической ЗГТ его проводят сразу после ЗМПР (в норме М-эхо ≤5 мм); — на фоне непрерывного режима ГТ вероятность рака эндометрия при М-эхо ≤4 мм минимальна; — толщина М-эха на фоне ЗГТ на 1-2 мм больше, чем в популяции; — диагностическая ценность метода 90%; — прогностическое значение допплеровской ультрасонографии выше, чем УЗИ; — рак эндометрия может иметь место независимо от толщины эндометрия, т.е. на фоне его атрофии. Таким образом, трансвагинальное УЗИ является точным методом определения наличия/отсутствия патологии эндометрия. Однако при выявлении толстого «эхогенного» эндометрия УЗИ недостаточно информативно для определения характера его патологии, ввиду низкой специфичности и высокой вероятности диагностической ошибки. В связи с этим, только гистологический анализ является «золотым» стандартом в оценке состояния эндометрия. Показания для биопсии эндометрия: Циклический режим: — обильные и длительные кровотечения отмены; — кровотечения «прорыва» в течение 2-х и более циклов;
Непрерывный комбинированный режим: — продолжающиеся обильные кровотечения «прорыва» в течение 4-6 месяцев; — появление кровотечений «прорыва» после длительной аменореи.. Как правило, после назначения гормональной терапии первое УЗИ проводится спустя 3-6 месяцев. Этот визит к врачу необходим не только для контроля состояния эндометрия, но и выяснения эффективности и приемлемости терапии, т.е. подтверждения правильности выбора препарата. Затем в отсутствие каких либо патологических симптомов на фоне ГТ нет необходимости в проведении УЗИ чаще, чем один раз в год, когда проводится необходимая оценка баланса пользы и риска дальнейшего ее использования.
Создание новых препаратов для заместительной гормональной терапии, снижение дозы эстрогенного компонента, подбор адекватного прогестагенного компонента позволяют добиться надежной «защиты» эндометрия и уменьшения частоты «кровотечений прорыва», повышает приверженность этой терапии, способствует сохранению здоровья и качества жизни женщин.
Почему возникают кровянистые выделения при менопаузе
Причин возникновения кровотечения в период климакса может быть множество. Некоторые из них вполне безобидны, а есть и такие, которые указывают на серьезное заболевание. Как правило, разобраться сама женщина в этом не может, так как это требует подробной консультации врача. Но лечение маточного кровотечения при климаксе требуется почти постоянно и то, как оно будет проходить, зависит от причин.
Причины кровотечения при климаксе могут быть:
- Гормональные нарушения.
- Прием некоторых медикаментов, в том числе гормональных и противозачаточных.
- Раннее начало месячных, отсутствие родов или большая разница между ними, отказ от кормления грудью.
- Наследственность.
- Миома матки.
- Рак матки.
- Дисфункция яичников.
- Эндометриоз.
- Гиперплазия эндометрия.
- Полипы, которые есть на эндометрии.
- Вагинит
- Опухоли, кисты яичников.
- Рак яичников.
- Рак шейки матки.
Маточные кровотечения: симптомы и виды
Основной признак – это обильные кровяные выделения, которые могут появляться как во время менструации (объем значительно больше нормы), так и в середине цикла. Кроме того, обильные кровяные выделения или выделения с разной интенсивностью также могут проявляться после длительного отсутствия менструации. То есть сильное маточное кровотечение – это нарушения по длительности, объему и регулярности.
Патология может возникнуть в любом возрасте:
- с 12 до 18 лет – кровяные выделения в период полового созревания или в ювенильном возрасте;
- с 18 до 45 лет – выделения в репродуктивном возрасте;
- с 45 до 55 лет – выделения в климатический период.
Сильное маточное кровотечение: общая симптоматика
- обильные выделения (например, полное промокание прокладки или тампона в течение часа, а также постоянная смена прокладок ночью);
- признаки анемии;
- гипотония;
- низкое артериальное давление;
- бледность кожных покровов и головокружения;
- утомляемость;
- маточные выделения со сгустками;
- длительность выделений больше недели;
- болезненные ощущения в области живота и поясницы;
- выделения после полового акта.
Каждый клинический случай индивидуален и имеет свои симптомы, которые также зависят от вида патологии.
Какие симптомы характерны для кровотечений?
Лечение кровотечения при климаксе – это процесс, который требует тщательного изучения симптомов заболевания. Основным признаком патологии есть наличие кровянистых выделений. Они могут быть очень обильными, а иногда довольно скудными, часто такие кровотечения напоминают «мазню», выделения крови при которой незначительно. Иногда в них присутствует слизь. Цвет тоже может быть разным: от ярко-алого до темно-коричневого. Но независимо от этого, кровотечением должно считаться даже небольшое количество крови. Бывает и так, что кровь меняет свой цвет от красного до черного. Все эти симптомы крайне опасны и могут говорить наличии инфекций, опухолей и различных проблем.
Особенно опасными симптомами кровотечения считается повышение температуры, головокружение, бледность кожи, холодный пот, длительный период выделений, резкая боль внизу живота, ощущение тяжести и «наполненности» пространства внизу живота. Самым страшным и наиболее опасным симптомом является резкое обильное кровотечение, при котором кровь ярко — алого цвета, негустая, а довольно жидкая. При этом кровотечение не прекращается и нарастает, а в животе есть резкая, пульсирующая боль. Такие состояния требуют неотложной госпитализации и могут даже привести к смерти пациентки.
Публикации в СМИ
Перименопаузальный период — период жизни женщины, характеризующийся естественным возрастным угасанием функций половой системы. Включает пременопаузальный период, менопаузу и 2 года постменопаузального периода. Пременопаузальный период — период от 45 лет до наступления менопаузы. Менопауза — аменорея, первое прекращение менструации и ещё после неё 6–12 мес у женщин старше 45 лет, отражающая естественные возрастные изменения половой системы; последняя менструация в среднем наступает в возрасте 50,8 года. Постменопаузальный период — период, начинающийся после менопаузы и длящийся вплоть до смерти женщины. Физиология перименопаузы и менопаузы. Изменения менструального цикла: нерегулярность после 40 лет с последующим прекращением менструаций.
• Ускорение гибели овоцитов и атрезия примордиальных фолликулов. Малое количество созревающих фолликулов ведёт к увеличению интервалов между циклами или выпадению циклов с олигоменореей. Не происходит овуляторного выброса ФСГ и ЛГ, и овуляторные циклы сменяются циклами с недостаточностью жёлтого тела, затем — ановуляторными. • Изменения гормональной регуляции •• Снижение выработки эстрогенов, хотя эстрогенную активность выявляют в течение многих лет после менопаузы (эстрогены в основном поступают из надпочечников, значительно меньшую часть вырабатывает строма яичников). Считают, что с возрастом постепенно уменьшается абсолютное количество примордиальных фолликулов, поэтому к моменту менопаузы они практически отсутствуют, развитие очередного фолликула замедлено или не происходит, что сопровождается снижением или отсутствием выработки эстрогенов. У женщин с ожирением происходит усиленное образование эстрона из его предшественника андростендиона •• Увеличение выработки гонадотропинов по механизму отрицательной обратной связи (ФСГ с 40 лет, ЛГ с 45 лет). После менопаузы содержание ЛГ возрастает в 3 раза, а ФСГ — в 14 раз •• Гормональная активность стромы яичника не изменяется — происходит секреция андростендиона (предшественника эстрона) и небольшого количества тестостерона. • Количества эстрогенов недостаточно для пролиферативных изменений эндометрия, поэтому менструации обычно прекращаются в возрасте 50–52 лет. • При отсутствии жёлтого тела резко снижается синтез прогестерона. Недостаток прогестерона и избыток эстрогенов — одна из причин дисфункциональных маточных кровотечений (ДМК) и гиперплазии эндометрия. • В возрасте между 40 и 55 годами у некоторых женщин возникает избыток эстрогенов, проявляющийся ДМК. Избыток эстрогенов не связан с овуляцией. Причины повышения уровня эндогенных эстрогенов: •• Увеличение содержания андростендиона при функционально активных и неактивных эндокринных опухолях, заболеваниях печени и стрессе •• Усиление выработки эстрона при ожирении, гипертиреозе и заболеваниях печени •• Увеличение секреции эстрогенов опухолями яичников •• Гипопрогестеронемия. Реакция органов-мишеней на сниженное содержание эстрогенов • Влагалище становится менее растяжимым, особенно в верхних отделах, слизистая оболочка — бледной, истончённой и сухой • Малые половые губы выглядят бледными и сухими, уменьшается содержание жировой ткани в больших половых губах • Мышцы и связки малого таза, поддерживающие матку и влагалище, теряют тонус, что нередко приводит к выпадению матки • Эндометрий становится рыхлым, атрофичным, с множественными петехиальными кровоизлияниями; количество эндометриальных желёз значительно уменьшается. Миометрий атрофируется, матка уменьшается в размере. Фибромиомы, если они имеются, уменьшаются в размерах, но полностью не исчезают • Молочные железы теряют упругость и форму вследствие отложения жировой ткани и атрофии железистой ткани • Костное вещество постепенно теряет кальций, в результате чего возникает остеопороз, часто сопровождающийся болями, искривлением позвоночника и частыми переломами костей • Смена типа оволосения на мужской за счёт относительного преобладания андрогенов.
Клиническая картина. По характеру проявлений климактерические расстройства можно разделить на несколько групп • Вазомоторные симптомы у большинства женщин продолжаются 1–2 года, но могут длиться и 5 лет •• «Приливы» жара ••• Неожиданное покраснение кожи лица, шеи и груди, сопровождающееся ощущением сильного жара и потоотделением. Продолжительность от нескольких секунд до нескольких минут. Чаще возникают и более выражены ночью или во время стрессовых ситуаций ••• По количеству «приливов» определяют тяжесть течения климактерического синдрома: лёгкая форма — до 10 «приливов» в сутки, общее состояние и работоспособность не нарушены; средней тяжести — 10–20 «приливов», головная боль, головокружение, боль в области сердца, ухудшение общего состояния и снижение работоспособности; тяжёлая форма — более 20 «приливов» в сутки, значительная или полная потеря трудоспособности ••• Лечение эстрогенами снижает частоту и выраженность «приливов» •• Другие симптомы — гипергидроз, изменения АД, головные боли, ознобы, сердцебиения • Эмоционально-психические: раздражительность, сонливость, слабость, беспокойство, депрессия, забывчивость, невнимательность, снижение либидо • Сухость кожи, ломкость ногтей, морщины, сухость и выпадение волос • Изменение менструального цикла •• Олигоменорея с последующей аменореей •• Если маточное кровотечение наступает после 12-месячного периода аменореи, необходимо исключить патологию эндометрия (полипы, гиперплазию или неоплазию) • Остеопороз — дистрофия костной ткани с перестройкой её структуры, характеризующаяся уменьшением числа костных перекладин в единице объёма кости, истончением, искривлением и полным рассасыванием части этих элементов, обусловливающая повышенную склонность к переломам. Усиление резорбции кости сохраняется в течение 3–7 лет после менопаузы •• Клиническая картина ••• Компрессионные переломы позвоночника (наиболее часто — ТVIII–LIII) ••• Перелом бедра с характерной локализацией в шейке и межвертельных областях бедренной кости ••• Переломы дистальной части лучевой кости и других костей •• Частота ••• Приблизительно у 25% женщин старше 60 лет, не получающих заместительной эстрогенной терапии, возникают компрессионные переломы позвоночника ••• Приблизительно у 32% в течение жизни происходит один или несколько переломов бедра ••• В среднем 16% женщин с переломами бедра умирают в течение 4 мес после травмы от пневмонии или тромбоэмболии лёгочной артерии • Атрофические изменения •• Атрофический вагинит, зуд вульвовагинальной области, диспареуния •• Дизурия, частые и сильные позывы к мочеиспусканию, недержание мочи •• Цистит • При избытке эндогенных эстрогенов возникают •• ДМК •• Неоплазия эндометрия. При каждом патологическом кровотечении у женщин старше 35 лет необходимо проводить биопсию эндометрия для исключения аденоматозной гиперплазии и карциномы эндометрия.
ЛЕЧЕНИЕ Тактика ведения • Гормональная терапия •• Заместительную терапию применяют по показаниям в перименопаузальном периоде •• Иногда назначают прогестерон в сочетании с эстрогенами • Психотерапия показана всем женщинам, особенно при патологическом течении перименопаузального периода • ЛФК, тёплые хвойные ванны, прогулки на свежем воздухе, санаторно-курортное лечение • Диета — необходимо исключение острого, солёного, рекомендована растительная пища (овощи, фрукты) • Седативная терапия • Витаминотерапия • Профилактика и лечение остеопороза, сердечно-сосудистых осложнений. Гормональная терапия • Заместительная терапия эстрогенами •• Терапия эстрогенами способствует сохранению тургора кожи (кожа выглядит молодой), не восстанавливает тонус мышц влагалища и тазового дна •• Абсолютные противопоказания ••• Острые заболевания печени ••• Хронические нарушения функций печени ••• Острые тромбозы сосудов ••• Нейроофтальмологические сосудистые заболевания ••• Опухоли и кисты яичников ••• Кистозные мастопатии ••• Рецидивирующий полипоз эндометрия ••• Злокачественные новообразования любой локализации •• Относительные противопоказания ••• Судорожный синдром ••• Артериальная гипертензия ••• Наследственная гиперлипидемия ••• Мигрень. • Гормональная терапия у пациенток после овариэктомии в возрасте моложе 40 лет или с дисгенезией гонад •• Продолжительная циклическая терапия малыми дозами эстрогенов (0,625 мг эстрогенов ежедневно с 1 по 25 число каждого календарного месяца) и прогестинами (медроксипрогестерон) по 10 мг ежедневно с 16 по 25 число каждого календарного месяца •• Продолжительная циклическая терапия (эстрадиол+левоноргестрел, эстрадиол+ципротерон). • ДМК во время перименопаузы •• Циклическая терапия прогестином рекомендована для предотвращения действия избытка эстрогена на эндометрий •• Для лечения вегето-сосудистых проявлений у женщин с продолжающимися менструациями применяют как циклические гормональные препараты (эстрадиол+левоноргестрел, эстрадиол+ципротерон), так и негормональные методы. • Менопауза •• По показаниям последовательное применение эстрогенов и прогестина у женщин в менопаузе (как и у женщин моложе 40 лет). Рекомендуют начинать с малой дозы эстрогенов и увеличивать дозу по мере необходимости для снятия симптомов; прогестин принимают с 16 по 25 число календарного месяца •• Комбинированный препарат, содержащий эстроген и прогестин (эстрадиол+диеногест) — применять в непрерывном режиме ••• Терапия эстрогенами способствует повышению содержания ЛПВП ••• Терапия прогестинами эффективно снижает концентрацию ЛПВП ••• Атрофию слизистой оболочки преддверия влагалища, влагалища и мочеиспускательного канала в поздней менопаузе эффективно лечат с помощью местных средств (овестин, эстриол — свечи, таблетки, крем) или низких доз пероральных эстрогенов •• Альтернатива терапии эстрогенами. Медроксипрогестерон достаточно эффективен для облегчения «приливов» жара, если противопоказаны эстрогены. Профилактика и лечение остеопороза. Предупредить остеопороз легче, чем лечить. Медикаментозные средства способны лишь замедлить скорость потери кости, но малоэффективны для восстановления костного вещества. • Профилактика — ранняя заместительная терапия эстрогенами •• Если лечение начато в течение 3 лет с момента последней менструации, остеопороз не возникает •• При начале лечения позднее 3 лет после последней менструации, остеопороз не возникает, но не происходит и образования новой костной ткани •• Дозы эстрогенов ••• Эстрогены лошади 0,625–1,25 мг ежедневно ••• Этинилэстрадиол 0,025–0,05 г ежедневно ••• Эстрон-сульфат 1–2 мг ежедневно: •• Дополнительно назначают кальций в дозе 1–1,5 г/сут. • Лечение — см. Остеопороз. Профилактика сердечно-сосудистых заболеваний. Риск ИМ у женщин до менопаузы значительно ниже, чем у мужчин того же возраста. У женщин после менопаузы этот риск повышен. Приём эстрогенов во время менопаузы значительно снижает содержание ЛПНП, сывороточного холестерина и увеличивает концентрацию ЛПВП. Рекомендуют применение комбинированных препаратов, содержащих эстрогены с гестагенами • Прогинова • Циклопрогинова • Эстрадиол+ципротерон • Гинодиан-депо • Фемостон • Примелла цикл. в постменопаузе • Клиогест • Примелла-плюс. Сокращение. ДМК — дисфункциональное маточное кровотечение.
Примечание. Выделяют искусственную менопаузу — прекращение менструаций после каких-либо вмешательств (например, овариэктомия, удаление матки, облучение рентгеновскими лучами, медикаментозные воздействия) и менопаузу патологическую — прекращение менструаций, обусловленное патологическим процессом (опухолью матки, эндокринными расстройствами). Возможные причины: генетическая предрасположенность, недостаточность яичников как следствие вторичной аутоиммунной реакции при ревматоидном артрите или воспалительно реакции при эпидемическом паротите.
МКБ-10 • M80.0 Постменопаузный остеопороз с патологическим переломом • M81.0 Постменопаузный остеопороз • N92.4 Обильные кровотечения в предменопаузном периоде • N95 Нарушения менопаузы и другие нарушения в околоменопаузном периоде
Как диагностировать патологию?
Климактерическое кровотечение требует тщательной диагностики самыми современными методами. Только они могут точно установить диагноз, причину и только тогда может быть назначено лечение. Прежде всего, потребуется детальный анамнез болезни, при котором доктор выяснит симптомы, историю о начале месячных, родах, абортах, хирургических операциях и других манипуляциях. Также врач может расспрашивать о грудном вскармливании, наличии гинекологических заболеваний у близких родственниц. Обязательно проводится тщательный гинекологический осмотр, при котором берутся мазки из влагалища. На основе первичных обследований могут быть назначены и следующие диагностические процедуры:
- Сдача анализа на гормональную панель, исследование крови, её свертываемости.
- Дополнительные исследования печени, почек, щитовидной железы.
- Сдача анализов на онкомаркеры, печеночные пробы.
- Проводится вагинальное или трансвагинальное УЗИ.
- Делается биопсия, проводится исследования биологического материала на выявления онкозаболеваний.
- Проводится МРТ органов малого таза
В зависимости от результатов исследования могут быть назначены дополнительные процедуры для обследования. Иногда диагностика маточных кровотечений требует консультации не только гинеколога, но и эндокринолога, мамолога, онколога, терапевта, гематолога. Если женщина имеет ряд сопутствующих заболеваний, то такую проблему необходимо решать комплексно, используя при этом всех доступных специалистов.
Ювенильные кровотечения
В пубертатном возрасте для ДМК характерна задержка месячных на 1,5-3 месяца с последующим обильным кровотечением более 7 дней. Об интенсивности кровотечения свидетельствует наличие сгустков и симптомов анемизации (бледность, слабость, головокружение, тахикардия). Диагноз не сложен, однако с учетом физиологически обусловленной нерегулярности ритма и объема менструаций в первые 2 года после менархе, можно упустить момент начала консервативного лечения и верификации таких врожденных эндокринопатий, как поликистозные яичники и дисфункция коры надпочечников.
Поэтому мамам следует обращаться с дочерьми к гинекологу-эндокринологу, если возникают сомнения в оценке обильности и регулярности месячных, строения скелета девочки, характера роста волос, состояния кожи.
Лечение ДМК
Для устранения патологии данного типа гинекологи выполняют гемостатические процедуры, после чего восстанавливают менструальный цикл и исключают развитие рецидива. В зависимости от объема потерянной крови подбирается хирургическое или консервативное лечение. Если гемоглобин превышает 100 г/л, то предпочтение отдается консервативному лечению, и используются сокращающие матку и гемостатические лекарственные средства. При отсутствии результата эксперты назначают прогестероновые медикаменты, которые устраняют патологию в течение недели после приема и отмены.
Хирургическое лечение показано при значительных кровопотерях и при падении гемоглобина ниже 70 г/л. При этом пациентка испытывает предобморочное состояние и чувствует онемение конечностей. Специалисты выполняют раздельное диагностическое выскабливание и гистероскопию. Данные методы лечения противопоказаны при наличии заболеваний крови (требуется консультация гематолога). Комплексное лечение включает в себя прием витаминов B12, B6, C, P. Обязательно употребляются лечебные препараты с фолиевой кислотой и железом. Исключить осложнения из-за кровопотерь поможет переливание свежей плазмы и эритроцитарной части крови.
Диагностика ДМК
Перед выбором стратегии лечения проводится:
- Контроль овуляции при помощи УЗИ.
- УЗИ органов малого таза, надпочечников, щитовидной железы.
- Сдача гормональных анализов (тестостерон общий, ЛГ, ФСГ, прогестерон).
- Проверка времени свертываемости крови и сдача ОАК.
- Консультация офтальмолога, невролога, гинеколога, эндокринолога.
Как остановить кровотечение при климаксе?
Лечение маточных кровотечений при климаксе зависит от причины. Аномальное маточное кровотечение в менопаузе может быть таким, что требует немедленного вмешательства, а бывает и таким, которому необходимо стационарное или амбулаторное лечение консервативными методами. Если кровянистые выделение обильные, боли в животе сильные, а женщина чувствует себя крайне плохо, следует вызвать скорою помощь. Далее необходимо лечь, на живот положить что-то холодное. Не следует самому принимать какие –либо лекарства или пытаться использовать народные методы для остановки кровотечения.
Если аномальные маточные кровотечения в менопаузе носят систематический характер, но не представляют явной сиюминутной угрозы для жизни пациентки, они требуют лечения. Оно может быть консервативным или хирургическим. Все зависит от причин. Если проблема в гормональном фоне, используют медикаментозное лечение для стабилизации. Если причиной стала миома матки, то может быть проведена резекция этого органа. Это значит, что матка будет удалена. Иногда используется метод ультразвуковой абализации, при котором миома удаляется из матки. Иногда используют эмболизацию маточных артерий. В этом случае опухоль лишается кровоснабжения и исчезает.
Гиперплазию лечат с помощью лазерного излучения, жидкого азота, электрического тока. При эндометриозе, полипах часто используют выскабливание, которое останавливает кровотечение и позволяет взять материал на исследование.
Если имеет место аденомиоз, тогда проводят резекцию поврежденных участков или матки.
Если есть злокачественные опухоли, то удаляют их, как правило, вместе с теми органами, на которых они возникли.
Диагностика маточного кровотечения
Когда к гинекологу обращается женщина с маточным кровотечением, он следует определенному алгоритму действий:
- Первоначальная оценка тяжести состояния (интенсивность и характер кровотечения, объем кровопотери). Достигается за счет сбора жалоб, опроса, осмотра на кресле в зеркалах, пальпации.
- Определение локализации кровотечения: влагалище, шейка матки, уретра.
- Выявление возможной связи кровотечения с приемом лекарств или сопутствующим заболеванием.
- Лабораторные тесты. Включают себя общий анализ крови, биохимический анализ крови, исследование свертывающей системы крови, гормональное обследование (женские половые гормоны, гормоны щитовидной железы, при образованиях в яичниках – СА-125, НЕ-4), дополнительные обследования назначаются по ситуации.
- Трансвагинальное УЗИ с цветовым допплеровским картированием. Осуществляется путем введения специального датчика во влагалище, позволяет осмотреть органы малого таза, измерить стандартные параметры, оценить параметры кровотока в интересующих участках, сравнить с нормами.
- Оценка толщины и структуры эндометрия. Определяется с помощью УЗИ. Чрезмерное утолщение (> 5мм в постменопаузе) и неоднородность – признаки патологии эндометрия, онконастороженность.
- Гистероскопия. Осмотр полости матки с помощью тонкого инструмента с видеокамерой – гистероскопа. Проводится чаще под внутривенным обезболиванием. Позволяет увидеть все образования и источники кровотечения.
- Биопсия эндометрия выполняется во время гистероскопии при подозрении на рак эндометрия. Это щадящее взятие материала для гистологического исследования, которое позволяет избежать таких осложнений, как перфорация матки. .
- Раздельное выскабливание стенок полости матки и цервикального канала выполняется в каждом случае маточного кровотечения при климаксе. Это диагностическая и одновременно лечебная манипуляция, представляет собой удаление внутреннего слоя матки, с целью остановки кровотечения и получения ткани для гистологического исследования, которое позволяет выявить раковые клетки.
Осложнения кровотечений: какие они?
Обильное кровотечение при климаксе может иметь различные осложнения. Не стоит воспринимать их, как что-то незначительное и несерьезное. У женщин в период менопаузы часто нет желания обращаться к гинекологу и лечится. Они считают, что если прекратились месячные, то их жизнь и молодость закончилась. Но это не так: даже в это время можно жить активной половой жизнью, наслаждаться и быть счастливой. Поэтому нужно два раза в год проходить гинекологический осмотр. Ведь кровотечения могут иметь последствия:
- Они опасны для жизни в случае, если возникают резко, очень обильны, могут привести к большой кровопотере.
- Могут быть признаком злокачественных опухолей, ведь если есть длительное кровотечение, без выясненных причин, то это может быть рак. И чем раньше его выявить, тем легче вылечить. В противном случае, женщина может упустить драгоценное время и возможность вылечиться.
- Если есть доброкачественные опухоли (миомы, кисты) никто не может исключить того, что они не перерастут в злокачественные. Их нужно удалять.
- Гормональные нарушение и постоянное кровотечение приведут женщину к состоянию постоянного стресса, нервозности, невозможности вести сексуальную жизнь.
- Постоянное кровотечение негативно влияет на все органы и системы женщины.
Маточное кровотечение при климаксе – серьезный повод задуматься о своем здоровье.
Климакс – это «осень» в жизни женщины. И этот период может быть приятным, насыщенным и легким. Его не должны омрачать кровотечения. Но в случае такой неприятности, не стоит бояться, а нужно сразу же обращаться к врачу.
Климакс
Менопауза
3944 08 Сентября
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Климакс: причины появления, симптомы, диагностика и способы лечения.
Определение
Климакс, или климактерический синдром – это комплекс вегетативно-сосудистых, психических и обменно-эндокринных нарушений, возникающих у женщин на фоне угасания (или резкой потери) гормональной функции яичников и общего старения организма.
Причины появления климакса
Женские яичники выполняют эндокринную функцию (продукция половых гормонов) и репродуктивную (формирование яйцеклетки). Главным половым гормоном женщины репродуктивного возраста, вырабатываемым главным образом именно яичниками, является эстрадиол — он готовит женский организм к зачатию, контролирует развитие тканей, необходимых для имплантации зародыша, время овуляции, участвует в нормальном течении беременности и гормональной регуляции родов, лактации и пр. Под влиянием эстрадиола в период полового созревания происходит окончательное формирование яичников, матки, маточных труб, влагалища и наружных половых органов. Он стимулирует развитие молочных желез, влияет на формирование костного скелета, воздействует на периферические кровеносные сосуды, вызывая их расширение и повышенную теплоотдачу, усиливает образование жира и его распределение, типичное для женской фигуры.
Под влиянием эстрадиола изменяется эмоциональное и психическое состояние женщин.
По мере старения женского организма функция яичников угасает, соответственно, постепенно уменьшается продукция эстрадиола. В них отмечается разрастание соединительной ткани, они уменьшаются в размерах почти в два раза. У женщин 50–60 лет поверхность яичников становится крупнобугристой, формируется склероз сосудов.
Яичники превращаются в плоские фиброзные пластинки. Продукция гормона прекращается.
Рецепторы, чувствительные к эстрогенам, расположены в тканях матки, влагалища и молочных желез, в мочевом пузыре, мочеиспускательном канале, костной и мышечной тканях, коже, слизистых, сердце и сосудах. Поэтому при дефиците эстрогенов в этих органах наблюдаются изменения. Снижение выработки эстрадиола сначала приводит к нарушениям менструального цикла (удлинению цикла, нерегулярным менструациям), а затем и к полному прекращению менструаций. Уменьшаются размеры матки и ее полости, стенка тела матки истончается, а эндометрий атрофируется.
Согласно научным данным, только 20% женщин не испытывают проблем в климактерический период, у остальных же снижение и прекращение продукции эстрогенов вызывает различные расстройства.
Классификация
Клинико-гормональные этапы старения репродуктивной системы:
Пременопауза
начинается в 40–45 лет и характеризуется вариабельностью циклов.
Менопауза
— отсутствия менструации в течение 12 мес.
- преждевременная менопауза (до 40 лет),
- ранняя (40-44 года),
- своевременная (45-55 лет),
- поздняя (старше 55 лет),
- ятрогенная (вторичная), наступившая в результате двусторонней овариоэктомии (удаления яичников), а также лучевой или химиотерапии.
Постменопауза
— период после наступления менопаузы, продолжительностью 5–8 лет, когда проявляется климактерический синдром.
Поздняя постменопаузальная фаза
— вазомоторные симптомы становятся менее выраженными.
Симптомы климакса
Процесс старения организма и постепенное снижение функции яичников у разных женщин может отличаться по продолжительности и сопровождаться различными проявлениями.
Различают специфические
проявления, к которым относятся сексуальные, урогенитальные, скелетно-мышечные, психоэмоциональные, вазомоторные, и
системные
проявления — потеря костной массы, висцеральное ожирение, нарушение соотношения липидов крови, нарушение толерантности к глюкозе и т.д.
В связи с недостатком эстрогенов женщины жалуются на приливы жара, повышенную потливость, озноб. Внезапное ощущение жара, возникающее в верхней части туловища и продолжающееся до 5 минут, часто сопровождается покраснением кожи, потоотделением, иногда учащенным сердцебиением. Врачи утверждают, что во время прилива у значительного числа женщин снижается мозговой кровоток.
Средняя продолжительность приливов составляет 7-8 лет, но может быть и более длительной (до 10 лет).
Женщины отмечают нарушения сна – частые пробуждения, бессонницу, трудности засыпания и ранние пробуждения. Появляется повышенная тревожность, лабильность настроения. В слизистой влагалища, вульвы, мочевого тракта, соединительной ткани и мышцах малого таза развиваются атрофические изменения. Женщина может чувствовать сухость, зуд, дискомфорт, иногда болезненные ощущения во влагалище, сексуальные дисфункции. Нередко возникают расстройства мочеиспускания (учащенное мочеиспускание, преобладание ночного мочеиспускания, боль в области мочевого пузыря, непроизвольное выделение мочи при нестерпимом позыве к мочеиспусканию).
Изменяющийся метаболизм костной ткани с преобладанием разрушения над процессами ее формирования приводит к снижению прочности костей, что повышает риск переломов.
Женщины ощущают депрессию, тревогу, снижается концентрация внимания, ухудшается память.
Диагностика климактерического синдрома
Диагноз устанавливается на основании совокупности жалоб и сведений, полученных от пациентки, данных физикального обследования, лабораторных и инструментальных данных.
Сбор анамнеза включает информацию о наличии:
- наследственных патологий (онкологических заболеваний, тромбоэмболических событий, сахарного диабета, сердечно-сосудистых заболеваний, остеопороза, переломов);
- осложнений беременности (гестационного сахарного диабета, преэклампсии, артериальной гипертензии);
- вредных привычек;
- сопутствующих соматических, эндокринных и системных заболеваний;
- хирургических вмешательств;
- гинекологической патологии;
- текущей или проводимой ранее лекарственной терапии.
Врач проводит визуальный осмотр наружных половых органов и бимануальное влагалищного исследование, пальпацию молочных желез, измеряет окружность талии для определения абдоминального/висцерального ожирения, определяет массу тела и рост с целью вычисления индекса массы тела как показателя метаболических нарушений.
В случае затруднений при определении стадии репродуктивного старения проводят гормональное обследование:
- лютеинизирующий гормон (ЛГ);