Среди онкологических болезней рак яичек занимает около 1,5-2% всех злокачественных опухолей у мужчин. Заболевание достаточно редкое, но при этом агрессивное и часто становится причиной ранней онкологической смертности. Большинство пациентов, которые сталкиваются с раком яичка, старше 40 лет. Чаще опухоль развивается с одной стороны, на двухстороннее поражение приходится всего 1-2% случаев. Лечение рака яичка традиционно может включать лучевую и химиотерапию, а также операционное вмешательство.
Причины рака яичка
На протяжении жизни мужчины есть три возрастных пика, когда наблюдается повышенная вероятность развития рака яичка:
- 10 лет. В 90% случаев причиной рака яичка у детей выступает эмбриональная доброкачественная тератома, которая перешла в злокачественную форму.
- 20-40 лет. Рак яичка могут спровоцировать травмы мошонки, радиационное излучение и эндокринные заболевания, такие как гинекомастия, гипогонадизм, бесплодие. Еще риск возникновения болезни высок при синдроме Клайнфельтера или синдроме Дауна.
Еще один пик, когда повышен риск развития рака яичка, приходится на возраст старше 60 лет. Также причиной может выступать наследственность. Если среди родственников первой линии были случаи такого диагноза, то вероятность столкнуться с ним повышается в 5 раз.
У многих пациентов с таким диагнозом имеется крипторхизм – неопущение желез в мошонку. При такой патологии одно или оба яичка отсутствуют в мошонке ввиду задержки их опускания по паховому каналу. Подобная аномалия часто становится причиной рака яичек у мужчин. Она в 10 раз повышает риск развития такого онкологического заболевания.
Описание опухоли яичка
Примерно 95% опухолей являются герминогенными, то есть возникающими из первичных половых клеток человека, или «зародышевых» клеток. Эти клетки находятся в половых железах – гонадах, из них развиваются яички у мужчин. Большинство герминогенных опухолей отличается злокачественным течением, они крайне агрессивны и способны к быстрому и обширному распространению клеток опухоли из инфекционного очага по всему организму через кровь и лимфу. При современных лечебных подходах прогноз стал относительно более благоприятным, чем прежде. Если процесс ограничен пределами яичка, то возможно излечение. Если же инфекция разносится по организму, то достигается продолжительная ремиссия, то есть уменьшение или ослабление симптомов, но излечения не происходит. Пациент на время ремиссии может набраться сил для дальнейшего лечения, но также необходимо постоянно наблюдаться у лечащего врача, для того чтобы поддерживать свое состояние. Ремиссия является продолжительной, но не долговечной, причиной чему может стать поведение пациента, если он совершает длительные физические нагрузки или ведет неправильный образ жизни.
Пик заболеваемости герминогенными опухолями приходится на возрастной период от 15 до 34 лет. В указанный период это самая частая онкологическая патология у мужчин, обуславливающая 10%-ую смертность от злокачественных новообразований. Однако, если взять в расчет все возрастные группы, то смертность от опухолей яичек будет лишь около 0,15% от всей онкологической смертности.
Помимо герминогенных существуют также негерминогенные опухоли. Негерминогенные опухоли- это опухоли, развивающиеся из стромы полового тяжа, или гонадной стромы, которая в свою очередь состоит из клеток Лейдига и клеток Сертоли.
Опухоль из клеток Лейдига-это наиболее известный вид опухолей стромы полового тяжа. Данное образование имеет четкие границы и диаметр до 5 см. Такие опухоли имеют большую структуру и желтый или желто-коричневый оттенок. В 30% случаев встречаются участки кровоизлияний или некроза. Около 10% опухолей из клеток Лейдига-злокачественные, признаками чего служат большой размер, нетипичные клетки, повышенная скорость деления и увеличения количества клеток, некрозы, быстрый рост, распространение за пределы паренхимы яичка.
Опухоли из клеток Сертоли составляют менее 1% опухолей яичка. Средний возраст людей, болеющих данным заболеванием- 45 лет. Очень редко можно обнаружить данное заболевание у мужчин, не достигших возраста 20 лет. Опухоли из клеток Сертоли имеют четкую границу, желтый, коричневый или белый оттенок. Их диаметр составляет 3,5 см. признаками злокачественной опухоли из клеток Сертоли являются большой размер, повышенная активность деления клеток, некрозы, сосудистая инвазия (проникновение опухолевых клеток через сосуды)
В большинстве случаев негерминогенные новообразования обладают доброкачественным течением. Однако некоторые из них вырабатывают стероиды, вызывающие эндокринологическую симптоматику.
По каким симптомам можно заподозрить рак яичка
Первым симптомом рака яичек у мужчин выступает появление уплотнения, которое доставляет боль при пальпации. Состояние напоминает острый орхоэпидидимит. Болевой синдром наблюдается и в целом в пораженном яичке или мошонке. На ее фоне может отмечаться ощущение тяжести внизу живота. По мере роста опухоли мошонка становится несимметричной и подвергается отекам.
Дальнейшие симптомы и признаки рака яичка у мужчин связаны с тем, что опухоль дает метастазы. У больного наблюдается увеличение забрюшинных лимфоузлов. Они сдавливают нервные корешки, вызывая боли в спине и кишечную непроходимость.
Если блокируются лимфатические пути, могут возникать боли в нижних конечностях. При гормонально активном раке отмечаются снижение либидо и импотенция. Как и для многих онкологических заболеваний, для рака яичка характерны резкое похудение, постоянная повышенная температура и быстрая утомляемость.
Симптомы заболевания
На ранних стадиях рак яичка не имеет выраженной симптоматики. Пациента могут насторожить тяжесть в области мошонки, изменение размеров и плотности одного или обоих яичек, асимметрия мошонки. При появлении этих признаков необходимо обратиться к врачу для проведения дифференциальной диагностики, постановки диагноза и, при необходимости, назначения лечения. Лечение, начатое в раннем периоде болезни, многократно повышает шансы на выздоровление и увеличивает прогноз выживаемости.
Некоторые опухоли яичек вырабатывают женские половые гормоны, поэтому мужчина может заметить изменения во внешности – увеличение молочных желез, отложение жира по женскому типу (на бедрах), а также нарушение потенции. Иногда, чаще при появлении опухоли в детском возрасте, отмечается преждевременное увеличение размера полового члена и появление волос на лобке, увеличивается длительность и частота эрекции.
По мере роста опухоли и ее распространения в близлежащие лимфоузлы, они увеличиваются, могут возникать сдавление мочеточников и нарушение мочеиспускания, отеки ног, боли в пояснице и низу живота. При дальнейшем развитии болезни и появлении отдаленных метастазов, больных беспокоят симптомы, связанные с нарушением работы тех органов, в которые метастазировала опухоль, развивается интоксикация, истощение.
Виды и стадии заболевания
Опухоль яичка может развиваться из стромы или семенного эпителия. В первом случае диагностируется герминогенный рак, и на него приходится 95%, во втором – негерминогенный. В ряде случаев диагностируются смешанные новообразования. К герминогенным опухолям относятся:
- эмбриональный рак,
- семинома,
- хориокарционома,
- злокачественная тератома.
Негерминогенные опухоли яичка:
- лейдигома,
- сертолиома,
- саркома.
При определении схемы лечения особое значение приобретают стадии рака яичка, которые определяют по TNM-критериям.
- T1 – опухоль не выходит за границы яичка и придатка.
- T2 – опухоль прорастает в белочную оболочку.
- T3 – оказывается затронут семенной канатик.
- T4 – опухоль полностью прорастает в семенной канатик и ткани мошонки.
Классификация по регионарному метастазированию (N):
- N1 – размер метастазов не превышает 2 см, затронуты только регионарные лимфоузлы.
- N2 – метастазы увеличиваются и достигают в диаметре уже 5 см.
- N3 – размер метастазов превышает 5 см.
Классификация по отдаленному метастазированию обозначается буквой M. M1a указывает на метастазы в легких и нерегионарных лимфатических узлах, а M1b – на распространение опухоли на другие органы.
Прогноз
Рак яичка хорошо поддается лечению даже при наличии метастазов. Выживаемость достаточно высокая, шансы на полное выздоровление зависят от того, насколько рано диагностировано заболевание и начата терапия. Прогноз – один из самых благоприятных среди всех онкологических патологий.
Для прогноза важна распространенность опухоли. Условно все злокачественные новообразования яичка делят на три группы:
- локализованные – не выходят за пределы яичка;
- регионарные – метастазы в соседние органы и близлежащие лимфоузлы;
- распространенные – метастазы в отдаленных лимфатических узлах и органах.
При локализованных опухолях пятилетняя выживаемость, при условии получения лечения в полном объеме, достигает 96-99%. При регионарных – 85-95%, при распространенных – 57-73%.
Прогноз выздоровления и выживаемости также зависит от типа опухоли, уровня онкомаркеров в крови после ее удаления. В целом, чем раньше начато лечение, тем благоприятнее прогноз.
Как проводится диагностика рака яичка
Поэтапная диагностика рака яичек у мужчин начинается с консультации уролога, который проводит внешний осмотр мошонки с диафаноскопией (просвечиванием тканей). В список дополнительных обследований также входят:
- сонография (УЗИ органов мошонки);
- анализа на сывороточные маркеры;
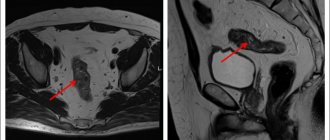
- магнитно-резонансная и компьютерная томография;
- сцинтиграфия.
Анализы крови при раке яичка направлены на выявление специальных онкомаркеров, чувствительных именно к этому виду опухоли. Окончательный диагноз можно поставить с помощью биопсии. Обычно ее проводят в срочном порядке в процессе диагностической операции. Если рак подтверждается, то сразу производят удаление пораженной половой железы.
В вопросе, как определить рак яичка у мужчин, важное значение имеет выявление метастазов. Отдаленное метастазирование можно выявить с помощью:
- УЗИ брюшной полости,
- рентгенографии грудной клетки,
- сонографии почек,
- остеосцинтиграфии,
- МРТ и КТ.
Диагностика
Для постановки диагноза необходимо записаться на прием к андрологу или урологу. Обследование состоит из таких составляющих:
- Осмотр, пальпация проблемных зон, опрос пациента и сбор анамнеза.
- УЗИ. Эффективность ультразвукового исследования в этом случае очень высока.
- МРТ либо КТ.
- Остеосцинтиграфия — необходима для выявления метастазов.
- Анализы крови на онкомаркеры.
- Биопсия через паховый доступ.
Интересный факт: один из опухолевых маркеров — ХГЧ. У женщин уровень этого вещества повышается во время беременности. Так что некоторые виды рака яичка на ранних стадиях можно обнаружить при помощи теста на беременность.
Методы лечения рака яичка и прогноз
Органосохраняющие операции при раке яичка практикуются при двухстороннем поражении или опухоли единственной железы. Резекция яичка производится с последующим проведением адъювантной лучевой терапии, которая направлена на снижение риска рецидива. Классический тип проводимой операции – орхиэктомия. При поражении лимфатических узлов дополнительно проводится забрюшинная лимфаденэктомия.
Лечение рака яичек у мужчин детородного возраста начинается с обследования у онколоуролога. Это объясняется тем, что у таких пациентов сочетание операции с лучевой или химиотерапией может привести к бесплодию. Если мужчина имеет желание в будущем иметь детей, ему необходимо предварительно прибегнуть к криоконсервации спермы.
Лечение и прогноз рака яичка неразрывно связаны между собой. На стадии T1-T2 выздоравливают около 90-95% больных. При метастазах прогноз несколько ухудшается и процент выживаемости снижается уже до 50%. Поэтому так важно вовремя обратиться к врачу.
Если вас беспокоят те или иные симптомы, запишитесь на прием к урологу, чтобы получить квалифицированную помощь и пройти необходимое обследование. Все медицинские услуги в нашем центре предоставляются по полису ОМС, поэтому вы можете пройти лечение рака яичка бесплатно.
По будням Вы можете попасть на прием к урологу в день обращения
Какое наблюдение требуется после проведенного лечения?
После завершения лечения необходимо периодически проходить обследование для своевременного выявления рецидива или прогрессирования заболевания. Как часто следует проходить обследование, а также объем необходимых исследований определит Ваш врач в зависимости от стадии заболевания и проведенного лечения. При этом выполняется определение уровня опухолевых маркеров, рентгенография органов грудной клетки, УЗИ, компьютерная или магнито-резонансная томография органов брюшной полости и грудной клетки.
Акопян Гагик Нерсесович – профессор, доктор медицинских наук, онколог, уролог в Москве
Прием ведет врач высшей категории, уролог, онколог, доктор медицинских наук, профессор. Автор более 100 научных работ.
Онкоурологический стаж – более 15 лет. Помогает мужчинам и женщинам решать урологические и онкоурологические проблемы.
Проводит диагностику, лечение и сложные операции при таких диагнозах, как:
- опухоли почек и верхних мочевых путей;
- рак предстательной железы и мочевого пузыря;
- мочекаменная болезнь;
- аденома простаты;
- гидронефроз, стриктура мочеточника и др.
Психологическая реабилитация
Удаление яичка является мощной психологической травмой для мужчины. Даже несмотря на благоприятный прогноз, излечение от жизнеугрожающей болезни, сохранность эрекции и полового влечения, нормальную способность к воспроизведению потомства, многие мужчины ощущают себя неполноценными из-за наличия одного яичка в мошонке. К счастью, на сегодняшний день эту проблему можно легко решить путем имплантации в мошонку силиконового протеза яичка. Вид мошонки после имплантации и сам протез на ощупь совершенно неотличимы от реального органа.
На консультации уролог подробно ответит на все интересующие вас вопросы
Если не дают покоя затрудненное или учащенное мочеиспускание, боль в поясничной области, кровь в моче, а также другие симптомы (о том, что еще должно вас насторожить, читайте тут), обратитесь за помощью к врачу урологу.
Прием включает:
- знакомство врача с историей болезни пациента;
- осмотр;
- постановку предварительного диагноза, назначение анализов и необходимых процедур.
* Если вы планируете обследоваться сразу после встречи с врачом, отправляйтесь в клинику с наполненным мочевым пузырем.
Не оттягивайте посещение клиники – приходите на консультацию уролога в Государственный центр урологии в Москве — клинику урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И.М. Сеченова. Доверьте свое здоровье грамотному специалисту!
Смогу ли я иметь детей?
Вопреки распространенному заблуждению, удаление одного яичка не приводит к значительному ухудшению оплодотворяющей способности спермы и снижению уровня мужских половых гормонов. Как уже было сказано выше, у половины пациентов с раком яичка качество спермы снижено до операции и улучшается после нее.
Тем не менее, адъювантные (послеоперационные) методы лечения значительно снижают репродуктивную способность. Лучевая и химиотерапия ухудшает качество спермы, операция по удалению забрюшинных лимфатических узлов приводит к нарушению естественного семяизвержения.
Поэтому перед каждым этапом лечения, в том числе перед удалением яичка, пациенту предлагается заморозка (криоконсервация) спермы.
Что такое рак яичек и чем он опасен?
Рак яичка относится к злокачественным типам опухолей, клетки которых способны метастазировать в соседние и отдаленные органы. Как и любая другая злокачественная опухоль, рак яичка представляет угрозу жизни больного.
Раковая опухоль яичка представлена несколькими формами:
- семиномный рак – развивается по типу доброкачественной опухоли, не метастазирует;
- несеминомный рак – быстро распространяется, метастазирует;
- злокачественная лимфома – встречается реже первых двух форм заболевания, опухоль формируется из лимфоидной ткани, быстро растет и метастазирует;
- опухоль Сертоли-Лейдига – малоизученная форма рака, поражающая подростков.
Эмбриональный рак яичек
Кроме вышеперечисленных форм рака яичек выделяют и эмбриональный рак. Его зарождение начинается в период внутриутробного развития. Признаки этого заболевания могут проявиться до начала полового созревания.
Данная форма рака очень опасная, даже после успешного лечения существуют высокие риски развития бесплодия. Кроме того, такой опухоли свойственно метастазировать, даже если ее размеры невелики.
Материалы конгрессов и конференций
Рак яичка: клиническая картина и стадии заболевания.
Вильям Г. Джонс Leeds Teaching Hospital NHS Trust, Cookridge Hospital, Leeds, UK
Клиническая картина.
Рак яичка является сравнительно редкой опухолью, и обычно практикующие врачи нечасто сталкиваются с этой патологией. Как правило, раком яичка болеют мужчины работоспособного возраста от 15 до 50 лет [1]. Клиническая картина заболевания складывается из симптомов, обусловленных наличием первичной опухоли яичка и метастазов, либо их сочетанием. Наиболее частыми признаками первичной опухоли яичка являются боль, увеличение в размерах или отек органа с появлением в нем пальпируемого опухолевого образования. Эти симптомы встречаются у 80-90% пациентов [2]. Лишь 10% больных жалуются на боли, часто сильные, свидетельствующие об ущемлении опухолевых масс, кровотечении или инфаркте в ткани опухоли или о сопутствующем остром эпидидимите. Часто в анамнезе пациентов имеются указания на недавнюю травму области мошонки. Больные могут сообщить также, что пораженное яичко за последнее время изменилось в консистенции и размерах, став более плотным, или, что встречается реже, став мягче и меньше (за счет атрофии). Часто пациенты отмечают возникшее чувство тяжести в мошонке или тупой боли внизу живота или в области мошонки. Нередко первым обнаруживает образование в яичке и настаивает на консультации врача половой партнер пациента. В 5% случаев единственным симптомом заболевания может быть боль в спине. Это очень частый и неспецифический симптом в данной возрастной группе, но он может быть проявлением метастазов рака яичка [3]. Около 3% пациентов имеют признаки гинекомастии, которая возникает в результате секреции опухолевой ткани значительного количества хорионического гонадотропина [4].
Часто симптомы, связанные с наличием метастазов, преобладают над симптомами поражения яичка. Сильные боли в спине могут свидетельствовать об увеличении забрюшинных лимфоузлов, которые сдавливают корешки нервов, или о вовлечении в процесс поясничной мышцы. Часто встречаются желудочно-кишечные симптомы, потеря веса, иногда в брюшной полости пальпаторно обнаруживается опухолевое образование. Распространение опухоли выше диафрагмы может привести к обнаружению в левой надключичной области видимых опухолевых масс и жалобам на одышку, боли в грудной клетке [5]. Очень редко пациенты жалуются на боли в костях, возникающие в результате метастатического поражения скелета. При вовлечении в процесс центральной нервной системы появляются симптомы повышенного внутричерепного давления, эпилептиформные припадки или другие неврологические симптомы. Более 50% пациентов с несеминомой и 25% с семиномой имеют метастазы при обращении к врачу, которые клинически проявляются только в 10% случаев.
Для дифференциального диагноза различных патологических образований в мошонке может использоваться ультразвуковая диагностика [1,6]. Ввиду того, что рак яичка имеет короткий период удвоения клетки (для несеминомы в среднем 3 недели), опухоль может увеличиваться в размерах очень быстро. Поэтому представляется особенно важным быстрое направление такого пациента к специалисту. Это особенно касается пациентов, у которых длительно не может разрешиться гидроцеле или пациентов с эпидидимоорхитом, не отвечающих на терапию антибиотиками более 2 недель. Дифференциальный диагноз рака яичка проводится с эпидидимоорхитом, туберкулезом яичка, гранулематозным орхитом, гидроцеле, гематоцеле, гематомой или грыжей, а также с гуммой и перекрутом яичка. Как бы то ни было, любое образование в яичке должно рассматриваться как возможный рак яичка и любой пациент с подозрением на злокачественную опухоль яичка должен быть немедленно осмотрен хирургом-урологом или онкологом [1].
Несвоевременное (позднее) установление диагноза.
Задержка в диагностике встречается редко и обычно происходит по вине пациента, который долго откладывал визит к врачу [7-10]. Совершенно очевидно, что поздняя диагностика приводит к необходимости лечить более распространенное заболевание и соответственно к худшему прогнозу. Пациенты откладывают визит к врачу по разным причинам: во-первых, это страх венерического заболевания (особенно в случае супружеской неверности), во-вторых, страх того, что лечение может нарушить их сексуальную функцию. Небольшая часть пациентов стесняется обсуждать этот вопрос или даже позволить доктору осмотреть себя, особенно если доктор — женщина.
Для того чтобы уменьшить невежество населения в этом вопросе и уменьшить количество случаев поздней диагностики, необходимы популярные образовательные программы [11]. Они должны объяснять серьезность и потенциальный риск этого заболевания у мужчин в возрасте от 15 до 50 лет, обучить методике самообследования и показать реальную возможность излечения при своевременном обращении к врачу. С другой стороны, доктора должны всегда помнить о том, что любое опухолевое образование в яичке следует расценивать как злокачественное, пока не доказано обратное. В качестве примера можно привести репортажи о спортсмене-велосипедисте, добившемся победы на прошлогоднем турнире Тур-де Франс после излечения рака яичка. Информация об этом случае помогла уменьшить неосведомленность общественности и уменьшить социальные табу на обсуждение данного вопроса в прессе.
Осмотр пациента.
Осмотр пациента начинается с осторожной пальпации яичка. В норме яички имеют плотную, но гомогенную консистенцию и достаточно подвижны. Придаток яичка обычно пальпируется как отдельное образование. Подозрение на опухоль яичка обычно возникает, когда яичко становится более плотным и увеличивается в размерах. Реже яичко становится атрофичным и уменьшается в размерах. При продолжении осмотра производится пальпация паховых областей, живота и надключичных областей для того, чтобы исключить метастатическое поражение лимфоузлов в этих зонах. Осмотр не будет полным без клинического обследования органов грудной клетки и осмотра грудных желез.
Ультразвуковое исследование (УЗИ) области мошонки должно быть включено в обследование пациента с подозрением на злокачественную опухоль яичка и может быть легко выполнено в любом стационаре. УЗИ — неинвазивный, сравнительно недорогой метод, который способен отличить нормальную ткань яичка от опухолевого образования практически в 100% случаев. Магнитно-резонансная томография (МРТ) — более точный метод, однако не может использоваться в рутинной практике ввиду высокой себестоимости метода. Однако в некоторых случаях МРТ может быть использована для разрешения возникающих противоречий между данными УЗИ и физикального осмотра. Орхофуникулэктомия и гистологическое исследование полученного материала уточняют диагноз опухоли яичка. Эта процедура позволяет удалить яичко и не повредить белочную оболочку, что позволяет избежать локального метастазирования или локального рецидива.
Стадирование рака яичка.
Стадия рака яичка устанавливается в соответствии со степенью распространения процесса до удаления первичной опухоли. Как известно, стадирование различных злокачественных опухолей отличается в разных анатомических областях. Рак яичка метастазирует гематогенным и/или лимфогенным путем. По лимфатическим сосудам метастазирование идет в забрюшинное пространство, преимущественно в районе почек. Правосторонние опухоли преимущественно метастазируют в лимфоузлы аорто-кавального промежутка, прекавальные и правые парааортальные лимфоузлы, в то время как опухоли левого яичка имеют тенденцию распространяться в левые парааортальные и преаортальные лимфоузлы. Около 1/5 опухолей правого яичка могут также контралатерально метастазировать в забрюшинные лимфоузлы слева, что нехарактерно для опухолей левого яичка. В дальнейшем метастазы распространяются в лимфлузлы ворот почки и ножек диафрагмы. Наддиафрагмальное метастазирование идет через грудной проток, достигая верхних медиастинальных и надключичных лимфоузлов. Проникновение раковых клеток (эмболов) через надключичную вену в легочный кровоток приводит к появлению легочных метастазов. Прямое лимфогенное распространение через диафрагму, возможно, приводит к появлению метастазов в заднем и нижнем средостении. Гематогенным путем рак яичка метастазирует в легкие, печень, кости, костный мозг, кожу. Это в большей степени характерно для несемином, чем для семином.
Задачей стадирования процесса является определение распространенности и характера метастазов, что в дальнейшем определяет тактику лечения пациента. Уровень сывороточных маркеров ХГ (хорионический гонадотропин), АФП (альфа-фетопротеин) и ЛДГ (лактатдегидрогеназа) должен определяться в пре- и послеоперационном периоде, а в дальнейшем — с недельным интервалом. Ситуация, когда после операции уровень АФП и ХГ не нормализуется, свидетельствует о распространенности заболевания, что делает оправданным выполнение этих серологических проб. В такой клинической ситуации в ближайшее время после орхофуникулэктомии должна быть выполнена КТ (преимущества МРТ пока не доказаны) органов грудной клетки, брюшной полости и таза. КТ или МРТ головного мозга показаны пациентам с множественными метастатическими очагами в легких или при послеоперационном уровне ХГ более 10000 МЕ/мл, т.к. они имеют высокий риск церебральных метастазов.
Стадии рака яичка до 1997 г.
В обход генерального соглашения о том, что I стадия заболевания — это стадия, когда поражено только яичко, в мире до 1997 г. использовались различные классификации. Эта рассогласованность между отдельными центрами не позволяла анализировать результаты различных нерандомизированных исследований. С появлением эффективных схем химиотерапии пришло понимание того, что успех лечения и, соответственно, прогноз заболевания зависят от степени распространенности заболевания. Важными для прогноза являются масса метастатической опухоли, количество вовлеченных групп лимфоузлов и локализация метастазов. Повышенный уровень экспрессии сывороточных опухолевых маркеров АФП и ХГ также стали рассматриваться как индикатор биологической агрессивности опухоли. Предпринималось много попыток, в частности EORTC и MRC [13,14], определить прогностические группы пациентов. Основной задачей была выработка классификации, которая бы определяла прогноз пациента и соответствующую ему терапевтическую тактику.
Классификация.
Анатомическая классификация, предложенная Royal Marsden Hospital (Великобритания) использовалась в Соединенном королевстве и Европе более 20 лет (табл.1) [15]. Эта система отражала вовлечение в патологический процесс лимфоузлов различных локализаций, размеры и количество легочных метастазов. Внелегочные висцеральные метастазы относились к IV стадии заболевания. Эта классификация продолжает использоваться, хотя недавно была несколько изменена. Она остается актуальной для ведения семином и других, более редких видов опухолей, таких как опухоль из клеток Лейдига. Попытки создания классификации с прогностическим значением привели к созданию в 1997 г. новой классификации IGCCCG [16]. Эта классификация была создана благодаря сотрудничеству клиницистов из 10 стран, обобщивших опыт лечения большой группы пациентов (5202 больных несеминомной опухолью яичка и 660 больных семиномной герминогенной опухолью) с использованием комбинаций на основе платиновых производных. Был произведен мультивариантный анализ прогностических факторов этих пациентов по выживаемости и прогрессированию. Как видно из табл.2, было выделено 3 прогностические группы больных (хороший, промежуточный и плохой прогноз). Тремя наиболее важными прогностическими факторами стали: уровень сывороточных маркеров (включая ЛДГ как прогностический индикатор, но не специфический маркер), наличие или отсутствие легочных метастазов, наличие или отсутствие внелегочных висцеральных метастазов и наличие внегонадной опухоли средостения. Важно подчеркнуть, что группа больных с семиномой яичка включала пациентов в большинстве своем (около 80%) имевших I или II стадии заболевания и получавших чаще лучевую терапию, чем химиотерапию. Международный противораковый союз (UICC) признал важность этой работы и включил эту классификацию в 5-ое издание международной TNM-классификации в 1997 г. [17]. Конспект классификации изложен в табл.3. Стадии заболевания представлены табл.4. Эта новая классификация оказалась значительным подспорьем для клиницистов при планировании терапии у пациентов с герминогенными опухолями.
Симптомы заболевания, не связанные с основной опухолью в яичке.
Боль в спине. Опухолевое образование в животе.
Пациенты с метастазами рака яичка в забрюшинное пространство страдают от болей в спине, желудочно-кишечных расстройств (запоры или другие симптомы). Пациент может не заметить опухолевое образование в одном из яичек, а если и заметит, то, как правило, не придает этому большого значения. Такие больные, как правило, жалуются на слабость, быструю умственную и физическую утомляемость. При дальнейшем обследовании может оказаться, что имеются метастазы опухоли и в других органах. Если пациент в тяжелом состоянии, актуальным становится вопрос о начале химиотерапии до удаления первичной опухоли. В таких случаях диагноз герминогенной опухоли яичка ставится на основании повышенных опухолевых маркеров.
Внегонадные забрюшинные герминогенные опухоли.
Первичная внегонадная опухоль при неопределяемой опухоли в яичке в большинстве случаев все-таки оказывается вторичной. При внимательном расспросе в анамнезе у таких пациентов имеются указания на небольшое увеличение яичка в течение нескольких дней или недель в прошлом, зачастую имевшее место много месяцев и даже лет назад. Механизм развития внегонадных опухолей в данной ситуации таков: рост опухоли яичка был настолько стремителен, что он опережал собственный ангиогенез, и ткань опухоли яичка подверглась некрозу, успев, однако дать метастатические отсевы в забрюшинное пространство или средостение. Часто в таких случаях при гистологическом исследовании после орхофуникулэктомии в яичке может быть обнаружен рубец. При осмотре такое яичко атрофично, а при УЗИ возможно обнаружение патологии в яичке [18].
Герминогенные опухоли средостения.
Около 5-7% всех герминогенных опухолей развиваются вне гонад — в средостении или забрюшинном пространстве. В то время как большинство забрюшинных внегонадных опухолей на самом деле имеют гонадное происхождение, внегонадные опухоли средостения чаще истинно внегонадные и имеют отличную от истинных опухолей яичка природу и биологические характеристики [19]. Для внегонадной несеминомной герминогенной опухоли средостения прогноз совершенно другой, и по последней IGCCCG классификации эта группа опухолей отнесена в категорию плохого прогноза. Первичные семиномы, которые составляют приблизительно 30-40% злокачественных опухолей средостения, имеют хороший прогноз и хорошо поддаются стандартной химиотерапии. Большой объем опухоли в средостении у таких пациентов обычно обнаруживается случайно при обследовании по поводу жалоб на одышку или дискомфорт (боли) в области сердца. Молодые пациенты с признаками гинекомастии для исключения опухоли, продуцирующей ХГ, должны подвергаться рентгенографии легких.
Другие метастатические проявления.
У пациентов с агрессивным диссеминированным раком яичка (обычно это несеминома с элементами трофобласта) могут встречаться метастазы любой локализации: в головной мозг, печень, кости, костный мозг, кожу, лимфоузлы грудной и брюшной полости, головы и шеи. Иногда диагноз ставится на основании биопсии материала из этих очагов. Очень часто морфологическая интерпретация затруднена, особенно в случае опухоли с низкой степенью дифференцировки. Морфологи часто дают ответ «метастазы аденокарциномы из не выявленного первичного очага». Поэтому у любого пациента молодого возраста с метастатическими проявлениями вышеуказанных локализаций должен проводиться дифференциальный диагноз с герминогенной опухолью яичка. Уровень АФП и ХГ может дать полезную информацию в данной ситуации. При лечении такого пациента, даже при отсутствии четких данных в пользу этого диагноза, необходимо рассмотреть перспективу проведения химиотерапии с включением препаратов платины.
Таблица 1.
Классификация Royal Marsden Hospital [15]
| Стадии | |
| I IM | Нет признаков заболевания за пределами яичка Повышение маркеров только |
| II IIA IIB IIC IID* | Вовлечение лимфоузлов ниже диафрагмы Максимальный размер Максимальный размер 2-5 см Максимальный размер >5 Максимальный размер >10 см |
| III | Вовлечение лимфоузлов выше и ниже диафрагмы Забрюшинные лимфоузлы A, B, C, как выше Медистинальные лимфлузлы M+ Шейные лимфоузлы N+ |
| IV | Висцеральные метастазы Забрюшинные лимфозлы как при стадии II Медистинальные или шейные лимоузлы как при стадии III Метастазы в легкие: — L1 — L2 множественные метастазы максимальным размером — L3 множественные метастазы максимальным размером >2 см Метастазы в печени H+ Метастазы в другие органы и ткани указать дополнительно |
Таблица 2.
Классификация IGCCC. [16]
| Несеминомные опухоли | Семинома |
| Хороший прогноз при наличии всех признаков: | |
| Опухоль яичка/внегонадная забрюшинная Метастазы в лимфоузлы и/или легкие AФП ХГ ЛДГ 56% всех больных с несеминомами 5-летняя выживаемость 92% | Любая локализация первичной опухоли Метастазы в лимфоузлы и/или легкие Нормальный АФП Любой ХГ Любая ЛДГ 90% с метастатической семиномой 5-летняя выживаемость 86% |
| Умеренный прогноз при наличии всех признаков: | |
| Опухоль яичка/внегонадная забрюшинная Метастазы в лимфоузлы и/или легкие AФП * 1000 и *10000 нг/мл или ХГ * 5000 ед/л или * 50000 ед/л или ЛДГ* 1.5 норм * 10 норм 28% всех больных с несеминомами 5-летняя выживаемостьl 80% | Любая локализация первичной опухоли Метастазы в печень, кости, головной мозг Нормальный АФП Любой ХГ Любая ЛДГ LDH 10% семином 5-летняя выживаемость 73% |
| Плохой прогноз при наличии хотя бы одного признака: | |
| Внегонадная опухоль средостения Метастазы в печень, кости, головной мозг АФП>10000 нг/мл или ХГ>50000 ед/л или ЛДГ>10 норм 16% всех больных с несеминомами 5-летняя выживаемостьl 48% | Больные семиномы не подподают под понятие плохого прогноза |
Tаблица 3.
Классификация TNM 1997 года [17]
| Яичко | |
| PTis pT1 pT2 pT3 pT4 | Внутриканальцевая опухоль Яичко и придаток, нет инвазии венозных и лимфатических сосудов Яичко и придаток, есть инвазия венозных и лимфатических сосудов Опухоль прорастает канатик Опухоль прорастает белочную оболочку |
| Забрюшинные лимфоузлы | |
| N1 N2 N3 | >2 >5 cm |
| Отдаленные метастазы | |
| M1a M1b | Метастазы в лимфоузлы выше диафрагмы и/или легкие Метастазы в печень, кости, головной мозг |
Tаблица 4.
Распределения по стадиям согласно классификации TNM, 1997. [17]
| Стадии | Т | N | М | Маркеры |
| Стадия 0 | pTis | NO | MO | SO, SX |
| Стадия I | pT1-4 | NO | MO | SX |
| Стадия IA | pT1 | NO | MO | SO |
| Стадия IB | pT2 | NO | MO | SO |
| pT3 | NO | MO | SO | |
| pT4 | NO | MO | SO | |
| Стадия IS | любая pT/TX | NO | MO | S1-3 |
| Стадия II | любая pT/TX | N1-3 | MO | SX |
| Стадия IIA | любая pT/TX | N1 | MO | SO |
| любая pT/TX | N1 | MO | S1 | |
| Стадия IIB | любая pT/TX | N2 | MO | SO |
| любая pT/TX | N2 | MO | S1 | |
| Стадия IIC | любая pT/TX | N3 | MO | SO |
| любая pT/TX | N3 | MO | S1 | |
| Стадия III | любая pT/TX | любая N | M1, M1a | SX |
| Стадия IIIA | любая pT/TX | любая N | M1, M1a | SO |
| любая pT/TX | любая N | M1, M1a | S1 | |
| Стадия IIIB | любая pT/TX | N1-3 | MO | S2 |
| любая pT/TX | любая N | M1, M1a | S2 | |
| Стадия IIIC | любая pT/TX | N1-3 | MO | S3 |
| любая pT/TX | любая N | M1, M1a | S3 | |
| любая pT/TX | любая N | M1b | любая S |
Опухолевый маркеры — S
| ЛДГ | ХГ (mIU/мл) | АФП (ng/мл) | ||
| SX | опухолевые маркеры не определялись или неизвестны | |||
| S0 | опухолевые маркеры в пределах нормы | |||
| S1 | S2 | 1.5 — 10 x ВГН* | 5000 — 50000 | 1000 — 10000 |
| S3 | >10 x ВГН* | >50000 | >10000 | |
* ВГН -верхняя граница нормы
Список литературы.
1. Scottish Intercollegiate Guidelines Network (SIGN). Guidelines on the management of adult testicular germ cell tumours. Royal College of Physicians of Edinburgh. Edinburgh, 1998.
2. Cancer Research Campaign. Factsheet 16 1998: Testicular Cancer — UK. London, CRC, 1998.
3. Cantwell BMJ, Macdonald I, Campbell S, Millward MJ, Roberts JT. Back pain delaying diagnosis of metastatic testicular tumours. Lancet 1989, ii, 739-740.
4. Rustin GJ, Vogelzang NJ, Sleiffer DT, Nisselbaum JN. Consensus statement on circulating tumour markers and staging patients with germ cell tumours. In: Newling DWW, Jones WG (eds): EORTC Genitourinary Group Monograph 7: Prostate and Testicular Cancer. Wiley-Liss, New York. Prog Clin Biol Res 1989; 357: 277-284.
5. Kennedy BJ. Testis Cancer: Clinical signs and symptoms. In: Vogelzang NJ, Scardino PT, Shipley WU, Coffey DS. (eds). Comprehensive Textbook of Genitourinary Oncology. (2nd Edition). Lippincott Williams and Wilkins, Philadelphia, 2000. pp 877-879.
6. Thomas G, Jones W, van Oosterom A, Kawai T: Consensus statement on the investigation and management of testicular seminoma 1989. In: Newling DWW, Jones WG (eds): EORTC Genitourinary Group Monograph 7: Prostate and Testicular Cancer. Wiley-Liss, New York. Prog Clin Biol Res 1989; 357: 285 — 294.
7. Jones WG, Appleyard I. Delay in diagnosing of testicular tumours. Br Med J 1985, 290: 1550.
8. Thornhill JA, Fennelley JJ, Kelly DG, Walsh A, Fitzpatrick JM. Patients delay in the presentation of testis cancer in Ireland. Br J Urol 1987, 59: 447.
9. Medical Research Council Working Party on Testicular Tumours. Prognostic factors in advanced non-seminomatous germ-cell testicular tumours: results of a multicentre study. Lancet 1985, i: 8-12.
10. Chilvers C, Saunders M Bliss J, Nicholls J, Horwich A. Influence of delay on prognosis in testicular teratoma. Br J Cancer 1989, 59:126-128.
11. Jones WG. Testicular cancer. Br Med J 1987, 295:1488.
12. Stoter G, Sylvester R, Sleijfer DT, et al: Multivariate analysis of prognostic factors in patients with disseminated nonseminomatous testicular cancer: Results from an EORTC multiinstitutional phase III study. Cancer Res 1987; 47: 2714 -2718.
13. Mead GM, Stenning SP: Prognostic factors in metastatic non-seminomatous germ cell tumours: the Medical Research Council studies. Eur Urol 1993;23:196-200.
14. Mead GM, Stenning SP, Parkinson MC et al: The Second Medical Research Council study of prognostic factors in nonseminomatous germ cell tumors. Medical Research Council Testicular Tumour Working Party. J Clin Oncol 1992; 10:85-94.
15. Peckham MJ: Investigation and staging: general aspects and staging classification; in Peckham M (ed): The management of Testicular Tumours. Edward Arnold, London, 1971, pp 89 — 101. 19.
16. The International Germ Cell Cancer Collaborative Group: International Germ Cell Consensus classification: A prognostic factor-based staging system for metastatic germ cell cancers. J Clin Oncol 1997; 15: 594 — 603.
17. Sobin LH, Wittekind Ch, (eds): TNM classification of Malignant Tumours (UICC — International Union Against Cancer). Wiley-Liss, New York, 1997, pp 174 — 179
18. Azzopardi JG, Mostofi FK, Theiss EA. Lesions of testes observed in certain patients with widespread choriocarcinoma and related tumors. Am J Pathol 1961, 38: 207-225.
19. Nichols CR. Mediastinal Germ Cell Tumours. In: Jones WG, Appleyard I, Harnden P, Joffe JK. (eds). Germ Cell Tumours IV. John Libbey, London, 1998. pp. 197-201