17.05.2017
Симптомы лимфомы у детей и опасность болезни для ребенка
Лимфома – это клональное заболевание лимфатической системы, которое развивается из одной мутировавшей клетки и заполняет собой весь организм. Болезнь часто проявляется в детском возрасте, значительно нарушая образ жизни человека, замедляя развитие ребенка. Без адекватного и своевременного лечения лимфома у детей приводит к смерти, поэтому важно обращать внимание на первые симптомы и сразу обращаться к врачу.
Патологический процесс начинается в одном из лимфатических узлов. По неизвестным причинам появляется одна атипичная клетка, которая путем многоразового деления распространяется и поражает систему, отвечающую за важнейшую функцию – иммунитет.
Лишь когда раковые клетки достигают большого количества, они вызывают соответствующую клиническую картину.
На ранние симптомы (вялость ребенка, потеря массы тела, повышенная потливость, безболезненное увеличение некоторых лимфоузлов) родители могут не обратить внимания, что приведет к потере драгоценного времени, необходимого для лечения.
Что такое лимфомы?
Лимфомы относятся к группе гемобластозов, то есть опухолевых заболеваний, которые развиваются из клеток крови. Условно к гемобластозам причисляют:
- лейкозы — с первичной локализацией в костном мозге
- нелейкемические гемобластозы — характеризующиеся опухолевой локализацией вне костного мозга. Это неходжкинские лимфомы и лимфома Ходжкина.
Неходжкинские лимфомы (НХЛ) ‒ это злокачественное заболевание лимфатической системы. Название «злокачественная лимфома» дословно обозначает «злокачественное увеличение лимфатических узлов». Этот медицинский термин объединяет большую группу онкологических заболеваний, которые начинаются в клетках лимфатической системы.
Распространенность НХЛ у детей:
- В детском возрасте НХЛ занимают 3 место среди всей онкологической патологии, составляя 5-7%.
- Частота заболевания у детей до 15 лет составляет 1:700-750 человек. Мальчики болеют чаще, чем девочки. Пик заболеваемости приходится на возраст от 3 до 9 лет.
- Крайне редко НХЛ встречаются у детей до 3-х лет.
Когда следует показать ребенка к врачу?
- Если есть увеличение хотя бы одного лимфатического узла, что нельзя связать с инфекционным процессом.
- Если ребенок вялый, слабый, перестал успевать в школе, много спит.
- Если при сохранении прежнего питания малыш теряет в весе.
- Если периодически или постоянно отмечается потливость, преимущественно в ночное время.
- Если регулярно повышается температура тела и держится на уровне 37,1-37,4.
- Если у ребенка есть хронические заболевания, которые долго лечатся и не удается их ввести в состояние ремиссии.
Причины развития лимфом
Болезнь начинает развиваться, когда лимфоциты мутируют, то есть злокачественно изменяются. Почему это происходит, неизвестно. Лимфоциты — это группа белых клеток крови, которые находятся, в основном, в лимфатической ткани. Поэтому неходжкинские лимфомы могут появляться везде, где есть лимфатическая ткань. Чаще всего болезнь развивается в лимфатических узлах. Но она также может развиваться в других лимфоидных тканях и лимфоидных органах, например, селезёнке, тимусе (вилочковой железе), миндалинах и лимфатических бляшках тонкого кишечника.
Некоторые вирусы могут провоцировать возникновение НХЛ. В ряде исследований была установлена возможная связь вирусов и некоторых форм НХЛ.
Течение заболевания
Прогрессирование лимфомы в значительной мере определяется морфологией и иммунологией клетки, положившей начало опухолевому росту.
Так, если клетка трансформировалась в злокачественную на раннем этапе своего развития и не успела покинуть костный мозг, то в результате имеется картина преимущественно костно-мозговых опухолей (острый лимфобластный лейкоз, лимфобластная лимфома).
В тех случаях, когда родоначальницей опухолевого клона становится более зрелая клетка лимфоидного ряда, в процессе созревания покинувшая костный мозг, поражение исходно локализуется в периферических лимфоидных органах и характеризуется более благоприятным течением.
Клинические стадии НХЛ
- I стадия — поражение опухолью отдельных лимфоузлов одной анатомической группы или поражение одной лимфоидной ткани. За исключением поражения лимфоидной ткани внутри груди и в брюшном пространстве.
- II стадия — поражение опухолью лимфоузлов нескольких анатомических групп или поражение других лимфоидных тканей с локальным распространением и без локального распространения. Но все пораженные опухолью регионы находятся по одну сторону диафрагмы.
- III стадия — поражение опухолью лимфоузлов или лимфоидной ткани с обеих сторон диафрагмы. Или опухоль поразила лимфоидную ткань или другие органы внутри груди — средостение, плевра, вилочковая железа, легкие. Также обширные неоперабельные опухоли в брюшной полости.
- IV стадия — поражение опухолью центральной нервной системы (ЦНС) и (или) костного мозга.
Неходжкинские лимфомы у детей и подростков характеризуются быстрым прогрессированием онкологического процесса. Опухоль растет так быстро, что большинство детей поступают в клинику уже в III-IV стадии заболевания.
Однако, вне зависимости от стадии процесса, лимфомы в детском возрасте имеют хорошую чувствительность к химиотерапевтическому лечению, что позволяет излечить до 80% пациентов.
Получить бесплатную консультацию
Ведущие специалисты Центра ответят на ваши вопросы.
Получить консультацию
Узнать цену
Лимфомы – это вид злокачественных опухолей, которые поражают лимфатическую систему. Неходжкинские лимфомы включают в себя все лимфомы, кроме лимфомы Ходжкина. Эта группа заболеваний очень неоднородна и включает в себя очень разные по характеру течения, по своему строению и характеристикам.
В структуре онкологической заболеваемости доля неходжкинских лимфом (лимфосарком) составляет примерно 3 %. В Беларуси этот показатель несколько ниже.
Стоит отметить, что за последние 10 лет наблюдается увеличение заболеваемости НХЛ во многих странах мира, в том числе и в Беларуси. Если в 2001 год наблюдалось 470 случаев, то в 2010 году уже 638, т.е. заболеваемость выросла в 1,4 раза.
Клинические симптомы лимфом
Нередко первым проявлением заболевания становится увеличение лимфатических узлов, которые, как правило, не болят, приобретают каменистую плотность, сливаются в конгломераты. Лимфатические узлы могут определяться в области головы, на шее, руках, ногах, в подмышечных впадинах, паховых областях, в грудной или брюшной полостях. Часто болезнь переходит на другие органы — селезенку, печень, мозговые оболочки, кости, костный мозг.
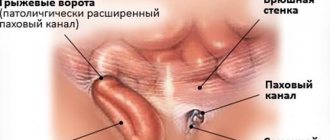
При локализации опухоли в животе у больного могут возникнуть тошнота, рвота, потеря аппетита, что быстро приводит к значительному снижению веса и обезвоживанию. Часто пациенты жалуются на боли в животе, а при осмотре определяется крупная, плотная опухоль больших размеров. Рис.1. Заболевание может проявляться кишечной непроходимостью, синдромом «острого живота», связанными с кровотечением, инвагинацией, перфорацией пораженной опухолью кишки, которые требуют немедленного квалифицированного хирургического лечения.
Рис. 1. Узловое образование правой почки, сливающееся с конгломератом увеличенных забрюшинных лимфатических узлов – специфическое поражение при лимфоме
Нередко увеличиваются печень и селезенка.
При локализации опухолевого процесса в грудной клетке типичными жалобами становятся кашель, затрудненное дыхание и глотание, иногда – потеря голоса.
Очень грозным осложнением, развивающимся при резком и значительном увеличении лимфатических узлов средостения является синдром сдавления верхней полой вены. Он проявляется нарушением дыхания, отеком и синюшностью лица и шеи. Появление этих симптомов угрожает жизни больного и требует незамедлительного обращения за медицинской помощью.
Кроме того, может развиваться скопление жидкости в плевральной полости и околосердечной сумке, что также быстро приводит к возникновению дыхательных расстройств.
Заболевание может манифестировать с появления жалоб на заложенность носа, нарушение дыхания, ощущение инородного тела при глотании, что встречается при поражении лимфоглоточного (Вальдейерова) кольца. При осмотре отмечается увеличение миндалин, свисание опухоли из носоглотки, которая нередко закрывает вход в ротоглотку. При этой локализации наиболее часто обнаруживаются увеличенные шейные и подчелюстные лимфатические узлы.
При купании и переодевании ребенка родители могут заметить появление узловатых образований величиной от горошины до размера грецкого ореха, плотной консистенции телесного или синюшно-красноватого цвета с возможным изъязвлением на поверхности. Так проявляет себя поражение мягких тканей при лимфоме. Излюбленной локализацией мягкотканных образований является волосистая часть головы, передняя грудная и брюшная стенка, спина.
У мальчиков заболевание нередко может проявляться увеличением размеров мошонки.
При поражении центральной нервной системы характерны такие симптомы, как головная боль, нарушение зрения, слуха, речи, парезы и параличи.
Первичное поражение костей у детей и подростков встречается редко (2-4%). При этом поражаются кости таза, лопатки, трубчатые кости с наличием различных размеров участков разрушения костной структуры.
Методы диагностики лимфом у детей и подростков
При появлении у ребенка жалоб, описанных выше, необходимо незамедлительно обратиться к педиатру. Если история болезни ребёнка, тщательный осмотр, результат клинического анализа крови, а также ультразвуковое и/или рентгенологическое обследование позволяют заподозрить неходжкинскую лимфому, ребенка направляют в специализированную клинику детской онкологии и гематологии.
В специализированном стационаре проводится комплексное обследование:
- Анализ опухолевой ткани: исследование пораженного лимфатического узла или другой пораженной ткани. Образцы материала получают хирургическим путем. Опухолевую ткань отправляют на цитологический, иммунологический и генетический анализы. По результатам этих исследований можно точно сказать, заболел ли ребёнок неходжкинской лимфомой, и если да, то какой именно её формой.
- Определение распространенности болезни в организме: ультразвуковое исследование органов брюшной полости, забрюшинного пространства и малого таза, компьютерная томография грудной клетки, брюшной полости и малого таза, магнитно-резонансная томография головного и спинного мозга (если есть показания). Чтобы проверить, попали ли опухолевые клетки в центральную нервную систему, проводят люмбальную пункцию – берут спинномозговую жидкость и исследуют, есть ли в ней опухолевые клетки или нет. Также всем детям выполняют пункцию костного мозга, чтобы узнать, успели ли в него попасть злокачественные клетки или нет.
- Для оценки работы сердца проводят электрокардиографию и Эхо-кардиографию.
- Комплексные лабораторные исследования: клинические анализы крови, мочи, биохимический анализ крови с оценкой функции почек и печени, определением мочевой кислоты, электролитов, лактатдегидрогеназы (ЛДГ), исследование свертывающей системы крови (коагулограмма), определение группы крови и резус-фактора.
Современные программы лечения неходжкинских лимфом у детей основаны на индивидуальном подходе с учетом различных морфологических и клинических вариантов заболевания.
благотворительный фонд
Суть болезни
Лимфома – это злокачественное опухолевое заболевание лимфатической системы. Среди лимфом выделяют лимфому Ходжкина и все остальные виды лимфом — неходжкинские лимфомы (НХЛ). Когда говорят просто «лимфома», чаще всего подразумевают именно неходжкинскую лимфому.
При лимфоме опухоль состоит из лимфоидных клеток (зрелых или клеток-предшественников), которые образуют скопления в лимфоузлах, а также во внутренних органах: селезенке, желудке, кишечнике, легких, центральной нервной системе (головном и спинном мозге) и др.
Существует множество разновидностей НХЛ, различающихся по своей природе: согласно классификации Всемирной организации здравоохранения, их несколько десятков. Для лечения и прогноза особенно важно подразделение лимфом на индолентные (вялотекущие), то есть относительно медленно прогрессирующие даже в отсутствие специфического лечения, и агрессивные, то есть быстро развивающиеся. Дети и подростки болеют почти исключительно агрессивными лимфомами, что предопределяет тактику их лечения.
По тому, из каких именно видов лимфоидных клеток возникает опухоль, выделяют В-, Т- и (редко) NK-клеточные лимфомы. Большинство лимфом – В-клеточные.
«Спектр» НХЛ детского возраста имеет свои особенности: как уже говорилось, речь обычно идет о быстро прогрессирующих агрессивных лимфомах, при этом в опухолевый процесс часто вовлекаются костный мозг и/или центральная нервная система. В то же время лимфомы у детей обычно хорошо поддаются терапии. Среди наиболее распространенных НХЛ, встречающихся у детей и молодых пациентов, можно назвать лимфому Беркитта (агрессивная В-клеточная лимфома), диффузные В-крупноклеточные лимфомы, лимфобластные лимфомы (как правило, Т-клеточные), анапластическую крупноклеточную лимфому.
Как и в случае лимфомы Ходжкина, при НХЛ в зависимости от распространенности процесса выделяют четыре стадии. Но для определения стадии НХЛ у детей обычно используется модифицированная шкала, разработанная Мерфи (больница Сент-Джуд, США). Так, IV стадией заболевания по этой шкале считается НХЛ с вовлечением костного мозга, центральной нервной системы и/или с поражением костей скелета.
Поскольку при лимфомах опухоль состоит из клеток лимфоидной природы, некоторые НХЛ могут быть близки к острому лимфобластному лейкозу по характеристикам опухолевых клеток и стратегии лечения. Однако при лейкозе, в отличие от лимфомы, злокачественный процесс затрагивает в первую очередь костный мозг. Иногда трудно провести четкую границу между лейкозом и лимфомой, и тогда в качестве условного порогового значения обычно принимают обнаружение в миелограмме (то есть при исследовании клеточного состава образца костного мозга) 25% лимфобластов: если их меньше, то это лимфома, а если больше, то лимфобластный лейкоз.
Частота встречаемости, факторы риска
Суммарная заболеваемость всеми видами НХЛ в европейских странах составляет 12-15 случаев на 100 тысяч населения в год. Риск возникновения НХЛ увеличивается с возрастом, и у детей неходжкинские лимфомы сравнительно редки: к детскому и подростковому возрасту относится не более 5% всех случаев НХЛ. Однако все же лимфомы занимают в структуре злокачественных заболеваний детского возраста третье место по частоте – после лейкозов и опухолей центральной нервной системы. Мальчики болеют чаще, чем девочки; дети дошкольного возраста болеют редко.
Вероятность возникновения НХЛ, как и многих других онкологических заболеваний, повышена у людей, ранее получавших облучение по поводу других опухолей или подвергавшихся воздействию канцерогенных веществ. Пациенты с врожденными (синдром Вискотта-Олдрича, синдром Ниймеген, атаксия-телангиэктазия и др.) или приобретенными иммунодефицитными состояниями также находятся в группе риска.
Инфицирование вирусом Эпштейна-Барр связано с повышенным риском заболевания различными видами лимфом, включая лимфому Беркитта.
Признаки и симптомы
При агрессивных лимфомах детского возраста первичная опухоль может возникнуть в самых различных областях тела, включая центральные. Симптомы болезни зависят от первичной локализации опухоли и ее распространенности. Они могут нарастать очень быстро, вызывая необходимость в немедленной госпитализации больного.
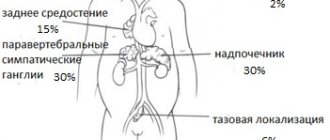
Так, опухоль нередко возникает в средостении, то есть в средних отделах грудной полости (в частности, это характерно для лимфобластных Т-клеточных лимфом), и может поражать все группы лимфоузлов этой области. При этом могут наблюдаться такие симптомы, как ощущение давления и распирания в груди, затрудненное глотание, одышка, синюшность кожи (цианоз). Таким пациентам необходимо срочное лечение в стационаре.
При В-клеточных НХЛ детского возраста первичная опухоль чаще всего возникает в брюшной полости. Наблюдается поражение кишечника и/или внутрибрюшных лимфатических узлов. При этом первым симптомом бывает боль в животе, увеличение его объема, нередко развитие кишечной непроходимости, которая требует неотложного хирургического вмешательства.
Специфические симптомы могут возникнуть при лимфомах, поражающих глоточное кольцо: изменяется тембр голоса, увеличиваются миндалины.
При поражении периферических лимфатических узлов (шейных, надключичных, подмышечных, паховых и т.п.) они становится увеличенными и плотными, но при этом безболезненны.
По мере развития поражения различных органов могут возникать и другие специфические признаки. Так, при вовлечении в опухолевый процесс центральной нервной системы могут возникнуть неврологические симптомы, включая судороги, частичные параличи, нарушения зрения. Иногда наблюдаются признаки поражения костей, носоглотки и т.п.
К возможным «общим» симптомам лимфомы относятся слабость, потеря веса, иногда — повышение температуры, не связанное с инфекционным процессом.
Диагностика
При диагностике НХЛ важно не только обнаружить факт наличия лимфомы, но и определить ее конкретный вариант, так как от этого зависят лечение и прогноз.
При подозрении на лимфому производится срочное обследование, включая биопсию опухолевых очагов. Морфологические и иммуногистохимические исследования взятого образца позволяют отличать НХЛ от лимфомы Ходжкина и точнее определить конкретный вид НХЛ. К дополнительным методам исследования, используемым в некоторых случаях, относятся цитогенетические и/или молекулярно-генетические анализы.
Чтобы понять, затрагивает ли опухолевый процесс костный мозг (и если да, то в какой мере), производится костномозговая пункция с последующим анализом полученного образца. Подтвердить или исключить поражение центральной нервной системы можно благодаря использованию пункции спинномозгового канала с анализом ликвора на присутствие опухолевых клеток.
Кроме того, обязательно нужны визуализирующие исследования, которые позволяют оценить распространенность опухолевого процесса. Так, чтобы выявить увеличение лимфоузлов средостения, применяется рентгенография грудной клетки, а для уточнения информации необходима компьютерная томография (КТ). Для оценки состояния органов брюшной полости, забрюшинного пространства и малого таза применяются ультразвуковое исследование (УЗИ), КТ и позитронно-эмиссионная томография (ПЭТ).
Проводятся и обычные лабораторные исследования, включая клинический анализ крови. В биохимическом анализе крови особенно важен уровень лактатдегидрогеназы (ЛДГ, LDH), который может служить показателем активности опухоли и использоваться при определении необходимого объема лечения.
Лечение
Агрессивные лимфомы лучше поддаются терапии, чем индолентные, и во многих случаях могут быть излечены полностью, особенно при ранней диагностике. Основным методом лечения агрессивных лимфом является полихимиотерапия, в то время как лучевая терапия и оперативное лечение имеют вспомогательное значение. Это связано с тем, что агрессивная НХЛ – не локальный, а системный процесс, и поэтому терапия должна быть направлена не столько на конкретную пораженную область, сколько на организм в целом.
Поскольку характеристики опухолевых клеток при разных видах лимфом отличаются друг от друга, методы лечения различных НХЛ тоже должны отличаться. Так, у детей используются различные подходы к лечению В-клеточных лимфом (таких как лимфома Беркитта), Т-клеточной лимфобластной лимфомы и анапластической крупноклеточной лимфомы. Отчасти именно это и объясняет успехи, достигнутые в лечении НХЛ детского и юношеского возраста за последние 20 лет.
Существует целый ряд протоколов интенсивной химиотерапии для лечения различных видов НХЛ — так, широко применяются протоколы, основанные на модификации разработок немецко-австрийской группы BFM, и некоторые другие.
При лечении В-клеточных лимфом, к которым относится большинство лимфом у детей и молодых людей, обычно используется несколько коротких интенсивных курсов полихимиотерапии с высокими дозами химиопрепаратов; продолжительность лечения составляет 2-5 месяцев. Производится также интратекальная терапия для профилактики поражения центральной нервной системы. Кроме цитостатических препаратов, в терапии В-клеточных НХЛ в последние годы успешно используется ритуксимаб («Мабтера»); этот препарат принадлежит к классу моноклональных антител и обеспечивает специфическое воздействие на В-лимфоциты.
Лечение лимфобластной лимфомы у детей очень схоже с лечением острого лимфобластного лейкоза: проводятся курсы индукции ремиссии и консолидации, используются также курсы реиндукции и, возможно, интратекальная терапия для лечения и/или профилактики поражения центральной нервной системы. За интенсивным больничным лечением идет длительный этап поддерживающей терапии. Суммарная продолжительность лечения составляет до 2-3 лет.
В арсенал врачей входят и новые препараты. Так, во многих случаях анапластической крупноклеточной лимфомы, плохо поддающихся стандартной терапии, может помочь брентуксимаб ведотин («Адцетрис») или кризотиниб («Ксалкори»).
Интенсивная химиотерапия лимфом может повлечь за собой различные осложнения. Одним из самых грозных среди них является синдром лизиса опухоли – комплекс нарушений обмена веществ, связанных с гибелью большого числа опухолевых клеток. Это может привести к тяжелым поражениям органов, прежде всего почек. Также нередки инфекционные осложнения вследствие снижения иммунитета. Поэтому необходимы внимательное наблюдение за состоянием пациента, профилактика осложнений и их купирование.
При неэффективности стандартной терапии или при рецидиве болезни может применяться трансплантация костного мозга, особенно у молодых пациентов. Если в опухолевый процесс не вовлечен костный мозг, то чаще производится аутологичная трансплантация, в противном случае (и при наличии совместимого донора) – аллогенная, то есть от донора. К сожалению, рецидив лимфомы обычно означает ухудшение прогноза, при некоторых вариантах болезни – очень существенное.
Прогноз
Агрессивные виды лимфом без лечения приводят к скорой гибели больного. Однако современные методы терапии позволяют добиться высокой выживаемости пациентов. По данным развитых стран, свыше 80% детей и молодых людей с различными видами агрессивных НХЛ могут достигнуть полного излечения.
Важную роль играют своевременная диагностика и быстрое начало терапии, специфичной для конкретной разновидности НХЛ, а также соблюдение строгих правил сопроводительной терапии, профилактики и лечения инфекций.
Общие принципы лечения неходжкинских лимфом
- При I и II стадиях заболевания применяется менее интенсивная химиотерапия.
- При всех вариантах НХЛ у детей обязательно проводится профилактика поражения центральной нервной системы.
- При интенсивной программной полихимиотерапии лимфом из зрелых клеток у детей лучевая терапия не показана.
- Полихимиотерапия проводится на фоне комплекса адекватной сопроводительной терапии.
Причины возникновения НХЛ
Первопричина развития онкопроцесса в настоящий момент не выяснена. Существуют факторы, провоцирующие возникновение болезни:
- вирусные и бактериальные инфекции (преимущественно вирус Эпштейн-Барра, ВИЧ, вирус гепатита, H. pylori и другие инфекционные агенты);
- длительный контакт с канцерогенными веществами;
- прием цитостатиков;
- эпизоды радиоактивного облучения;
- аутоиммунные заболевания в анамнезе (системная красная волчанка, тиреоидит, рассеянный склероз);
- генетические (врожденные) нарушения (синдром Клайнфельтера);
- отягощенная наследственность (наличие болезни у близких родственников).
Лечение зрелых Т- и В-клеточных лимфом
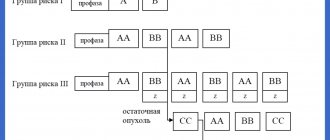
Для терапии зрелоклеточных лимфом применяется жесткое, но непродолжительное лечение (до полугода) с использованием высокодозной полихимиотерапии и иммунотерапии (рис. 2).
Лечение проводится короткими интенсивными курсами — от 2 до 6. Их количество зависит от стадии болезни и группы риска ребенка. Для определения группы риска учитываются такие параметры, как радикальность операции (если она была), размеры и локализация опухоли, уровень ЛДГ в крови и поражение костного мозга и центральной нервной системы.
Для терапии зрелых В-клеточных лимфом, клетки которых экспрессируют CD20-антиген, используется таргетный препарат ритуксимаб (мабтера, ацеллбия).
Рис. 2. Протокол NHL-BFM для лечения зрелых В-клеточных лимфом
Лечение лимфобластных лимфом из Т- и В-предшественников
Лечение детей с лимфобластной лимфомой — длительное, непрерывное в течение 2 лет. Оно состоит из нескольких следующих друг за другом фаз: профаза, индукция – протокол I, консолидация – протокол М, реиндукция – протокол II, профилактика поражения центральной нервной системы. Рис. 3.
Для профилактики поражения ЦНС используются введение химиопрепаратов в спинномозговой канал и лучевая терапия. Поддерживающая терапия проводится в течение 1,5 лет.
Интенсивность программы лечения зависит от стадии заболевания.
Рис. 3. Протокол NHL-BFM для лечения лимфобластных лимфом из Т- и В-предшественников
Прогноз и профилактика крупноклеточной лимфомы
Прогноз течения диффузной В крупноклеточной лимфомы зависит от показателя IPI. Чем больше баллов, тем хуже прогноз. Для больных, имеющих 4-5 баллов (высокий риск), пятилетняя выживаемость колеблется в пределах 31%. При низких рисках пятилетняя выживаемость составляет около 91%.
Что касается специфической профилактики, то ее на сегодняшний день не существует, а все рекомендации для минимизации риска заболевания сводятся к ведению здорового образа жизни и правильному питанию.
Запись на консультацию круглосуточно
+7+7+78
Диспансерное наблюдение при НХЛ
Динамическое наблюдение за детьми и подростками проводится в течение не менее 3-х лет после завершения лечебной программы.
В первые 3 месяца пациент обследуется каждый мес, в последующие 9 месяцев – каждый квартал, затем раз в полгода.
Обследование включает осмотр пациента с оценкой жалоб, клинический и биохимический анализы крови с определением ЛДГ, УЗИ очагов первичного поражения, рентгенограмм грудной клетки, по показаниям используются КТ/МРТ.
В последние годы для динамического наблюдения за излеченными больными с целью ранней диагностики рецидива широкое распространение получил метод ПЭТ/КТ всего тела с глюкозой.
Диагностика диффузной крупноклеточной лимфомы
Диагноз неходжкинская лимфома выставляется на основании гистологического и иммуногистохимического исследования опухолевой ткани. Для того чтобы получить материал, проводят инцизионную или эксцизионную биопсию лимфатических узлов. Помимо этого, выполняют молекулярно-генетические и иммунофенотипические исследования, которые позволят определить вид опухоли, наличие тех или иных генетических изменений и подобрать оптимальный метод лечения.
Для определения стадии лимфомы проводят следующие исследования:
- Трепанобиопсия костного мозга.
- Методы лучевой диагностики — УЗИ, КТ, ПЭТ-КТ, МРТ.
- Также назначается ряд лабораторных анализов — развернутый анализ крови, определение маркеров парентеральных гепатитов, анализ на ВИЧ, биохимические исследования и др.