- Как часто встречаются нейробластомы?
- Факторы риска при нейробластоме
- Каковы причины возникновения нейробластомы?
- Можно ли предотвратить развитие нейробластомы?
- Возможна ли ранняя диагностика нейробластомы?
- Как диагностируется нейробластома?
- Лечение нейробластомы у детей
- Что происходит после окончания лечения нейробластомы?
Нейробластома — один из видов злокачественных опухолей и встречается обычно у младенцев и детей и очень редко у детей старше 10 лет. Клетки этой опухоли напоминают нервные клетки на ранних этапах их развития у плода.
Одна треть нейробластом развивается в надпочечниках, другая треть — в брюшной полости по ходу нервных стволов вдоль позвоночника и остальные — в грудной полости и на шее. Некоторые нейробластомы возникают из спинного мозга. Иногда в связи с широким распространением опухоли на момент диагностики трудно установить точно место, откуда возникла опухоль.
Не все опухоли нервной системы относятся к злокачественным.
Ганглионеврома — пример доброкачественной опухоли.
Ганглионейробластома является смешанной опухолью и содержит как злокачественные, так и доброкачественные участки. Незрелые (злокачественные) клетки этой опухоли могут расти и метастазировать.
Ганглионевромы обычно удаляют хирургическим путем и затем тщательно изучаются под микроскопом для выяснения нет ли там участков ганглионейробластомы. В случае установления диагноза ганглионевромы дополнительное лечение не требуется. Напротив, ганглионейробластомы лечат так же, как и нейробластомы.
Нейробластома является необычной опухолью по многим причинам. Эта опухоль выделяет гормон, приводящий к необычным изменениям в организме, например, вращательным движениям глазных яблок, спастическим подергиваниям мышц, наличию постоянного жидкого стула.
Указанные изменения носят название паранеопластических синдромов.
Нейробластома может вести себя необычным образом. Иногда опухолевые клетки произвольно погибают и опухоль исчезает. Такое явление встречается чаще всего у очень маленьких детей и значительно реже у больных более старшего возраста. В ряде случаев опухолевые клетки самопроизвольно созревают и перестают делиться. Таким образом нейробластома превращается в ганглионеврому — доброкачественную опухоль.
Причины и риски
Причины появления опухоли до конца не изучены. Нейробластома возникает в том случае, когда нормальные нейробласты не созревают в нервные клетки. Вместо этого они продолжают бесконтрольно расти и делиться. Предполагают, что эти несозревшие (эмбриональные) нервные клетки начинают мутировать еще до рождения ребенка, когда начинают меняться хромосомы и/или происходит сбой в регулировании работы генов. Как подтверждают актуальные исследования, у большинства детей болезнь не является наследственной̆. Только около 1% случаев нейробластомы имеют наследственную основу, чаще всего, вследствие мутаций в гене, который̆ называется ALK (или ген киназы анапластической лимфомы), либо в гене PHOX2B. На сегодняшний̆ день нет клинических исследований, доказывающих, что внешние факторы (окружающая среда, вредные условия работы родителей ребенка, прием каких-либо медикаментов, курение и употребление алкоголя во время беременности) могут стать причиной болезни.
Запись на лечение в онкологический центр
Диагностика и лечение на ранней стадии чаще дает положительный результат, вот почему необходимо как можно раньше записаться на прием в онкологический центр. При нейробластоме у детей прогнозы и результативность терапии будут положительными при раннем обнаружении заболевания.
В любом случае, чем раньше обратиться в клинику, тем больше будет шансов на успех. При первых появлениях симптомов нейробластомы срочно запишитесь к онкологу. Вероятность смертельного исхода полностью зависит от стадии нейробластомы у детей. Если своевременно удалить новообразование и применить радикальные меры, то прогнозы благоприятные. Исключение составляют только случаи, когда поражен мозжечок.
Клиническая картина при нейробластоме
Нейробластома может возникать в любой анатомической области, где располагается симпатическая нервная система: надпочечники, шейный, грудной и брюшной симпатический отделы, параганглии.
Самой частой локализацией нейробластомы является забрюшинное пространство (одинаково часто опухоль диагностируется в надпочечниках и паравертебральных забрюшинных ганглиях). У 15% детей нейробластома локализуется в заднем средостении. Реже опухоль возникает в области таза (6%) и шеи (2%) (рис. 1).
Рис. 1. Локализация нейробластомы
При ранних стадиях заболевания у многих детей может не быть никаких симптомов. Опухоль у них находят случайно, например, при плановом УЗИ обследовании младенцев при диспансеризации. Как правило, жалобы у детей появляются тогда, когда опухоль уже успела сильно вырасти и давит на соседние органы, нарушая их работу, или когда опухоль дала метастазы.
Среди общих симптомов заболевания можно выделить следующие: потеря веса, слабость, костные и суставные боли, некупируемая диарея.
Большинство проявлений болезни и их выраженность зависят от расположения опухоли и ее взаимосвязи с соседними органами и тканями. Так, для пациентов в возрасте до 2-х лет при забрюшинной локализации характерно увеличение размеров живота, лихорадка и потеря веса. Нейробластома забрюшинного пространства пальпируется через переднюю брюшную стенку в виде бугристого, несмещаемого опухолевого узла (рис. 2). У детей старшего возраста заболевание может манифестировать болевым синдромом, обусловленным метастатическим поражением костей, респираторными нарушениями, увеличением размеров живота, появлением запоров. У пациентов с большими забрюшинными опухолями можно обнаружить развитую сеть подкожных вен, развернутые края грудной клетки.
Рис. 2. Нейробластома забрюшинного пространства
Локализация опухоли в шейно-грудном отделе симпатического отдела позвоночника вызывает синдром Горнера (сужение зрачка, разные размеры зрачков, покраснение и/или опущение верхнего века и небольшое поднятие нижнего). Другими изменениями в области глаз могут быть кровоизлияния в кожу или слизистую оболочку, «синяки» на веках и под глазами. На поздней стадии болезни иногда появляются черные круги вокруг глаз (гематома в виде очков) (рис. 3).
Рис. 3.1. Симптом «очков»
Рис. 3.2. Симптом «очков» при метастазах в орбиту
Поражение заднего средостения может стать причиной сухого кашля, дыхательных расстройств, деформации грудной клетки, частого срыгивания. При локализации опухоли в полости таза отмечают нарушение функции тазовых органов (периодическое недержание мочи, нарушение акта дефекации), отёки нижних конечностей.
При распространении опухоли в позвоночный канал и сдавлении ею спинного мозга могут развиваться слабость в ногах, неустойивость походки, параличи нижних конечностей, а также дисфункции органов малого таза (задержка мочеиспускания или непроизвольное мочеиспускание, запоры).
Редко, примерно в 2-4% всех случаев, у детей встречается ассоциированный с нейробластомой церебеллярный синдром («опсоклонус-миоклонус» или энцефалопатия Кинсбурна), характеризующийся некоординированными, нерегулярными движениями туловища и конечностей, миоклонусом и хаотичными движениями глазных яблок.
Нейробластома ‒ гормонопродуцирующая опухоль, способная к секреции физиологически активных веществ – катехоламинов ‒ адреналина, норадреналина и дофамина. В моче, как правило, повышено выведение их метаболитов ‒ ванилилминдальной и гомованилиновой кислот. В 95% случаев гормональная активность нейробластомы тем больше, чем выше степень её злокачественности. Эффекты секретируемых гормонов вызывают специфические клинические симптомы нейробластомы ‒ резкое повышение артериального давления, диарею (вызывается секрецией вазоактивного интестинального полипептида), потливость, эмоциональную лабильность, периодическое повышение температуры.
Нейробластома метастазирует чаще всего в костный мозг, кости, в отдаленные лимфатические узлы, печень или кожу, редко — в головной мозг или легкие. Признаки отдалённых метастазов можно обнаружить в виде экзофтальма, кровоизлияний в орбиты, опухолевых узлов на голове.
Среди особенностей течения нейробластомы можно выделить следующие:
- Регрессия – способность опухоли к спонтанному или индуцированному минимальной полихимиотерапией или лучевой терапией уменьшению (инволюции). Как правило, это происходит у детей до 1 года с IVS стадией заболевания.
- Реверсия – способность опухоли трансформироваться из более злокачественных форм в доброкачественные ганглионевромы (спонтанно или индуцированно).
- В некоторых случаях опухолевый процесс имеет обратную направленность: склонность к агрессивному течению и быстрому метастазированию.
Как часто встречаются нейробластомы?
Нейробластома является самой частой опухолью у младенцев и занимает четвертое место по частоте среди всех злокачественных опухолей у детей более старшего возраста после острых лейкозов, опухолей центральной нервной системы и злокачественных лимфом.
Ежегодно нейробластомой в России заболевают 6-8 детей на 1 млн. детского населения до 15 лет (средний возраст- 2 года).
Каждый год в США диагностируется приблизительно 650 новых случаев нейробластомы и эта цифра держится стабильно в течение многих лет. У мальчиков нейробластома возникает несколько чаще, чем у девочек. На каждые 6 случаев опухолей у мальчиков приходится 5 случаев у девочек.
Средний возраст больных на момент диагностики составляет 17 месяцев. Одна треть случаев диагностируется у детей до 1 года. Почти 90% нейробластом выявляется до 5-летнего возраста. Лишь 2% опухолей обнаруживается в возрасте после 10 лет и у взрослых больных. В редких случаях нейробластому можно выявить с помощью ультразвукового исследования еще до рождения ребенка.
В 7 из 10 случаев нейробластома на момент диагностики уже имеет метастазы.
Диагностика нейробластомы
Лабораторные методы
В клиническом анализе крови при поражении костного мозга может наблюдаться снижение показателей крови: анемия, лейконейтропения, тромбоцитопения.
В сыворотке крови также можно определить специфические для нейробластомы маркеры: нейрон-специфическую енолазу (НСЕ), уровень метаболитов катехоламинов, лактатдегидрогеназу (ЛДГ) и ферритин.
Простым в выполнении специализированным тестом при диагностировании нейробластомы является определение уровня ванилилминдальной и гомованилиновой кислот в анализе мочи. Их также называют «тестом на оценку метаболитов катехоламинов в моче». Данный анализ может проводиться при сборе мочи ребенка в течение суток или в однократной порции мочи.
Перед началом специфической терапии всегда проводится верификация диагноза; диагноз нейробластомы ставится при гистологическом исследовании биоптата первичной опухоли или метастазов, или при сочетании наличия опухолевых клеток в костном мозге и повышенного уровня суточной экскреции катехоламинов.
Молекулярно-генетическое исследование
Для установления степени злокачественности нейробластомы выполняется ряд генетических исследований: мутация MYCN, делеция хромосом 1р или 11q . Наличие данных мутаций является неблагоприятным фактором прогноза заболевания.
Инструментальные методы
Ультразвуковое исследование
Ультразвуковой метод исследования позволяет выявить наличие опухоли и ее расположение по отношению к внутренним органам. УЗИ позволяет оценить степень местного и отдаленного распространения злокачественного процесса и выявляет метастатическое поражение печени и лимфатических узлов (рис. 4).
Рис. 4. УЗИ образования правого надпочечника
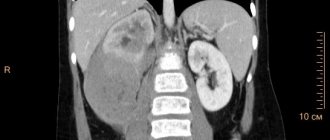
Компьютерная томография брюшной полости и забрюшинного пространства
Компьютерная томография более детально дает информацию об анатомическом отношении опухоли к окружающим тканям и органам, позволяет оценить структуру опухоли (рис. 5).
Рис. 5. КТ нейрогенного образования забрюшинного пространства справа
Магнитно-резонансная томография органов брюшной полости, забрюшинного пространства и позвоночника
МРТ органов брюшной полости и забрюшинного пространства ‒ это безопасный и высокоинформативный метод исследования, который позволяет не только уточнить локализацию опухоли, точные размеры новообразования и соотношение его с окружающими тканями, но и выявить метастатические очаги в печени и брюшной полости. Также МРТ дает возможность оценить состояние костных структур и мягких тканей позвоночного столба и позвоночного канала (рис. 6).
Рис. 6. МРТ нейрогенного образования забрюшинного пространства слева
Радиоизотопные исследования
Одним из наиболее информативных специфических методов топической диагностики нейробластом является сцинтиграфия с метайодбензилгуанидином (МЙБГ), меченным 123I. МЙБГ по своей химической структуре сходен с катехоламинами в организме. Это вещество концентрируется в тех опухолях, которые вырабатывают катехоламины. МЙБГ метят радиоактивным изотопом йода (например, 123I) в безопасной для жизни дозе, и готовый препарат внутривенно вводят в кровоток. Накапливаясь в клетках опухоли, он дает излучение. Эти сигналы регистрирует специальная камера и переводит их в изображение. Таким образом, метод позволяет выявить не только первичную опухоль, но и наличие регионарных и отдаленных метастазов (рис. 7).
Рис. 7. Сцинтиграфия с метайодбензилгуанидином (визуализируется первичная паравертебральная опухоль с метастазами в кости черепа)
Остеосцинтиграфия – метод сканирования костей скелета с помощью внутривенного введения радиофармпрепарата. Радиофармпрепарат накапливается участками, пораженными опухолевыми клетками в костях, что видно на снимках, выполняемых гамма-камерой. Таким образом, данный метод исследования позволяет выявить возможные метастазы костей скелета.
Исследование костного мозга (миелограмма и трепанобиопсия) используется для уточнения наличия поражения опухолевыми клетками костного мозга.
Комментарий
Представленная работа — описание клинических наблюдений пациентов детского возраста с нейробластомой и признаками вовлечения в процесс ЦНС — головного и спинного мозга. Основываясь на приведенных примерах, авторы проводят анализ современного состояния проблемы с точки зрения целесообразности нейрохирургических вмешательств.
Современный подход к лечению нейробластомы (высокозлокачественной эмбриональной опухоли) отражает общие тенденции онкологии: получение гистологического диагноза, молекулярно-генетическое типирование, клиническое стадирование и «стандартное» комбинированное лечение. В большинстве случаев вопрос хирургического лечения — это вопрос второго-третьего этапа. Исторически пациенты с нейробластомой и признаками сдавления спинного мозга лечились первым этапом у нейрохирурга — срочная декомпрессия спинного мозга путем удаления опухоли из спинномозгового канала. Наиболее значимым отрицательным событием такой тактики является относительно высокая частота спинальных деформаций в отдаленном периоде. В современных сериях пациентов показано, что в ряде случаев химиотерапия в виде «неоадъювантного» лечения также достигает хорошего результата в плане декомпрессии спинного мозга за счет быстрого уменьшения объема опухоли. Именно эту идею авторы убедительно иллюстрируют своими клиническими примерами.
На мой взгляд, работа ценна по двум причинам. Первая: авторы впервые в российской нейрохирургической литературе поднимают вопрос о нецелесообразности обязательного удаления первичной нейробластомы из спинномозгового канала. Вторая, возможно, более важная: авторы показывают, что любая «стандартная тактика» лечения в реальных клинических условиях не абсолютна и, несмотря на успехи онкологии, пациенты с быстро нарастающим обратимым неврологическим дефицитом остаются кандидатами для срочных нейрохирургических вмешательств.
Ю.В. Кушель (Москва)
Лечение нейробластомы
Учитывая разнообразные сценарии развития исхода заболевания (от спонтанной регрессии до летального исхода от прогрессирования), в терапии нейробластомы предлагаются риск-адаптированные принципы. Стратификация пациентов проводится согласно факторам риска до начала лечения (как правило, это клинические и молекулярно-генетические данные) и на основании ответа опухоли во время лечения (response-adapted). При выделении групп риска перед началом лечения используются следующие прогностические критерии: стадия заболевания, возраст на момент диагностики, результаты молекулярно-генетических данных — амплификация MYCN и делеция короткого плеча 1р (рис. 8).
Рис. 8. Стратификация пациентов на группы риска согласно наличию факторов неблагоприятного прогноза
Неоадъювантная (предоперационая) полихимиотерапия
- Необходимость проведения полихимиотерапии определяется стадией заболевания и наличием или отсутствием неблагоприятных клинических и биологических факторов (n-myc амплификация, делеции короткого плеча 1р).
- Полихимиотерапия позволяет уменьшить размеры первичной опухоли, чтобы сделать хирургическое вмешательство более безопасным и радикальным.
- Базовыми препаратами для лечения нейробластомы являются винкристин, циклофосфамид, антрациклины, ифосфамид, препараты платины, этопозид.
Особенности хирургического лечения
- При локализованных стадиях заболевания лечение может ограничиться полным удалением опухоли.
- При III-IV стадиях заболевания оперативный этап проводится после проведения предоперационной (неоадъювантной) полихимиотерапии, которая направлена на сокращение размеров опухоли с целью последующего радикального удаления образования.
- В тех случаях, когда полное удаление опухоли невозможно, в послеоперационном периоде лечение дополняется лучевой терапией.
Адъювантная (постоперационная) полихимиотерапия
Лекарственное лечение необходимо начать через 5-7 дней после оперативного вмешательства. При отсутствии показаний для проведения 2-й линии полихимиотерапии в схемах лечения используются те же базовые препараты, как и при неоадъювантной терапии.
Лучевая терапия
- Лучевая терапия используется для уничтожения любых опухолевых клеток, которые невозможно удалить хирургическим путем и/или которые не были разрушены посредством предыдущих терапий.
- При нерадикальном характере операции с наличием активной остаточной опухоли проводится облучение остаточной опухолевой ткани, вовлеченных в процесс лимфатических узлов и зон связи опухоли с окружающими органами и тканями.
- Облучение осуществляется ежедневно, начиная с 5-7-го дня после операции.
- По показаниям проводится облучение метастатических очагов (с лечебной, иногда с противоболевой целью).
В случае наличия неблагоприятных прогностических факторов, в частности выявления в опухоли мутации MYCN онкогена, рекомендовано проведение высокодозной полихимиотерапии с аутологичной трансплантацией гемопоэтических стволовых клеток.
Для больных с высоким риском развития рецидива (распространенные стадии заболевания с наличием неблагоприятных молекулярно-генетических маркеров) рекомендовано проведение «поддерживающей» дифференцирующей терапии 13-цис-ретиноевой кислотой и пассивной иммунотерапией антиGD2 моноклональными антителами.
Иммунотерапия
Иммунотерапия – новый метод лечения нейробластомы, который используется для уничтожения раковых клеток. Дисиалоганглиозид GD2 – молекула- антиген, экспрессируемая клетками нейробластомы, это делает ее идеальной мишенью для иммунотерапии антителами: антитело действует против этой молекулы. Клетки иммунной системы могут способствовать гибели клеток нейробластомы.
В НМИЦ онкологии им. Н.Н. Петрова проводятся все этапы лечения, включая минимально-инвазивные операции (лапаро- и торакоскопические), тандемную трансплантацию и пассивную иммунотерапию.
Интенсифицируя терапию у детей с нейробластомой группы высокого риска (с включением тандемной высокодозной полихимиотерапии в консолидацию и пассивной иммунотерапии в постконсолидацию) удалось повысить результаты выживаемости на 20%.
Стадии
На первой стадии нейробластомы у детей опухоль не более 5 мм. Метастазы в этот период не появляются. У этой нейробластомы симптомы проявляются крайне редко, поэтому заболевание очень сложно диагностировать.
На второй стадии нефробластомы у детей опухоль возрастает до 1 см. Постепенно поражаются рядом расположенные лимфоузлы.
На третьей стадии нейробластомы симптомы уже будут хорошо заметны. Опухоль активно разрастается и поражает органы на другой стороне тела. Новообразование может увеличиваться до 10 см.
На четвертой стадии признаки нейробластомы у детей проявляются еще и из-за того, что раковые клетки переходят в более отдаленные области тела. На этом этапе возможно появление сразу нескольких опухолей в разных частях организма.
Рекомендации после лечения
- После успешного лечения нейробластомы ребенку необходимо проходить врачебный контроль, который может включать осмотр и консультацию детского онколога, анализ крови на онкомаркеры (ЛДГ, НСЕ), анализ мочи на метаболиты катехоламинов, УЗИ и КТ/МРТ, сцинтиграфию с МЙБГ и другие исследования.
- Детский онколог проводит осмотр 1 раз в 1,5-2 мес в течение первого года после окончания лечения, 1 раз в 3 мес ‒ в течение 2-го года, 1 раз в 6 мес ‒ на протяжении следующих 2 лет, в дальнейшем ‒ 1 раз в год.
- С учета больных не снимают.
СПИСОК ЛИТЕРАТУРЫ
- Вейнер М.А., Кейро М.С. Секреты детской онкологии и гематологии. – М.: Бином, Диалект, 2008.
- Детская онкология. Национальное руководство / Под ред. М. Алиева, В. Полякова, Г. Менткевича, С. Маяковой. – М.: Практическая медицина, 2012.
- Детская онкология: Руководство для врачей / Под ред. М.Б. Белогуровой. – СПб.: СпецЛит, 2002.
- Дурнов Л.А., Голдобенко Г.В. Детская онкология: Учебник. – 2-е изд. Перераб. и доп. – М.: Медицина, 2002.
- Имянитов Е.Н., Хансон К.П. Молекулярная онкология – С-П.: С-Пб МАПО, 2004.
- Клинические лекции по детской онкологии. В 2 частях / Под. ред. Л.А. Дурнова. – М.: МИА, 2006.
- Клинические рекомендации. Онкология / Под ред. В.И. Чиссова, С.Л. Дарьяловой. – М. ГЭОТАР-Медиа, 2008.
- Клинические лекции по детской онкологии том. 1 /под ред. Л.А. Дурнова, Москва, 2004.
- Клинические лекции по детской онкологии том. 2 /под ред. Л.А. Дурнова, Москва, 2006.
- Козлова С.И., Демикова Н.С., Семанова Е.М., Блинникова О.Е. Наследственные синдромы и медико-генетическое консультирование – М., Практика, 1996.
- Руководство по детской онкологии / под ред. акад. РАМН Л.А. Дурнова, М. Изд. «МИКЛОШ», 2003г.
- Нейробластома. Информация для родителей. — Москва, 2021. — 96 с./ Голева М. Н., Емелиян Е. Н., Захарова А. Н., Коваленко Ю. С., Руксова О.А.
- Neuroblastoma UK / Children’s Cancer and Leukaemia Group (CCLG), 2015
- Nai-Kong V.Chenng Neuroblastoma, 2005.
- Pizzo Ph.A., Poplack D.G. Principles and Practice of Pediatric Oncology, 6th Edition, 2011.
Авторы:
- Изможерова Рина Игоревна;
- Сенчуров Евгений Михайлович;
- Михайлова Елена Андреевна;
- Иванова Светлана Вячеславовна;
- Фасеева Наталья Дмитриевна;
- Борокшинова Ксения Михайловна;
- Жук Ирина Николаевна.