Сердце – это мышечный насос, который обеспечивает беспрерывное движение крови по сосудам. Вместе сердце и сосуды составляют сердечно-сосудистую систему. Эта система состоит из большого и малого кругов кровообращения. Из левых отделов сердца кровь сначала движется по аорте, затем по крупным и мелким артериям, артериолам, капиллярам. В капиллярах кислород и другие необходимые организму вещества поступают в органы и ткани, а оттуда выводятся углекислый газ, продукты обмена. После этого кровь из артериальной превращается в венозную и опять начинает движение к сердцу. Сначала по венулам, затем по более мелким и крупным венам. Через нижнюю и верхнюю полые вены кровь снова попадает в сердце, только уже в правое предсердие. Образуется большой круг кровообращения.
Венозная кровь из правых отделов сердца по легочным артериям направляется в легкие, где обогащается кислородом, и снова возвращается в сердце – это малый круг кровообращения.
Внутри сердце разделено перегородками на четыре камеры. Два предсердия разделены межпредсердной перегородкой на левое и правое предсердия. Левый и правый желудочки сердца разделены межжелудочковой перегородкой. В норме левые и правые отделы сердца абсолютно раздельны. У предсердий и желудочков разные функции. В предсердиях накапливается кровь, поступающая в сердце. Когда объем этой крови достаточен, она проталкивается в желудочки. А желудочки проталкивают кровь в артерии, по которым она движется по всему организму. Желудочкам приходится выполнять более тяжелую работу, поэтому мышечный слой в желудочках значительно толще, чем в предсердиях. Предсердия и желудочки с каждой стороны сердца соединяются предсердно-желудочковым отверстием. Кровь через сердце движется только в одном направлении. По большому кругу кровообращения из левой части сердца (левого предсердия и левого желудочка) в правую, а по малому из правой в левую.
Правильное направление движения крови обеспечивает клапанный аппарат сердца:
Клапаны:
- трехстворчатый
- легочный
- митральный
- аортальный
Они открываются в нужный момент и закрываются, препятствуя кровотоку в обратном направлении.
Аортальный клапан
Закрывает вход в аорту. Тоже состоит из трех створок, которые имеют вид полулуний. Открывается при сокращении левого желудочка. При этом кровь поступает в аорту. При расслаблении левого желудочка, закрывается. Таким образом, венозная кровь (бедная кислородом) из верхней и нижней полой вен попадает в правое предсердие. При сокращении правого предсердия через трехстворчатый клапан она продвигается в правый желудочек. Сокращаясь, правый желудочек выбрасывает кровь через легочной клапан в легочные артерии (малый круг кровообращения). Обогащаясь кислородом в легких, кровь превращается в артериальную и по легочным венам продвигается в левое предсердие, затем в левый желудочек. При сокращении левого желудочка артериальная кровь через аортальный клапан под большим давлением попадает в аорту и разносится по всему организму (большой круг кровообращения).
Сердечная мышца называется миокардом
Выделяют сократительный и проводящий миокард. Сократительный миокард – это собственно мышца, которая сокращается и производит работу сердца. Для того, чтобы сердце могло сокращаться в определенном ритме, оно имеет уникальную проводящую систему. Электрический импульс для сокращения сердечной мышцы возникает в синоатриальном узле, который находится в верхней части правого предсердия и распространяется по проводящей системе сердца, достигая каждого мышечного волокна
Cначала сокращаются оба предсердия, затем оба желудочка, тем самым обеспечивая поступление крови ко всем органам и тканям организма. Сердечная мышца имеет две оболочки (наружную и внутреннюю). Внутренняя оболочка сердца называется эндокардом. Наружная оболочка сердца называется перикардом.
Лечебная тактика
Лечение болезней легочной артерии зависит от тяжести процесса. Что касается стеноза, то при отсутствии выраженных проявлений, необходимости в хирургическом вмешательстве нет, но обязательны диспансерное наблюдение и симптоматическая терапия.
По мере прогрессирования патологии встает вопрос об оперативном лечении. При повышении градиента давления выше 50 мм рт ст вопрос об операции не дискутируется – она должна быть проведена безотлагательно. Варианты операций различны. Вальвулопластика может быть открытой, закрытой, эндоскопической – баллонной. Показания к определенному вмешательству определяет специалист.
Основные направления при терапии легочной гипертензии – предупреждение тромбоза, устранение спазма гладкомышечных волокон сосудов, приостановление пролиферации соединительнотканных структур сосудистой стенки. В этом случае показано применение:
· препаратов, нормализующих свертываемость крови;
· мочегонных;
· сердечных гликозидов;
· сосудорасширяющих препаратов;
· кислородотерапии.
При гипертензии, называемой вторичной, комплексные мероприятия должны корректировать основную патологию – первопричину повышения давления в артерии. В перечень зачастую включают бронхорасширяющие и кортикостероидные средства.
Хирургическое лечение при гипертензии: эмболэктомия, пересадка легкого, пересадка легочно-сердечного комплекса.
Проводящая система сердца
Сердце как и всякий орган сердце имеет свою нервную систему. Нервная система сердца имеет несколько уровней. Первый и главный водитель ритма сердца это синусовый узел, расположенный в правом предсердии. Ему подчиняется атриовентрикулярный узел, который расположен на границе между предсердиями и желудочками и достаточно часто урежает сердечный ритм, задаваемый синусовым узлом. Дальше нервный импульс идет к желудочкам сердца по ножкам пучка Гисса, которые разделяются на мельчайшие нервные окончания – волокна Пуркинье.
Виды тромбоэмболии легочной артерии
Специалисты различают малую, субмассивную, массивную (две и более долевых артерий) и смертельную острую эмболию с объемом выключенного русла легочной артерии 25%, 50%, более 50% и более 75% соответственно. В 10-25% случаев вслед за эмболией развивается инфаркт легкого.
Симптомы заболевания
Клиническая картина ТЭЛА существенно варьируется от почти полного отсутствия симптомов («немые» эмболии) до быстро развивающегося состояния легочно-сердечной недостаточности в острой стадии, которая в течение нескольких минут приводит больного к смерти.
К симптомам относятся:
- тахикардия;
- боли в груди;
- одышка;
- кровохарканье;
- подъем температуры;
- влажные хрипы;
- цианоз;
- кашель;
- шум трения плевры;
- коллапс.
В зависимости от преобладания и сочетания указанных симптомов различают следующие синдромы:
- легочно-плевральный синдром: одышка, боли в груди (обычно в нижних отделах), кашель иногда с мокротой. Этот синдром чаще всего возникает при малой и субмассивной эмболии, т.е. при закупорке одной долевой артерии или периферических разветвлений легочной артерии;
- кардиальный синдром: боль и чувство дискомфорта за грудиной, тахикардия и гипотония вплоть до коллапса и обморочного состояния.
У больного могут иметь место набухание шейных вен, положительный венный пульс, «громкое» сердцебиение. Эта картина характерна для массивной эмболии легких.
У пожилых людей наблюдается также и церебральный синдром: потеря сознания, гемиплегия и судороги как следствие гипоксии. Данные синдромы могут сочетаться в различных комбинациях.
Факторы риска
По мере взросления увеличивается риск развития хронической легочной гипертензии. Заболевание чаще диагностируется у людей в возрасте от 30 до 60 лет. Однако идиопатическая форма чаще встречается у молодых людей.
Другие факторы, которые могут повысить риск легочной гипертензии, включают:
- семейную историю болезни;
- лишний вес;
- нарушения свертываемости крови или наличие тромбов в легких в семейном анамнезе;
- воздействие асбеста;
- генетические нарушения, в том числе врожденные пороки сердца;
- жизнь на большой высоте;
- использование некоторых препаратов для снижения веса;
- употребление запрещенных и наркотических средств;
- использование селективных ингибиторов обратного захвата серотонина, используемых для лечения депрессии и тревоги.
Диагностика легочной гипертензии
Легочную гипертензию сложно диагностировать на ранней стадии, поэтому ее редко выявляют при обычном медицинском осмотре. Даже симптомы более поздней стадии легочной гипертензии часто схожи с другими заболеваниями сердца и легких.
Врач проводит медицинский осмотр и задает вопросы о медицинском и семейном анамнезе. После чего назначаются медицинские исследования, которые помогут поставить диагноз «легочная гипертензия» и определить ее причину. Тесты на легочную гипертензию могут включать:
- анализы крови;
- рентгенограмму грудной клетки;
- электрокардиограмму (ЭКГ);
- эхокардиограмму (иногда во время тренировки на велотренажере или беговой дорожке);
- катетеризацию правых отделов сердца;
- компьютерную томографию (КТ);
- магнитно-резонансную томографию (МРТ);
- тест легочной функции (измеряет, сколько воздуха могут удерживать легкие, а также поток воздуха в легкие и из них);
- полисомнограмму (во время сна);
- гистологическое исследование биопсийного материала открытого легкого;
- генетические тесты (если результат теста положительный, врач может порекомендовать пройти обследование и другим членам семьи).
Болезни артерии
При наличии заболеваний появляются препятствия для переноса венозной крови к легким. Рассмотрим основные болезни легочной артерии.
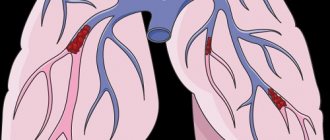
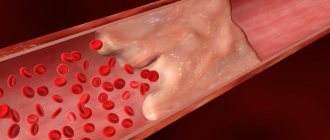
Тромбоэмболия
При повышенном образовании тромбов по причине нарушенного кровотока и замедленном разжижении кровяных сгустков может внезапно закупориться ствол или/и ветви артерии легких.
Патологическая тромбоэмболия представляет опасность для жизни. Она характерна:
- острой церебральной и недостаточностью дыхания и сердца;
- фибрилляцией желудочков.
В конечном итоге происходит коллапс и останавливается дыхание.
Тромбоэмболия легочной артерии
Тромбоэмболия бывает:
- массивной — поражаются 50% сосудистого русла;
- субмассивной с поражением 30-50% русла;
- немассивной с поражением русла до 30%.
Вам будет полезно узнать также об артериях, питающих головной мозг на нашем сайте.
Больные соблюдают постельный режим при реанимационных мероприятиях. К ним применяют гепаринотерапию и массивное инфузионное лечение, а при развитии инфаркт-пневмонии — антибактериальное. При необходимости применяют тромболэктомию — удаляют тромб.
Эмболия
В этом случае артерия может закупориться воздухом, жиром, амниотической жидкостью, инородными телами, опухолями и иным.
Стеноз
При этом сужается выход сосуда из желудочка справа — рядом с клапаном артерии легких. Это увеличивает в правом желудочке разницу легочного артериального давления. Если превышается давление, количество вытолкнутой крови увеличивается. За счет этого происходит следующее:
- повышается давление в правом предсердии;
- начинается гипертрофия и недостаточность правостороннего желудочка;
- в перегородке между предсердиями развиваются дефекты.
Также в статье на нашем сайте можно ознакомиться с нормой артериального давления у детей по возрасту. Таблица поможет сделать это более наглядно.
Важно. Устранить стеноз в выходном проходе артерии легких можно только хирургически.
Недостаточность клапана
Когда поражается клапан артерии легких, симптомы будут давать об этом знать патологическим состоянием.
Важно. Нельзя игнорировать приступы одышки, аритмии и сердцебиения, постоянное сонливое состояние в сопровождении слабости и сердечных болей, стойкой тахикардии. Возможен цианоз и гидроторакс. В брюшине может развиться асцит и кардиальный цирроз — в печени.
Патологии приводят к осложнениям: может проявиться аневризма и легочная эмболия, что опасно для жизни. Чтобы устранить сердечную недостаточность и предупредить бактериальный эндокардит, оперативно проводят протезирование клапана.
После операции за больным наблюдают, проверяют, какая кровь по составу доставляется по артерии, чтобы не упустить вторичного эндокардита по причине инфекции и дегенерации биопротезов, поскольку это влечет за собой репротезирование.
Рекомендуем изучить по данной теме также:
Заболевания артерий нижних конечностей: окклюзия, поражение, закупорка
Гипертензия легких
Артериальная гипертензия легких
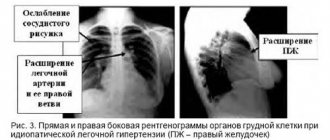
Артериальная гипертензия легких развивается при высоком давлении в артерии легких, если сопротивление в русле сосуда легких стало также выше или значительно увеличился объем его кровотока. Первичная гипертензия легких чревата сужением сосудов, гипертрофированием и фиброзированием.
В артерии для систолического давления — норма составляет 23-26 мм рт. ст. (предел нормы — 30 мм рт. ст.), для диастолического — 7-9 мм рт. ст. (предел верхней границы — 15 мм рт. ст.), норма среднего давления — 12-15 мм рт. ст.
При появлении постоянной усталости с одышкой при малейшей нагрузке, дискомфортного ощущения в грудине и обмороков следует измерить давление в артерии легких и пройти курс терапии. Обычно назначают средства для расширения, а в сложных случаях проводят трансплантацию легких.
Порто-пульмональная гипертензия
Развивается патология редко у людей с наличием хронических болезней печени. Проявляется одышкой, болями в грудине, кровохарканьем и повышенным упадком сил.
При проявлении отеков, пульсации яремных вен, физикальных симптомов и изменений на ЭКГ можно говорить о признаках легочного сердца. С данной патологией не проводят трансплантацию печени, поскольку она приводит к осложнениям и летальному исходу.
Атрезия
Атрезия артерии легких указывает на отсутствие нормального кровотока между сердечными желудочками и артерией легких. Причина и частота атрезии не известны. При исследовании пользуются хирургическим, демографическим и патологоанатомическим методами и иерархией сердечных пороков.
Выбухание дуги легочной артерии
Увеличение размеров артерии
Часто пациентам диагностируют на УЗИ увеличение размеров артерии. При этом дуга легочной артерии начинает выбухать.
Внимание! Важно пройти проверку сердечнососудистой системы, сделать ЭХО-КГ и ЭКГ. Увеличенная артерия в размерах и выбухание дуги ЛА может быть проявлением порока сердца и болезни дыхательных органов.
Выбухание дуги артерии легких чаще случается у людей с наличием легкого тиреотоксикоза, если они проживают в условиях высокогорья и среднегорья.
Если тиреотоксикоз среднетяжелый или тяжелый, тогда сердечная талия сглаживается в связи с выбуханием дуги ЛА, а сердце приобретает митральную конфигурацию.
Легочная артерия — важный сосуд кровеносной системы. Нормальное функционирование организма человека будет при эффективном кровотоке и доставке кислорода, питательных веществ, солей и гормонов к сердцу и остальным органам, важным для жизнедеятельности и вывода из организма продуктов метаболизма.
← Симптомы и лечение синдромов правой позвоночной артерии
Анатомия внутренней и наружной сонной артерии →
Рекомендуем изучить похожие материалы:
- 1. Строение правой и левой подключичных артерий
- 2. Аутоиммунная гемолитическая анемия у детей: чего не хватает и как проявляется
- 3. Как подобрать диету по группе крови: худеем вместе
- 4. Понизился уровень базофилов у взрослых: как лечить базофилию
- 5. Функции и возможные причины патологий сегментоядерных нейтрофилов
- 6. Нормы содержания нейтрофилов в крови и какие функции они выполняют
- 7. Для чего организму билирубин: его функции и как сдавать анализ на показатель
Содержание:
- Функциональная работа
- Болезни артерии
- Эмболия
- Стеноз
- Недостаточность клапана
- Гипертензия легких
- Порто-пульмональная гипертензия
- Атрезия
- Увеличение размеров артерии
← Симптомы и лечение синдромов правой позвоночной артерии
Анатомия внутренней и наружной сонной артерии →
Обе ветви артерии берут начало у правого желудочка и имеют диаметр до 2,5 сантиметров. Длина правой ветви несколько больше левой и до места деления составляет 4 сантиметра. С одной стороны она отходит от ствола легких под углом между верхней полой веной и восходящей аортой, с другой стороны — впереди главного бронха справа. Продолжая ствол легких, левая ветвь располагается до нисходящей части аорты и главного левого бронха.