Препараты железа – это группа лекарственных средств, в состав которых входят соли одного из микроэлемента – железа.
Макро- и микроэлементы – это собирательное (обобщенное) название минеральных веществ – компонентов пищи, которые вместе с витаминами участвуют в поддержании нормальной жизнедеятельности человека.
Если минеральные вещества необходимы организму в сравнительно больших количествах, их называют макроэлементами. К макроэлементам относят магний, кальций, калий, натрий, фосфор, хлор и серу.
В гораздо меньших количествах организму человека требуются минеральные вещества, называемые микроэлементами. К микроэлементам относят цинк, йод, селен, железо, марганец, медь и т.д.
К незаменимым микроэлементам, регулирующим нормальное функционирование организма человека, относят железо.
Железо входит в состав сложных белков гемоглобина и миоглобина, участвующих в связывании, транспорте (гемоглобин) или создании временного резерва (миоглобин) кислорода. Помимо этого, железо входит в состав ряда белков-ферментов (в частности, цитохромов), которые участвуют в процессах тканевого дыхания и образования энергии в клетках, а также осуществляют метаболизм и превращение лекарственных средств, стероидных гормонов, пигментов в печени и кишечнике.
В норме организм человека получает достаточное количество железа с пищей. Однако при определенных условиях, например, при нарушении питания, беременности, в период активного роста, патологических состояниях (кровопотере при кровотечениях, при заболеваниях желудка и кишечника, после удаления желудка и т.д.) отмечается дефицит этого микроэлемента. В таком случае используют препараты, содержащие железо.
Классификация препаратов, содержащих железо
Препараты, содержащие железо, классифицируют на:
- препараты железа для приема внутрь (перорально): железа сульфат, железа фумарат, железа сахарат, железа гидроксиполимальтозный комплекс;
- препараты железа для парентерального применения (инъекционно): железа гидроксиполимальтозный комплекс, железа гидроксисахарозный комплекс, железа карбоксимальтоза, железа декстран;
- комбинированные препараты: железа гидроксиполимальтозный комплекс + кислота фолиевая; железа сульфат + кислота фолиевая;
- железа аммония цитрат + кислота фолиевая + цианокобаламин;
- железа сульфат + кислота аскорбиновая;
- железа сульфат + D, L-серин;
- железа глюконат + марганца глюконат + меди глюконат;
Также соединения железа входят в состав препаратов поливитаминов, содержащих минеральные комплексы.
Введение
Железодефицитная анемия (ЖДА) – одно из самых распространенных заболеваний в мире [1, 2], а среди женщин фертильного возраста она находится на первом месте по частоте встречаемости, нередко являясь осложнением беременности и родов, а также ряда гинекологических заболеваний [3–7]. Еще одна группа пациентов, особенно часто страдающая ЖДА, – это дети раннего возраста [8, 9], при этом у них ЖДА составляет около 90% от всех анемий. Тем не менее любой человек вне зависимости от пола и возрастной группы имеет довольно высокий риск встретиться с этой проблемой на том или ином этапе своей жизни. Среди населения земного шара заболеваемость ЖДА распределяется неравномерно. По данным экспертов Всемирной организации здравоохранения (ВОЗ), в развивающихся странах она в несколько раз выше, чем в развитых. Размах колебаний распространенности ЖДА в популяции составляет от 5 до 40% и более [10].
ЖДА – заболевание полиэтиологическое, оно может иметь множество различных причин и предрасполагающих факторов [11]. В их число входят социально-экономические условия, доступность медицинской помощи, особенности питания, уровень санитарной культуры, распространенность паразитарных инвазий и многие другие.
Этиология и патогенез ЖДА
Развитие ЖДА связано с дефицитом железа в организме, который в свою очередь может оказаться следствием нарушения поступления, усвоения или повышенных потерь данного микроэлемента. В различных половозрастных группах преобладающие причины ЖДА распределяются следующим образом:
- у женщин фертильного возраста [3–7]: обильные менструальные кровотечения и меноррагии (в т.ч. вследствие патологии репродуктивной системы, такие как эндометриоз и фибромиома),
- беременность (в зоне особого риска многоплодная беременность, сопровождающаяся ранними гестозами),
- роды (в особенности повторные с небольшими интервалами между ними, а также осложненные кровотечениями),
- выкидыши, частые аборты,
- лактация;
- кровопотери вследствие патологии желудочно-кишечного тракта – ЖКТ (пищеводные кровотечения, язвенная болезнь желудка и двенадцатиперстной кишки, неспецифический язвенный колит, болезнь Крона, полипоз, трещины прямой кишки, геморрой, опухоли и др.),
- дефицит железа при рождении,
Железо играет важную роль в функционировании всех органов и систем. Оно является ключевым элементом молекулы гемоглобина, выступая в качестве компонента протопорфириновой простетической группы, отвечает за связывание и транспорт кислорода. Также железо принимает участие в процессе окислительного фосфорилирования в митохондриях клеток, в синтезе коллагена, метаболизме порфирина, в значительных количествах присутствует в миоглобине мышц, а также необходимо для полноценного функционирования иммунной системы [1]. И все же участие железа в процессах тканевого дыхания определяет основную биологическую значимость данного микроэлемента. Закономерно, что при развитии ЖДА одной из наиболее существенных проблем становится именно тканевая гипоксия и патология, которую она провоцирует [23–25].
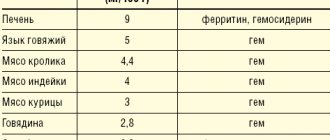
В качестве натурального источника железа выступает пища, с которой при нормальном полноценном рационе ежедневно поступает около 10–20 мг этого микроэлемента. Из этого количества усваивается не более 10% (около 2 мг), что обеспечивает ежесуточную потребность в железе. В то же время большинство здоровых менструирующих женщин ежемесячно теряют до 20–30 мг железа. Аналогичная или еще более критическая ситуация может складываться и при некоторых хронических заболеваниях. Утраченное бывает сложно восполнить поступлением железа из пищи, даже если его содержание в рационе довольно велико. Проблема усугубляется при наличии нарушений всасывания и усвоения железа. Постепенно развивающийся дисбаланс между поступлением и потерей железа истощает его запасы в организме, приводя к железодефицитному состоянию, в частности к ЖДА с прогрессирующей гемической гипоксией и сопровождающими ее метаболическими расстройствами.
В зависимости от преобладающего механизма развития железодефицита анемии подразделяют на следующие группы [25]:
- связанные с кровопотерей;
- связанные с нарушением всасывания железа;
- связанные с повышенной потребностью в железе;
- алиментарно-зависимые.
В отдельных случаях могут иметь место признаки из нескольких групп с различной степенью выраженности.
Клинические проявления и диагностика ЖДА
Из основных клинических проявлений для ЖДА характерны гипоксический и сидеропенический синдромы [1, 2, 27, 28].
Признаки, составляющие гипоксический синдром:
- бледность кожи и видимых слизистых оболочек;
- учащенное сердцебиение;
- шум в ушах;
- головная боль, головокружение;
- общая слабость;
- потеря аппетита;
- снижение работоспособности, концентрации внимания, ухудшение памяти.
Составляющие сидеропенического синдрома:
- извращение вкуса и обоняния;
- сухость кожных покровов, пигментации («кофе с молоком»);
- деформации и изменения структуры ногтей (поперечная исчерченность, вогнутость, истончение, ломкость);
- ухудшение состояния волос (ломкость, тусклость, расщепление кончиков, выпадение вплоть до алопеции);
- проявления ангулярного стоматита («заеды»);
- жжение в языке.
Помимо перечисленных симптомов возможны также развитие неврозоподобных расстройств, проявление неврастении, нарушения периферического кровообращения и микроциркуляции, снижение толерантности к физической нагрузке, изменения метаболизма в миокарде, приводящие при длительном течении ЖДА к нарастающим явлениям миокардиодистрофии, а также к сдвигам вегетативной регуляции сердечной деятельности в сторону симпатикотонии.
Отмечаются негативные изменения в работе ЖКТ. Пациенты с ЖДА нередко страдают хроническими гастритами и патологией кишечника. Синдромы нарушения всасывания железа в кишечнике нередко носят вторичный характер, при этом еще более усугубляя железодефицит [17]. В качестве причин снижения секреции и кислотообразования при ЖДА в настоящее время рассматриваются регенеративные нарушения в слизистой оболочке желудка.
ЖДА негативно сказывается на состоянии иммунной системы [29]. Так, железодефицит опосредованно нарушает работу клеточного звена противоинфекционного иммунитета: замедляется пролиферация лимфоцитов, снижается микробицидная активность гранулоцитов. Это может приводить к некоторому повышению риска развития инфекций и их неблагоприятного течения.
Перечисленное многообразие клинических проявлений ЖДА, резко снижающих качество жизни пациентов, еще раз подчеркивает особую важность своевременной диагностики и полноценной коррекции данного состояния. Отдельной проблемой является низкая специфичность большинства клинических симптомов [28], что затрудняет уверенную диагностику ЖДА исключительно на их основе.
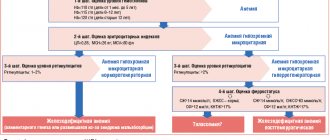
В связи с этим решающее значение в постановке диагноза этого заболевания имеют лабораторные данные, в т.ч. общий анализ крови:
- оценка гематокрита (диагностический признак – его снижение);
- исследование числа эритроцитов и ретикулоцитов в крови (число эритроцитов может быть в пределах нормы или снижено, ретикулоцитоз не характерен, но может наблюдаться при кровотечениях);
- определение средней концентрации и среднего содержания гемоглобина в эритроцитах (эти показатели снижены, что отражает гипохромию эритроцитов); определение формы и размеров эритроцитов (характерен анизоцитоз со склонностью к микроцитозу).
При подозрении на ЖДА рекомендуется также исследовать такие показатели обмена железа, как уровень ферритина (снижается), трансферрин сыворотки и железосвязывающая способность сыворотки (повышаются), сывороточное железо и коэффициент насыщения трансферрина железом (снижаются).
Для успешного лечения важно также определить причину развития ЖДА, возможные источники кровопотери, сопутствующие заболевания. С этой целью используются рентгеновское исследование органов грудной клетки, ультразвуковое исследование органов брюшной полости, малого таза, забрюшинного пространства; электрокардиография, эзофагогастродуоденоскопия, колоноскопия, а также биохимический анализ крови, общий анализ мочи и др. Результаты базовых исследований помогают выбирать направление дальнейшего диагностического поиска.
Лечение ЖДА
Цель лечения – введение в организм железа в количестве, достаточном для нормализации уровня гемоглобина и восполнения тканевых депо железа [30–32]. При этом нормальные значения уровня гемоглобина для женщин составляют 120–140 г/л, для мужчин – 130–160 г/л, а уровень ферритина сыворотки выше 40–60 мкг/л свидетельствует об удовлетворительном накоплении железа в депо. В данном обзоре рассматривается коррекция ЖДА исключительно фармакологическими средствами. Вместе с тем в ряде случаев (тяжелая степень ЖДА, сопутствующая сердечно-сосудистая патология с угрозой декомпенсации на фоне железодефицита и т.п.) в индивидуальном порядке может назначаться сопутствующая терапия препаратами эритропоэтина, а также гемотрансфузионная терапия.
Приступая к лечению ЖДА, необходимо помнить, что анемию невозможно скорректировать витаминно-минеральными комплексами, содержащими железо. Подавляющему большинству пациентов с ЖДА необходимы специальные железосодержащие препараты [32]. Приоритетен пероральный прием как более удобный и безопасный способ применения таких лекарственных средств [33–35]. Парентеральные препараты железа применяются лишь при наличии противопоказаний к назначению пероральных, их плохой переносимости или неэффективности. При этом рекомендован только внутривенный путь введения. Внутримышечные инъекции железосодержащих лекарственных средств малоэффективны и опасны, т.к. могут вызывать инфильтраты и даже развитие миосарком.
В настоящее время отдается предпочтение терапевтическим схемам, предполагающим прием 100–200 мг элементарного железа в сутки для взрослых (оптимальная доза, рекомендованная ВОЗ, – 120 мг/сут). Применение более 300 мг железа в сутки нецелесообразно, т.к. это обычно не увеличивает объема всасывания, в то же время повышая риск развития нежелательных побочных эффектов (расстройства стула, признаки раздражения желудка и др.) [36]. Рассчитывая суточную и курсовую дозы, принимают во внимание степень тяжести анемического синдрома, висцеральные поражения, а также уровень сывороточного железа.
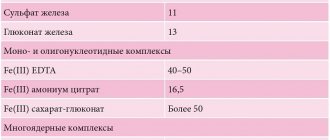
Современная фарминдустрия предлагает довольно широкий спектр препаратов железа, которые различаются по своему количественному (высоко- и низкодозированые) и качественному составам (односоставные, комбинированные). Пероральные препараты железа также условно разделяют на ионные (солевые) двухвалентные (из солей железа чаще всего используется сульфат) и неионные (несолевые) препараты трехвалентного железа на основе гидроксида полимальтозного комплекса (ГПК) и протеина сукцинилата [37, 38]. В рандомизированных исследованиях последних лет доказана равнозначная эффективность обеих групп. Для более успешного результата параллельно с препаратами железа целесообразно назначать витамины. Например, аскорбиновая кислота позволяет обеспечивать лучшее всасывание и усвоение железа [39] и полноценное протекание пластических процессов в организме.
Следует помнить, что лечебный эффект препаратов железа, как правило, развивается довольно медленно, поэтому ферротерапия – процесс длительный. В зависимости от выраженности железодефицита лечение может продолжаться от 1 до 3 месяцев и более. Вместе с тем накапливаются данные об успешном применении низкодозированных препаратов прерывистыми курсами (2 недели в месяц), а также о преимуществах лечения в альтернирующем режиме – через день в течение месяца [40]. Перечисленные схемы дают гораздо меньшую частоту побочных эффектов без потери эффективности. Во избежание побочных эффектов и в целях повышения приверженности пациентов терапии имеет смысл воздерживаться от неоправданного назначения высокодозированных препаратов и многократных приемов в течение дня.
Экспертами ВОЗ рекомендуется применение препаратов с замедленным высвобождением железа [41]. Это позволяет уменьшать кратность приема лекарственного средства, одновременно улучшать его абсорбцию и переносимость. Продолжительность их приема определяется индивидуально с учетом лабораторных показателей. Основной курс лечения продолжается до достижения оптимального уровня гемоглобина и восстановления показателей обмена железа в сыворотке крови. Далее с целью пополнения тканевых депо может потребоваться продление приема препарата на срок до 2 месяцев. При значительной выраженности железодефицита общая длительность лечения пероральными препаратами с замедленным высвобождением железа обычно составляет от 3 до 6 месяцев [37, 41, 42].
Контроль эффективности лечения ЖДА
Контроль эффективности лечения препаратами железа осуществляется путем мониторинга следующих лабораторных показателей [42]:
- гемограмма;
- ферритин;
- железосвязывающая способность сыворотки;
- трансферрин.
При адекватной терапии самочувствие пациентов улучшается уже на 5–6-й день приема препарата. На 7–12-й день следует ожидать ретикулоцитарного криза – увеличения ретикулоцитов в 2 и более раз от исходных значений. Концентрация гемоглобина начинает расти примерно через 2,5–3 недели лечения. К концу 4-й недели она должна повыситься на 10 г/л. Полная нормализация данного показателя обычно отмечается не ранее чем через месяц от начала лечения. Показатели гемограммы при нетяжелой анемии обычно возвращаются к норме через 5–8 недель ферротерапии. Важно проводить динамический контроль уровня гемоглобина в процессе лечения и после окончания курса. Данный показатель должен контролироваться ежемесячно в течение года, что позволяет решать вопрос о необходимости поддерживающего лечения.
В случае когда целевого уровня гемоглобина и нормального уровня ферритина сыворотки достичь не удается, следует исключить состояния, препятствующие всасыванию железа, а также вероятность неблагоприятного лекарственного взаимодействия (например, с антацидами).
Профилактика ЖДА
Первичная профилактика ЖДА и латентного железодефицита представляет собой в первую очередь полноценное сбалансированное питание человека в любом возрасте. Вторичной профилактике ЖДА способствуют регулярные профилактические обследования населения с целью своевременной диагностики и лечения заболеваний, способных приводить к недостатку железа в организме. При этом центральное место занимает проведение скрининговых исследований для выявления железодефицитных состояний [43]. Следует помнить о группах риска по развитию латентного железодефицита и ЖДА. К ним относятся люди с неустранимыми причинами развития железодефицита (хроническая кровопотеря, синдром мальабсорбции, целиакия, программный гемодиализ, неоперабельные опухоли и др.), веганы и вегетарианцы, регулярные доноры крови, беременные женщины. Им рекомендуется дополнительный профилактический прием препаратов железа.
Заключение
ЖДА представляет собой очень серьезную и довольно распространенную проблему, и в настоящее время медицинское сообщество занимается активным поиском оптимальных путей ее решения. Уже достигнуты определенные успехи путем разработки эффективных и безопасных препаратов для лечения и профилактики железодефицитных состояний. Грамотная фармакологическая коррекция ЖДА позволяет улучшать качество жизни и повышать работоспособность у абсолютного большинства пациентов с подобным диагнозом. При этом желательно использовать современные препараты, технологии производства которых обеспечивают максимально возможную биодоступность железа, а также сводят к минимуму риск развития самых распространенных побочных эффектов от ферротерапии.
Этиология и патогенез
· Свободное несвязанное железо токсично для живой ткани и может локально разрушать слизистую оболочку кишечника.
· 10% проглоченного железа (Fe 2+) активно всасывается в виде ионов в тонкой кишке. После абсорбции железо накапливается в виде Fe3 + в слизистой оболочке запасного белка ферритина. Оттуда железо транспортируется в печень, селезенку и костный мозг для дальнейшего хранения в ферритине или для включения в молекулу гема.
· Железо транспортируется связанным с транспортным белком трансферрином.
· При превышении способности крови связывать железо (сывороточное железо > 90 мкмоль / л) свободные ионы приводят к повреждению тканей в большинстве органов, включая печень и сердце.
Прогресс, осложнения и прогноз
Градиент
Клиника разделена на четыре этапа, которые могут пересекаться.
- Часто преходящие симптомы, такие как вялость, тошнота, рвота, понос, боли в области живота. Остатки таблеток вызывают серую / черную рвоту и стул. Симптомы проходят после 6-8 часов. При употреблении больших количеств локальный эффект вызвыаеть кровавую диарею.
- Симптом свободного интервала pg транспортировка и распределение поглощенного железа.
- Острая фаза наблюдается у немногих пациентов. Она проявляется в виде метаболического ацидоза, шока, почечной недостаточности, некроза печени. Возможен смертельный исход в течение 1-3 дней.
- Напряжение в желудочно-кишечном тракте из-за повреждения. Осложнения: гипотония, шок, метаболический ацидоз, печеночная и почечная недостаточность, фиброз желудка и обструкция пилоруса.
Прогноз
- Прогноз может быть серьезным, но в большинстве случаев отравление не опасно для жизни.
- Токсичные дозы в течение 2-3 лет: 400 мг Fe2 +.
- Смертельные дозы: 50 — 300 мг Fe2 + / кг.
- Пациенты, которые живы через 72 часа после приема, полностью выздоравливают.