Что это?
Туляремия — это бактериальная инфекция, заразиться ей можно при контакте с дикими животными или клещами. Она не так известна, как бешенство или клещевой энцефалит, хотя доставляет человеку немало проблем. Болезнь вызывает воспаление и нагноение лимфатических узлов, которые иногда приходится удалять.
Клиническая форма туляремии зависит от способа проникновения возбудителя болезни в организм человека. Наиболее часто после заражения туляремией развивается поражение лимфатической системы (воспаляются лимфатические узлы), болезнь затрагивает кожу и слизистые глаз, зева и легких. Острое заболевание сопровождается высокой температурой и признаками интоксикации организма.
Источником туляремийной инфекции является бактерия Francisella tularensis. Это весьма живучий микроб, который в течение долгого времени может сохраняться в воде, почве, на зерне и соломе. Она устойчива в окружающей среде, способна выживать при очень низких температурах. Удивительно, но F. tularensis остается жизнеспособной даже после длительного пребывания в глубокой заморозке. Она может более 10 месяцев сохраняться во льду, и до 3 месяцев – в замороженном мясе. При этом бактерия чувствительна к ультрафиолету, нагреванию и воздействию дезинфицирующих средств. Например, при контакте с раствором лизола возбудитель туляремии погибает в течение 3–5 минут.
Как происходит заражение? Переносчики инфекции и пути ее передачи
Большой вклад в распространение инфекции вносят различные виды грызунов, птицы, собаки, овцы и козы. Несмотря на то, что природным резервуаром туляремии являются в основном млекопитающие, главный переносчик болезни – насекомые, кормящиеся кровью зараженных животных, в том числе клещи рода Ixodes. Помимо укуса клеща, причиной болезни у человека может стать:
- прямой контакт с зараженным животным;
- употребление в пищу сырых продуктов и некипяченой воды;
- вдыхание пыли на производствах, где происходит обработка растительного сырья или забой скота (рис. 1).
От человека к человеку болезнь не передается.
Важно! Туляремия крайне заразна и при попадании в организм человека вызывает заболевание почти в 100% наблюдений.
Рисунок 1. Как происходит заражение человека туляремией. Источник: CC0 Public Domain
Очаги туляремии то и дело возникают в: России, Казахстане, Туркменистане, странах Восточной Европы. В меньшей степени туляремия распространена в Западной Европе, США, Канаде, Китае и в Японии.
В России опасными с точки зрения заражения туляремией признаны Европейская часть страны и Сибирь. За распространением инфекции ведется тщательное наблюдение, несмотря на сравнительно низкую заболеваемость – в 2021 году в нашей стране был зарегистрирован только 71 случай болезни.
Сезонность инфекции (рост заболеваемости как правило происходит летом и осенью) связана с периодом активности клещей и других кровососущих насекомых. Раньше большинство случаев заболевания человека регистрировалось в сельской местности, где люди чаще контактируют с животными и находятся на природе. Однако в последние годы около ⅔ всех заболевших – жители городов. Причиной тому – частые выезды горожан в лес или на дачи, а также употребление в пищу сырого мяса.
Кто в группе риска?
В группу риска по туляремии входят люди, часто контактирующие с животными или сельскохозяйственным сырьем:
- охотники,
- рыболовы,
- ветеринары,
- пастухи,
- сотрудники приютов для животных,
- работники сферы животноводства,
- повара,
- сельхозработники и др.
Что такое Туляремия
Туляремия — острое инфекционное природно-очаговое заболевание с поражением лимфатических узлов, кожных покровов, иногда глаз, зева и лёгких и сопровождающееся выраженной интоксикацией.
Что провоцирует / Причины Туляремии:
Возбудитель — неподвижные грамотрицательные аэробные капсулированные бактерии F. tularensis рода Francisella семейства Brucellaceae. Проявляют выраженный полиморфизм; наиболее часто имеют форму мелких коккобацилл.
У бактерий выделяют три подвида:
- неарктический (африканский);
- среднеазиатский;
- голарктический (европейско-азиатский).
Последний включает три биологических варианта: японский биовар, эритромицин-чувствительный и эритромицин-устойчивый. Внутривидовая дифференциация возбудителя туляремии основывается на различиях подвидов и биоваров по ряду фенотипических признаков: биохимической активности, составу высших жирных кислот, степени патогенности для человека и животных, чувствительности к определённым антибиотикам, а также особенностям экологии и ареалу возбудителя. У бактерий обнаружены О- и Vi-антигены. Бактерии растут на желточных или агаровых средах с добавлением кроличьей крови или других питательных веществ. Из лабораторных животных к заражению чувствительны белые мыши и морские свинки. Вне организма хозяина возбудитель сохраняется долго. Так, в воде при 4 °С он сохраняет жизнеспособность 1 мес, на соломе и зерне при температуре ниже О °С — до 6 мес, при 20-30 °С — до 20 дней, в шкурах животных, павших от туляремии, при 8-12 «С — более 1 мес. Бактерии неустойчивы к высокой температуре и дезинфицирующим средствам. Для дезинфекции применяют 5% раствор фенола, раствор сулемы 1:1000 (убивает бактерии в течение 2-5 мин), 1-2% раствор формалина (уничтожает бактерии за 2 ч), 70° этиловый спирт и др. Для полного обеззараживания трупов инфицированных животных их следует выдерживать не менее 1 сут в дезинфицирующем растворе, после чего подвергать автоклавированию и сжиганию.
Эпидемиология
Резервуар и источник инфекции — многочисленные виды диких грызунов, зайцевидные, птицы, собаки и др. Бактерии выделены от 82 видов диких, а также от домашних животных (овцы, собаки, парнокопытные). Основная роль в поддержании инфекции в природе принадлежит грызунам (водяная крыса, обыкновенная полёвка, ондатра и др.). Больной человек не опасен для окружающих.
Механизм передачи — множественный, чаще всего трансмиссивный. Возбудитель сохраняется в природе в цикле «клещ — животное», передаётся сельскохозяйственным животным и птицам клещами и кровососущими насекомыми. Специфические переносчики туляремии — иксодовые клещи. Человек заражается туляремией в результате прямого контакта с животными (снятие шкур, сбор павших грызунов и др.), а также алиментарным путём через инфицированные грызунами пищевые продукты и воду. Часто заражение происходит через кровососущих переносчиков (клещи, комары, блохи, слепни и другие членистоногие). Возможно заражение и респираторным путём (при вдыхании инфицированной пыли от зерна, соломы, овощей). Зарегистрированы случаи заболеваний людей на производствах, связанных с переработкой природного сырья (сахарные, крахмало-паточные, спиртовые, пеньковые заводы, элеваторы и т.п.), на мясокомбинатах, при забое овец и крупного рогатого скота, на котором имелись инфицированные клещи, на окраинах городов, расположенных вблизи природных очагов. Известны случаи завоза инфекции при транспортировке продуктов и сырья из неблагополучных по туляремии районов.
Естественная восприимчивость людей высокая (практически 100%).
Основные эпидемиологические признаки. Туляремия — распространённое природно-очаговое заболевание, встречающееся преимущественно в ландшафтах умеренного климатического пояса Северного полушария. Широкое распространение возбудителя в природе, вовлечение в его циркуляцию большого числа теплокровных животных и членистоногих, обсеменённость различных объектов окружающей среды (воды, пищевых продуктов) определяют и характеристику эпидемического процесса. Выделяют различные типы очагов (лесной, степной, лугово-полевой, поименно-болотный, в долине рек и др.). Каждому типу очагов соответствуют свои виды животных и кровососущих членистоногих, принимающих участие в передаче возбудителя. Среди заболевших преобладают взрослые; часто заболеваемость связана с профессией (охотники, рыбаки, сельскохозяйственные рабочие и др.). Мужчины болеют в 2-3 раза чаще, чем женщины. Антропургические очаги туляремии возникают при миграции заражённых грызунов из мест обитания в населённые пункты, где они контактируют с синантропными грызунами. Туляремия остаётся болезнью сельской местности, однако в настоящее время отмечают устойчивое нарастание заболеваемости городского населения. Туляремию регистрируют на протяжении всего года, но более 80% случаев приходится на лето и осень. В последние годы заболеваемость спорадическая. В отдельные годы отмечают локальные трансмиссивные, промысловые, сельскохозяйственные, водные вспышки, реже вспышки других типов. Трансмиссивные вспышки обусловлены передачей возбудителя инфекции кровососущими двукрылыми и возникают в очагах эпизоотии туляремии среди грызунов. Трансмиссивные вспышки обычно начинаются в июле или июне, достигают максимума в августе и прекращаются в сентябре-октябре; подъёму заболеваемости способствуют сенокос и уборочные работы.
Промышленный тип вспышек обычно связан с отловом водяной крысы и ондатры. Промысловые вспышки возникают весной или в начале лета в период половодья, и длительность их зависит от периода заготовки. Заражение происходит при контакте с животными или шкурами; возбудитель проникает через повреждения на коже, в связи с чем чаще возникают подмышечные бубоны, часто без язв в месте внедрения.
Водные вспышки определяет попадание возбудителей в открытые водоёмы. Основным загрязнителем воды являются водяные полёвки, обитающие по берегам. Заболевания обычно возникают летом с подъёмом в июле. Заболевания связаны с полевыми работами и использованием для питья воды из случайных водоёмов, колодцев и др. В 1989-1999 гг. доля изолятов возбудителя туляремии из образцов воды достигла 46% и более, что свидетельствует о важном эпидемиологическом значении водоёмов как длительных резервуаров инфекции.
Сельскохозяйственные вспышки возникают при вдыхании воздушно-пылевого аэрозоля при работе с соломой, сеном, зерном, кормами, контаминированными мочой больных грызунов. Преобладают лёгочная, реже абдоминальная и ангинозно-бубонная формы. Бытовой тип вспышек характеризует заражение в быту (дома, на усадьбе). Заражение также возможно во время подметания пола, переборке и сушке сельскохозяйственных продуктов, раздаче корма домашним животным, употреблении в пищу контаминированных продуктов.
Патогенез (что происходит?) во время Туляремии:
Бактерии проникают в организм человека через кожу (даже неповреждённую), слизистые оболочки глаз, дыхательных путей и ЖКТ. В области входных ворот, локализация которых во многом определяет клиническую форму заболевания, нередко развивается первичный аффект в виде последовательно сменяющих друг друга пятна, папулы, везикулы, пустулы и язвы. В дальнейшем туляремийные палочки попадают в регионарные лимфатические узлы, где происходят их размножение и развитие воспалительного процесса с формированием так называемого первичного бубона (воспалённого лимфатического узла). При гибели франциселл высвобождается липополисахаридный комплекс (эндотоксин), усиливающий местный воспалительный процесс и при поступлении в кровь вызывающий развитие интоксикации. Бактериемия при заболевании возникает не всегда. В случае гематогенного диссеминирования развиваются генерализованные формы инфекции с токсико-аллергическими реакциями, появлением вторичных бубонов, поражением различных органов и систем (прежде всего лёгких, печени и селезёнки). В лимфатических узлах и поражённых внутренних органах образуются специфические гранулёмы с центральными участками некроза, скоплением гранулоцитов, эпителиальных и лимфоидных элементов. Формированию гранулём способствует незавершённость фагоцитоза, обусловленная свойствами возбудителя (наличием факторов, препятствующих внутриклеточному киллингу). Образование гранулём в первичных бубонах зачастую приводит к их нагноению и самопроизвольному вскрытию с последующим длительным заживлением язвы. Вторичные бубоны, как правило, не нагнаиваются. В случае замещения некротизированных участков в лимфатических узлах соединительной тканью нагноение не происходит, бубоны рассасываются или склерозируются.
Симптомы Туляремии:
В соответствии с клинической классификацией, выделяют следующие формы туляремии:
- по локализации местного процесса: бубонная, язвенно-бубонная, глазо-бубонная, ангинозно-бубонная, лёгочная, абдоминальная, генерализованная;
- по длительности течения: острая, затяжная, рецидивирующая;
- по степени тяжести: лёгкая, среднетяжёлая, тяжёлая.
Инкубационный период. Длится от 1 до 30 дней, чаще всего он равен 3-7 сут.
Признаки заболевания, общие для всех клинических форм, выражаются в повышении температуры тела до 38-40 °С с развитием других симптомов интоксикации — озноба, головной боли, мышечных болей, общей слабости, анорексии. Лихорадка может быть ремиттирующей (наиболее часто), постоянной, интермиттирующей, волнообразной (в виде двух-трёх волн). Длительность лихорадки различна, от 1 нед до 2-3 мес, чаще всего она продолжается 2-3 нед. При осмотре больных отмечают гиперемию и пастозность лица, а также слизистой оболочки рта и носоглотки, инъекцию склер, гиперемию конъюнктивы. В ряде случаев появляется экзантема различного характера: эритематозная, макуло-папулёзная, розеолёзная, везикулярная или петехиальная. Пульс урежен (относительная брадикардия), артериальное давление снижено. Через несколько дней от начала заболевания развивается гепатолиенальный синдром.
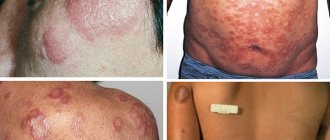
Развитие различных клинических форм заболевания связано с механизмом заражения и входными воротами инфекции, определяющими локализацию местного процесса. После проникновении возбудителя через кожу развивается бубонная форма в виде регионарного по отношению к воротам инфекции лимфаденита (бубона). Возможно изолированное или сочетанное поражение различных групп лимфатических узлов — подмышечных, паховых, бедренных. Кроме того, при гематогенной диссеминации возбудителей могут формироваться вторичные бубоны. Возникают болезненность, а затем увеличение лимфатических узлов до размеров лесного ореха или мелкого куриного яйца. При этом болевые реакции постепенно уменьшаются и исчезают. Контуры бубона остаются отчётливыми, явления периаденита незначительны. В динамике заболевания бубоны медленно (иногда в течение нескольких месяцев) рассасываются, нагнаиваются с образованием свища и выделением сливкообразного гноя или склерозируются.
Формы заболевания
Язвенно-бубонная форма. Чаще развивается при трансмиссивном заражении. На месте внедрения микроорганизма в течение нескольких дней последовательно сменяют друг друга пятно, папула, везикула, пустула, а затем неглубокая язва с приподнятыми краями. Дно язвы покрывается тёмной корочкой в форме «кокарды». Одновременно развивается регионарный лимфаденит (бубон). В последующем рубцевание язвы происходит медленно.
В случаях проникновения возбудителя через конъюнктиву возникает глазо-бубонная форма туляремии. При этом происходит поражение слизистых оболочек глаз в виде конъюнктивита, папулёзных, а затем эрозивно-язвенных образований с отделением желтоватого гноя. Поражения роговицы наблюдают редко. Эти клинические проявления сопровождают выраженный отёк век и регионарный лимфаденит. Течение заболевания обычно достаточно тяжёлое и длительное.
Ангинозно-бубонная форма. Развивается после проникновения возбудителя с инфицированной пищей или водой. Больные жалуются на умеренные боли в горле, затруднённое глотание. При осмотре миндалины гиперемированы, увеличены и отёчны, спаяны с окружающей клетчаткой. На их поверхности, чаще с одной стороны, образуются серовато-белые некротические налёты, снимаемые с трудом. Выражен отёк нёбных дужек и язычка. В дальнейшем происходит разрушение ткани миндалины с образованием глубоких, медленно заживающих язв с последующим образованием рубца. Туляремийные бубоны возникают в подчелюстной, шейной и околоушной областях, чаще на стороне поражённой миндалины.
Абдоминальная форма. Развивается вследствие поражения мезентериальных лимфатических узлов. Клинически проявляется сильными болями в животе, тошнотой, изредка рвотой, анорексией. Иногда развивается диарея. При пальпации отмечают болезненность около пупка, возможны положительные симптомы раздражения брюшины. Как правило, формируется гепатолиенальный синдром. Пальпировать брыжеечные лимфатические узлы удаётся редко, их увеличение устанавливают с помощью УЗИ.
Лёгочная форма. Протекает в виде бронхитического или пневмонического варианта.
- Бронхитический вариант обусловлен поражением бронхиальных, медиастинальных, паратрахеальных лимфатических узлов. На фоне умеренной интоксикации появляются сухой кашель, боли за грудиной, в лёгких выслушивают сухие хрипы. Обычно этот вариант протекает легко и заканчивается выздоровлением через 10-12 дней.
- Пневмонический вариант характеризуется острым началом, вялым, изнуряющим течением с высокой длительной лихорадкой. Патология в лёгких клинически проявляется очаговой пневмонией. Пневмонию отличают довольно тяжёлое и ацикличное течение, склонность к развитию осложнений (сегментарной, лобулярной или диссеминированной пневмонии, сопровождающейся увеличением вышеперечисленных групп лимфатических узлов, бронхоэктазы, абсцессы, плевриты, каверны, гангрена лёгких).
Генерализованная форма. Клинически напоминает тифо-паратифозные инфекции или тяжёлый сепсис. Высокая лихорадка становится неправильно ремиттирующей, сохраняется долго. Выражены симптомы интоксикации: головная боль, ознобы, миалгии, слабость. Возможны спутанность сознания, бред, галлюцинации. Пульс лабилен, тоны сердца глухие, артериальное давление низкое. В большинстве случаев с первых дней заболевания развивается гепатолиенальный синдром. В дальнейшем возможно появление стойкой экзантемы розеолёзного и петехиального характера с локализацией элементов сыпи на симметричных участках тела — предплечьях и кистях рук, голенях и стопах, на шее и лице. При этой форме возможно развитие вторичных бубонов, обусловленных гематогенным диссеминированием возбудителей, и метастатической специфической пневмонии.
Осложнения
В большинстве случаев развиваются при генерализованной форме. Наиболее часты вторичные туляремийные пневмонии. Возможен инфекционно-токсический шок. В редких случаях наблюдают менингиты и менингоэнцефалиты, миокардиты, полиартриты и др.
Профилактика Туляремии:
Эпизоотолого-эпидемиологический надзор
Включает постоянное отслеживание заболеваемости людей и животных в природных очагах туляремии, циркуляции возбудителя среди животных и кровососущих членистоногих, контроль за состоянием иммунитета у людей. Его результаты составляют основу для планирования и осуществления комплекса профилактических и противоэпидемических мероприятий. Эпидемиологический надзор предусматривает эпизоотологическое и эпидемиологическое обследование природных очагов туляремии, обобщение и анализ полученных при этом данных, обусловливающих эпидемические проявления в природных очагах туляремии в виде спорадической, групповой и вспышечной заболеваемости людей.
Профилактические мероприятия
Основу профилактики туляремии составляют мероприятия по обезвреживанию источников возбудителя инфекции, нейтрализации факторов передачи и переносчиков возбудителя, а также вакцинация угрожаемых контингентов населения. Устранение условий заражения людей (общие санитарные и гигиенические мероприятия, включая санитарно-просветительную работу) имеет свои особенности при различных типах заболеваемости. При трансмиссивных заражениях через кровососущих применяют репелленты, защитную одежду, ограничивают доступ непривитого населения на неблагополучные территории. Большое значение имеет борьба с грызунами и членистоногими (дератизационные и дезинсекционные мероприятия). Для профилактики алиментарного заражения следует избегать купания в открытых водоёмах, а для хозяйственно-питьевых целей еледует применять только кипячёную воду. На охоте необходимо дезинфицировать руки после снятия шкурок и потрошения зайцев, ондатр, кротов и водяных крыс. Вакцинацию проводят в плановом порядке (среди населения, проживающего в природных очагах туляремии, и контингентов, подвергающихся риску заражения) и по эпидемиологическим показаниям (внеплановая) при ухудшении эпидемиологической и эпизоотологической ситуации и возникновении угрозы заражения определённых групп населения. Для иммунопрофилактики применяют живую аттенуированную вакцину. Вакцинация обеспечивает формирование стойкого и длительного иммунитета у привитых (5-7 лет и более). Ревакцинацию проводят через 5 лет контингентам, подлежащим плановой вакцинации.
Мероприятия в эпидемическом очаге
Каждый случай заболевания человека туляремией требует подробного эпизо-отолого-эпидемиологического обследования очага с выяснением пути заражения. Вопрос о госпитализации больного туляремией, сроках выписки из стационара решает лечащий врач сугубо индивидуально. Больных с абдоминальной, лёгочной, глазо-бубонной и ангинозно-бубонной, а также средней тяжести или тяжело протекающие случаи язвенно-бубонной и бубонной форм необходимо госпитализировать по клиническим показаниям. Больных выписывают из стационара после клинического выздоровления. Длительно не рассасывающиеся и склерозированные бубоны не являются противопоказанием для выписки. Диспансерное наблюдение за переболевшим осуществляют в течение 6-12 мес при наличии остаточных явлений. Разобщение других лиц в очаге не проводят. В качестве меры экстренной профилактики можно провести антибиотикопрофилактику назначением рифампицина по 0,3 г 2 раза в сутки, доксициклина по 0,2 г 1 раз в сутки, тетрациклина по 0,5 г 3 раза в сутки. В жилище больного проводят дезинфекцию. Обеззараживанию подлежат только вещи, загрязнённые выделениями больных.
Составлено по материалам интернета
Формы заболевания
После попадания в организм туляремийная палочка атакует лимфатические узлы, а также внутренние органы – печень, селезенку, реже – легкие. В зависимости от того, как человек заразился, болезнь проявляет себя по-разному (табл. 1).
| Таблиц 1. Клинические формы (классификация) заболевания | |||
| Форма заболевания | Тип заражения | Какие органы поражает | Симптомы |
| Бубонная | Через кожу | Лимфатические узлы | Лимфатические узлы значительно увеличиваются, иногда могут достигать величины куриного яйца. Контуры лимфоузлов (бубоны) четкие. При надавливании они болят. С течением болезни бубоны могут рассасаться либо нагнаиваться. Возможно образование абсцессов и свищей |
| Язвенно- бубонная | После укуса клеща или другого насекомого | Место укуса | В месте укуса возникает небольшая язва с темным дном, которая заживает очень медленно |
| Глазо-бубонная | При попадании в глаза с пылью или от грязных рук | Глаза, лимфатические узлы | Конъюнктивит: воспаление глаз с покраснением, отеком, болезненностью и резью. Папулезные образования, которые затем превращаются в ранки и гнойные язвочки |
| Ангинозно- бубонная | После употребления загрязненной еды или воды | Слизистая глотки, лимфатические узлы | Высокая температура, лимфатические узлы увеличены. Боль в горле, проблемы с глотанием, покраснение и отечность миндалин. Миндалины увеличены и покрыты серым, плохо удаляемым налетом. Позднее на миндалинах образуются долго заживающие язвы, а затем – рубцы |
| Абдоминальная | После употребления загрязненной еды или воды | Лимфатические сосуды в кишечнике | Боль в животе, чувство тошноты, рвота, снижение веса |
| Легочная | После вдыхания загрязненной пыли | Бронхиальные лимфатические узлы, легкие | Высокая температура, кашель, боль в груди |
| Генерализованная | Не зависит от типа заражения, но чаще развивается при вдыхании возбудителя | Распространение инфекции с кровью, сепсис | Высокая температура, слабость, спутанное сознание, головная боль, боли в мышцах |
Инкубационный период туляремии, когда симптомов еще нет, обычно не превышает 3-7 дней. Первое проявление болезни – высокая температура, которая поднимается до 38-40 °С. После этого больной начинает страдать от мышечных и головных болей, ощущает постоянную слабость и головокружение. Лихорадка длится долго и отступает лишь через 2-3 недели.
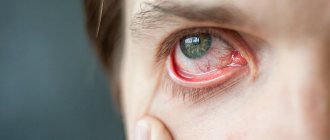
Во время осмотра больного врач наблюдает покраснение и отечность лица, заметное увеличение сосудистой сетки глаз или синдром «красного глаза», на слизистой оболочке рта видны темно-красные пятнышки – кровоизлияния. Язык покрыт белым или серым налетом. Главный характерный признак, присущий инфекции – сильно увеличенные лимфоузлы (рис. 2).
Рисунок 2. Лимфаденит при туляремии. Болезнь часто затрагивает шейные лимфоузлы. Источник: Coronation Dental Specialty Group
На поздних стадиях заболевания артериальное давление снижается, пульс становится более редким. На пятые сутки с момента появления первых симптомов развивается сильный сухой кашель. У большинства больных обнаруживают увеличение печени и селезенки.
Возбудитель туляремии
Свое название «Туляремия» заболевание получило в честь озера Туларе (Калифорния), где у сусликов было обнаружено заболевание, сходное по клинической картине с чумой. Бактерия Francisella tularensis названа в честь исследователя Е. Френсиса, который установил факт передачи заболевания человеку.
Francisella tularensis является грамотрицательной палочкой (окрашивается по Граму в розовый цвет), а значит, бактерия имеет капсулу. Возбудитель туляремии является аеробом. Спор не образует.
Рис. 2. На фото бактерии Francisella tularensis под микроскопом (слева, окраска по Граму) и компьютерная визуализация возбудителей (справа). Возбудитель туляремии имеет форму коккобациллы, но может иметь вид нитей.
Бактерии туляремии обладают следующими способностями, определяющими их патогенность:
- адгезия (слипание с клетками);
- инвазия (проникновение в ткани);
- внутриклеточное размножение в фагоцитах с последующим подавлением их киллерного эффекта;
- наличие у бактерий рецепторов к Fс-фрагментам IgG (иммуноглобулинов класса G), что приводит к нарушению активности системы комплемента;
- при разрушении микробов выделяются эндотоксины. Именно они играют ведущую роль в патогенезе заболевания и обуславливают его клинические проявления;
- токсины и компоненты микробной клетки обладают сильными аллергизирующими свойствами, что способствует еще большему повреждению тканей.
Антигенная структура бактерий
У вирулентных форм бактерий туляремии обнаружены антигены O и Vi.
- Vi-антиген (оболочечный). От него зависит вирулентность бактерий и иммуногенность.
- O-антиген (соматический). У бактерий туляремии соматический антиген представляет эндотоксин.
Устойчивость бактерий во внешней среде
Возбудители туляремии проявляют высокую устойчивость во внешней среде:
- до 4-х месяцев сохраняют жизнеспособность в воде и влажной почве при температуре 4°С, до 2-х месяцев — при температуре 20 — 30°С;
- в соломе и зерновых культурах бактерии сохраняются до 6 месяцев при температуре 0°С;
- до 20-и дней бактерии сохраняются в шкурах убитых животных, до 120 дней — в их экскрементах;
- до 6 месяцев бактерии сохраняются в замороженном мясе, до 8 суток — в молоке.
При кипячении бактерии погибают мгновенно, под воздействием солнечных лучей погибают через 30 минут. Растворы сулемы, хлорамина и 50% спирта губительно действуют на бактерии.
Рис. 3. На фото колонии возбудителей туляремии.
При росте на твердых питательных средах они имеют белый цвет с голубоватым оттенком.
Диагностика
Учитывая яркую сезонность, локальность, характерный для высокого риска инфицирования род деятельности, выраженные симптомы, клиническая диагностика туляремии не представляет большой сложности.
Лабораторно диагноз подтверждается выявлением титров антител или рентгенологически (при легочной форме). Бактериологический и ПЦР-методы позволяют выявить присутствие возбудителя в биологических образцах, взятых у пациента.
К какому врачу обратиться?
Почувствовав симптомы и придя в поликлинику, больной попадает к участковому терапевту. Он, в свою очередь, дает направление к инфекционисту, который принимает решение о госпитализации.
Диагностикой и лечением туляремии занимается врач-инфекционист.
Анализы при туляремии
Существует несколько методов лабораторной диагностики туляремии.
Аллергологические методы
На ранней стадии заболевания, начиная с третьего дня после появления симптомов, для диагностики используют аллергологическую пробу. Тест заключается в введении пациенту подкожно туляремийного антигена. В случае наличия инфекции диаметр припухлости в месте инъекции больше, чем обычно у здоровых людей – минимум 0,5 см. Оценка результатов теста проводится через 24, 48 и 72 часа после инъекции.
Серологические методы
Серологические методы диагностики (реакции агглютинации и пассивной гемагглютинации) предполагают исследование образцов крови пациента на наличие в ней специфических антител. В зависимости от выбранного метода диагностировать болезнь можно уже на 7-15 день течения.
Бактериологические методы диагностики
Бактериологический метод заключается в выделении возбудителя инфекции из образцов крови или содержимого язв и бубонов больного на 7-10 день после заражения. Затем бактерии выращивают на специальной питательной среде. Этот подход при диагностике туляремии используют очень редко из-за его трудоемкости, а также в виду того, что далеко не все лаборатории имеют разрешение на работу с F. tularensis.
Полимеразная цепная реакция
Полимеразная цепная реакция (ПЦР) – метод диагностики, который позволяет обнаружить в биологическом образце ДНК возбудителя. Чувствительность и специфичность ПЦР не уступают реакциям агглютинации и пассивной гемагглютинации, а применять метод можно уже на 10 день болезни.
«Туляремия в России в недавнем прошлом, – сообщает А.А. Нафеев, санитарный врач Центра гигиены и эпидемиологии в Ульяновской области, – являлась одной из самых распространенных природно-очаговых инфекций. Несмотря на достигнутые успехи в борьбе с данной инфекцией, случаи заболеваний по-прежнему ежегодно регистрируются. Это диктует необходимость совершенствования санэпиднадзора, а также постоянной настороженности врачей поликлинического звена по отношению к первым симптомам туляремии».
Лечение
В основе лечения туляремии лежит антибиотикотерапия. Чтобы победить болезнь, необходимо уничтожить ее источник — бактерию.
Медикаментозная терапия, направленная на борьбу с возбудителем инфекции
Общепризнанный стандарт лечения туляремии – это антибиотики из групп аминогликозидов и тетрациклинов. В качестве препаратов второго ряда используют цефалоспорины III поколения, фторхинолоны.
Длительность курса обычно составляет две недели. В случае рецидива заболевания для продолжения лечения выбирают препарат, который не использовался во время первой волны болезни, так как бактерии могли приобрести устойчивость к задействованным ранее антибиотикам.
Симптоматическое лечение
Больным с симптомами рекомендован постельный режим и сбалансированное питание, богатое витаминами. Дезинфекция палаты проводится ежедневно.
В качестве симптоматического лечения используют препараты, призванные снизить вредное воздействие интоксикации, аллергические реакции и воспаление. Могут назначаться витамины и средства для поддержания сердечно-сосудистой системы. В случае поражения глаз их промывают и закапывают 20–30% раствором сульфацила натрия 2-3 раза в день. При туляремийной ангине назначают полоскание горла.
Обработка язв
Для лечения язв и более быстрого рассасывания бубонов используют компрессы и повязки с мазью. Могут быть показаны физиопроцедуры: воздействие теплом, синим светом, лазерное облучение и др.
Если бубон нагноился, его вскрывают и очищают.
Возможные осложнения
Подавляющее большинство больных туляремией удается вылечить без последствий. Но примерно в 1-2% случаев заболевания наблюдаются осложнения, относящиеся, главным образом, к генерализованной форме туляремии.
Среди частых осложнений выделяют:
- менингит и менингоэнцефалит,
- вторичная пневмония,
- инфекционный психоз после туляремии,
- хроническое поражение суставов – полиартрит,
- прогрессирующее заболевание сердца – миокардиодистрофия,
- хроническое течение с частыми рецидивами.
Летальность при туляремии составляет менее 3%, при генерализованной форме – 30-60%.
Профилактика
Чтобы обезопасить себя от инфекции, следует помнить о мерах предосторожности во время нахождения на природе, при контактах с животными, употреблении в пищу мяса и продуктов животного происхождения. Самым эффективным методом профилактики остается вакцинация.
Существует ли вакцина? Эффективна ли она?
Самый надежный способ защитить себя от инфекции — сделать прививку. Эффективность вакцинации против туляремии превышает 90%, в России она рекомендована взрослым и детям старше 7 лет, проживающих в опасных регионах.
Для защиты от инфекции используют живую вакцину, содержащую ослабленные бактерии, не способные вызвать болезнь. На 5–7-й и 12–15-й день после прививки оценивают напряжённость иммунитета. Если иммунитет не сформировался, проводят повторную вакцинацию. Состояние иммунитета у привитых проверяют через 5 лет после прививки и в последующем — каждые 2 года.
Экстренная внеплановая профилактическая вакцинация производится при наличии эпидемиологических показаний:
- в случае возникновения заболевания людей на данной территории,
- при интенсивном размножении грызунов,
- при широком распространении носительства туляремии среди одного или нескольких видов животных на значительной территории.
Меры предосторожности на природе
Мероприятия по снижению заболеваемости предусматривают контроль за распространением инфекции, проведение дератизационных мероприятий и дезинсекцию опасных территорий.
При водной вспышке запрещают употреблять некипяченую воду, а также купаться. Чтобы снизить риск заражения от укусов клещей и комаров, рекомендуется применять репелленты, носить закрытую одежду, ограничивается въезд непривитого населения на неблагополучные территории.
Для профилактики промысловых заражений целесообразно использовать перчатки при снятии шкурок с убитых грызунов и дезинфицировать руки.
Среди населения районов, неблагополучных по туляремии, необходимо проводить санитарно-просветительскую работу. Лиц, контактировавших с больным, не изолируют, так как заболевшие не заразны. В жилье больного осуществляют дезинфекцию.
Эпидемиология туляремии
В РФ ежегодно регистрируется 50 — 380 случаев заболеваний туляремией человека. В основном это небольшие или единичные вспышки заболевания в летнее-осенний периоды, причиной которых являются нападения клещей, обработка тушек ондатр и зайцев, употребление инфицированной пищи и воды. Механизация сельского хозяйства свела к минимуму случаи массового накопления мелких грызунов и мышей на сельхоз полях. Лица, имеющие дачи и садовые участки, охотники и рыбаки, геологи и сельскохозяйственные работники находятся в группе риска.
Места активного размножения грызунов являются особо опасными в отношении заболевания туляремией.
Рис. 4. На фото носители возбудителей туляремии.
Резервуар инфекции
- В природе РФ бактерии туляремии чаще всего поражают зайцев, кроликов, хомяков, водяных крыс и мышей полевок. Заболевание у них протекает бурно и всегда заканчивается смертью. Болеют туляремией так же черные крысы, суслики и хорьки. Второе место по заболеванию туляремией занимает крупный рогатый скот, свиньи и овцы.
- Источником инфекции могут стать инфицированные пищевые продукты.
- Источником инфекции может стать вода. Загрязняют воду мыши полевки, живущие вдоль берегов рек, озер и прудов. Источником инфекции может стать вода из случайных заброшенных колодцев. Возбудители туляремии водоемы делают долгосрочными резервуарами инфекции.
- Зараженные частицы пыли, которые образуются при обмолоте зерна, пыль из соломы и комбикорма так же могут стать источником возбудителей туляремии. При этом чаще всего поражаются органы дыхания.
Больной человек опасности для окружающих не представляет.
Переносчики туляремии
Переносят инфекцию комары, слепни и иксодовые и гамазовые клещи.
Рис. 5. На фото самец иксодового таежного клеща (Ixodes persulcatus) слева и гамазовый клещ справа.
Пути передачи инфекции
- Контактный (предполагает контакт с больными животными и их биологическим материалом).
- Алиментарный (употребление зараженной пищи и воды).
- Трансмиссивный (укусы инфицированных кровососущих).
- Аэрогенный (вдыхание инфицированной пыли).
Рис. 6. Контакт со шкурками убитых инфицированных животных и укусы кровососущих — основные пути передачи инфекции.
Механизм передачи инфекции
Туляремии присущи множественные пути передачи инфекции:
- через поврежденные кожные покровы,
- через слизистую оболочку ротоглотки и миндалин,
- через слизистую оболочку глаз,
- через дыхательные пути,
- через пищеварительный тракт.
Для заражения туляремией достаточно одной микробной клетки.