Неалкогольный стеатоз печени, диагностика, лечебные подходы
Неалкогольный стеатоз печени (неалкогольная жировая болезнь печени (НАЖБП), жировая дистрофия печени, жировая печень, жировая инфильтрация) — первичное заболевание печени или синдром, формируемый избыточным накоплением жиров (преимущественно триглицеридов) в печени. Если рассматривать эту нозологию с количественной точки зрения, то «жир» должен составлять не менее 5–10% веса печени, или более 5% гепатоцитов должны содержать липиды (гистологически) [1].
Если не вмешиваться в течение болезни, то в 12–14% НАЖБП трансформируется в стеатогепатит, в 5–10% случаев — в фиброз, в 0–5% фиброз переходит в цирроз печени; в 13% случаев стеатогепатит сразу трансформируется в цирроз печени [2].
Эти данные позволяют понять, почему эта проблема на сегодняшний день вызывает всеобщий интерес, если при этом будут ясны этиология и патогенез, то будет понятно, как наиболее эффективно лечить эту часто встречаемую патологию. Уже сейчас понятно, что у части больных это может оказаться болезнью, а у части — симптомом или синдромом.
Признанными факторами риска развития НАЖБП являются:
- ожирение;
- сахарный диабет 2-го типа;
- голодание (резкое снижение веса > 1,5 кг/неделю);
- парентеральное питание;
- наличие илеоцекального анастомоза;
- избыточный бактериальный рост в кишечнике;
- многие лекарственные препараты (кортикостероиды, антиаритмические препараты, противоопухолевые, нестероидные противовоспалительные препараты, синтетические эстрогены, некоторые антибиотики и многие другие) [3–5].
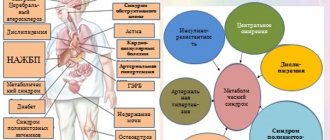
Перечисленные факторы риска НАЖБП показывают, что значительная часть их является компонентами метаболического синдрома (МС), который представляет собой комплекс взаимосвязанных факторов (гиперинсулинемия с инсулинорезистентностью — сахарный диабет 2-го типа (СД 2-го типа), висцеральное ожирение, атерогенная дислипидемия, артериальная гипертензия, микроальбуминурия, гиперкоагуляция, гиперурикемия, подагра, НАЖБП). МС составляет основу патогенеза многих сердечно-сосудистых заболеваний и указывает на тесную связь их с НАЖБП. Таким образом, круг заболеваний, который формирует НАЖБП, заметно расширяется и включает не только стеатогепатит, фиброз, цирроз печени, но и артериальную гипертонию, ишемическую болезнь сердца, инфаркт миокарда и сердечную недостаточность. По крайней мере, если прямые связи этих состояний требуют дальнейшего изучения доказательной базы, их взаимное влияние несомненно [6].
Эпидемиологически различают: первичную (метаболическую) и вторичную НАЖБП. К первичной форме относят большинство состояний, развивающихся при различных метаболических расстройствах (они перечислены выше). К вторичной форме НАЖБП относят состояния, которые формируются: алиментарными нарушениями (переедание, голодание, парентеральное питание, трофологическая недостаточность — квашиоркор); лекарственными воздействиями и взаимоотношениями, которые реализуются на уровне печеночного метаболизма; гепатотропными ядами; синдромом избыточного бактериального роста кишечника; заболеваниями тонкой кишки, сопровождаемыми синдромом нарушенного пищеварения; резекцией тонкой кишки, тонкотолстокишечным свищом, функциональной недостаточностью поджелудочной железы; болезнями печени, в т. ч. и генетически детерминированными, острой жировой болезнью беременных и др. [7–9].
Если врач (исследователь) располагает морфологическим материалом (биопсия печени), то морфологически различают три степени стеатоза:
- 1-я степень — жировая инфильтрация < 33% гепатоцитов в поле зрения;
- 2-я степень — жировая инфильтрация 33–66% гепатоцитов в поле зрения;
- 3-я степень — жировая инфильтрация > 66% гепатоцитов в поле зрения.
Приведя морфологическую классификацию, мы должны констатировать, что эти данные носят условный характер, так как процесс никогда не носит равномерно-диффузного характера, и в каждый конкретный момент мы рассматриваем ограниченный фрагмент ткани, и уверенности в том, что в другом биоптате мы получим то же самое, нет, и, наконец, 3-я степень жировой инфильтрации печени должна была бы сопровождаться функциональной печеночной недостаточностью (хотя бы по каким-либо компонентам: синтетическая функция, дезинтоксикационная функция, билиарная состоятельность и др.), что практически не свойственно НАЖБП.
В вышеизложенном материале показаны факторы и состояния метаболизма, которые могут участвовать в развитии НАЖБП, а в качестве современной модели патогенеза предложена теория «двух ударов»:
первый — развитие жировой дистрофии; второй — стеатогепатит.
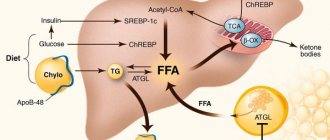
При ожирении, особенно висцеральном, увеличивается поступление в печень свободных жирных кислот (СЖК), при этом развивается стеатоз печени (первый удар). В условиях инсулинорезистентности увеличивается липолиз в жировой ткани, а избыток СЖК поступает в печень. В итоге количество жирных кислот в гепатоците резко возрастает, формируется жировая дистрофия гепатоцитов. Одновременно или последовательно развивается окислительный стресс — «второй удар» с формированием воспалительной реакции и развитием стеатогепатита. Это связано в значительной степени с тем, что функциональная способность митохондрий истощается, включается микросомальное окисление липидов в системе цитохрома, что приводит к образованию активных форм кислорода и повышению продукции провоспалительных цитокининов с формированием воспаления в печени, гибели гепатоцитов, обусловленной цитотоксическими эффектами TNF-альфа1 — одного из основных индукторов апоптоза [10, 11]. Последующие этапы развития патологии печени и их интенсивность (фиброз, цирроз) зависят от сохраняющихся факторов формирования стеатоза и отсутствия эффективной фармакотерапии.
Диагностика НАЖБП и состояний ее прогрессирования (стеатоз печени, стеатогепатит, фиброз, цирроз)
Жировая дистрофия печени — формально морфологическое понятие, и, казалось бы, диагностика должна была бы сводиться к биопсии печени. Однако такого решения международными гастроэнтерологическими ассоциациями не принято и вопрос обсуждается. Это связано с тем, что жировая дистрофия — понятие динамическое (она может активизироваться или подвергаться обратному развитию, может носить как относительно диффузный, так и очаговый характер). Биоптат всегда представлен ограниченным участком, и трактовка данных всегда достаточно условна. Если признать биопсию как обязательный диагностический критерий, то ее нужно проводить достаточно часто; сама биопсия чревата осложнениями, а метод исследования не должен быть опаснее самой болезни. Отсутствие решения о биопсии не является отрицательным фактором, тем более что на сегодняшний день стеатоз печени это понятие клинико-морфологическое с наличием многих факторов, участвующих в патогенезе.
Из представленных выше данных видно, что диагностика может начаться на разных стадиях болезни: стеатоз → стеатогепатит → фиброз → цирроз, и в диагностический алгоритм должны входить методы, определяющие не только жировую дистрофию, но и стадию ее.
Так, на стадии стеатоза печени основным симптомом является гепатомегалия (обнаруженная случайно или при диспансерном обследовании). Биохимический профиль (аспартатаминотрансфераза (АСТ), аланинаминотрансфераза (АЛТ), щелочная фосфотаза (ЩФ), гаммаглутамилтранспептидаза (ГГТ), холестерин, билирубин) устанавливает при этом наличие или отсутствие стеатогепатита. При повышении уровня трансаминаз необходимо проведение вирусологических исследований (которые либо подтвердят, либо отвергнут вирусные формы гепатита), а также диагностика других форм гепатита: аутоиммунного, билиарного, первичного склерозирующего холангита. Ультрозвуковое исследование не только устанавливает увеличение размеров печени и селезенки, но и признаки портальной гипертензии (по диаметру селезеночной вены и размерам селезенки). Менее употребляемым (а может быть, и известным) является оценка жировой инфильтрации печени, состоящая в измерении «столба затухания», по динамике которого в разные промежутки времени можно судить о степени жировой дистрофии (рис.) (методика УЗИ описана) [12].
Более ранние модели ультразвуковых аппаратов оценивали денситометрические показатели (по динамике которых можно было судить о динамике и степени стеатоза). В настоящее время денситометрические показатели получают с помощью компьютерной томографии печени. Рассматривая патогенез НАЖБП, оценивают общий осмотр, антропометрические показатели (определение массы тела и окружности талии — ОТ). Так как МС занимает значительное место в формировании стеатоза, то в диагностике необходимо оценивать: абдоминальное ожирение — ОТ > 102 см у мужчин, > 88 см у женщин; триглицериды > 150 мг/дл; липопротеины высокой плотности (ЛПВП): < 40 мг/дл у мужчин и < 50 мл/дл у женщин; артериальное давление (АД) > 130/85 мм рт. ст; индекс массы тела (ИМТ) > 25 кг/м2; гликемия натощак > 110 мг/дл; гликемия через 2 часа после нагрузки глюкозой 110–126 мг/дл; СД 2-го типа, инсулинорезистентность.
Представленные выше данные рекомендуются ВОЗ и Американской ассоциацией клинических эндокринологов. Важным диагностическим аспектом является также установление фиброза и его степени. Несмотря на то, что фиброз также понятие морфологическое, его определяют по различным расчетным показателям. С нашей точки зрения дискриминантная счетная шкала Bonacini, определяющая индекс фиброза (ИФ), является удобным методом, соответствующим стадиям фиброза. Мы провели сравнительное изучение расчетного показателя ИФ с результатами биопсий. Эти показатели представлены в табл. 1 и 2.
Практическое значение ИФ:
1) ИФ, оцененный по дискриминантной счетной шкале, достоверно коррелируется со стадией фиброза печени по данным пункционной биопсии; 2) изучение ИФ позволяет с высокой степенью вероятности оценить стадию фиброза и использовать его для динамического наблюдения за интенсивностью фиброзообразования у больных с хроническим гепатитом, НАЖБП и другими печеночными диффузными заболеваниями, в том числе и для оценки эффективности проводимой терапии [13].
И наконец, если проводится пункционная биопсия печени, то она назначается, как правило, в случае дифференциальной диагностики опухолевых образований, в т. ч. и очаговой формы стеатоза. При этом в ткани печени этих больных выявляются:
- жировая дистрофия печени (крупнокапельная, мелкокапельная, смешанная);
- центролобулярная (реже портальная и перипортальная) воспалительная инфильтрация нейтрофилами, лимфоцитами, гистиоцитами;
- фиброз (перигепатоцеллюлярный, перисинусоидальный и перивенулярный) различной степени выраженности.
Диагноз НАЖБП (стеатоз печени) формулируется на основании совокупности следующих симптомов и положений:
- ожирение;
- МС;
- синдром мальабсорбции (как последствия наложения илеоеюнального анастомоза, билиарно-панкреатической стомы, расширенной резекции тонкой кишки);
- длительное (более двух недель парентеральное питание).
Диагностика также предполагает исключение основных печеночных нозологических форм:
- алкогольного поражения печени;
- вирусного поражения (В, С, D, TTV);
- болезни Вильсона–Коновалова (исследуется уровень цирулоплазмина крови);
- болезни врожденной недостаточности альфа1-антитрипсина);
- гемахроматоза;
- аутоиммунного гепатита;
- лекарственного гепатита (лекарственный анамнез и отмена возможного препарата, формирующего липопротеины промежуточной плотности (ЛППП)).
Таким образом, диагноз формируется с определения гепатомегалии, определения патогенетических факторов, способствующих стеатозу, и исключения других диффузных форм поражения печени.
Лечебные принципы
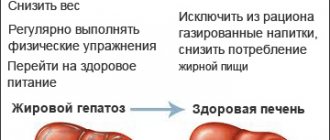
Так как основным фактором развития неалкогольного стеатоза печени является избыточная масса тела (МТ), то снижение МТ является основополагающим условием лечения больных НАЖБП, что достигается изменением образа жизни, включающем диетические мероприятия и физическую активность, в т. ч. и в случаях, когда необходимость в снижении МТ отсутствует [14]. Диета должна быть гипокалорийной — 25 мг/кг в сутки с ограничением жиров животного происхождения (30–90 г/день) и уменьшением углеводов (особенно быстро усваиваемых) — 150 мг/сутки. Жиры должны быть преимущественно полиненасыщенными, которые содержатся в рыбе, орехах; важно употреблять не менее 15 г клетчатки за счет фруктов и овощей, а также продукты, богатые витамином А.
Помимо диеты необходимо как минимум 30 минут ежедневных аэробных физических нагрузок (плавание, ходьба, гимнастический зал). Физическая активность сама по себе снижает инсулинорезистентность и улучшает качество жизни [15].
Вторым важным компонентом терапии является воздействие на метаболический синдром и инсулинорезистентность в частности. Из препаратов, ориентированных на ее коррекцию, наиболее изучен метформин [16, 17]. При этом показано, что лечение метформином приводит к улучшению лабораторных и морфологических показателей воспалительной активности в печении. При СД 2-го типа используются инсулиновые сенситайзеры, при этом метаанализ не показал преимуществ их влияния на инсулинорезистентность [18].
Третьим компонентом терапии является исключение использования гепатотоксических лекарственных средств и препаратов, вызывающих повреждение печени (основным морфологическим субстратом этого повреждения является стеатоз печени и стеатогепатит). В этом отношении важным является сбор лекарственного анамнеза и отказ от препарата (препаратов), повреждающих печень.
Так как синдром избыточного бактериального роста (СИБР) играет важную роль в формировании стеатоза печени, то его необходимо диагностировать и проводить коррекцию (препараты с антибактериальным действием — желательно не всасывающиеся; пробиотики; регуляторы моторики, печеночные протекторы), причем выбор терапии зависит от исходной патологии, формирующей СИБР.
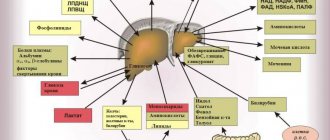
Не совсем корректно на сегодняшний день решается вопрос об использовании печеночных протекторов. Есть работы, показывающие их малую эффективность, есть работы, которые показывают их высокую эффективность. Создается впечатление, что их использование не учитывает стадию НАЖБП. Если есть признаки стеатогепатита, фиброза, цирроза печени, то их использование представляется обоснованным. Хотелось бы представить аналитические данные, на основании которых и в зависимости от количества факторов, участвующих в патогенезе НАЖБП, можно выбрать гепатопротектор (табл. 3).
Из представленной таблицы видно (введены наиболее употребляемые протекторы, при желании ее можно расширить, введя другие протекторы), что препараты урсодезоксихолевой кислоты (Урсосан) действуют на максимальное количество патогенетических звеньев поражения печени.
Мы хотим представить результаты лечения Урсосаном больных НАЖБП. Изучено 30 больных (у 15 из них в основе лежало ожирение, у 15 — МС; женщин было 20, мужчин — 10; возраст от 30 до 65 лет (средний возраст 45 ± 6,0 лет).
Критериями отбора служили: повышение уровня АСТ — в 2–4 раза; АЛТ — в 2–3 раза; ИМТ > 31,1 кг/м2 у мужчин и ИМТ > 32,3 кг/м2 у женщин. Больные получали Урсосан в дозе 13–15 мг/кг веса в сутки; 15 больных в течение 2 месяцев, 15 больных продолжали прием препарата до 6 месяцев. Результаты лечения представлены в табл. 4–6.
Критерием исключения служили: вирусная природа болезни; сопутствующая патология в стадии декомпенсации; прием препаратов, потенциально способных формировать (поддерживать) жировую дистрофию печени.
2-я группа продолжала получать Урсосан в той же дозе 6 месяцев (при нормальных биохимических показателях). При этом стабилизировался аппетит, постепенно (1 кг/месяц) уменьшалась масса тела. По данным УЗИ — структура и размер печени существенно не изменились, продолжалась динамика по «столбу затухания» (табл. 6).
Таким образом, по нашим данным использование печеночных протекторов у больных НАЖБП в стадии стеатогепатита эффективно, что выражается в нормализации биохимических показателей и уменьшении жировой инфильтрации печени (по данным УЗИ — уменьшение «столба затухания» сигнала), что в целом является важным обоснованием их использования.
Литература
- Morrison Y. A. и др. Metformin for weight loss in pediatric patients taking psychotropic drugs // Am. Y Psychiatry. 2002. vol. 159, p. 655–657.
- Цит. по: Щекина М. И. Неалкогольная жировая болезнь печени // Cous. Med. Т. 11, № 8, с. 37–39.
- Исаков В. А. Статины и печень: друзья или враги // Клиническая гастроэнтерология и гепатология. Русское издание. Т. 1, № 5, 372–374.
- Diche A. M. NaSH: bench to bedside — lesons from aminal models. Presentation at the Session Falk Symposium 157, 2006.
- Lindor K. D. Jn behalf of the UDCA/NASH Study group. Ursodeoxycholic acid for treasment of nonalcocholic steatohepatitis: results of a randomized, placebo-controlled // Trial gastroenterology. 2003, 124 (Suppl): А-708.
- Драпкина О. М., Корнеева О. Н. Неалкогольная жировая болезнь печени и сердечно-сосудистый риск: влияние женского пола // Фарматека. 2010, № 15, с. 28–33.
- Щекина М. И. Неалкогольная жировая болезнь печени // Cons. Med. Т. 11, № 8, 37–39.
- Буеверов А. О., Богомолов П. О. Неалкогольная жировая болезнь печени: обоснование патогенетической терапии // Клинические перспективы гастроэнтерологии и гепатологии. 2000, № 1, 3–8.
- Савельев В. С. Липидный дистресс — синдром в хирургии. Материалы 8-й открытой сессии РАМН. М. С. 56–57.
- Кариейро де Мура М. Неалкогольный стеатогепатит // Клинические перспективы гастроэнтерологии, гепатологии. 2001, № 3, с. 12–15.
- Augulo P. Non-alcoholic fatty liver disease // New Engl. Y Med. 2002, vol. 346, p. 1221–1231.
- Соколов Л. К., Минушкин О. Н. и др. Клинико-инструментальная диагностика болезней органов гепатопанкреато-дуоденальной зоны. М., 1987, с. 30–39.
- Минушкин О. Н. и др. Возможности клинико-лабораторной оценки фиброза печени. В кн.: Избранные вопросы клинической медицины. Т. III. М., 2005, с. 96–102.
- Berrram S. R., Venter Y, Stewart R. Y. Weight loss in olese women exercise v. dietary education // S. Afr. Med. Y. 1990, 78, 15–18.
- Hickman Yg и др. Modest weight loss and physical activity in overweight patient with chronic liver disease result in suctaned improvements in alanine aminorransferase, fasting insulin, and guality of life // Gut. 2004, 53, 413–419.
- Bugianesi E. et al. A randomized controlled trial of merformin versus vitamin E or prescriptive diet in nonalcogolic fatti liver disease // Am. G. gastroenterol. 2005, vol. 100, № 5 б, т. 1082–1090.
- Uygun A. et al. Metformin in the treatment of patients with non-alcoholic steatogepatitis // Phormacol Ther. 2004, vol. 19, № 5, p. 537–544.
- Augelico F. et al. Drugs improving insulin resistance for non — alcogolic fatti liver disease and/or njn alcogolic steatogepatitis // Cochrane Database Syst Rev. 2007. CD005166.
О. Н. Минушкин, доктор медицинских наук, профессор
ФГБУ УНМЦ Управления делами Президента РФ, Москва
Контактная информация об авторе для переписки
Лечение НАЖБП
Лекарства могут помочь при заболевании печени, но также очень важно соблюдать рекомендации врача по изменению образа жизни.
- Займитесь спортом. Звучит страшно, но можно начать с ежедневной быстрой ходьбы в течение 30–40 минут. Затем постепенно добавляйте аэробные (танцы, бег), а позже и силовые упражнения для укрепления мышц. Уменьшение веса хотя бы на три-пять процентов уже позволяет уменьшить выраженность стеатоза3,5. Только следите, чтобы масса тела не снижалась слишком стремительно; достаточно худеть на 0,5–1 килограмм в неделю3.
- Скорректируйте питание. Откажитесь от сладкой, жирной, жареной пищи и выпечки. Лучше всего придерживаться принципов средиземноморской диеты. Добавьте в рацион продукты с повышенным содержанием растительной клетчатки, свежие овощи и фрукты (с учетом их калорийности), сделайте упор на растительные жиры и белки (орехи, бобовые, злаки), рыбу и морепродукты 3,5.
- Откажитесь от курения, алкоголя, сладких газированных напитков3,5. Медикаментозная терапия включает прием гепатопротекторов на основе эссенциальных фосфолипидов (ЭФЛ). Они встраиваются в мембраны клеток печени, восстанавливают их и защищают от повреждающих воздействий8. Кроме того, ЭФЛ участвуют в процессах нормализации обмена веществ и помогают замедлить прогрессирование болезни8.
И снижение веса, и правильное питание, и лекарства могут помочь при стеатозе. Но помните, что самое важное при заболевании — его своевременное выявление. Внимательно следите за своим здоровьем и не забывайте регулярно обследоваться.
Отзывы и результаты
Согласно отзывам большинства больных, диета позволяет в короткий срок избавиться от горечи во рту, тяжести или дискомфорта в правом подреберье. В результате лечебного питания состояние больных значительно улучшается, и отзывы подтверждают его необходимость. У больных уменьшается тяжесть в правом подреберье и дискомфорт в кишечнике. Пациенты с хроническими заболеваниями печени, которые вынуждены постоянно придерживаться лечебного питания, отмечают, что диета легко переносится длительное время, однако неудобством считают необходимость индивидуального приготовления.
- «… Стеатоз обнаружили случайно на УЗИ, правда стала замечать тяжесть в правом боку, если на нем лежать или быть в неудобной позе. Делала УЗИ два раза у разных специалистов, сдавала анализы, была у разных гастроэнтерологов. Никто не может сказать про причины возникновения этой патологии у меня. Самое обидное, что не увлекаюсь алкоголем и обжорством, жирное не люблю, вес нормальный и диабета тоже нет. Назначили диету, Урсосан и Эссенциале. Пью уже три месяца. По моему опыту могу сказать, что изменения в печени уходят очень медленно и вяло, так что придется медикаменты принимать не менее полугода, а на диете быть постоянно. Следить, что бы в питании не было острого, жирного, копченого и жаренного не так уж трудно, поэтому выполнимо. Супы только на овощных отварах и вареное мясо и рыба. В связи с этим приходится готовить себе отдельно, а это немного напрягает. Из положительных моментов — за эти три месяца ни разу не ощущала тяжесть под ребром и вздутия»;
- «… Это состояние у меня скорей всего связано с перенесенной в детстве желтухой. Вес сейчас больше нормы (у меня все родственники полные), плюс гормональные нарушения, связанные с климаксом. Алкоголь употребляю, как и все — по праздникам. Поняла, что диета должна быть постоянной. Почти все продукты можно, но придется обходиться без жареного и копченого, а торты можно заменить на бисквиты и полезные сухофрукты. Всю оставшуюся жизнь придется правильно питаться, а только расслабишься — все возвратится»;
- «… Выявили случайно, так как жалоб не было. Врач предупредил, что диета постоянная и нужно периодически принимать гепатопротекторы. Прописали Фосфоглив и Расторопшу, Настой овса пью месяцами с перерывами, а потом перехожу на отвар шиповника. Ругаю себя за то, что не могу сбросить вес, хотя уже 4 месяца правильно питаюсь. Питание здоровое и врач говорит, что, если его придерживаться и не пить алкоголь, можно восстановить печень до нормы без лекарств. Готовлю все в пароварке. Отказалась от майонезов, готовых соусов и кетчупа. Ем мясо или рыбу с овощами, отдельно могу съесть картошку тоже с овощами. Капусту тушу в пароварке с небольшим количеством кукурузного масла. Практически не солю. Варю компот из сухофруктов. Оказывается, трудно бросить старые привычки по питанию».
Тактика лечения пациентов с НАЖБ и метаболическим синдромом при гепатите С
При выявлении у пациентов с HCV сопутствующего поражения печени в результате метаболического синдрома (неалкогольная жировая болезнь печени — стеатоз) необходимо провести дополнительное обследование на показатели обменных и гормональных нарушений, характерных для этого заболевания.
Рекомендуется для оценки степени поражения печени использовать исследование крови – Фибромакс, которое дает возможность оценить отдельно степень поражения печени вирусом и отдельно метаболическим синдромом.
Тактика лечения зависит от степени поражения печени в целом, и отдельно каждым повреждающим фактором. Лечение противовирусными препаратами может быть назначено сразу, а дальнейшее лечение метаболического синдрома после получения УВО.
Если степень поражения печени вирусом значительно меньше, чем метаболическим синдромом, возможно начинать противовирусную терапию после лечения метаболического синдрома.
В случаях наличия сопутствующих заболеваний печени необходимо ставить целью лечения не только получение УВО, но и сохранение и восстановление печени, пострадавшей от других патологических факторов.
Важнейшей составляющей успешного лечения НАЖБП и жирового гепатоза является правильное питание.
вверх
Жировой гепатоз беременных
Отдельно выделяют стеатоз печени, возникающий без существенной причины у женщин, вынашивающих ребенка. Острый жировой гепатоз беременных диагностируется у одной из 13000 женщин. Летальным исходом оканчиваются 20–25% случаев, по данным зарубежных авторов, и до 60%, по информации отечественных источников.
Болезнь прогрессирует быстро, в течение 2–3 недель. Возникает в основном на позднем сроке беременности – 32–36 неделе. Точную причину этой патологии установить до сих пор не удалось.
Симптомы, которые могут указывать, на острый жировой гепатоз у беременных: чрезмерная рвота, тяжело протекающие нервные расстройства, общая слабость, сонливость.
Единственный метод лечения – срочное родоразрешение. В течение 5 недель после родов болезнь регрессирует.
Причины жирового гепатоза
Выделяют три основные причины развития стеатоза печени:
- Ожирение. Если показатель индекса массы тела превышает 30, вероятность образования дистрофии составляет около 40%.
- Употребление алкогольных напитков. Причем гепатоз может возникать даже у людей, которые пьют немного, но ежедневно. Существует прямая зависимость между длительностью употребления алкоголя и выраженностью дистрофии печени и, как следствие, риском развития цирроза.
- Длительное применение медикаментозных препаратов с гепатотоксическим действием.
Реже гепатоз развивается на фоне заболеваний, протекающих с нарушениями метаболизма, к этой категории относятся гиперлипидемия, гиперхолестеринемия, сахарный диабет, тиреотоксикоз, микседема, синдром Иценко–Кушинга, злокачественные новообразования, хронические болезни желудочно-кишечного тракта, при которых нарушается процесс всасывания, и др.
Дистрофия печени может быть спровоцирована не только ожирением, но и неправильным питанием – перееданием, злоупотреблением жирной пищей и продуктами, содержащими гидрогенизированные жиры, простые углеводы.
Болезнь иногда диагностируется у людей, имеющих дефицит ферментов, участвующих в липидном обмене (наследственное заболевание).
Чаще всего к развитию стеатоза приводит не один фактор. В большинстве случаев наблюдается мультифакторность, например, употребление спиртных напитков человеком, который неправильно питается или принимает токсичные лекарства.
Меню (Режим питания)
Соблюдение данного питания должно быть постоянным либо длительным до достижения результатов. Диета сбалансирована, поэтому может применяться постоянно. Меню можно составлять по своим предпочтениям, соблюдая основные принципы приготовления блюд и исключая запрещенные продукты. Рекомендуется ежедневно употреблять овощи, клетчатка которых способствует выведению излишков холестерина, и кисломолочные напитки, улучшающие микрофлору кишечника.
| Завтрак |
|
| Второй завтрак |
|
| Обед |
|
| Полдник |
|
| Ужин |
|
| На ночь |
|
| Завтрак |
|
| Второй завтрак |
|
| Обед |
|
| Полдник |
|
| Ужин |
|
| На ночь |
|
| Завтрак |
|
| Второй завтрак |
|
| Обед |
|
| Полдник |
|
| Ужин |
|
| На ночь |
|