Первичный билиарный цирроз – деструктивно-воспалительное заболевание печени, характеризующееся хроническим течением. Оно сопровождается поражением внутрипеченочных протоков. По мере прогрессирования такого цирроза может развиваться дуктопения (синдром исчезающих желчных протоков) и персистирующий холестаз (уменьшение поступления желчи в двенадцатиперстную кишку из-за нарушений ее продукции, экскреции и/или выведения). В терминальной стадии заболевания обычно наблюдается печеночная недостаточность.
Общее описание
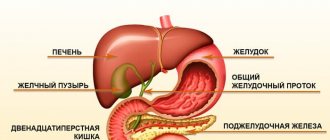
Билиарный цирроз —
это хроническое аутоиммунной природы заболевание, которое возникает в результате нарушения оттока желчи по внутрипеченочным и желчевыводящим путям (холестаз) и характеризующее замещением паренхиматозной ткани печени на соединительную (фиброз). Прогноз самого заболевания зависит от диагностики и в недиагностируемых случаях приводит к ухудшению развития: прогрессирующему разрушению паренхимы с образованиями очагов фиброза, в результате которого возникает цирроз печени и печеночная недостаточность.
По статистическим данным в экономических развитых странах диагностируется билиарный цирроз у людей в возрасте от 30 до 55 лет, чаще у мужчин. Соотношение заболеваемости мужчин к женщинам — примерно 3 к 1.
Обратно
Первичный билиарный цирроз
Первичный билиарный цирроз (ПБЦ) – хроническое гранулематозное деструктивное воспалительное заболевание междольковых и септальных желчных протоков аутоиммунной природы, приводящее к развитию длительного холестаза, а на поздних стадиях к формированию цирроза.
Этиология и патогенез
Этиология ПБЦ неизвестна. Определенную роль играют генетические факторы. Описаны случаи семейных заболеваний, но частота их невелика 17%.
Ведущее значение в патогенезе ПБЦ имеют аутоиммунные клеточные реакции. Аутоиммунные заболевания печени характеризуются наличием специфических аутоантител. Для ПБЦ характерным является наличие антимитохондриальных антител (АМА), специфичных для комплексов дегидрогеназ 2оксокислот, расположенных на внутренней мембране митохондрий. Наиболее часто (95100%) при ПБЦ обнаруживаются аутоантитела к Е2 компоненту пируватдегидрогеназного комплекса (РDСЕ2).
В течение длительного времени считалось, что наличие АМА это лишь сопутствующий признак, но после того как Gershwin и Mackay обнаружили аутоантиген, изящно проведенные исследования выявили специфичность действия АМА, и их роль в патогенезе заболевания была раскрыта. Эти антитела подавляют активность РDСЕ2, выступающего в роли иммунодоминантной мишени. АМА представляют собой IgG3 и IgM, обнаруживаются в сыворотке и желчи больных. Описаны соответствующие эпитоны Вклеток. Корреляции между количеством АМА и стадией заболевания не обнаружено, однако показана зависимость между активностью процесса и уровнем ПБЦспецифичных Вклеток в сыворотке крови.
Центральной мишенью для развития воспалительной реакции и иммунного ответа являются желчные протоки. АМА связываются с апикальной мембраной эпителиальных клеток желчных протоков, на поверхности которых находятся белки главного комплекса гистосовместимости (МНС) класса II. Можно предположить, что патологическая экспрессия аутоантигена происходит раньше, чем формируется иммунный ответ с экспрессией на поверхности клеток белков класса II. Дальнейшая экспрессия происходит на поздних стадиях развития заболевания, наличие активированных Тклеток связано с протекающим некровоспалительным процессом в желчных протоках. Важно отметить, что молекулы адгезии, усиливающие иммунный ответ, обнаружены на клетках билиарного эпителия и на лимфоцитах.
Основную роль в непосредственном повреждении внутрипеченочных желчных протоков играют Тлимфоциты
. В печени и периферической крови больных обнаруживаются СD4положительные РDСЕ2специфичные Тхелперы как Тх1, так и Тх2популяции. Имеются данные, что в печени больных ПБЦ Тх1клетки преобладают, ими стимулируется клеточный иммунный ответ посредством продукции ИЛ2 и ИНФg.
Ответ на вопрос, каким образом РDСЕ2, являющиеся пептидами самого организма, могут вызвать иммунный ответ, дает теория молекулярной мимикрии.
Основным механизмом гибели клеток желчного эпителия служит апоптоз, который осуществляют как Тх1, несущие Fasлиганд, так и секретируемые этой клеточной субпопуляцией цитокины [1].
Морфологическая характеристика
В настоящее время принята классификация, согласно которой выделяют 4 гистологические стадии ПБЦ: хронический негнойный деструктивный холангит дуктальная стадия
; пролиферация желчных протоков и перидуктальный фиброз
дуктуллярная стадия
;
фиброз стромы при наличии воспалительной инфильтрации паренхимы печени; цирроз печени
.
Хронический негнойный деструктивный холангит (1я стадия) характеризуется воспалением и деструкцией преимущественно междольковых и септальных желчных протоков. Расширенные портальные тракты инфильтрированы лимфоцитами, плазматическими клетками, макрофагами и эозинофильными лейкоцитами. Среди клеток инфильтратов портальных трактов встречаются сформированные лимфоидные фолликулы. Инфильтрат портальных трактов не распространяется в паренхиму, неглубоко в дольки могут проникать отдельные лимфоциты или группы клеток. Инфильтраты обнаруживаются в стенках некоторых внутридольковых желчных протоков.
Целостность базальной мембраны пораженных желчных протоков нарушена.
Нередко около пораженных желчных протоков обнаруживают гранулемы гранулематозный холангит. Гранулемы построены из эпителиоидных и гигантских многоядерных клеток и в большинстве случаев хорошо различимы в препаратах.
Гистологические признаки холестаза в этой стадии обычно не обнаруживаются.
Пролиферация холангиол и перидуктальный фиброз (2я стадия). В портальных трактах наряду с лимфоплазмоцитарной инфильтрацией и разрушающимися желчными протоками появляются очаги пролиферации билиарного эпителия. Пролиферирующие холангиолы с клетками инфильтрата распространяются в перипортальные отделы долек. Количество междольковых и септальных желчных протоков по мере их деструкции уменьшается. Появляется характерный диагностический признак ПБЦ пустые портальные тракты, воспалительные инфильтраты которых не содержат желчных протоков.
Фиброз стромы при наличии воспалительной инфильтрации паренхимы печени (3я стадия) характеризуется появлением соединительнотканых тяжей, отходящих от портальных трактов и соединяющих между собой соседние тракты (портопортальные септы) и центральные вены с портальными трактами (портоцентральные септы). По ним воспалительный инфильтрат распространяется в пролиферирующие желчные протоки, пролиферация протоков снижается. Прогрессирует редукция междольковых и септальных желчных протоков. Это ведет к усилению холестаза. Многократно увеличивается содержание меди в биоптатах печени.
Усиливаются клеточная инфильтрация паренхимы и некрозы гепатоцитов, в портальных трактах нарастает фиброз, формируются монолобулярные ложные дольки.
Цирроз печени (4я стадия) характеризуется всеми признаками монолобулярного цирроза.
Клиническая картина
Заболевание встречается преимущественно у женщин, чаще в возрасте старше 35 лет. Отличительная особенность ПБЦ относительно редкая заболеваемость мужчин (1015% в общей заболеваемости ПБЦ).
Кожный зуд наиболее характерный начальный симптом ПБЦ, наблюдающийся у большинства больных. Кожный зуд сочетается с желтушным окрашиванием кожи и склер, но часто он предшествует желтухе, иногда за несколько месяцев и даже лет. У ряда наблюдавшихся нами больных в течение 26 лет развилась лишь легкая желтушность склер без окрашивания кожных покровов.
Желтуха холестатического типа, медленно нарастающая, выявляется, как ранний симптом заболевания менее чем у половины больных. Желтуха, появляющаяся в момент установления диагноза и быстро нарастающая, может рассматриваться, как прогностически неблагоприятный симптом, указывающий на быстрое прогрессирование болезни.
Ксантелазмы на ранних стадиях определяются у 2030% больных. Их образование прямо зависит от уровня и длительности гиперхолестеринемии. Внепеченочные знаки
ォпеченочныеサ ладони, сосудистые звездочки имеются лишь у отдельных больных; они всегда единичные. У большинства наблюдавшихся мужчин выявляли гинекомастию.
Гепатомегалия обычно незначительная, выявляется у большинства больных. Спленомегалия наблюдается менее чем у половины больных, не сочетается с явлениями гиперспленизма. На ранних стадиях деминерализация костей проявляется болью в пояснице, ребрах, суставах.
Начальными признаками болезни могут служить такие неспецифические симптомы, как боль в области правого подреберья, в ряде случаев с лихорадкой; повышенная СОЭ; боль в суставах и мышцах, а также диспепсический, кожный синдромы, васкулит, склеродермия. У 20% больных на начальных стадиях заболевание может протекать без клинической симптоматики, при этом ЩФ часто повышена, всегда выявляются АМА в титре 1:40 и выше, в биоптатах печени обнаруживаются изменения, характерные для ПБЦ.
Развернутые стадии ПБЦ характеризуются прогрессирующим ухудшением состояния больных, нарастанием желтухи, иногда повышением температуры до субфебрильных, а затем фебрильных цифр, истощением (вплоть до кахексии) изза нарушения всасывания в кишечнике. Зуд кожи в терминальной стадии болезни у ряда больных ослабевает, а при прогрессирующей печеночноклеточной недостаточности исчезает.
С прогрессированием холестаза наблюдаются стеаторея, остеопороз, а затем остеомаляция, ксерофтальмия и геморрагический синдром. Появляются хрупкость тел позвонков, кифозы и патологические переломы. Развиваются признаки портальной гипертензии, в частности, варикозно расширяются вены пищевода и желудка. Больные умирают при явлениях печеночноклеточной недостаточности, которую могут провоцировать осложнения билиарного цирроза: переломы костей, портальная гипертензия, язвенные кровотечения.
К поздним осложнениям ПБЦ следует отнести развитие холангиокарциномы, значительно чаще наблюдающейся у мужчин, чем у женщин. Возможно также образование камней в желчном пузыре.
Системные проявления
Для билиарного цирроза закономерна системность поражений, наиболее ярко проявляющаяся изменением экзокринных желез: слезных, слюнных, поджелудочной железы, а также почек (тубулоинтерстициальный нефрит, гломерулонефрит) и сосудов (васкулит) различных органов.
Синдром Шегрена при целенаправленном обследовании выявляют у 70100% больных билиарным циррозом. Вовлечение слезных и слюнных желез при синдроме Шегрена наиболее часто клинически проявляется сухим кератоконъюнктивитом, ксеростомией, снижением слезоотделения при пробе Ширмера, рецидивирующим паротитом и сухостью кожи.
Легочный синдром, наблюдающийся у больных билиарным циррозом, скорее, рентгенологический, чем клинический, и характеризуется картиной диффузного пневмосклероза с деформацией легочного рисунка изза дополнительных тяжистых, петлистых и ячеистых тканей по интерстициальному типу и фиброзирующего альвеолита.
Сопутствующие заболевания
ПБЦ сочетается с другими хроническими заболеваниями, преимущественно аутоиммунной природы склеродермией, ревматоидным артритом, тиреоидитом Хашимото, миастенией, целиакией взрослых, поперечным миелитом. Сочетанные аутоиммунные расстройства у женщин, естественно, встречаются чаще, чем у мужчин. Частота инсулинзависимого сахарного диабета у мужчин выше, чем у женщин.
Склеродермия. Сочетание ПБЦ со склеродермией, по данным разных авторов, колеблется от 3 до 18%. В ряде случаев клинические проявления склеродермии соответствуют CRESTсиндрому (кальциноз, синдром Рейно, дисфункция пищевода, склеродактилия, телеангиоэктазии). В патологический процесс вовлекаются кожа, слизистые оболочки, суставы, мускулатура. При сочетании склеродермии и ПБЦ клинически выраженные поражения внутренних органов обычно отсутствуют, что определяет доброкачественное течение заболевания. В крови обычно определяют антинуклеарные антитела и ревматоидный фактор.
Системная красная волчанка. Характерно разнообразие и тяжесть проявлений: кожный, суставной, мышечный синдромы, лимфаденопатия, полисерозит, поражение почек, легких, сердца, нервной системы, гемоцитопении. Прогрессирование заболеваний обычно ведет к смерти больных через 37 лет после появления первых симптомов. В крови обнаруживают LEклетки и антитела к нативной ДНК.
Ревматоидный артрит. Частота ревматоидного артрита у больных ПБЦ составляет до 10%. Поражаются в основном межфаланговые, лучезапястные, коленные, голеностопные суставы. Основными симптомами являются болезненность и отечность суставов, нарушение подвижности в них, генерализованная лимфаденопатия, атрофия мускулатуры в области пораженных суставов. При рентгенологическом исследовании выявляют остеопороз костей вовлеченных суставов, сужение межсуставных щелей, узуры суставных поверхностей. Ревматоидный фактор определяется в сыворотке, суставной жидкости, а также с помощью реакции иммунофлюоресценции в области лимфоидной инфильтрации синовиальной оболочки.
Поражение щитовидной железы, по данным разных авторов, при ПБЦ наблюдается в 1832% случаев. У подавляющего большинства больных имеется клиническая картина гипотиреоза. Нами наблюдалось сочетание тиреоидита Хашимото с ПБЦ у 3 женщин в возрасте 4852 лет. Значительное увеличение и уплотнение щитовидной железы, диффузное и узловатое, появилось у 2 больных на фоне цирроза, а у одной за 1 год до развития холестаза. В крови определяют в основном антитиреоглобулиновые и антимикросомальные антитела.
Другие аутоиммунные заболевания также могут сочетаться с ПБЦ: аутоиммунная тромбоцитопения, фиброзирующий альвеолит, пернициозная анемия, саркоидоз, почечный канальцевый ацидоз. Из кожных поражений с предположительно иммунным патогенезом с ПБЦ наиболее часто ассоциируется красный плоский лишай.
С развитием иммунодефицитного состояния, особенно в случаях иммуносупрессивной терапии, связывают высокую частоту возникновения злокачественных опухолей внепеченочной локализации у больных ПБЦ. Рак молочной железы выявляют у женщин с ПБЦ в 4,4 раза чаще, чем в общей популяции.
Лабораторные данные
Уже на ранних стадиях характерно повышение активности ферментов холестаза:
ЩФ, лейцинаминопептидазы, gглутамилтранспептидазы. Повышение уровня билирубина сыворотки в 1,53,5 раза по сравнению с нормой наблюдается позже и медленно нарастает. Увеличивается концентрация желчных кислот и содержание меди в сыворотке крови, а уровень железа снижается. Характерна уже в начале болезни выраженная гиперлипидемия с увеличением концентрации холестерина, bлипопротеидов, фосфолипидов и неэстерифицированных жирных кислот. Значения аминотрансфераз сыворотки повышены в 23 раза, их активность коррелирует с гистологическими данными.
Особое значение в диагностике ПБЦ придается АМА
. В настоящее время известны антитела к 9 антигенам внутренней и внешней митохондриальной мембраны. Из них с ПБЦ связаны антиМ2, М4, М8, М9. Остальные антитела ассоциированы с другими заболеваниями: антиМ1 с сифилисом, антиМ5 с заболеваниями соединительной ткани, антиМ3 с лекарственным гепатитом, антиМ7 с миокардитом. Антитела к антигену внутренней мембраны митохондрий М2 обнаруживают почти во всех случаях ПБЦ и считают патогномоничными для этого заболевания. АМА к М4 выявляют при заболевании с чертами как ПБЦ, так и аутоиммунного гепатита (overlapsyndrome), к М8 при быстропрогрессирующей форме ПБЦ, к М9 на ранних стадиях ПБЦ.
Титр антимитохондриальных антител часто коррелирует с активностью ПБЦ. АМА могут обнаруживаться на доклинической стадии и не исчезают на протяжении всего периода болезни.
Диагноз
Необходимо учитывать пол, возраст, наследственность, особенно следует подчеркнуть, что в 1/3 случаев заболевание диагностируется у женщин старше 60 лет
. Важнейший клинический симптом кожный зуд. На ранних стадиях заболевания повышена активность ферментов холестаза, отмечается ускорение СОЭ.
Антимитохондриальные антитела класса М2 специфичный и ценный диагностический тест
. При УЗИ, КТ выявляют неизмененные внепеченочные желчные протоки.
Подтверждает диагноз гистологическое исследование биоптата печени, с помощью которого выявляют негнойный деструктивный холангит на ранних стадиях заболевания, позже формирование билиарного цирроза печени.
Диагностические критерии ПБЦ:
1. Интенсивный кожный зуд, клиническое подозрение на основании наличия внепеченочных проявлений (сухой синдром, ревматоидный артрит и др.).
2. Повышение уровня ферментов холестаза в 23 раза по сравнению с нормой.
3. Нормальные внепеченочные желчные ходы при УЗИ.
4. Обнаружение антимитохондриальных антител в титре выше 1:40.
5. Повышение уровня IgM в сыворотке крови.
6. Характерные изменения в пунктате печени.
Диагноз ПБЦ ставят при наличии 4го и 6го критериев или 34 указанных признаков.
Дифференциальный диагноз
ПБЦ необходимо отличать от ряда заболеваний, сопровождающихся гепатобилиарной обструкцией или холестазом [2].
Важнейшие заболевания, с которыми дифференцируют ПБЦ у взрослых:
- обструкция внепеченочных желчных ходов: конкременты, стриктуры, опухоли;
- первичный склерозирующий холангит;
- карцинома внутрипеченочных желчных путей;
- аутоиммунный гепатит;
- холестаз, вызванный медикаментами;
- хронический вирусный гепатит С;
- саркоидоз.
В детском и юношеском возрасте ПБЦ дифференцируют от:
- гипоплазии внутрипеченочных желчных протоков,
- холангиодисплазии (врожденный фиброз печени),
- билиарного цирроза при муковисцидозе.
Наиболее важна дифференциация ПБЦ от обструкции внепеченочных желчных ходов, так как нередко больные ПБЦ подвергаются неоправданной лапаротомии по поводу предполагаемой подпеченочной желтухи, а правильный диагноз ставят лишь после операционной биопсии печени
.
Для дифференциальной диагностики ПБЦ с обструкцией внепеченочных желчных ходов, первичным склерозирующим холангитом, гипоплазией внутрипеченочных желчных протоков, врожденным фиброзом печени наряду с исследованием антимитохондриальных антител необходима прямая визуализация билиарного дерева
(эндоскопическая сонография, ретроградная эндоскопическая или чрескожная чреспеченочная холангиография).
Дифференциальный диагноз на ранних стадиях ПБЦ с аутоиммунным гепатитом при отсутствии четкой гистологической картины в 15% случаев вызывает значительные затруднения. Однако обнаружение таких иммунологических феноменов, как антимитохондриальные антитела класса М2, преобладание в сыворотке IgM, а в биоптатах печени превалирование поражения желчных протоков над изменениями паренхимы печени, деструкция междольковых и септальных протоков, дает возможность диагностировать ПБЦ. Такие особенности заболевания, как высокая активность аминотрансфераз, обнаружение антител к гладкой мускулатуре, могут служить ориентирами для выявления аутоиммунного гепатита.
В некоторых случаях ПБЦ приходится разграничивать с хроническим холестазом, вызванным лекарствами. В отличие от ПБЦ лекарственный холестатический гепатит протекает с менее выраженной деструкцией междольковых желчных ходов и нерезкой клеточной инфильтрацией портальных трактов; антимитохондриальные антитела отсутствуют; отмена лекарств чаще всего приводит к обратному развитию процесса.
Наибольшие трудности возникают в разграничении ПБЦ с лекарственным холестазом, сопровождающимся маркерами аутоиммунизации. В биоптатах печени в этих случаях часто обнаруживают эпителиоидноклеточные и гигантоклеточные гранулемы, которые отличаются от ПБЦ большим числом эозинофильных лейкоцитов. После отмены лекарств гранулематозная реакция сменяется фиброзом.
Прогноз зависит от стадии болезни. С момента появления первых клинических признаков ПБЦ характеризуется постепенным, на протяжении 1220 лет прогрессированием патологического процесса. Среди прогностических моделей наиболее часто используется модель клиники Мейо, учитывающая возраст, уровень билирубина, альбуминов сыворотки крови, протромбиновое время и наличие асцита [6]. Терминальная стадия характеризуется нарастающей печеночной недостаточностью, появлением асцита, гепаторенальным синдромом, энцефалопатией.
Лечение
Успехи в понимании патогенеза привели к попыткам применения различных лекарственных препаратов, обладающих иммуносупрессивными, антивоспалительными, антифибротическими свойствами, а также желчных кислот для терапии больных ПБЦ.
Глюкокортикостероиды (ГКС), назначаемые в дозе 30 мг/день в течение 8 нед. с постепенным уменьшением дозы до 10 мг/день, приводят к улучшению клинических симптомов временному ослаблению зуда и/или повышенной утомляемости, снижению активности аминотрансфераз, IgG, но не влияют на уровень билирубина сыворотки. ГКС вызывают снижение воспалительной реакции по данным гистологии печени. При продолжении плацебоконтролируемых исследований в течение 2 лет существенного влияния на уровень смертности не отмечено. Вместе с тем после года терапии большой проблемой явилось потенцирование остеопороза. Таким образом, ГКС имеют потенциальную ценность для терапии ПБЦ, однако сопутствующие побочные эффекты заставляют считать их опасными веществами и длительно не назначать при ПБЦ. Риск развития тяжелого остеопороза может быть снижен при комбинации ГКС с бифосфонатами.
Будезонид представляет ГКС второго поколения с низкой системной активностью, практически не вызывающей побочных эффектов. Проводится изучение эффективности препарата у больных ПБЦ. Есть основания надеяться, что этот препарат сможет обеспечить все преимущества ГКС, не подвергая дополнительному риску жизнь пациентов.
Циклоспорин А крупные европейские испытания, задействовавшие 349 больных с последующим наблюдением за ними до 6 лет (в среднем 2,5 года), не подтвердили предотвращение гистологического прогрессирования болезни или изменения выживаемости пациентов, получавших препарат [5]. Высокая частота возникновения побочных эффектов, таких как гипертензия и ухудшение почечной функции, не позволяет использовать препарат для терапии ПБЦ.
Азатиоприн, хлорамбуцил, малотилат, Dпеницилламин ввиду отсутствия отчетливого эффекта на прогрессирование заболевания и наличие серьезных осложнений не могут быть рекомендованы для регулярного использования при ПБЦ.
Метотрексат в дозе 15 мг внутрь 1 раз в неделю может давать определенный эффект в отношении клинических симптомов, билирубинемии и активности ЩФ. Однако в рандомизированных контролируемых исследованиях влияние на прогноз заболевания не выявлено. Отмечены выраженные побочные эффекты.
Колхицин предпосылкой к применению препарата послужило его противофиброзное и противовоспалительное действие. Минимальная токсичность препарата привела к тому, что терапевты рекомендуют его для лечения ПБЦ. В ряде случаев колхицин улучшает биохимические показатели. Однако основываясь на результатах рандомизированных исследований, следует считать, что колхицин не оказывает какоголибо влияния на холестаз, гистологическое прогрессирование или выживаемость больных.
К числу наиболее перспективных препаратов в лечении ПБЦ следует отнести урсодезоксихолевую кислоту и адеметионин.
Урсодезоксихолевая кислота (УДХК) это лекарственный препарат, прошедший наиболее многочисленные исследования эффективности при терапии больных ПБЦ. Из всех препаратов патогенетической терапии он признан наиболее эффективным. Применяемая в дозе 1015 мг/кг длительностью от 10 мес. до 2 лет и более, УДХК способствует вытеснению эндогенных липофобных токсичных желчных кислот на уровне гепатоцитов и билиарного эпителия. Такое замещение эндогенных желчных кислот обусловлено конкуренцией между полярной гидрофильной урсодезоксихолевой кислотой и этими кислотами при их трансэпителиальном переносе в подвздошной кишке. Уменьшение количества потенциально токсичных эндогенных желчных кислот на фоне холестаза сопровождается уменьшением повреждения клеточных мембран. Кроме того, УДХК встраивается в фосфолипидный слой клеточной мембраны, что ведет к прямому стабилизирующему действию на гепатоциты.
Иммуномодулирующий эффект УДХК осуществляется путем уменьшения экспрессии антигенов МНС I и II классов на гепатоцитах и эпителиальных клетках желчных протоков, УДХК снижает синтез ИЛ2, что приводит к подавлению стимуляции цитотоксических лимфоцитов Тхелперами 1 типа.
Наконец, положительный эффект УДХК объясняют ее холеретическим, гипохолестеринемическим и литолитическим действием.
УДХК способствует значительному улучшению функциональных показателей, уменьшается или исчезает кожный зуд. Влияние на морфологические показатели неоднозначно, так как в ряде случаев они могут прогрессировать.
Был проведен комбинированный анализ французских, американских и канадских испытаний, включавший 553 пациента (276 получавших УДХК, а 277 плацебо). Среднее время наблюдений 4 года [4]. Результаты анализа показали, что на фоне терапии УДХК значительно дольше не требовалась трансплантация печени
. В мультицентровых испытаниях в США наблюдаемая выживаемость после двух лет терапии УДХК значительно превосходила прогнозируемую [3].
Резистентность к терапии УДХК требует исключения других причин поражения печени, и в первую очередь перекрестного синдпрома между ПБЦ и аутоиммунным гепатитом.
Во всех проведенных исследованиях было отмечено, что благоприятные эффекты быстро достигаются на ранних стадиях цирроза; УДХК может рассматриваться, как препарат выбора при лечении IIII стадий ПБЦ.
Адеметионин (SаденозилLметионин) является инициатором трех важных путей метаболизма в человеческом организме: переметилирования, пересульфурирования и полиаминового синтеза. В этих метаболических реакциях препарат выступает либо как донор метильной группы, либо как индуктор ферментов.
Одним из наиболее важных факторов регулирования функций метаболизма, вовлеченных в процесс образования желчи, являются структура и состав мембраны гепатоцитов. При внутрипеченочном холестазе сниженная вязкость мембраны (следствие избыточного отложения в ней холестерина) приводит к нарушению функционирования белковых транспортных систем, локализованных в ней. Адеметионин, участвуя в реакциях трансметилирования, одной из которых является синтез фосфатидилхолинов, повышает подвижность мембран и увеличивает их поляризацию, что, в свою очередь, ведет к улучшению функционирования транспортных систем желчных кислот, связанных с мембранами гепатоцитов.
Трансплантация печени является методом выбора для пациентов с прогрессирующим ПБЦ и клиниколабораторными признаками печеночной декомпенсации. Вместе с тем должен быть определен удачный момент для оперативного вмешательства, так как у больных с терминальной печеночной недостаточностью ォбольшая хирургияサ неприемлема. Инвалидизирующая слабость, резистентный кожный зуд, тяжелый остеопороз могут явиться показанием для включения в лист ожидания на более ранних стадиях ПБЦ. Успешная трансплантация может полностью вернуть здоровье на десять и более лет, но иногда возможно возникновение ПБЦ и в трансплантированной печени.
Профессор С.Д. Подымова
ММА имени И.М. Сеченова
А также здесь!
Обратно
Причины возникновения:
По причине возникновения выделяют 2 типа билиарного цирроза:
- Первичный билиарный цирроз печени
- Вторичный билиарный цирроз печени
Первичный билиарный цирроз — механизм возникновения заключается в том, что возникает аутоиммунное воспаление в самой ткани печени. Вырабатываются антитела на печеночные клетки (гепатоциты) и воспринимаются они организмом человека как чужеродные. К самому процессу присоединяется защитная система, в виде лимфоцитов, макрофагов, тучных клеток, вырабатывающие биологически активные вещества и антитела. Все они в совокупности разрушают гепатоциты, вызывают нарушения кровоснабжения, обмена веществ и застой желчи, приводящие к общему разрушению архитектоники (структуры) печени.
- Генетическая предрасположенность
- Люди, страдающие аутоиммунными заболеваниями, такими как ревматоидный артрит, системная красная волчанка, тиреотоксикоз, склеродермия, узелковый полиартериит, саркоидоз
- Из научных источниках известно, что около 15% случаев возникновения заболевания способствует инфекционный субстрат как вирус герпеса, краснухи, Эпштейна-Барра
Вторичный билиарный цирроз печени, возникает по причине закупорки или сужения просвета внутрипеченочных желчных протоков.
- Аномалии развития (врожденные или приобретенные) желчных протоков и желчного пузыря
- Желчнокаменная болезнь
- Сужение или закупорка просвета желчевыводящих путей после оперативного вмешательства на органах брюшной полости, доброкачественные опухоли
- Сдавление извне желчевыводящих путей воспаленной поджелудочной железой или опухолью
Осложнения
Внутрипеченочный холестаз при первичном билиарном циррозе способен стать причиной недостатка желчи в кишечнике, что может сопровождаться стеатореей (увеличением количества жировых компонентов в стуле), развитием дефицита жирорастворимых витаминов, нарушениями минерализации костей и, как следствие, возникновением остеопороза. При прогрессировании заболевания печени больные постепенно худеют, у них обычно появляются такие симптомы, как расстройство зрения, боли в костях, кровоточивость десен, возможны патологические переломы.
Симптомы билиарного цирроза печени
Основные неспецифические симптомы:
- Слабость
- Головная боль
- Головокружение
- Снижение аппетита
- Нарушение памяти и внимания
- Потеря веса
- Апатия
- Нарушение сна в ночное время суток и сонливость днем
Симптомы печеночно-клеточной недостаточности:
- Рвота кишечным содержимым
- Интенсивные боли в правом подреберье
- Вздутие кишечника
- Чередование диареи и запора
- Желтуха (пожелтение кожных покровов и слизистых оболочек)
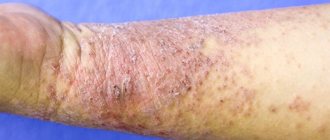
- Кожный зуд
- Потемнение мочи
- Обесцвечивание кала
- Появление под кожей век, ушей и фаланг пальцев желтых бугристых включений (ксантем)
- Увеличение печени и селезенки
Симптомы портальной гипертензии:
- «Голова медузы» — симптом, который сочетает в себе наличие увеличенного в объеме живота и наличие на коже передней брюшной стенки ярко выраженной венозной сети
- Рвота «кофейной гущею» — симптом, который свидетельствует о кровотечении из вен пищевода или желудка
- «Дегтеобразный» стул – симптом, свидетельствующий о кровотечении из тонкого кишечника
- Темно-красная кровь, выделяющаяся из прямой кишки при акте дефекации – симптом, свидетельствующий о наличии кровотечения из геморроидальных вен, находящихся в прямой кишке
- Пальмарная эритема – покраснение ладоней
- Появление на коже телеангиоэктазий – сосудистых звездочек
Лечение
Патогенетическая терапия
. Такое лечение назначается, чтобы остановить прогрессирование первичного билиарного цирроза, повысить качество жизни больного и увеличить ее продолжительность. В рамках патогенетической терапии могут использоваться препараты урсодезоксихолевой кислоты, обладающей антихолестатическим, цитопротективным, иммуномодулирующим и гипохолестеринемическим действием. В составе комплексной терапии цирроза может применяться препарат Фосфоглив®1.
Применение кортикостероидов
. Чтобы добиться регрессии клинической симптоматики заболевания, могут назначаться кортикостероидные гормоны (преднизолон или его аналоги). Применение таких препаратов может способствовать улучшению биохимических и гистологических параметров, увеличению продолжительности жизни.
Симптоматическая терапия
. Для снижения кожного зуда обычно назначают сорбенты и средства, которые могут уменьшать поступление желчных кислот в энтерогепатическую циркуляцию. При стеаторее и дефиците желчи в кишечнике могут применять ферментные препараты с высоким уровнем липазы. Если больного беспокоят сильные боли в костях, может быть показано парентеральное введение препаратов кальция. Они также используются для предупреждения и лечения остеопороза.
Хирургическое лечение
. Трансплантация печени может назначаться при превышении уровня сывороточного билирубина свыше 150 мкмоль/л, признаках декомпенсации процесса (печеночная энцефалопатия, повторяющиеся кровотечения из вен пищевода и т. д.). До развития цирроза хирургическое лечение может применяться в связи с тяжелым остеопорозом, непереносимым кожным зудом, значительным снижением качества жизни.
1 Согласно инструкции по медицинскому применению препарата.
Причины развития
Установить конкретную причину формирования билиарного цирроза до сих пор не удалось. Рассматриваются некоторые теории его формирования:
- наследственная предрасположенность к заболеванию;
- предшествующие инфекционные поражения печени – вирусные, бактериальные, паразитарные;
- токсические повреждения печени;
- аутоиммунное воспаление.
Подтвердить прямую связь между этими состояниями и формированием цирроза на данный момент невозможно.
Сначала под влиянием неких причин лимфоциты начинают уничтожать клетки желчных протоков – в них формируется воспалительный процесс. Вследствие воспаления нарушается проходимость протоков и развивается застой желчи. В этих участках происходит повреждение гепатоцитов и снова развивается воспаление. Массовая гибель клеток способна привести к формированию цирроза.
Показания для госпитализации пациента с первичным билиарным циррозом
- впервые установленный диагноз – уточнение диагноза и лечение (госпитализация пациентов в гастроэнтерологические отделения ГОЗ, ООЗ);
- необходимость выполнения биопсии печени (госпитализация пациентов в хирургические отделения РОЗ, ГОЗ, ООЗ);
- при развитии цирроза печени – показания для госпитализации устанавливаются протоколом по данному заболеванию.
Основанием для направления пациента на консультацию в РНПЦ трансплантации органов и тканей являются соответствующие показания.
Диета
Диета при лечении билиарного цирроза играет немаловажную роль. При развитии этого заболевания из строя выходит работа не только печени, но и других внутренних органов. И чтобы снизить с них нагрузку и предотвратить развитие осложнений, всем больным без исключения требуется соблюдать некоторые правила в своем питании. В зависимости от тяжести протекания болезни и сопутствующих ей осложнений пациентам назначается лечебный стол №5а или №10 (в основном применяется при возникновении асцита).
Нарушение правил питания при билиарном циррозе печени сокращает жизнь больного
Суточная калорийность рациона не должна превышать 2900 ккал. При этом нужно в обязательном порядке отказаться от:
- жирной и жареной пищи;
- алкогольных напитков;
- молочных продуктов;
- меда;
- жирных сортов рыбы и мяса;
- морепродуктов;
- орехов.
Основную часть рациона должны составлять свежие овощи и фрукты. Употреблять пищу нужно в маленьких количествах, но часто – около 5–6 раз в день. Последний прием пищи должен приходиться за 2–3 часа до сна.
Употреблять пищу следует в отварном виде. Некоторые блюда можно готовить на пару. Запекать пищу в духовом шкафу даже без использования масла и специй нежелательно. При этом употреблять пищу нужно в теплом виде. При нарушенной функциональности печени употреблять горячие и холодные блюда и напитки нельзя. 1 раз в 2 недели проводятся разгрузочные дни, при которых больному необходимо употреблять в пищу только свежие овощи и фрукты.
Овощи и фрукты обеспечивают организм витаминами и минералами, поддерживая его функциональность на должном уровне
Важным моментом является соблюдение питьевого режима. Это позволяет избежать возникновения отеков и возникновения осложнений в виде нарушения мочевыделительной системы. Больным билиарным циррозом печени рекомендуется выпивать в день не менее 2 л очищенной воды (в этот объем не входят чаи, жидкие блюда).
Классификация болезни
Билиарный цирроз печени оценивается по шкале Чайлд-Пью, которая подразумевает под собой оценку функционирования органа и:
- наличие асцита и энцефалопатии (одно из самых частых осложнений печеночных заболеваний);
- уровень билирубина;
- концентрация альбумина;
- протромбиновый индекс, который указывает на наличие нарушений в свертываемости крови.
Отличие здоровой печени от печени, пораженной циррозом
После исследования всех этих показателей ставятся баллы (от 0 до 10), затем их суммируют и определяют класс билиарного цирроза. Всего выделяют 3 класса этого недуга:
- А – для него характерны минимальные показатели баллов, средняя продолжительность жизни после хирургического вмешательства составляет 20 лет;
- В – количество баллов среднее, после осуществления оперативных вмешательств продолжительность жизни в среднем составляет 10 лет, полосные операции заканчиваются летальным исходом в 30% случаях;
- С – высокое количество баллов, оперативные вмешательства осуществляются редко, полостные операции заканчиваются летальным исходом в 80% случаях.
Также существует еще одна классификация билиарного цирроза печени – METAVIR, при применении которой определяется степень поражения органа фиброзной тканью. Данная оценка осуществляется посредством биопсии. Градация степени – от 0 до 4.
Диагностика
Диагностика билиарного цирроза печени начинается с опроса и осмотра пациента. Врач внимательно выслушивает пациента на предмет жалоб, а после осуществляет пальпацию брюшной полости, особое внимание уделяя области нахождения селезенки. Затем назначается биохимический анализ крови.
При развитии билиарного цирроза печени отмечается повышенный уровень щелочной фосфатазы и Г-ГТП, нарушение соотношения АЛТ с АСТ, увеличение концентрации билирубина. При исследовании иммунного статуса больного наблюдаются:
- повышение уровня ревматоидного фактора;
- повышение уровня антител к гладкомышечным волокнам;
- повышение уровня антител к тканям щитовидной железы;
- наличие в исследуемом биологическом материале антинуклеарных антител;
- наличие в крови антител к митохондриям;
- повышение уровня иммуноглобулина М.
Результаты лабораторных исследований крови не являются основанием для постановки диагноза, а служат поводом для дальнейшего обследования пациента
Если лабораторные исследования показывают отклонения в работе иммунной системы и функциональности печени, для подтверждения диагноза осуществляют компьютерное исследование – УЗИ и КТ гепатобилиарной системы. Эти методы диагностики позволяют удостовериться в развитии фиброза печени. Однако поставить точный диагноз можно только на основании результатов биопсии.
Но и здесь есть один нюанс. Поставить диагноз «билиарный цирроз печени» при проведении биопсии можно только на начальных стадиях развития болезни. Далее морфологические признаки болезни становятся схожими со всеми типами цирроза.
Так как развитие билиарного цирроза, помимо аутоиммунных процессов, в организме может спровоцировать другие заболевания, для получения более полноценной картины осуществляется также УЗИ всех внутренних органов брюшной полости, ЭРХПГ и МР-панкреатохолангиографии.