Почему происходит ущемление?
Причины ущемления грыжи связаны с резким или стойким повышением внутрибрюшного давления. Это состояние развивается под действием внешних или внутренних факторов:
- чрезмерные физические нагрузки;
- поднятие тяжелых грузов;
- хронические запоры;
- надсадный кашель;
- атония кишечника;
- ослабленная мускулатура брюшной стенки;
- травмы живота;
- резкое снижение веса;
- операции на брюшной полости.
Попавшие в грыжевые ворота внутренние органы не способны самостоятельно вправиться. Из-за чрезмерно стимулированного тонуса мышц образующих грыжевые ворота их размер уменьшается, органы оказываются зажатыми, появляются признаки ущемления грыжи.
При грыже спигелиевой линии и других эластичных ущемлениях в течение нескольких часов в ущемленных тканях развивается некроз, возрастают риски перитонита и кишечной непроходимости.
Осложнения
Наличие у человека грыжи существенно снижает качество жизни и его трудоспособность. Однако, необходимость устранения грыжи, прежде всего, диктуется риском возникновения возможных осложнений.
Самое опасное осложнение — ущемление грыжи.
При этом в грыжевой мешок попадает какой-либо орган брюшной полости (чаще всего петли кишечника), который не может вправиться обратно. Кровоснабжение ущемленного органа нарушается и он начинает погибать (омертвевать).
Симптомы ущемленной грыжи: возникновение резкой боли, напряжение грыжевого выпячивания, которое перестает вправляться, позже к этому присоединяется тошнота, многократная рвота, задержка стула и газов. Ущемление грыжи-это грозное осложнение и является показанием к экстренной операции. Тогда речь уже идет о спасении жизни больного, а не о выполнении пластики брюшной стенки. Смертность от ущемления грыжи очень высока и составляет от 4,3% до 10%. В течение последних 50-ти лет этот показатель не улучшился.Только своевременное плановое устранение грыжи может предупредить развитие осложнений.
Разновидности патологии
По патогенезу в хирургии выделяют такие виды ущемления грыж:
- эластическое – связано со стойким спазмом мышц передней брюшной стенки;
- каловое – развивается вследствие резкого переполнения приводящей части кишечника, находящегося в грыжевом мешке.
В зависимости от того, какой орган оказался защемленным в грыжевых воротах, существуют патологии с: ущемлением брыжейки, отделов кишечника, сальника или желудка. При паховой грыже сдавленными могут оказаться мочевой пузырь, придатки матки (у женщин), семенные канатики (у мужчин).
К особым видам ущемления относятся:
- Ретроградное – в грыжевой мешок попадают как минимум три кишечные петли, две из которых находятся в благополучном состоянии, а в третьей развивается некроз.
- Пристеночное – частичное сдавливание кишечника в участке, противолежащем брыжеечному краю.
Первичное ущемление чаще всего спровоцировано однократным спазмом мышц брюшной стенки. Вторичное развивается как осложнение ранее диагностированного грыжевого образования.
Пупочная грыжа у взрослых — симптомы и лечение
Лечение пупочной грыжи у взрослых только хирургическое. Даже неосложнённая грыжа является показанием к операции [9]. Вылечить грыжу с помощью бандажей невозможно, как правило, их используют после операции в рамках реабилитации.
Цели хирургического лечения:
- Вернуть содержимое грыжевого мешка в брюшную полость или удалить его, если участки ущемлённых органов уже нежизнеспособны.
- Восстановить целостность брюшной стенки в области грыжевого дефекта, в том числе с использованием сетчатых протезов. Такие протезы помогают дополнительно укрепить брюшную стенку в области рубца. Клетки соединительной ткани прорастают в ячейки сетки и за счёт этого в области рубца образуется плотный рубцовый «панцирь», что предотвращает рецидив грыжи.
Операцию можно провести как открытым способом, так и лапароскопическим. Обе методики одинаково эффективны, но после лапароскопии болевой синдром менее выражен и реабилитация пациента проходит быстрее [1][9].
При небольших размерах грыжевого выпячивания (до 1–2 см) открытая операция часто проводится с местным обезболиванием. Хирург делает разрез в проекции пупочного кольца, помещает органы и ткани из грыжевого мешка в брюшную полость и ушивает ткани, чтобы восстановить целостность брюшной стенки. Дополнительно слабый участок укрепляется сетчатым эндопротезом. Сетчатый имплант может располагаться предбрюшинно (над брюшиной), ретромускулярно (позади прямых мышц живота), надапоневротически (между апоневрозом и подкожной жировой клетчаткой) или иначе. Место установки зависит от методики. При открытой операции с местным обезболиванием период реабилитации составляет 1–2 недели.
Лапароскопическая операция считается малоинвазивным хирургическим вмешательством. Она выполняется с помощью видеокамеры и специальных инструментов. Хирург видит на мониторе операционное поле и контролирует все свои действия в процессе операции. При лапароскопии период пребывания в стационаре сокращается до 2–3 суток.
При грыже больших размеров чаще всего возможна только открытая операция под эндотрахеальным (общим) наркозом. Хирург делает протяжённый разрез живота, выделяет грыжевой мешок, помещает органы и ткани из грыжевого мешка в брюшную полость, удаляет избыточные стенки грыжевого мешка и после этого ушивает ткани. Если грыжевые ворота более 2 см, всегда устанавливается сетчатый протез. После такой операции пациент находится в отделении от 1–2 суток до недели.
При операции на ущемлённой грыже хирург сначала тщательно осматривает содержимое грыжевого мешка и определяет его жизнеспособность. Если содержимое ущемлённой грыжи вправилось в брюшную полость до того, как врач сделал разрез, то необходимо осмотреть содержимое живота, найти ущемлённые органы и оценить их состояние. При омертвении стенки кишки или её перфорации (разрыве) поражённая часть органа удаляется. После этого хирург ушивает грыжевые ворота. Сетчатый имплант не ставится из-за высокого риска нагноения раны и отторжения сетки. Его могут установить позже, когда стихнет воспаление или грыжа появится снова.
При нагноении содержимого грыжи (флегмоне грыжевого мешка) разрез на животе обычно выполняется не над грыжей, а немного дальше. После этого содержимое мешка изолируется: ущемлённая кишка иссекается, область грыжевых ворот ушивается со стороны брюшной стенки. На следующем этапе хирург удаляет грыжевой мешок с содержимым или вскрывает грыжу и отмывает полость от гноя и отмерших тканей. Сетчатый имплант при таком осложнении не устанавливается. Его могут установить позже, когда стихнет воспаление или грыжа появится снова.
Если ущемлённая грыжа самостоятельно вправилась до того, как пациента доставили в операционную, необходимо наблюдать за больным в течение суток, чтобы убедиться, что нет омертвения ущемлённых органов и перитонита. Если пациент чувствует себя хорошо и нет признаков перитонита, рекомендуется провести плановую операцию по удалению грыжи.
Реабилитация после удаления грыжи
Чтобы пациент восстановился после операции как можно быстрее, ему рекомендуется:
- не поднимать тяжести более 5 кг в первые 5–6 недель после операции;
- постепенно увеличивать физические нагрузки: через 14 дней после операции разрешены плавание, лёгкий бег, прогулки, скандинавская ходьба, кардиотренировки без натуживания;
- лечить сопутствующие заболевания, особенно сахарный диабет и хроническую обструктивную болезнь лёгких;
- носить послеоперационный бандаж в течение двух месяцев;
- контролировать вес.
Возможные осложнения операций
Осложнения могут возникнуть при любой операции на органах брюшной полости, это связано с техникой выполнения [1][9]. К таким осложнениям относят:
- Ранение стенки кишки во время операции. Если возникло такое осложнение, необходимо сразу ушить дефект кишки.
- Кровотечение в послеоперационном периоде с развитием гематомы операционной раны или внутри живота. Может быть связано не только с нарушением техники операции, но и с нарушением системы свёртывания у пациента, например при гемофилии. Это осложнение не всегда требует повторной операции: если нет признаков продолжающегося кровотечения (увеличения гематомы, нарастания бледности и общей слабости, выделения крови из раны), можно эвакуировать гематому или сделать пункцию брюшной полости. Если кровотечение продолжается, кровеносный сосуд прошивают или прижигают.
- Серома послеоперационной раны. Это скопление серозной жидкости на месте удалённого грыжевого мешка. Проявляется отёком и уплотнением в области раны. При развитии серомы хирург эвакуирует жидкость в перевязочном кабинете, повторная операция не требуется.
- Нагноение послеоперационной раны. Проявляется покраснением в области раны, пульсирующими болями в ране, а также повышением температуры тела. При нагноении необходимо удалить гной из раны и назначить антибактериальную терапию. Часто требуется удалить сетчатый имплант.
- Хронический болевой синдром. Проявляется тем, что пациента долгое время (больше двух месяцев) беспокоит боль в области послеоперационной раны. Причина осложнения — повреждение нервных структур во время операции. При хроническом болевом синдроме требуется комплексный подход. Иногда необходимо провести повторную операцию, чтобы освободить нерв от сдавливающих тканей или удалить сетчатый имплант [6].
- Смещение сетчатого импланта. Эндопротез может сместиться, если отрывается фиксирующий материал сетки (шовный материал или клипы различной модификации). В таком случае имплант смещается в нижний угол раны и складывается, что часто приводит к рецидиву грыжи и необходимости повторной операции.
- Рецидив грыжи. Возникает по разным причинам: из-за особенностей соединительной ткани пациента, нагноения импланта, заживления раны вторичным натяжением или нарушения техники выполнения операции. При рецидиве грыжу удаляют по другой методике, т. е. если рецидив произошёл после хирургического лечения открытым способом, то повторную операцию рекомендуется выполнять лапароскопическим методом и наоборот.
Лечение пупочной грыжи у беременных
Общепринятых клинических рекомендаций по лечению грыж у беременных не существует, но можно выделить три ключевых положения:
- ущемлённые грыжи у беременных требуют экстренного оперативного лечения;
- бессимптомные грыжи до 3 см рекомендуется оперировать после родов либо во втором триместре беременности;
- предпочтение отдаётся лапароскопическому методу, однако решение об объёме вмешательства должно приниматься при участии опытного акушера-гинеколога [14].
Ущемление грыжи: симптомы заболевания
❗ По каким признакам можно судить о развивающейся патологии:
- резкая боль в месте локализации грыжевого образования;
- напряженность мышц в области выпячивания;
- невозможность вправить защемленный орган;
- отсутствие передачи кашлевого толчка.
Клиника ущемления грыжи характеризуется общим ухудшением самочувствия пациента. Кожные покровы приобретают бледность, сердцебиение учащается, возникает рвота. При развитии кишечной непроходимости рвота приобретает каловый характер и становится постоянной.
При длительном ущемлении появляются признаки болевого шока – снижение артериального давления и тахикардия. На месте грыжевого выпячивания образуется флегмона – гнойный воспалительный процесс без четких границ поражения. Если ущемленную пупочную грыжу или иное выпячивание вовремя не устранить, исходом становится разлитой перитонит.
Ущемленная паховая грыжа
Уважаемый Константин Викторович! Хочу выразить Вам и всему коллективу Швейцарской университетской клиники безмерную благодарность за то, что вернули меня к нормальной жизни — без болей, без тревог и страха, с полной уверенностью, что теперь все будет ХОРОШО!
Так случилось, что лечение в этой клинике я проходила дважды. На протяжении последнего полугодия я обращалась к нескольким гастроэнтерологам . Но легче не становилась: боли где-то в области желудка усиливались, никакие лекарства и диеты не помогали. Наконец, поставили диагноз — желче-каменная болезнь. Предложили попробовать растворить камни с помощью лекарственных препаратов (урсосан). Предупредили, что пить их придется долго, несколько месяцев. В течение почти трех месяцев я ходила в аптеку чаще, чем в магазин за хлебом: препаратов было назначено много, таблетки приходилось пить горстями! Но вместо облегчения начался сильный болевой приступ. От боли темнело в глазах, и я уже готова была и на операцию, и на все, что угодно — лишь бы кто-нибудь помог!
Сыновья с помощью интернета нашли информацию о профессоре Пучкове К.В. как о лучшем специалисте в этой области и сразу же связались с его клиникой. И не смотря на огромною занятость в этот день : были запланированы операции и консультации, он не отказал мне в приеме (за что ему отдельная благодарность!). От одного общения с ним, от его спокойной уверенности сразу уменьшилась паника, и я поняла, что этот человек мне точно поможет. Спустя короткое время, после всех необходимых обследований, я уже лежала под капельницами в комфортной палате под постоянным контролем со стороны очень внимательных и чутких врачей и медсестер. Как объяснил Константин Викторович, у меня был острый холецистопанкреатит (на фоне желче-каменной болезни воспалилась еще и поджелудочная железа). Оперировать в этот момент было нельзя. Через три дня меня уже выписали домой без болей, для дальнейшей реабилитации.
И вот 18.06.2014, после предварительной консультации у Константина Викторовича, мне было проведено сразу 2 операции за один раз (во время осмотра обнаружилась еще и пупочная грыжа). Почему-то очень боялась наркоза. Но анастезиолог Виноградов Руслан Авельевич рассчитал все так, что я его и не почувствовала! После операции очень быстро пришла в себя, не было никакой тошноты и т.д. В животе всего 4 прокола (грыжа удалена через прокол в пупке, вставлен сетчатый имплантант). Не ожидала, что все пройдет настолько легко! Когда пришел Константин Викторович, я уже читала книжку. ))) На 3-й день меня выписали. Прошло всего 8 дней, восстановление очень идет быстро.
В заключение хочу еще раз поблагодарить за все Константина Викторовича. Кроме того, что у него золотые руки, у него еще и большое сердце, тепла и добра от которого хватает всем без исключения его пациентам. Константин Викторович, желаю и Вам здоровья, сил, новых удач и находок! Процветания Вашей клинике, у вас замечательный профессиональный коллектив, прекрасные условия. Буду рекомендовать вас своим близким с полной уверенностью в благополучном исходе.
Диагноз: Желче-каменная болезнь. Хронический калькулезный холецистит. Невправимая пупочная грыжа. Проведенная операция: Лапароскопия, холецистэктомия. Умбиликальная аллогерниопластика.
Лариса Дрожжина [email protected]
Диагностические мероприятия
✅ Диагностика ущемления грыжи не составляет труда. В большинстве случаев достаточно внешнего осмотра, в ходе которого можно обнаружить болезненное выпячивание в паховой области или на передней брюшной стенке. Ярким признаком заболевания выступает отсутствующий кашлевой толчок и симптомы кишечной непроходимости.
В некоторых случаях для дифференциальной диагностики назначают УЗИ брюшной полости и рентгенографическое обследование.
Симптомы грыжи
- наличие выпячивания в паховой или пупочной области, по средней линии живота или в области послеоперационного рубца, которое больные могут самостоятельно обнаруживать(в положении лежа выпячивание может полностью исчезать);
- тянущие боли внизу живота, в области пупка различной интенсивности, особенно при физической нагрузке;
- боли в животе, вздутие живота, запоры, связанные с наличием спаечного процесса внутри грыжевого мешка при больших послеоперационных грыжах.
Как лечат ущемленную грыжу?
⚠ Лечебная тактика при ущемлении грыжи заключается в экстренном хирургическом вмешательстве.
Во время операции хирург освобождает сдавленные органы и изучает степень их поражения. Если в кишечнике были обнаружены некротизированные участки, они подлежат немедленному удалению. Грыжевое отверстие закрывается особыми синтетическими материалами или собственными тканями больного.
При ущемленной грыже белой линии живота и других участков брюшной стенки запрещается:
- самостоятельно вправлять выпячивание;
- принимать слабительные средства;
- вводить спазмолитики и анальгетики.
Лечение грыжи передней брюшной стенки
Единственный метод лечения — хирургический. Операция направлена на устранение грыжи, и закрытие «слабого» места в брюшной стенке — герниопластика
.
Применяются два способа оперативного вмешательства:
- традиционный «открытый» способ (разрез над грыжей), при этом дефект закрывается собственными тканями или специальной сеткой, так называемый «ненатяжной» вид пластики.
- лапароскопический способ — закрытие дефекта специальной сеткой через небольшие разрезы брюшной стенки.
Лечение ущемления грыжи в нашей клинике
Специалисты герниологического центра в Калининграде готовы оказать плановую помощь пациентам с грыжами передней брюшной стенки живота. Экстренные операции при ущемлении проводятся в экстренных стационарах города.
☝ Мы рекомендуем своевременно обращаться за плановой помощью и не ждать серьезных осложнений таких как ущемление грыж. В этом случае риски осложнения будут минимальными, а хирурги сделают все возможное, чтобы вы как можно быстрее вернулись к привычной жизни.
Чтобы узнать подробности лечения грыжи в клинике реконструктивной хирургии передней брюшной стенки запишитесь на консультацию по телефону: ☎ +7 (4012) 971-961.
Диагностика грыж
Диагноз в большинстве случаев может быть поставлен на основании простого осмотра пациента, когда в типичных местах обнаруживается выпячивание, увеличивающееся при физической нагрузке. В неясных случаях хирург может воспользоваться дополнительными методами исследования.
- УЗИ грыжи позволяет определить размер грыжевых ворот, отличить небольшие невправимые грыжи от мягкотканых доброкачественных опухолей подкожной жировой клетчатки (напр., липомы), увеличенных лимфоузлов паховой области. Особенно полезно проводить при паховых грыжах.
- Герниография применяется в случае неясных болей в паховой области (для исключения внешне не видной паховой или бедренной грыжи), промежности (для исключения грыжи промежности) и при паховой грыже, если есть сомнение в наличии грыжи с противоположной стороны.
- Компьютерная томография позволяет чётко определить характер и размеры дефекта брюшной стенки.
В последние годы в связи с широким внедрением новых технологий и последних достижений науки и применением современных пластических и шовных материалов значительно улучшилось качество выполняемых грыжесечений, а также уменьшилось количество рецидивов и послеоперационных осложнений.
Пупочной грыжей называют патологическое выпячивание органов брюшной полости через пупочное кольцо, которое может исчезать или существенно уменьшаться в размерах при горизонтальном положении тела. Это заболевание у взрослых встречается у 6–10% населения и чаще наблюдается у женщин.
Симптомы
Выраженность симптомов пупочной грыжи зависит от многих факторов:
- ее размеров;
- наличия спаек в области брюшной полости;
- наличия или отсутствия ущемления грыжевого мешка;
- общего состояния больного.
Самый первый симптом грыжи – появление небольшого выпячивания в области пупка. Боли может сначала и не быть. На ранней стадии можно даже вправить грыжу самому, без врача. Если появятся спайки, то вправить уже не получится. Длительность процессов образования спайки индивидуальна, поэтому кто-то годами привык вправлять грыжу и жить дальше не обращаясь ко врачу, а у кого-то спайки появляются достаточно быстро.
Боль не всегда присутствует при пупочной грыже у взрослых. Она может появляться при физических нагрузках, при кашле и долгом стоянии на одном месте. Поздние стадии уже могут сопровождаться тошнотой, рвотой, отрыжкой, запорами и затрудненным мочеиспусканием.
Лечение
Единственным методом лечения пупочной грыжи у взрослых является хирургический. Хирургическая операция при пупочной грыже может откладываться при неосложненных формах заболевания у беременных или при отягощающих общее состояние больного сопутствующих заболеваниях (острые или обострившиеся хронические заболевания, легочная или сердечная недостаточность и пр.).
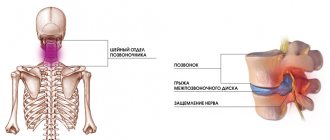
Причины острой боли при грыже в поясничном отделе
Прежде всего: потерявший свою форму межпозвоночный диск источником боли не является. Диск может разорваться даже целиком. Его наружные, циркулярные фиброзные слои перестают удерживать внутреннее пульпозное ядро, которое находится под высоким давлением, а содержимое диска вываливается за его пределы. Так из протрузии формируется грыжа. Но сам диск, так же, как и любая хрящевая ткань в организме, не способен чувствовать боль. Хрящевые образования не иннервируются, поскольку в противном случае нервам пришлось бы находиться в постоянном движении, с риском попасть между дисками. По той же причине хрящи, как границы скелета, обладающие подвижностью, лишены и кровеносных сосудов.
Поэтому источником боли является другие структуры:
- первый из них — это глубокие связки, которых постоянно касается грыжевое выпячивание;
- второй компонент — это нервные корешки, которые входят в спинной мозг и выходят из него на уровне каждого сегмента, которые имеют чувствительную и двигательную порции.
Сами нервные корешки также не могут воспринимать боль. Но если они будут испытывать интенсивное сдавливание протрузией, или, тем более грыжей, то это приведет к развитию асептического воспаления.
Это воспаление будет иметь тот же самый характер, как мозоль на пятке, которая образовалась в результате постоянного натирания обувью. Постоянное механическое раздражение нервных корешков приводит к отеку, набуханию, их начинают сдавливать окружающие костные каналы и связки, и боль резко усиливается при каждом движении и сотрясении (особенно при интрафораминальных грыжах) такого отекшего нервного корешка. Именно поэтому боль и носят стреляющий и резкий характер;
- у этой боли есть ещё и постоянный, ноющий компонент, который в большей степени обусловлен реакцией окружающих мышц.
Мышца умеет реагировать на боль только одним известным способом. Это сокращение. Если боль постоянна, то мышца находится в состоянии постоянного спазма, а избыточное сокращение лишает возможности крови и отводить от мышцы вредные вещества, образовавшиеся в результате ее жизнедеятельности. Прежде всего, это молочная кислота.
Поэтому при наличии раздражающего фактора, такого как протрузия или грыжа, мышца уплотняется, и постепенно впадает в состоянии постоянного, хронического спазма. Боль стимулирует сокращение, а постоянное сокращение усиливает эту боль. Образуется замкнутый порочный круг.
Таким образом, в патогенезе острой боли в пояснице при протрузии или грыже можно выделить несколько компонентов: связки, отёк корешков и реакция мускулатуры, которая формирует ноющую боль, которая сохраняется на долгое время. Как же можно справиться с этой комплексной и многогранной болью?
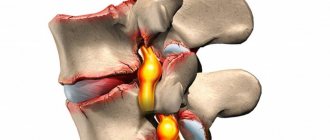
Из чего состоит грыжа?
Все грыжи, независимо от локализации и размеров, имеют общее строение и состоят из следующих компонентов:
- Грыжевые ворота – это дефект передней брюшной стенки, преимущественно, в апоневрозе. Через них внутренние органы выходят из живота и оказываются под кожей. Если грыжевые ворота широкие, то через них содержимое может свободно возвращаться в брюшную полость.
- Грыжевой мешок – листок растянутой брюшины, покрывающий органы, вышедшие за пределы брюшной полости через грыжевые ворота. Грыжевой мешок покрыт несколькими оболочками, к ним относятся также подкожная клетчатка и кожа.
- Содержимого грыжевого мешка – это внутренние органы или отдельные их части, выходящие за пределы брюшной полости, через грыжевые ворота.
Методы обследования для постановки диагноза
Диагностировать паховую грыжу несложно. При сборе подробного анамнеза заболевания и жизни, объективного осмотра выставляется предварительный диагноз.
Для уточнения назначают дополнительные методы обследования.
- Лабораторные анализы (общий анализ и биохимия крови, печеночные пробы, коагулограмма, общий анализ мочи) – назначают для выявления степени тяжести, в предоперационной подготовке оценить возможные риски во время операции;
- УЗИ органов брюшной полости, малого таза, пахового канала, мошонки – позволяет визуализировать содержимое грыжевого мешка, дифференцировать паховую грыжу от других заболеваний, уточнить разновидность, оценить состояние пахового канала и вовлеченных органов;
- Герниография – рентген-исследование с контрастированием проводится при внутренней паховой грыже, когда есть жалобы на боль в паховой области, но нет явного выпячивания;
- Ирригоскопия – рентген-контрастное обследование толстой кишки для определения ее локализации;
- Цистография – рентгенологическое исследование мочевого пузыря с введением контрастного вещества, назначается при подозрении скользящей паховой грыжи с вовлечением мочевыводящей системы;
- Компьютерная томография – позволяет точно локализовать грыжевые ворота, определить содержимое грыжевого мешка, проводится в сомнительных случаях для верификации диагноза.
Врач, установивший диагноз «паховая грыжа», расскажет, что делать дальше, подберет безопасное лечение с минимальным риском рецидивов, учитывая индивидуальные особенности.
Эффективные способы лечения
Легко вправляемое грыжевое содержимое дает ложное убеждение, что прошла паховая грыжа самостоятельно.
Не существует способов консервативного излечения. Эластичный бандаж предотвращает ущемление, замедляет скорость прогрессирования паховой грыжи, лечение оперативным путем полностью нивелирует патологический процесс, сводит риск рецидивов к минимуму.
Ущемление с признаками «острого» живота – прямое показание к неотложной хирургической помощи. Операция проводится как можно быстрее с минимальным обследованием и предоперационной подготовкой. Плановое лечение паховой грыжи, симптомы которой не вызывают опасения за жизнь пациента, проводится после полного обследования.
Герниопластика выполняется открытым доступом и лапароскопическим способом.
Операция по методу Лихтенштейна – классический вариант открытой пластики, «золотой» стандарт, который эффективен в отношении грыж любого размера и местоположения. Не требует общего наркоза. Выпячивание вправляется без вскрытия грыжевого мешка, после чего устанавливается специальная сетка для укрепления структур пахового канала. При таком лечении риск возникновения рецидивов менее 1%. Но в первые дни после операции может быть выражен болевой синдром, в отдаленном периоде иногда беспокоят хронические абдоминальные боли.
Менее инвазивным способом устранения паховой грыжи являются лапароскопические методики: трансабдоминальная преперитонеальная пластика (ТАПП), тотальная экстраперитонеальная пластика (ТЭП).
Доступ осуществляется через три небольших прокола в брюшной стенке, что обеспечивает быстрое восстановление и минимальные косметические дефекты. Операция проводится под общим наркозом с использованием эндоскопической установки. Идеальный вариант коррекции при двустороннем процессе. Интенсивность болей после операции значительно ниже.