- Отвечает
Костевич Галина Владимировна - Категория:
Врач-гинеколог-онколог высшей категории - Стаж: более 25 лет
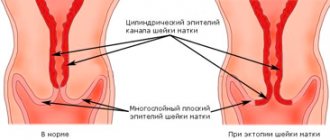
Лейкоплакия ш/матки это не совсем заболевание. Это, скорее, состояние слизистой оболочки шейки матки, обусловленное избыточным ороговением эпителия (кератоз) вследствие влияния определенных факторов или причин. Лейкоплакия шейки матки встречается у женщин любого возраста.
Факторы, влияющие на развитие лейкоплакии:
- экзогенные (химические, травматические, инфекционные);
- эндогенные (гормональные, иммунные и биохимические изменения с нарушением созревания эпителия).
Самое главное, что нужно знать о лейкоплакии, это то, что лейкоплакия не рак. И сама по себе она не трансформируется в злокачественную опухоль. Но длительное влияние факторов, которые вызвали развитие лейкоплакии, может привести к развитию злокачественной опухоли в зоне кератоза.
Наиболее частыми причинами развития лейкоплакии являются:
- вирусная генитальная инфекция (герпес, папилломавирус (ВПЧ)
- хронические бактериальные воспалительные процессы в шейке матки и влагалище (острый и хронический цервицит, обусловленный хламидиозом, трихомониазом, уреа-микоплазменной инфекцией, баквагиноз, хронический вагинальный дисбиоз)
- деструктивные методы лечения шейки матки (электро-, химио-, крио-)
- травма ш/матки в родах и при внутриматочных вмешательствах
- химио-лучевая терапия злокачественных новообразований
- неоплазия шейки матки
Формы лейкоплакии шейки матки
- Простая форма, то есть без атипии.
- Пролиферативная форма, то есть с атипией.
Причины появления лейкоплакии шейки матки
Среди множества причин, которые могут запустить развитие патологического процесса, можно выделить три главные группы:
- Инфекционные и воспалительные болезни женских половых органов. Недуги, имеющие склонность к рецидивам, истощают ткани плоского эпителия и подрывают иммунитет. В 50% случаев возникновению лейкоплакии шейки предшествуют воспалительные процессы в матке и придатках, вирус папилломы человека, половые инфекции.
- Гормональная дисфункция. Повышенная выработка эстрогенов нарушает обменные процессы в многослойном эпителии женских половых органов. Таким образом, у женщин с нарушением менструального цикла, лейкоплакия шейки матки встречается на 10% чаще, чем у тех, чей менструальный ритм постоянен.
- Травмы слизистой оболочки шейки матки. Это могут быть аборты, частые роды, последствия хирургического вмешательства, использования барьерных контрацептивов или половые акты, проведенные с применением физической силы. Микротравмы возникают даже при неправильном использовании гигиенических тампонов. Если микроповреждения восстанавливаются некорректно, это формирует псевдоэрозии. На фоне которых впоследствии и развивается лейкоплакия.
Также возникновению лейкоплакии способствуют системные заболевания. Например, аутоиммунные или эндокринные патологии (в частности, сахарный диабет).
Клинические проявления
Лечение лейкоплакии влагалища или матки назначают в зависимости от проявлений и симптомов. Женщины с данной патологией могут жаловаться на следующие виды дискомфорта:
- недостаточность секрета влагалища;
- болевые ощущения внизу живота;
- боль во время мочеиспускания;
- трещины на половых губах;
- пятна на слизистой;
- бородавки;
- эрозии;
- выделения из гениталий;
- чешуйки.
Часто очаги поражения не приносят дискомфорта, оставаясь незамеченными пациенткой. Именно поэтому необходимы регулярные визиты к гинекологу. Найти врача, которому вы сможете доверять, можно в клинике Dr.AkNer. У нас работают лучшие специалисты с большим опытом в терапии женских заболеваний.
Симптомы лейкоплакии шейки матки
Лейкоплакия не болит, а доставляет лишь некоторые неудобства. Симптомы и признаки лейкоплакии шейки матки, как правило, не выражены. Женщины не связывают появление обильных и неприятно пахнущих белей, кровянистых выделений после полового акта с возможной лейкоплакией. Более того, большинство даже не догадывается о существовании такого заболевания. Чаще всего лейкоплакию шейки матки врач выявляет случайно, при очередном гинекологическом осмотре.
По своему строению заболевание может быть:
- Простое цервикальное. При нем хорошо различимо ороговение поверхностного слоя эпителия, но его клеточные структуры не изменены. Это заболевание, которое на данном этапе не имеет раковых изменений. Женщины, которые задаются вопросом «Что это такое — простая лейкоплакия шейки матки?» имеют ввиду именно цервикальную лейкоплакию.
- Пролиферативное. В этом случае нарушено строение и дифференциация всех слоев пораженной ткани, есть атипичные клетки. Фактически это предраковое состояние шейки матки.
- Эрозийное. Образует трещины и участки эрозий.
- Бородавчатое. Образование возвышается над эпителием, имеет плотную структуру, отдельные участки наслаиваются один на другой.
Диагностика
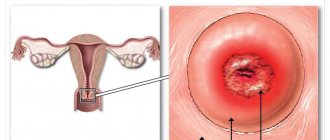
Лейкоплакия шейки матки хорошо видна при обычном осмотре в гинекологическом кресле. Разросшиеся клетки плоского эпителия представляют собой белые, отчетливо различимые пятна.
Задача врача — определить вид и размеры поражения шейки матки. А также оценить возможность их перерождения в раковую опухоль.
Для этого пациентке нужно будет дать следующие анализы:
- Общий анализ крови и мочи. Так врач установит, имеются ли воспалительные заболевания мочеполовой системы.
- Биохимический анализ крови. Повышенные показатели сахара или белка указывают на нарушение обмена веществ и гормональный дисбаланс;
- Анализ крови на гормоны. Эти данные укажут на характер цикла овуляции и длительность месячных;
- Анализ крови на онкомаркеры и скрытые инфекции;
- Бактериологический анализ мазка из шейки матки. Необходим для оценки состояния микрофлоры.
- Биопсию пораженных тканей и их гистологический анализ. Так будут обнаружены атипичные или раковые клетки — если таковые имеются.
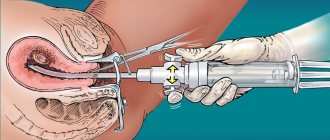
Кроме того, гинеколог проведет кольпоскопическое обследование шейки матки, а врач УЗИ изучит строение и форму органов малого таза и возможные очаги воспалительного процесса.
Матка и репродуктивные органы
Женская репродуктивная система представлена молочными железами и органами малого таза. Главной функцией этих органов является продолжение рода. Половые железы продуцируют регуляторные вещества, влияющие на развитие репродуктивной системы и других органов. Наиболее важными структурами являются яичники, в которых происходит созревание женских половых клеток. Во время овуляции половая клетка выходит из фолликула яичника и попадает в фаллопиеву трубу. Слияние мужской и женской половых клеток в этом органе приводит к формированию зачатка нового организма. Остальные этапы развития эмбриона происходят в просвете матки.
Матка представляет собой полый мышечный орган, расположенный рядом с прямой кишкой, влагалищем, яичниками и мочевым пузырем. Полость матки соединена с внешней средой с помощью цервикального канала и отверстия влагалища. Фаллопиевы трубы обеспечивают миграцию оплодотворенной яйцеклетки в матку. Прикрепление зародыша к внутреннему слою (эндометрию) органа необходимо для образования эмбриональных органов.
Основной частью шейки матки является узкий цервикальный канал, соединяющий влагалищное отверстие с полостью матки. Эта анатомическая структура необходима для транспортировки сперматозоидов в фаллопиевы трубы. Слизистая оболочка цервикального канала содержит большое количество желез, выделяющих специальную жидкость. К функциям цервикальной слизи гинекологи относят защиту от патогенных микроорганизмов и обеспечение транспортировки сперматозоидов. Гладкомышечные и эластичные волокна шейки матки обеспечивают расширение цервикального канала во время родов.
Лечение лейкоплакии шейки матки
В 99% лейкоплакия полностью излечивается. Если в дальнейшем женщина устранит все факторы риска — заболевание никогда не вернется. Но когда внимание к собственному здоровью недостаточно, лейкоплакия может дать рецидив. По статистике, в 15% случаев, она перерождается в злокачественную опухоль.
Простую лейкоплакию лечит врач-гинеколог, при этом его цель — устранить фоновые заболевания и ликвидировать патологическое разрастание шеечного эпителия.
Если при обследовании выявлены атипичные клетки, лечение проведет гинеколог-онколог. Ему необходимо полностью устранить очаги заболевания.
Для лекарственной терапии применяют:
- антибиотики — в случае сопутствующих половых инфекций или воспалений;
- противовирусные средства, если заболевание отягощено вирусом герпеса или папилломы;
- иммуномодуляторы из группы интерферонов и биологические добавки. Они повышают защитные силы организма.
А вот применять народные средства, масла и самодельные примочки опасно. Они могут усилить кератоз, это спровоцирует появление атипичных клеток.
В случае, если лейкоплакию нужно удалить хирургически, врач будет выбирать из следующих методов:
- Криодеструкция. Лечение жидким азотом. Процедура безболезненна и не оставляет рубцов.
- Лазерная терапия. Дорогостоящий, но очень эффективный метод. Обработка узконаправленным пучком лазера безболезненна, бесконтактна и защищает от инфицирования.
- Лечение радиоволнами. Бесконтактный и безболезненный метод, место поражения обрабатывается радиоволнами определенной частоты.
- Химическая обработка раствором кислот. Процедура безболезненна, но эффективна только при поверхностной лейкоплакии.
После того, как закончится лечение простой лейкоплакии шейки матки, а также более сложных форм, пациентка каждые полгода должна проходить кольпоскопию, сдавать мазок на онкоцитологию и инфекцию, которая спровоцировала патологию. Если на протяжении двух лет заболевание не возобновилось, женщина считается излечившейся.
Как протекает беременность при лейкоплакии
Лейкоплакия никак не препятствует наступлению беременности. Наличие утолщенных клеток шейки матки также ничем не может повредить развитию плода. А вот организм матери во время беременности подвергается серьезной опасности — изменения гормонального фона могут повлечь перерождение лейкоплакии в злокачественную опухоль.
Поэтому прежде чем планировать беременность, важно вылечить заболевание.
Если оно было обнаружено во время вынашивания ребенка, лечение будет начато после родов. Лейкоплакия не мешает естественному родовому процессу. И только в редких случаях особенно интенсивного разрастания рогового слоя будет проведено кесарево сечение.
Профилактика лейкоплакии
Лейкоплакия шейки матки является опасной патологией. Ее лечение — продолжительный и сложный процесс. Поэтому важно соблюдать меры профилактики и обезопасить себя от появления патологии:
- защищать себя от заражения половыми инфекциями;
- избегать незащищенного полового контакта;
- вовремя корректировать гормональные нарушения;
- регулярно проходить обследования у гинеколога;
- избегать абортов;
- вовремя приступать к лечению воспалений и инфекций репродуктивной системы.
Лекарства
Фото: kak-bog.ru
При наличии инфекционного заболевания бактериальной этиологии назначаются антибиотики, действие которых направлено на уничтожение патогенных микроорганизмов. Как правило, используются антибактериальные средства широкого спектра действия, поскольку они эффективны как по отношению грамотрицательной, так и грамположительной микрофлоры. На фоне приема антибактериальных средств могут появляться различные нежелательные эффекты, но чаще всего встречаются побочные эффекты со стороны желудочно-кишечного тракта (тошнота, рвота, изжога, диарея). Как известно, прием антибактериальных средств влияет на количественный состав нормальной микрофлоры кишечного тракта, именно поэтому в некоторых случаях дополнительно назначаются пробиотики.
В случае поражения герпетической инфекцией назначается ацикловир. Дозировка препарата и кратность приема определяется лечащим врачом, исходя из тяжести процесса и выраженности клинических проявлений. На фоне приема препарата могут возникать следующие побочные эффекты: периодический дискомфорт в эпигастральной области, тошнота, изредка рвота, учащение стула. Также стоит отметить, что во время приема ацикловира важно контролировать уровень содержания креатинина и мочевины, поскольку, как известно, данный препарат может пагубно влиять на работу почек. Соответственно, людям, страдающих хронической болезнью почек, рекомендуется воздержаться от использования данного средства или более тщательно контролировать лабораторные показатели, позволяющие оценить работу почек.
Противогрибковые препараты (флуконазол, кетоконазол, итраконазол) обладают фунгицидным или фунгистатическим действием, применяются для лечения и профилактики микозов. Наиболее частыми нежелательными эффектами, возникающими на фоне приема противогрибковых препаратов, являются: периодический дискомфорт или боль в животе, изжога, ощущение горечи во рту, тошнота, изредка рвота, метеоризм, запор, сухость слизистой оболочки полости рта.
При наличии инфекционно-воспалительного заболевания органов репродуктивной системы назначаются нестероидные противовоспалительные средства (ибупрофен, диклофенак). Механизм действия заключается в ингибировании фермента ЦОГ (циклооксигеназы), в результате чего нарушается синтез простагландинов. Благодаря такому механизму действия достигается не только противовоспалительный эффект, но также жаропонижающий и анальгезирующий. К нестероидным противовоспалительным средствам следует с осторожностью отнестись людям, имеющим заболевание желудочно-кишечного тракта, поскольку длительное применение данных препаратов, в особенности в больших дозах, приводит к повреждению слизистой оболочки пищеварительного тракта.