Опубликовано: 09.11.2018 Обновлено: 15.04.2021
Острые вирусные кишечные инфекции (ОКИ) схожи по начальным симптомам с ОРЗ или гриппом: боли в горле, повышение температуры, слабость. Первое, что приходит в голову — простудился! Однако через некоторое время открываются более неприятные обстоятельства — сильная тошнота, рвота и диарея, справиться с которой непросто. Многие ошибочно полагают, что съели что-то не то и отравились на фоне «простуды». Это не так.
Причина развития такого сценария событий — вирусы кишечной группы — энтеровирусы, норовирусы, ротовирусы. Заниматься самолечением в этом случае не рекомендуется, особенно если дело касается ребенка или пожилого человека. Что важно? Оперативно выполнить необходимые анализы и приступить к лечению!
Симптомы и последствия кишечных инфекций
Вирусы, приводящие к кишечному или желудочному гриппу, передаются по воздуху, очень заразны и распространены повсеместно, особенно в холодное время года. Если в коллективе есть заболевший (даже на начальном этапе), скорее всего, в ближайшие 1-2 дня вирус «подхватят» еще несколько человек. Болезнь может приобретать характер эпидемии.
При попадании возбудителя в организм возникают интоксикация и поражение желудочно-кишечного тракта по типу острого гастроэнтерита. В результате развивается дисбактериоз и нарушается процесс всасывания воды, что приводит к обезвоживанию. Вместе с водой человек теряет также и жизненно важные минералы — натрий, калий, хлор, магний. А без этих веществ невозможен обмен веществ, нарушается функция свертываемости крови, сложно поддерживать нормальный уровень сахара в крови.
Что мы называем «желудочным гриппом»? Его особенности
26 июля 2021
Что такое желудочный грипп?
Чаще всего так в просторечии принято называть болезненные ощущения в желудке, которые врачи именуют гастроэнтеритом. Как правило, это вирусное заболевание, но вызывается оно не вирусом гриппа, а посему не является желудочным гриппом в буквальном смысле этого слова. Кроме вирусов причиной гастроэнтерита могут быть бактерии и паразиты.
Симптомы гастроэнтерита
Вирусный гастроэнтерит влечет за собой диарею, тошноту и даже рвоту. У больного могут возникнуть симптомы, сходные с гриппом: жар, озноб, головная боль, сопровождающиеся болью в животе. При вирусном гастроэнтерите вышеупомянутые симптомы начинают проявляться спустя 12–48 часов после первого контакта с инфекцией. Всё начинается с тошноты, которая может продолжаться до 3 дней. Если гастроэнтерит имеет бактериальную или паразитарную этиологию, тошнота может длиться и больший промежуток времени. Это состояние может грозить заражением окружающих, в особенности оно опасно для людей с хроническими заболеваниями, младенцев и пожилых.
Гастроэнтерит вирусной этиологии
Вирусным гастроэнтеритом называется процесс поражения вирусом клеток желудочно-кишечного тракта, вследствие чего возникают воспалительные процессы на слизистой оболочке желудка и в кишечнике. Вирусный гастроэнтерит очень заразен, его можно легко подцепить, просто дотронувшись к инфицированному человеку или предмету, к которому он прикасался. Особенно опасно принимать пищу, приготовленную больным человеком. Примечательно, что распространителями вируса, вызывающего гастроэнтерит, являются также моллюски. Возможно заразиться, поев моллюсков, находящихся в загрязненной воде, или — овощей и фруктов, помытых водой из того же источника.
Вирусы, вызывающие гастроэнтерит:
- Норовирус — наиболее часто вызывает заболевание у взрослых.
- Ротавирус — основная причина возникновения гастроэнтерита у младенцев и детей младшего возраста. Взрослые тоже могут заразиться этим видом вируса, но переносят его более легко.
- Аденовирус и астровирус — оба поражают детей чаще, чем взрослых. Менее распространены, чем два предыдущие, но их симптомы проявляются значительно позже, приблизительно на 10-й день с момента заражения.
Гастроэнтерит бактериальной этиологии
Не все бактерии могут стать причиной гастроэнтерита. Многие из них безвредны, а некоторые даже необходимы нашему организму. Опасность представляют сальмонелла и кишечная палочка, которые могут попасть в ЖКТ вместе с едой. Именно они являются наиболее частой причиной заболевания бактериальным гастроэнтеритом, вызывая воспалительный процесс в желудке. Сальмонелла и кишечная палочка могут проникнуть в пищеварительную систему через продукты, зараженные практически на любом этапе приготовления: во время выращивания, сбора, обработки, хранения, перевозки или даже термической обработки. Самый простой способ заразиться бактериальным гастроэнтеритом — через инфекции, попавшие в пищу с необработанных кухонных поверхностей или из немытой посуды.
Как обезопасить продукты питания?
Бактерии начинают активно размножаться уже в холодильнике при температуре +4ºС. Процесс размножения бактерий ускоряется в комнатных условиях, не прекращаясь до достижения температуры воздуха +60ºС. Противодействовать этому процессу можно двумя способами: путем замораживания продуктов в морозильной камере либо готовкой при высокой температуре в духовом шкафу. Следует помнить, что как в охлажденных, так и в замороженных продуктах бактерии сохраняют свою жизнеспособность, становясь активными при комнатной температуре. Если упустить это из виду, можно не рассчитать срок хранения и допустить ситуацию, при которой некоторые бактерии начнут выделять токсины в пищу до того момента, когда вы начнете их есть. В таких случаях признаки бактериального гастроэнтерита не заставят себя ждать в течение нескольких ближайших часов с момента приема пищи.
Диарея туриста
Диарея туриста — нередкое заболевание у путешественников, посещающих экзотические страны. Причиной этого, довольно распространенного, способа заразиться гастроэнтеритом являются блюда местной кухни или вода, зараженная местными бактериями. Поэтому, путешествуя по развивающимся странам Азии, Африки, Карибского бассейна или Латинской Америки, лучше не есть сырые фрукты, овощи, а также уличную пищу — вяленое мясо, рыбу, моллюски и т. п. Старайтесь почаще чистить зубы, используя бутилированную воду, а в ресторанах и барах употреблять напитки безо льда: неизвестно, из какой воды его делают.
Гастроэнтерит паразитарной этиологии
Паразитарный гастроэнтерит, то есть воспалительный процесс в ЖКТ, вызванный паразитами, — явление относительно редкое для развитых государств, таких как США, Канада, страны ЕС. Тем не менее Cryptosporidium parvum и Giardia водятся повсеместно. Паразиты, то есть крошечные существа, обитающие внутри других живых существ, могут перемещаться через воду и таким образом инфицировать всё новых и новых особей. Вы можете заболеть, если для выращивания или готовки пищи используете зараженную воду, а также если плаваете и купаетесь в ней.
Лечение гастроэнтерита
Независимо от причины заболевания в основном вылечиться от гастроэнтерита возможно в течение нескольких дней. Для этого нужно прежде всего много отдыхать и пить много жидкости. В случае, если симптомы действительно усилились или затянулись, обратитесь к гастроэнтерологу. Он назначит адекватное лечение, направленное на уничтожение инфекции, т. е. на устранение причины заболевания, а также даст направление на анализы для исключения других заболеваний, вызывающих схожие симптомы и проблемы с желудком.
Диета при гастроэнтерите
Правильно подобранный рацион может облегчить симптомы гастроэнтерита. Особенность заболевания в том, что из-за воспалительного процесса на слизистой оболочке желудка процесс пищеварения затруднен и вызывает дискомфорт. Однако получать питательные вещества, калории, жидкость, а вместе с ней и жизненно необходимые минералы (электролиты) можно из фруктовых соков, изотонических, безалкогольных и безкофеиновых напитков, а также из бульонов. Когда больной чувствует готовность употреблять твердую пищу, можно начинать питание с риса, картофеля, хлеба, яблочного пюре и бананов. Следует избегать жирной или сладкой пищи, молочных продуктов, кофеина и алкоголя, вследствие употребления которых самочувствие может ухудшиться.
Обезвоживание как результат гастроэнтерита
Обезвоживание наступает только тогда, когда организм теряет слишком много жидкости в процессе рвоты и диареи. Это основная проблема со здоровьем, вызванная гастроэнтеритом. Обезвоживание особенно опасно для младенцев, пожилых людей и хронических больных. Симптомами обезвоживания являются сильное желание пить, моча темного цвета, ощущение усталости, головокружение. Ребенок может жаловаться на сухость во рту, а также иметь запавшие глаза и щеки.
Борьба против обезвоживания
При гастроэнтерите вода плохо всасывается в организме. Поэтому больного нужно поить жидкостью с регидрирующими препаратами (электролитами), продающимися в аптеках. Напиток также должен содержать необходимые питательные вещества. Когда речь идет о взрослых, им можно давать изотонические напитки, соки и супы, а также можно предложить рассасывать лед, специально замороженный в морозильной камере. Если организм больного не может удерживать необходимый уровень жидкости, наблюдается головокружение и учащенный пульс, возможно, это — признаки сильного обезвоживания. В этом случае следует немедленно вызвать бригаду скорой помощи или обратиться к семейному врачу. Вероятно, будет необходимость назначить средства парентерального питания для компенсации утраченной жидкости.
Возможные серьезные последствия гастроэнтерита
Изредка случается, что последствием гастроэнтерита становится гемолитико-уремический синдром. Это в большей степени относится к пациентам в возрасте до 10 лет. Заболевание вызывается кишечной палочкой, которая при попадании в организм выделяет токсины, отрицательно влияющие на выработку красных кровяных телец и тромбоцитов, тем самым вызывая снижение их уровня в организме, что, в свою очередь, негативно влияет на свертываемость крови и может вызвать кровотечение. Гемолитико-уремический синдром может стать причиной почечной недостаточности и поражения нервной системы. Симптомами гемолитико-уремического синдрома являются бледность, раздражительность, нечастое мочеиспускание и примесь крови в стуле. Это является веской причиной для обращения за неотложной медицинской помощью.
Необходимость врачебной помощи при гастроэнтерите
Обращаться за медпомощью обязательно при следующем протекании болезни:
- неукротимая рвота;
- организм не удерживает жидкость больше 24 часов;
- диарея длится более двух дней — у взрослого или 24 часа — у ребенка;
- обезвоживание сопровождается чрезмерной жаждой, сухостью во рту, чрезмерной слабостью;
- моча имеет темно-желтый цвет, ее очень мало или она вовсе отсутствует;
- сильные боли в кишечнике или прямой кишке;
- температура свыше +38ºС;
- стул с кровью, гноем или черного цвета;
- любые симптомы со стороны нервной системы, такие как нарушение равновесия, координации или онемение.
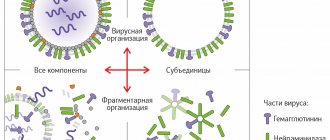
Виды вирусов
Кишечные вирусы подразделяют на несколько видов:
- Ротавирусы. Входят в семейство Reoviridae и провоцируют вспышки заболеваемости в холодное время года. Вирус вызывает тяжелую диарею с обезвоживанием, особенно у детей до трех лет. В некоторых случаях требуются срочная госпитализация и интенсивная регидратационная терапия (восстановление баланса жидкости в организме).
- Норовирусы. Считается, что до 50% ОКИ обусловлены именно этими вирусами (семейство Caliciviridae). У детей норовирусы являются второй по встречаемости причиной развития болезни после ротовирусов. Впервые вирус был выявлен в 1972 году. Клинические симптомы схожи с ротавирусной инфекцией. Заразиться можно не только воздушно-капельным путем, но также контактно-бытовым, например, через рукопожатие, поцелуй, немытые руки, любые предметы, игрушки, которыми пользовался инфицированный человек или носитель в стадии выздоровления. Человек заразен в первые двое суток от момента инфицирования. Но может быть «опасен» еще какое-то время, так как выведение норовируса из организма может занять до двух недель. Первые симптомы болезни появляются уже через 12-48 часов. Иммунитет формируется, но не стойкий, «хватает» его примерно на восемь недель. Так что заболеть можно вновь, если не соблюдать правила гигиены.
- Энтеровирусы. Представители семейства Picornaviridae. Чаще всего возбудитель атакует детей, в том числе первого года жизни, а также людей с ослабленным иммунитетом. Передается так же, как и другие вирусы кишечной группы.
Течение болезни
Инкубационный период ротавируса составляет 3-5 дней. Если микроб попал в ослабленный организм, первые симптомы разовьются уже через 12 часов. Достаточно вечером проехать в одном лифте с больным соседом, чтобы утром проснуться от внезапной рвоты.
После двух-трех приступов тошноты, завершившихся рвотой, у больного открывается диарея и повышается температура тела до 39˚C. Тяжелое состояние может длиться до 4 суток, в течение которых следует соблюдать ряд рекомендаций, которые позволят благополучно справиться с болезнью дома, исключив поездку на карете скорой помощи в инфекционное отделение.
Лабораторная диагностика кишечных инфекций
Наиболее восприимчивы к кишечным инфекциям маленькие дети в возрасте до 5 лет, люди с ослабленным иммунитетом и/или страдающие от заболеваний желудочно-кишечного тракта. Поэтому при появлении первых симптомов и недомогания медлить не стоит, лучше сразу обратиться к врачу, сдать анализы и начать восстановительное лечение.
Для диагностики острых кишечных инфекций в СИТИЛАБ можно выполнить ряд необходимых исследований методом ПЦР. Они надежно позволяют выявить генетический материал возбудителя:
- 97-84-104 — Острые вирусные кишечные инфекции (энтеровирус, ротавирус, норовирус, астровирус).
- 97-84-102 — Ротавирус типов А, С.
- 97-84-103 — Энтеровирус.
- 97-84-105 — Норовирус 1 и 2 типов.
Диагностирование заболевания
На первом приеме терапевт выслушивает жалобы больного, изучает анамнез болезни, проводит визуальный осмотр и пальпацию живота, измеряет температуру тела и артериальное давление.
Чтобы дифференцировать вирусный гастроэнтерит от бактериального и определить тяжесть состояния, проводят лабораторную диагностику, которая может включать:
- общий и биохимический анализ крови;
- общий анализ мочи;
- исследование кала и рвотных масс.
При необходимости терапевт направляет пациента на консультацию к гастроэнтерологу или инфекционисту.
Профилактика кишечного гриппа
Вакцины от кишечных вирусов не существует. Поэтому единственный способ избежать заражения и не допустить дальнейшего распространения инфекции — соблюдать правила гигиены:
- Мойте руки всегда после возвращения с улицы, туалета, поездок в общественном транспорте.
- Мойте все овощи и фрукты (даже бананы и киви) перед употреблением в пищу.
- Пейте только кипяченую и бутилированную воду, не сырую (!).
Если в доме кто-то болеет:
- Ежедневно проводите влажную уборку. Протирайте все поверхности и предметы, с которыми контактирует заболевший человек (дверные ручки, сантехнику, особенно кресло унитаза, детский горшок). Вирусы устойчивы к спирту и обычным моющим средствам, поэтому используйте дезинфицирующую и хлорсодержащую бытовую химию.
- Посуда, постельное белье, полотенца для рук должны быть индивидуальными.
- Всю одежду, на которой могли остаться следы рвоты или каловых масс, стирайте сразу при температуре не ниже 60 °.
Будьте здоровы!
Автор:
Бактышев Алексей Ильич, Врач общей практики (семейный врач), врач ультразвуковой диагностики, главный врач
Ротавирус у грудничков
Дети первого года жизни подвержены заражению в возрасте от 6 месяцев. Течение болезни и сроки выздоровления не отличаются от таковых у взрослых. В течение 3-4 дней сохраняется высокая температура и диарея. Рвота, как правило, возникает однократно, в самом начале проявления заражения. Маленький ребенок тоже заразен для окружающих, поэтому важно оградить его от общения с детьми на площадке или в детском саду.
После выздоровления родителям необходимо перевести ребенка на безлактозную смесь, чтобы исключить болевые ощущения в области живота. До того, как функции пищеварения восстановятся, пройдет от 9 до 14 дней. После чего ребенка можно вернуть на естественное вскармливание или адаптированную молочную смесь.
Что могут сделать родители до прихода врача
Еще до прихода врача родители должны начинать давать больному ребенку пить. Это можно попробовать делать различными способами. Кто-то из малышей неплохо пьет во время болезни с помощью ложки. Кому-то придется потихоньку вливать жидкость в рот из шприца. Главное, не торопиться и делать это равномерно и регулярно — по 5-20 мл через несколько минут. Если у малыша сохраняется тошнота или рвота, надо сделать промежутки времени между отпаиванием чуть больше, но не прекращать предлагать больному пить. Кроме солевых растворов, полезно поить компотом из сухофруктов, отваром ромашки.
Чтобы снизить проявление симптомов заболевания, используют сорбенты и препараты, содержащие пробиотики. Сорбенты обеспечивают связывание и выведение из организма возбудителя. Для этого могут использоваться угольные, волокнистые, минеральные или синтетические сорбенты, которые эффективно сорбируют и выводят из организма продукты разложения пищи, образующиеся при ферментативной недостаточности, способствуют ускорению регенерации эпителия, снижению метеоризма и болевого синдрома, а также не оказывают влияния на состав нормальной флоры кишечника.
В некоторых ситуациях в лечении могут использоваться ферменты, если у ребенка нарушается переваривание пищи из-за сильного поражения кишечника и поджелудочной железы.
Кроме лекарственных препаратов, важно уделить внимание диете во время заболевания. Чтобы у ребенка не возникала тошнота, еду ему надо давать в небольшом количестве и почаще. Примерно на месяц из питания стоит исключить молочные продукты, свежие овощи, фрукты, макароны, хлебобулочные изделия, сдобную выпечку, конфеты, жареную пищу.
Продукты питания подаются больному в отварном, тушеном или запеченном без корочки виде. Такая пища у ребенка должна быть примерно в течение месяца, а затем потихоньку можно расширять рацион.
Если поторопиться и не соблюдать диету, то выздоровление будет замедляться. Могут возникнуть осложнения и развиваться хронические болезни печени, желудка, кишечника или поджелудочной железы.
В чем опасность ротавирусной инфекции для детей?
За короткое время развивается интоксикация и быстрое обезвоживание детского организма, что ведет к довольно тяжелому течению заболевания. Поэтому малыш рискует получить не совсем приятные процедуры в виде инъекций и внутривенных капельниц.
Максимальная заболеваемость ротавирусами приходится на зиму-весну. Однако встречается и в остальное время года, когда, казалось бы, наступил «сезон» для других кишечных инфекций — например, сальмонеллеза или дизентерии.
Причем важно отличать бактериальное инфекционное заболевание от ротавирусной инфекции. Поскольку для борьбы с бактериями необходимо использовать антибиотики. Тогда как их применение при вирусных инфекциях не только нецелесообразно, но и наносит вред, ослабляя работу и без того незрелой иммунной системы крохи.
Фото: www.pexels.com
Как распознать ротавирусную инфекцию?
— Инкубационный период при этом заболевании составляет от одного до двух дней — время с момента заражения до появления первых признаков недуга.
— Иногда заболевание начинается постепенно с развития периода продромы — когда недуг не проявляет себя типичными симптомами, но у малыша имеются признаки небольшого недомогания.
— При этом грудные дети становятся капризными, отказываются кушать, у них появляется небольшой насморк и кашель. Дети постарше жалуются на быструю утомляемость, плохой аппетит, урчание и неприятные ощущения в животе, головную боль, познабливание, заложенность носа, першение в горле, небольшой кашель. Лишь спустя 12-72 часа развиваются типичные признаки ротавирусной инфекции.
Принципы лечения ротавирусной инфекции
1. Восполняется потерянная жидкость
При умеренном обезвоживании ребенка «выпаивают» с помощью растворов, применяемых внутрь.
При выраженном обезвоживании жидкость вводится внутривенно в условиях стационара. Также если ребенок способен пить и находится в сознании, то его одновременно продолжают поить внутрь растворами.
Как «выпаивать»?
Лучше применять готовые аптечные препараты (например, Регидрон, Реосолан или Гидровит) в порошках для растворения. Поскольку в них имеется оптимальное соотношение солей и декстрозы.
Кроме того, можно приготовить сахарно-солевой раствор в домашних условиях. Для этого в один литр кипяченой теплой воды необходимо добавить одну чайную ложку соли, пол чайной ложки соды и 8 чайных ложек сахарного песка. Затем все тщательно перемешать, остудить до комнатной температуры и «выпаивать» ребенка.
Необходимо давать малышу по 1-2 чайные ложки жидкости каждые 5-10 минут. Если превысить объем и частоту, то можно спровоцировать рвоту, что приведет к еще большей потере жидкости организмом.
Причем чем раньше начато «выпаивание», тем благоприятнее исход заболевания. Поэтому, как только появятся первые признаки заболевания, предлагайте малышу питье еще до обращения к доктору.
2. Назначаются ферментные препараты, поскольку нарушена выработка и активность пищеварительных ферментов: Панкреатин, Креон и другие.
3. Целесообразно придерживаться диеты, чтобы не усилить процессы брожения в кишечнике. Для этого рекомендуется воздержаться от кормления ребенка молоком и кисломолочными продуктами, исключить фрукты, а также ограничить пищу, богатую легкоусвояемыми углеводами (сладости, макароны из муки первого сорта и другие).
4. В силу того, что при ротавирусной инфекции нарушается микрофлора кишечника, целесообразно применение бактерийных биологических препаратов, содержащих лактобактерии: Лактобактерин, Ацилакт и другие.
5. Хорошо себя зарекомендовал иммуноглобулиновый комплексный препарат (КИП) для применения внутрь, содержащий антитела (белки) против ротавирусов, сальмонелл, эшерихий и некоторых других возбудителей кишечных инфекций. Причем при его применении значительно сокращается длительность диареи, а также уменьшаются признаки интоксикации. Поэтому выздоровление наступает в разы быстрее.
6. Для ускорения выведения вирусов и токсинов из организма применяются энтеросорбенты: Лактофильтрум, Энтеросгель и другие.
7. Температура тела понижается на основе препаратов, содержащих парацетамол или ибупрофен. Применяются в виде свечей (если позволяет стул, так от этой манипуляции он может участиться) либо сиропа (если рвота редкая). При обильной рвоте и поносе внутримышечно вводится жаропонижающая смесь.
Причины
Возбудителем ротавирусной инфекции у детей и взрослых является ротавирус, который обладает способностью выживать даже при обработке сильнодействующими дезинфицирующими растворами. В фекалиях больного человека его жизнедеятельность сохраняется в течение 7 месяцев, в условиях внешней среды – более месяца. Инфекция передается от носителя или заболевшего фекально-оральным путем через воду, продукты питания и бытовые предметы, особенно при неудовлетворительном санитарно-гигиеническом состоянии помещений.
В группу риска по ротавирусу входят пациенты:
- детского возраста;
- с нарушениями в работе иммунной системы, при ее угнетении;
- с хроническими кишечными заболеваниями;
- с нарушениями в рационе, а также при смене детского питания;
- работающие или посещающие крупные коллективы;
- не соблюдающие правила личной гигиены.
Какие последствия может иметь ротавирус?
При лёгкой форме инфекция, как правило, заканчивается без осложнений, организм восстанавливается за одну-две недели. При тяжёлой форме болезни и отсутствии лечения заболевание может осложняться тяжёлыми проявлениями обезвоживания: почечной недостаточностью, шоком, нарушением всасывания питательных веществ в желудке и кишечнике, сгущением крови, перебоями в работе сердца, снижением защитных сил организма и вторичной инфекцией.
Отдалённые последствия, которые несёт нелеченая ротавирусная инфекция, включают в себя:
- дисбактериоз;
- хронический гастрит;
- хронический колит;
- авитаминоз;
- бессонницу;
- анемию.
В результате ослабления защитных сил организма могут развиваться герпес, прыщи на коже и грибковая инфекция.
При своевременном обращении за медицинской помощью и вовремя начатом лечении прогноз ротавирусной инфекции благоприятный.
Пара слов для беременных: как правило, ротавирус не опасен для плода. Основная угроза этой инфекции — обезвоживание будущей матери!