Закупорка слезного канала, возникающая в результате аномалии развития структур глаза, воспаления, травматического повреждения или по другим причинам, способна привести к самым серьезным последствиям. Клиника «ОкоМед» предлагает взрослым и малышам услуги лечения непроходимости слезных путей.
Причины появления
Дакриоцистит возникает при наличии патологий физиологического характера, а именно врожденного сужения протока (стенозе). Иногда врачи выявляют полную закупорку протока слезного канала.
- Травматизм глаз или околоносовой пазухи.
- Воспалительный процесс носа, который провоцирует отечность тканей, находящихся вокруг глаза.
- Инфекционный процесс вызванный бактериями и вирусами, что ведет к забиванию протока.
- Попадание инородных частиц в глаз либо работа в пыльных и задымленных помещениях. В результате канал засоряется.
- Аллергия на воздействие раздражителя.
- Снижение защитных свойств организма.
- Перегрев и переохлаждение.
- Наличие сахарного диабета.
Очень часто данная патология встречается у новорожденных малышей. Это обусловлено особенностью строения слезных протоков. Когда ребенок пребывает в околоплодных водах, слезной канал закрыт специальной мембраной, которая должна разорваться во время родов или после них. Данный процесс не происходит, если имеет место патология. Слезы собираются в канале и это провоцирует воспалительный процесс. В основном развивается у женщин. Мужчины также не исключение, но у них данная патология выявляется очень редко. Причина – отличия в строении слезного канала. Женщины пользуются косметическими средствами, большинство которых становятся причиной возникновения воспаления.
Непроходимость носослезного канала (NLDO) у детей
По мнению директора по развитию специализированного центра восстановления зрения ОПТИМЕД врача Александра Нелина, очень важно следить за здоровьем глаз с рождения. Поэтому очень важно знать о проблемах и патологиях органов зрения у детей и о методах их лечения.
Врач Александр Нелин ознакомился со статьей «Непроходимость носослезного канала (NLDO) у детей», написанной авторами Shani Golan and Gary J Lelli Jr, и рассказывает об этом исследовании:
«Непроходимость носослезного канала (Nasolacrimal duct obstruction — NLDO) распространена в педиатрии и проявляется в виде стойкой эпифоры, рецидивирующего конъюнктивита, образования корок на веках и иногда в виде дакриоцистита. Она обычно врожденная и встречается на уровне клапана Хаснера. Варианты лечения педиатрической NLDO включают нехирургические и хирургические процедуры. Лечение может проводиться как на рабочем месте, так и в операционной. В статье «Непроходимость носослезного канала (NLDO) у детей» авторы обсуждают патогенез педиатрической NLDO и предоставляют обновленную информацию о существующих вариантах лечения, включая массаж, который остается очень успешным методом, и хирургическое вмешательство, которое может быть оправдано у детей в возрасте старше трех лет, у которых имеются анатомические вариации и черепно-лицевые аномалии, или у пациентов, не реагирующих на медикаментозную терапию и зондирование, а также у пациентов с приобретенным NLDO. Кроме того, авторы изучили преимущества новых технологий и эндоскопических подходов, в том числе с более коротким временем оперативного вмешательства и с отсутствием рубцов, а также возможность выполнять двусторонние процедуры и одновременно решать любую дополнительную интраназальную патологию».
Вот что пишут авторы в своей статье: «Непроходимость носослезного канала (NLDO) распространена в педиатрии. Анатомическое расположение непроходимости быть как до, так и после слезного мешка. Она обычно врожденная и возникает из-за сохранения мембраны на уровне клапана Хаснера в дистальном канале носоглотки. Другие причины включают в себя посттравматическую непроходимость слезной системы, наличие связанных системных аномалий и приобретенные причины NLDO. Заболеваемость выше у детей с черепно-лицевыми аномалиями.
Клиническое проявление детской NLDO обычно в виде эпифоры (которая поражает до 20% детей), рецидивирующего конъюнктивита и корки на веках. Время от времени возникает отек ниже уровня медиального кантуса (слезное мукоцеле). Если мукоцеле становится инфицированным, то его сопровождают припухлость и эритема. Если дакриоцистит принимает серьезную форму, может произойти разрыв зараженного мешка через кожу, что может привести к слезной фистуле. Если надавить на слезный мешок, может быть рефлюкс слизистого материала из пункции.
В этой обзорной статье мы (авторы) обсудим анатомию носослезной системы, патогенез детской NLDO и предоставим обновленную информацию о текущих вариантах лечения.
Анатомия носослезной системы
Слезы проходят через верхние и нижние слезные точки, через нижний и верхний канальцы к общему канальцу, который стекает в слезный мешок. В месте соединения между общим канальцем и слезным мешком находится клапан Розенмюллера (valve of Rosenmuller ). Клапан Розенмюллера представляет из себя односторонний клапан. Жидкость из слезного мешка стекает ниже в носослезный проток и оттуда в нижнее отверстие носа, которое частично покрыто слизистой оболочкой, известной как клапан Хаснера.
Эпифора в педиатрии
Врожденная непроходимость носослезного канала (Congenital nasolacrimal duct obstruction — cNLDO) является наиболее распространенной причиной педиатрической эпифоры и обсуждается в этом обзоре. Киста слезного мешка (Dacryocele) — еще один распространенный механизм и обсуждается позже. Другие причины педиатрической эпифоры обнаруживаются примерно в 4% случаев и включают проксимальный слезный дисгенез, точечный агенезис и дисгенезия канальцевой стенки.
В нескольких случаях пункционного и канального дисгенеза было отмечено, что средний возраст пациентов был старше, чем у пациентов с cNLDO (3,6-6,8 лет). Эти отличающиеся от cNLDO диагнозы должны быть тщательно оценены, прежде чем ставить диагноз cNLDO, поскольку требуемое лечение отличается.
Врожденная непроходимость носослезного канала
Врожденная непроходимость носослезного канала (Congenital nasolacrimal duct obstruction — cNLDO) встречается примерно у 6-20% новорожденных. Часто в этих случаях непроходимость проходит сама или с медицинской помощью в течение первого года жизни; однако более сложные случаи требуют хирургического вмешательства. В последние годы было опубликовано несколько исследований cNLDO, проведенных Группой по исследованию детских глазных болезней (Pediatric Eye Disease Investigator Group — PEDIG), включая исследования, посвященные связи между cNLDO и аметропией / амблиопией, а также посвященных представлению новых хирургических методов и инструментов для лечения этого состояние.
Развитие слезной системы начинается с пятой недели беременности. Просвет формируется в слезном канале, а кавитация слоя нижнего прохода происходит на 10-ой неделе. В дальнейшем, канализация слезного канала позволяет связаться с нижним проходом с шестого месяца плода до конца беременности. Если этого не происходит, на клапане Хаснера образуется мембранный барьер, который самопроизвольно разрешается в 85-95% случаев к первому году жизни.
Недавнее исследование с использованием компьютерной томографии с высоким разрешением показало, что препятствием является либо сохранение мембраны на дистальном конце канала, либо костная обструкция, либо сужение нижнего прохода с привязкой к слизистой оболочке носа.
Киста слезного мешка (Dacryocele)
Киста слезного мешка встречается примерно у одного из 3 900 новорожденных. В дополнении к типичной непроходимости на клапане Хаснера эти новорожденные имеют эффект шарового клапана на уровне клапана Розенмюллера, что приводит к разрыву слезного мешка. Киста слезного мешка проявляется как сильный отек на нижнем веке чуть ниже медиального кантуса и может быть обнаружена пренатально на ультразвуковом и магнитно-резонансном изображении. Это чаще всего встречается у женщин и является двусторонним у 25% пациентов. Инфекция возникает в 24-60% случаев.
Как и в случае с cNLDO, киста слезного мешка имеет высокую вероятность спонтанного разрешения; 50% случаев кисты слезного мешка разрешаются пренатально до рождения. Массаж слезного мешка и введение местных антибиотиков может привести к разрешению в 76% случаев. Эндоскопическое удаление связанной интраназальной кисты увеличивает вероятность успеха до 95%.
Лечение непроходимости носослезного канала (NLDO) у детей
NLDO имеет высокий уровень разрешения без хирургического вмешательства. В одном обзорном исследовании, использующем только медицинское лечение, уровень разрешения NLDO к первому году жизни был 80% в возрасте 3 месяцев, 70% в возрасте 6 месяцев и 52% в возрасте 9 месяцев. PEDIG обнаружил, что у 66% младенцев в возрасте 6-10 месяцев проблема разрешались без хирургического лечения в течение 6-месячного периода. Также возможно спонтанное разрешение в возрасте старше 1 года, о чем свидетельствуют исследования Yound et al., которые обнаружили, что у 41% детей с врожденным NLDO происходило спонтанное разрешение во второй год жизни (после 1 года, но до достижения 2 лет ).
Медицинское лечение
Медицинское лечение NLDO состоит из массажа носослезного мешка вместе с использованием местных антибиотиков, если имеются выделения. Массирование носослезного мешка нисходящими движениями приведет к гидростатическому давлению, нарушающему мембранную обструкцию на клапане Хаснера.
Нисходящий массаж носослезного мешка более эффективен, чем простой массаж или отсутствие массажа. Недавнее исследование показало, что успешность техники массажа Криглера, составляла 56 % у детей в возрасте до 2 месяцев, 46% у детей в возрасте 2-6 месяцев и у 28% у детей старше 6 месяцев.
Зондирование носослезного канала
Наиболее распространенной хирургической процедурой, используемой для лечения NLDO у детей, является зондирование носослезного канала. Зондирование является безопасным и эффективным методом лечения cNLDO; однако оптимальное время для проведения процедуры остается спорным. С одной стороны, спонтанное разрешение может произойти после 13-месячного возраста, и некоторые авторы предполагают, чтобы спонтанное разрешение может произойти до 48-месячного возраста; с другой стороны, считается, что зондирование может быть менее успешным в более старшем возрасте. Процедуру можно провести в офисе под местной анестезией (обычно для детей в возрасте 6-9 месяцев) или в хирургическом отделении под общей анестезией (для детей в возрасте старше 12 месяцев). В нескольких исследованиях было показано, что зондирование, проводимое в офисе под местной анестезией не связано со статистически значимым уменьшением количества симптоматических месяцев, по сравнению с зондированием, проведенным позже в хирургическом учреждении, под общей анестезией. Однако, хотя зондирование, проведенное в офисе, немного дешевле, чем хирургическое зондирование, также было установлено, что оно имеет несколько меньшую вероятность успеха. Решение о том, проводить ли зондирование до достижения ребенком 1 года или после года, должно основываться на опыте лечащего офтальмолога и специалиста по зондированию.
В целом, показатель успешности зондирования оценивается в диапазоне 80-90% у детей в возрасте до 3 лет и остается высоким до достижения ребенком трехлетнего возраста, после чего показатели успеха начинают снижаться. Исследования, проведенные PEDIG, у детей в возрасте до 4 лет с cNLDO показали, что показатель успеха зондирования составляет 78%, 82%, с баллонным катетером, и 91% с интубацией носослезного канала. Показатель успеха ниже при двустороннем заболевании или когда присутствует более одного клинического признака NLDO, но, по-видимому, он не связан с возрастом в пределах от 6 до <15 месяцев.
С внедрением эндоскопических методов хирургических вмешательств при операциях на носослезной системе, эндоскопическое зондирование было предложено в качестве альтернативы традиционному слепому зондированию. Эндоскопическое зондирование позволяет визуализировать нижнюю часть носослезной системы и носовые аномалии, такие как атрезия, киста, стеноз и ложный проход для зондирования. Кроме того, прямая визуализация позволяет наблюдать сам процесс прохождения зонда, что, в свою очередь, влияет на успех зондирования. Несколько исследований, сравнивающих эти два метода у детей с cNLDO, показали значительно более высокий уровень успеха при эндоскопическом зондировании, особенно у детей старшего возраста, вероятное это связано с дополнительными возможностями наблюдать и лечить связанные проблемы.
Интубация силиконовой трубки для лечения cNLDO является хорошо известным вариантом лечения cNLDO после неудачного зондирования и орошения. В нескольких крупных исследованиях сообщается о показателях успеха в диапазоне от 82-97% после силиконовой интубации. Противоречие существует в отношении того, может ли назолакримальная интубация с большей вероятностью потерпеть неудачу у детей старшего возраста. В сравнительном исследовании простого зондирования и зондирования с интубацией в качестве вторичной процедуры, у пациентов, получавших интубацию, значительно чаще наблюдался успешный результат.
Биканаликулярная и моноканаликулярная интубация одинаково успешны при лечении cNLDO. Моноканаликулярную трубку легче вставлять и удалять, и поэтому она чаще используется в педиатрии. Большинство интубационных систем требуют интраоперационного извлечения трубки из носа. Однако моноканаликулярные трубки могут быть удалены проксимально, что позволяет проводить удаление в офисе у многих детей. Лакримальные трубки обычно удаляются через 2-6 месяцев. У детей в возрасте до 2 лет удаление трубки обычно происходит через 6 недель, для детей старшего возраста подходит более длительный период интубации, и шансы на успех возрастают, если трубка остается на месте не менее 3 месяцев.
Несколько состояний могут потребовать более раннего удаления трубки, например абразия (травма) роговицы или конъюнктивы от трубки, образование гранулем и пункционная эрозия.
Моноканаликулярные трубки Masterak® (FCI Ophthalmics Inc., Pembroke, MA, US) удерживаются на месте с помощью крючка на опорной пластине, который помещается в слезную точку. Эта опорная пластина может расшататься или самопроизвольно выпасть, поэтому следует проявлять осторожность при расширении слезной точки, чтобы не увеличить ее до размеров, когда они не сможет надежно удерживать опорную пластину трубки. Биканаликулярные трубки, если они размещены в носу, могут потребовать удаления под кратковременной общей анестезией.
Педиатрическая дакриоцисториностомия (DCR)
Дакриоцисториностомия (Dacryocystorhinostomy -DCR) у детей применяется в случаях NLDO, которые не реагируют на медикаментозную терапию, зондирование или интубацию. Когда спрашивают о сроках хирургического вмешательства, 79% членов Американской ассоциации детской офтальмологии и косоглазия ответили, что они начинают рекомендовать хирургическое вмешательство под общей анестезией для случаев неразрешенного cNLDO в возрасте с 13 месяцев.
Внешняя DCR традиционно является предпочтительным вариантом лечения для cNLDO. В исследовании внешней DCR было улучшение во всех 134 случаях, и полное излечение было достигнуто в 96% случаев, без непосредственных послеоперационных осложнений или с небольшими (3%) кратковременными осложнениями. Эндоназальная DCR становится популярной в последнем десятилетии, с оценкой успеха в 88-100%.
Несмотря на техническую сложность проведения у маленьких детей, эндоназальная DCR обладает несколькими преимуществами по сравнению с внешней: она может быть выполнена в острых состояниях, она позволяет избежать рубцов на лице, она вызывает меньше анатомических нарушений, она не нарушает механизм слезного насоса, она уменьшает время оперативного вмешательства, и она может даже уменьшить послеоперационный дискомфорт. Дополнительно, с помощью эндоназальной DCR можно одновременно лечить любую связанную носовую патологию и она может выполняться с двух сторон под общей анестезией в качестве амбулаторной процедуры. Однако недостатки, связанные с эндоназальной DCR, включают более длительное обучение работе в узком носовом пространстве у детей и технические трудности, возникающие из-за существующих анатомических разнообразий. При сравнении успешности эндоназальной и внешней DCR в педиатрии, эндоскопическая DCR дает аналогичные результаты по сравнению с внешней.
В 2011 году Uysal et al. сообщили о своем опыте проведение процедуры с использованием эндоканалического диодного лазера. Из представленных 18 случаев, в 100% достигнут анатомический успех (определяемый проходимостью эндотелия); клинический показатель успеха (разрешение эпифоры) составил 85%.
Кроме того, ультразвуковая эндоскопическая DCR является альтернативным методом управления NLDO. Основным преимуществом этого метода является безопасность для окружающих мягких тканей во время остеотомии. В недавнем исследовании, опубликованном на 6-м месяце наблюдения, анатомический и функциональный успехи были отмечены у 93,1% и 88,6% соответственно.
Выводы
В нашем обзоре рассматриваются клинические аспекты детской NLDO. Массаж с использованием техники Криглера (Crigler maneuver) остается весьма успешным. Зондирование слезной системы также очень эффективно, по крайней мере, до 3-х летнего возраста. Разрешение с помощью медицинского вмешательства возможно после первого года жизни, поэтому разумно продолжать до примерно 15-месячного возраста. После неудачных попыток зондирования следует применять интубацию носослезного канала. Кроме того, дети с NLDO должны наблюдаться до 3-4 лет, чтобы убедиться, что не развивается анизометропическая амблиопия.
В некоторых случаях может потребоваться операция DCR, эти случаи включают: дети старше 3 лет, дети с с анатомическими вариациями и черепно-лицевыми аномалиями, пациенты, не отвечающие на медицинскую терапию и зондирование, и пациенты с приобретенной NLDO. Хотя внешняя DCR остается успешным и жизнеспособным вариантом, новые технологии и эндоскопические подходы позволяют сократить время оперативного вмешательства и не оставляют рубцов. Кроме того, эти подходы позволяют выполнять двусторонние процедуры и позволяют врачу одновременно решать любую дополнительную интраназальную патологию.
Симптомы заболевания
Слезы необходимы для нормального функционирования органов зрения. Они увлажняют роговицу глаза, защищают от механических раздражителей, выполняют антибактериальную функцию.
Иногда слезы перестают течь, это первый признак непроходимости слезного канала. Лечение – один из способов справиться с проблемой и не допустить развития каналикулита. Иногда помогает массаж слезного канала.
- болезненные и неприятные ощущения в области глаза;
- покраснение кожного покрова вокруг глаза;
- чувство сдавливания и распирания;
- вздутие кожного покрова;
- слезотечение;
- отек;
- проблемы со зрением;
- увеличенное выделение слизи, которая плохо пахнет;
- образование гноя;
- высокая температура тела;
- интоксикация организма.
Острая стадия дакриоцистита появляется воспалительным процессом затрагивающим один глаз. При хронической стадии слезной канал отекает, глаз краснеет и увеличивается количество слез.
При подобных симптомах необходимо обратиться к врачу. Закупорка может возникнуть и на острой, и на хронической стадии. Скапливание слезной жидкости повышает вероятность возникновения инфекционных процессов.
Які бувають симптоми дакріоциститу?
Симптоми дакріоциститу схожі з багатьма захворюваннями очей, зокрема з кон’юнктивітом. Обидва захворювання викликають набряклість і почервоніння в області очі, больовий синдром, сльозотечу. Відмінність полягає в тому, що:
- часто кон’юнктивіт розвивається на обох очах, а дакріоцистит — на одному;
- розвиток дакріоциститу може призводити до появи кон’юнктивіту (інфікування прозорої оболонки над білком очі).
Встановлювати діагноз повинен лікар. Ускладнення дакріоциститу можуть заподіювати серйозну шкоду здоров’ю людини та часто призводять до:
- виникнення слізних свищів;
- орбітального целюліту (інфікування очниці);
- розвитку абсцесу головного мозку;
- менінгіту;
- тромбозу кавернозного синусу;
- важкого синуситу;
- втрати зору.
Диагностика
Дакриоцистит выявляется без особых затруднений. На приеме врач проводит визуальную оценку глаза и пальпацию слезного мешка.
- Тест с использованием краски. Глаз закапывается раствором с красящим веществом. Если через несколько минут в глазу появляется пигмент, то это сигнализирует о закупорке слезных каналов.
- Зондирование. Используя зонд с иглой офтальмолог внедряется в проток, что способствует его расширению и избавлению от проблемы.
- Дакриоцистография. Проведение рентгенологического исследования с введением красящего вещества. На снимке можно рассмотреть строение системы глаза и выявить проблему.
- Проходимость можно также проверить пробой Веста. В носовой ход, со стороны поражения, помещают ватный тампон. В глаз закапывают колларгол. Нормой считается состояние, когда спустя 2 минуты тампон окрасится в темный цвет. Если тампон остается чистым или закрашивается через 10 минут, это говорит о проблеме.
Противопоказания
Дать оценку функции дренирования слезного канала с последующим выбором методов лечения может лишь врач-офтальмолог.
При этом процедура промывания слезно-носового канала не рекомендуется в двух случаях:
- При растяжении слезного мешка с заполнением его слизью, так как подобная процедура может дать толчок к распространению гноя по органам зрения.
- При гнойном остром воспалении — водянке слезного мешка — промывание может вызвать его перерастяжение, и привести к разрыву структуры мешка.
Лечение
Глаза — зеркало души. Когда возникает проблема с глазом, не стоит рисковать. Лечение должен назначать врач после предварительной диагностики. Метод лечения подбирается в зависимости от формы и причины патологии, которая его спровоцировала, возрастных особенностей.
- Промывка глаза антибактериальными и дезинфицирующими растворами.
- Применение специальных капель и мазей.
- Массажные процедуры и компрессы, помогающие прочистить канал.
Промывание глаз антисептическими растворами проводится несколько раз в день. Процедура проводится врачом офтальмологом в стационарных условиях.
Мази и капли, оказывающие антибактериальный эффект:
- Флоксал. Антибактериальный препарат широкого спектра воздействия. Борется с воспалительным процессом. Курс лечения составляет 10 дней, по две капли два раза в сутки.
- Дексаметазон. Капли обладающие антибактериальным эффектом. Эффективны при инфекционных процессах. Закапывать 5 раз в сутки. Необходимая дозировка и курс лечения подбираются врачом индивидуально для каждого пациента.
- Левомицетин – гормональный препарат. Применяется при аллергических реакциях и воспалениях.
- Ципрофлоксацин. Назначается при инфекциях слезного канала. Закапывается каждые три часа.
Средства имеют противопоказания и побочные эффекты. Медикаментозная терапия проводится под присмотром лечащего врача.
Если лечение не оказывает положительного эффекта, проводится бужирование – очистка слезного канала от гнойного содержимого;
Быстро справиться заболеванием можно только при своевременно начатом лечении. При негативных симптомах необходимо посетить офтальмолога.
Що таке дакріоцистит?
Запалення слізних каналів називають дакріоцистит, який може бути вродженим і набутим. Природжений дакріоцистит виникає після народження через непрохідність клапана Хаснера, розташованого в носослізній протоціу. Також хвороба може бути діагностована у людей, старших за 40 років. Набутий дакріоцистит розвивається внаслідок вікових змін, системних порушень або травм.
За тривалістю розрізняють хронічний і гострий дакріоцистит. Хронічний дакріоцистит розвивається на тлі недолікованої гострої форми хвороби. Гострий дакріоцистит може бути спровокований такими збудниками, як золотистий або епідермальний стафілокок, гемолітичний стрептокок В, пневмокок, гемофільна або синьогнійна паличка.
Запалення слізних залоз можуть спровокувати:
- травми та аномалії будови носової перегородки;
- отоларингологічні захворювання (риніт, гіпертрофія носових раковин);
- ендоскопічні або ендоназальні процедури;
- новоутворення в носослізній області;
- системні хвороби (червоний вовчак, саркоїдоз, гранулематоз Вегенера);
- лікарські засоби.
Симптоми захворювань очей часто схожі між собою. Наприклад, дакріоцистит у немовлят можна сплутати з кон’юнктивітом. Встановленням діагнозу і лікуванням проблем з очима займається офтальмолог. За появи неприємних відчуттів в області очей звертайтеся по допомогу до лікаря.
Радикальные способы борьбы
При отсутствии положительного эффекта от медикаментозного лечения, а также если причиной является опухоль или киста – проводиться хирургическое лечение.
Оперативное вмешательство бывает:
- Эндоскопическая дакриоцисториностомия. В проток вводиться аппарат с камерой. С помощью эндоскопа совершают прокол или надрез. Создают специальный клапан, главная цель которого – дренирование. Восстановительный период составляет 7 дней. Паралельно проводиться антибиотикотерапия, для недопусщения риска развития воспалительного процесса. Главное преимущество – отсутствие видимых следов после проведения операции.
- Баллонная дакрицитопластика – вмешательство, которое ввиду своей безопасности проводится даже новорожденным. В канал вводиться проводник с резервуаром наполненным жидкостью. Позволяет добиться расширения участка, тем самым пробивая его. Процедура проводиться под местным обезболиванием. В реабилитационный период назначаются специальные капли и антибактериальные препараты.
Анализ результатов
Лучшие материалы месяца
- Коронавирусы: SARS-CoV-2 (COVID-19)
- Антибиотики для профилактики и лечения COVID-19: на сколько эффективны
- Самые распространенные «офисные» болезни
- Убивает ли водка коронавирус
- Как остаться живым на наших дорогах?
Интерпретацию результатов при промывании слезно-носовых каналов офтальмологи производят по следующей схеме.
При отсутствии патологии каналов жидкость легко вытекает через нос. При введении раствора не требуется определенных усилий, жидкость вводится легким нажимом на поршень. О стенозе носослезного протока или сращении устьев каналов свидетельствует вытекание жидкости из противоположной слезной точки.
При стенозе носослезного протока жидкость может начать вытекать из противоположной слезной точки не сразу, а через считанные секунды или после увеличения давления на поршень. При этом в ней отмечаются следы крови. При стенозе внутреннего отдела канала жидкость вытекает из того же места, куда вводилась.
При заращении носослезного протока жидкость вытекает из носа при усилении давления на поршень шприца.
Массаж
Подготовить руки перед проведением процедуры: вымыть, продезинфицировать либо надеть перчатки.
Схема проведения массажа:
- Надавливать на внешний уголок глаза, поворачивать палец к переносице.
- Аккуратно нажимать и массировать слезной мешок, извлекая из него гнойные массы.
- Закапать теплый раствор фурацилина и удалить отделяемое.
- Осуществлять давяще-массирующие движения по слезным каналам.
- Толчкообразные движения по носослезному мешочку с некоторым усилием для открытия канала и извлечения отделяемого.
- Закапать раствор левомицетина.
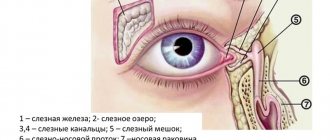
Немного анатомии
Природа наделила человека уникальным слезным аппаратом, который состоит из слезной железы и слезоотводящих путей. Слезная железа имеет миндалевидную форму и расположена чуть позади глаза под фронтальными костями черепа. От нее к глазу и веку проложен десяток слезных каналов. При моргании из слезной железы выделяются слезы, которыми омывается глаз. Стерильные слезы поддерживают глаз в чистоте, увлажняют его, а содержащиеся в них энзимы разрушают бактерии, препятствуя распространению инфекции.
Слезные точки во внутреннем уголке глаза (на нижнем и верхнем веке) соединены со слезным мешком, из которого слезы через носослезный канал попадают в нос. Бесперебойный отток глазной жидкости осуществляется за счет отрицательного давления в слезном мешке.
В случае непроходимости каналов, образованная в глазу жидкость застаивается в слезном мешке и может привести к его отеку и воспалению. В таких случаях требуется промывание.
Народные средства
После предварительного одобрения с врачом, успешно применяют народную медицину в домашних условиях.
Народные средства лечения:
- Алоэ. При воспалении хорошо закапывать свежеприготовленный сок алоэ, наполовину разбавленные с физраствором.
- Очанка. Готовить аналогично. Использовать для закапывания глаз и накладывания компрессов.
- Ромашка. Обладает антибактериальным эффектом. Необходимо взять 1 ст. л. сбора, проварить в стакане кипятка и настоять. Применять для промывания глаз.
- Чабрец. Благодаря противовоспалительным свойствам настой применяют при дакриоцистите.
- Каланхоэ. Природный антисептик. Листья срезать и два дня подержать в холодильнике. Далее добыть сок и развести в пропорции 1:1 с физраствором. Данное средство можно применять для лечения детей. Взрослым можно закапывать концентрированный сок в нос по 2 капли. Человек начинает чихать, в процессе чего слезный канал очищается от гноя.
- Листья с розы. Подходят только те цветы, которые выращены на собственном участке. Понадобится 100 гр. сбора и стакан кипятка. Проварить пять часов. Использовать в виде примочек.
- Бурда плющевидная. Столовую ложку травы заварить в стакане кипятка, проварить 15 минут. Применять для промываний и компрессов.
- Сладкий перец. Стакан из плодов сладкого перца пить каждый день. добавив чайную ложку меда.
Що трапиться, якщо вчасно не почати лікування дакріоциститу?
Лікування дакріоциститу потрібно починати за появи перших симптомів, щоб не допустити розвитку ускладнень. Часто ускладнення після дакріоциститу розвиваються за відсутності своєчасного або належного лікування.
Запалення слізних каналів характеризується низькою захворюваністю і смертністю. Однак вроджений дакріоцистит може призвести до летального результату, найімовірніше в разі несвоєчасного лікування.