Симптомы
Проявляются признаки атеросклероза далеко не сразу. Первые стадии атеросклероза сосудов сердца проходят бессимптомно. Болезнь дает о себе знать, когда коронарная артерия закупоривается настолько, что перестает снабжать сердце достаточным количеством крови. Кровяной сгусток может полностью перекрыть кровоток, став причиной сердечного приступа.
Основной признак выраженного атеросклероза — жгучая или давящая боль в груди, которая на первых порах беспокоит при физической нагрузке или в стрессовой ситуации. Этот синдром называется стенокардия сердца. Боли могут ощущаться за грудиной, отдавать в левую руку, надплечье и челюсть. Помимо чувства сдавленности человека беспокоит одышка, слабость, повышенная потливость. Все это — признаки ишемической болезни сердца (ИБС). Характер нагрузки, при которой возникают приступы, различается. На более поздних стадиях развития ИБС болевой синдром уже не обуславливаться какими-либо причинами в этом случае говорят о таком виде стенокардии, как стенокардия покоя.
Кто находится в группе риска
Каждый человек, независимо от пола и возраста, может заболеть атеросклерозом коронарных артерий. Этому способствует множество факторов, начиная от социальных причин и заканчивая плохой экологией. Руководство по оценке факторов риска развития сердечно-сосудистых заболеваний, разработанная на основании многолетних исследований в области кардиологии, выделяет следующие показатели:
- Мужчины в возрасте 50-55 лет;
- Тяжелые условия работы, обусловленные профессиональной деятельностью;
- Наследственные патологии сердца;
- Ожирение;
- Курение, в том числе и пассивное;
- Психологические расстройства – стрессы, депрессии, подавленность;
- Заболевания щитовидной железы;
- Плохое питание, к определению относится жареная, жирная, сладкая и мучная пища, фаст-фуд.
Системную оценку риска, для ближайших 10 лет, можно поставить самостоятельно по известной шкале SCORE (Systemic COronary Risk Evaluation), предложенной американскими кардиологами. Современный темп и правила жизни ставят в зону риска каждого второго человека. Поэтому лучшей профилактики атеросклероза сосудов сердца, чем регулярные профилактические осмотры, трудно найти. При малейшем подозрении лучше обратиться к кардиологу и скорректировать образ жизни, чем проходить долгое лечение, не всегда с положительным исходом.
Исследования и диагностика
При обнаружении симптомов атеросклероза или в случае наследственной предрасположенности рекомендуем записаться к кардиологу для консультацией и проверкой уровня холестерина в крови. В зависимости от результатов осмотра, врач назначает такие диагностические исследования:
- Лабораторные анализы. Пациента попросят сдать анализ крови на уровень сахара и холестерина. За 9-12 часов до процедуры ничего не ешьте и не пейте (кроме воды).
- ЭКГ. Обследование помогает выявить отклонения в работе сердца и перенесенные ранее инфаркты. Если вы жалуетесь на боли во время физической деятельности, врач назначит электрокардиографию с нагрузкой (велоэргометрию и тредмил-тест).
- Стресс-тест. Это мониторинг работы сердца при физических нагрузках, который представляет собой занятия на велотренажере или ходьба по беговой дорожке. Пока вы тренируетесь, доктор снимает показания кровяного давления и сердечного ритма. Если нет возможности пройти тест стандартным образом, вам проведут его с помощью специального медикамента, действие которого имитирует физическую нагрузку на сердце.
- Коронароангиография. С помощью этого обследования удается понять, какие именно коронарные сосуды поражены атеросклерозом. Через катетер, проведенный через артерию ноги или руки к сердцу, врач вводит контрастное вещество. Пока сосуды заполняются им, действует рентгеновская установка. Изображение коронарных артерий выводится на монитор, и специалист отмечает пораженные участки. С видео коронарографии ознакомьтесь, перейдя по ссылке.
- Дополнительные исследования. Доктор порекомендует компьютерную или магнитную резонансную томографию, а также УЗИ, чтобы определить, имеется ли у вас аневризма и отложение кальция в артериальных стенках.
Атеросклеротический кардиосклероз
Структурные заболевания сердца, сопровождающиеся нарушением насосной функции органа, являются частой причиной смерти. Особенно опасен дефицит кровоснабжения мышечной оболочки сердца, который нередко приводит к развитию таких болезней, как ИБС, атеросклеротический кардиосклероз и инфаркт миокарда. В этом случае лечение сосудов сердца является приоритетной задачей. Не стоит забывать и о том, что атеросклеротический кардиосклероз является прогрессирующей патологией.
Атеросклеротическая болезнь сердца
В медицинской литературе атеросклеротическим кардиосклерозом называют структурную патологию, характеризующуюся постепенным замещением мышечной оболочки сердца соединительнотканными клетками на фоне прогрессирующей гипоксии. Выделяют множество причин такой патологии, однако атеросклеротическое поражение коронарных артерий является основным этиологическим фактором. Атеросклеротический кардиосклероз может быть причиной таких опасных осложнений, как сердечная недостаточность и инфаркт.
Сердце человека является мощным четырехкамерным мышечным насосом, обеспечивающим все клетки организма питательными веществами и кислородом. Постоянное движение крови в сосудах поддерживается ритмичными сокращениями миокарда. Мышечной оболочке сердца также требуется постоянный приток крови, поскольку кардиомиоциты не способны накапливать достаточное количество кислорода для автономной работы. Даже незначительное уменьшение притока крови к миокарду приводит к прогрессирующим изменениям и нарушению насосной функции. Чем дольше развивается ишемия, тем опаснее последствия такого заболевания.
Атеросклеротический кардиосклероз не всегда относят к самостоятельному заболеванию. Как правило, это последствие длительного течения ишемической болезни сердца (ИБС), воспалительных и аутоиммунных процессов. Тем не менее замещение нормальных кардиомиоцитов неработоспособной рубцовой тканью является главной причиной дисфункции миокарда. Для устранения этой патологии в первую очередь требуется лечение первопричины гипоксии органа.
8
Круглосуточно без выходных
Возможные причины
Главным фактором, способствующим развитию кардиосклероза, является недостаточное кислородное питание (гипоксия) мышечных клеток сердца. К вторичным факторам относят воспалительные и инфекционные процессы, аутоиммунные заболевания и органические поражения миокарда. В условиях гипоксии клетки миокарда сначала видоизменяются и перестают сокращаться, а затем разрушаются.
Основные причины:
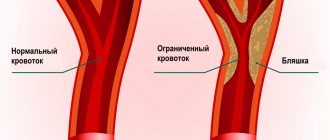
- Атеросклероз кровеносных сосудов – постепенный рост жировых бляшек на внутренних стенках артерий, обуславливающий сужение просвета сосуда и уменьшение кровотока. Бляшки формируются из-за нарушения липидного баланса крови, неправильного питания, поражений сосудов и других факторов. При атеросклеротической болезни коронарных артерий, питающих сердце, развивается гипоксия миокарда.
- Ишемическая болезнь сердца – следствие сужения кровеносных сосудов сердца. Это может быть атеросклероз, нарушение регуляции тонуса или врожденный анатомический дефект артерий. ИБС является прогрессирующим заболеванием, обуславливающим постепенное замещение кардиомиоцитов соединительной тканью. Атеросклеротический кардиосклероз, стенокардия при котором возникает достаточно часто, имеет общий с ИБС механизм возникновения.
- Тромбоз коронарных артерий – частичная или полная закупорка сосудов.
- Инфаркт – резкое прекращение кровоснабжения сердца, сопровождающееся очаговым или диффузным разрушением кардиомиоцитов. Уничтоженные мышечные клетки также замещаются соединительной тканью.
- Патологии соединительной ткани, характеризующиеся избыточным разрастанием фибробластов или появлением аномальных белков.
Врачам не всегда удается выявить реальную причину атеросклеротической болезни миокарда у пациента. Патология зачастую обнаруживается на поздних стадиях.
Факторы риска
Атеросклеротический кардиосклероз сердца может прогрессировать еще быстрее под влиянием негативных факторов, не являющихся непосредственной причиной болезни. Это может быть неправильный образ жизни, первичные расстройства сердечно-сосудистой системы и другие явления.
К главным факторам риска относят:
- Патологии сердца и сосудов в семейном анамнезе.
- Высокое кровяное давление.
- Ожирение и сидячий образ жизни.
- Преобладание жирной пищи в рационе.
- Нарушение липидного баланса крови (высокая концентрация вредного холестерина).
- Сахарный диабет.
- Заболевания почек.
- Курение и алкоголизм.
- Употребление наркотических средств, влияющих на сердце.
Перечисленные факторы в значительной степени определяют механизм развития почти любой патологии сердца и сосудов.
Симптомы и признаки
Атеросклеротический кардиосклероз, причины которого обычно связаны с первичными болезнями сердца и сосудов, может проявляться различными симптомами. В первую очередь это симптомы ИБС, миокардита, инфаркта или любого другого фактора развития кардиосклеротической болезни. При этом процесс замещения кардиомиоцитов соединительной тканью практически никак себя не проявляет до тех пор, пока у пациента не возникает дисфункция миокарда.
8
Круглосуточно без выходных
Возможные проявления болезни:
- Постоянная усталость, особенно во время физических нагрузок.
- Сбивчивое дыхание.
- Головокружение и головная боль.
- Потеря сознания.
- Учащенное сердцебиение.
- Чувство тяжести в области груди.
- Загрудинная боль (стенокардия).
- Отечность нижних конечностей и брюшной полости.
- Отек легких.
- Бессонница.
- Тревога и страх.
- Нарушение ритма активности сердца.
Таким образом, атеросклеротический кардиосклероз маскирует свои признаки под ИБС и другие первичные заболевания. В результате кардиосклеротические изменения обнаруживаются уже на стадии тяжелых осложнений.
Методы диагностики
Чаще всего атеросклеротический кардиосклероз является случайной диагностической находкой во время исследования сердца по поводу ишемии, атеросклероза или других болезней. Пациенты обращаются к кардиологу с жалобами на стенокардию, непереносимость физических нагрузок, головокружение и другие симптомы. Врач изучает анамнез на предмет факторов риска и проводит физическое обследование. Во время прослушивания (аускультации) сердца и общего осмотра часто обнаруживаются объективные признаки дисфункции миокарда. Диагноз атеросклеротический кардиосклероз ставится на основе результатов инструментальных и лабораторных методов.
Дополнительные исследования:
- Электрокардиография – регистрация биоэлектрической активности сердца. Для этого на тело пациента помещают специальные датчики, соединенные с устройством записи кардиограммы. По результатам теста можно судить о наличии структурной патологии, препятствующей нормальному распространению импульса в миокарде.
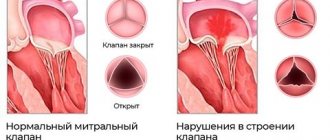
- Эхокардиография – основной метод визуализации в кардиологии. Врач использует датчик, направляющий высокочастотные звуковые волны в область сердца для получения изображения. Наблюдение работы сердца на мониторе в режиме реального времени позволяет обнаружить очаг кардиосклероза и оценить степень нарушений насосной функции.
- Ангиография – визуализация кровеносных сосудов. Как правило, такой метод используется для диагностики ишемической болезни, инфаркта и атеросклероза. Перед получением изображения врач внутривенно вводит контрастное вещество для улучшения точности исследования. По результатам коронарной ангиографии можно судить о причине гипоксии кардиомиоцитов.
- Нагрузочный тест – получение кардиограммы во время повышенной активности сердца. Такой тест чаще всего используется для диагностики скрытой аритмии и нарушения насосной функции.
- Холтеровское исследование – запись кардиограммы на электронный носитель портативного устройства в течение 24-48 часов. Перед исследованием пациента инструктируют вести дневник самочувствия для уточнения времени возникновения аритмии. Это оптимальный метод поиска проявлений дисфункции миокарда.
- Биопсия сердца – забор участка тканей сердца с последующим гистологическим исследованием.
- Анализ крови на липидный профиль, гормоны, минеральные вещества и ферменты-индикаторы инфаркта.
- Компьютерное и магнитно-резонансная томография – методы получения изображение сердца и сосудов в высоком разрешении. Часто снимки используются для планирования хирургического вмешательства.
- Радионуклидное исследование – визуализация сердца с предварительным введением радиоактивных изотопов в кровоток. Результаты исследования демонстрируют эффективность кровенаполнения миокарда.
Обилие диагностических методов оправдано количеством возможных этиологических факторов. Для лечения болезни врачу также нужно оценить степень кардиосклероза.
Лечение и профилактика
Лечение должно быть направлено на устранение первопричины патологии, восстановление функций миокарда и предотвращение развития опасных осложнений. Применяются хирургические и медикаментозные методы коррекции.
Назначаемые препараты:
- Бета-блокаторы для снижения кровяного давления и устранения аритмии.
- Блокаторы кальциевых каналов для улучшения кровоснабжения миокарда.
- Ингибитор альдостерона для снижения кровяного давления.
- Мочегонные средства для улучшения гемодинамики.
- Сердечные гликозиды, статины и другие препараты, необходимые для лечения причины патологии.
Атеросклеротический кардиосклероз редко удается устранить медикаментозным путем, однако лекарства предотвращают прогрессирование болезни и устраняют симптомы.
Хирургические методы:
- Имплантация кардиостимулятора или дефибриллятора.
- Коррекция коронарных артерий с целью улучшения кровотока.
- Оперативное вмешательство по поводу структурных патологий сердца.
Также важны и методы профилактики. Отказ от вредных привычек и жирной пищи, снижение массы тела, умеренные физические нагрузки и своевременное лечение первичных патологий сердечно-сосудистой системы помогает предотвратить развитие необратимых изменений в сердце. При появлении симптомов дисфункции миокарда рекомендуется обратиться к кардиологу для прохождения обследования.
8
Круглосуточно без выходных
Лечение атеросклероза сосудов сердца
Метод лечения атеросклероза сосудов сердца зависит от степени поражения сосудов и тех рисков, которые заболевание представляет в каждом конкретном случае. Часто, чтобы остановить развитие заболевания, достаточно отказаться от вредных привычек, начать правильно питаться и регулярно выполнять физические упражнения. Не исключено, что понадобится медикаментозное лечение или хирургическое вмешательство.
С атеросклерозом борются с помощью:
- Препаратов, снижающих уровень холестерина. Например, фибратов и статинов. Они снижают уровень “плохого” холестерина — липопротеинов низкой плотности — и повышают “хороший” холестерин — липопротеины высокой плотности. В результате этого процесс жировых накоплений в артериях останавливается.
- Антитромбоцитарных веществ. Например, аспирина. Он препятствует склеиванию тромбоцитов в пораженных артериях, снижая вероятность формирования тромбов.
- Бета-блокаторов. Обычно назначаются при лечении ишемии сердца и стенокардии. Ослабляют частоту пульса и понижают артериальное давление, тем самым уменьшая сердечную нагрузку и боли в груди. Бета-блокаторы сводят к минимуму риск развития инфаркта миокарда и связанных с ритмом сердца проблем. О том, какие еще медикаменты используют при лечении стенокардии, читайте здесь.
- Ингибиторов АПФ. Ингибиторы ангиотензинпревращающего фермента уменьшают артериальное давление и положительно влияют на артерии сердца, в результате чего развитие атеросклероза останавливается и снижается риск повторного появления сердечного приступа.
- Блокаторов кальциевых каналов — понижают артериальное давление.
- Диуретиков. Мочегонные средства борются с высоким артериальным давлением.
Если у вас есть сопутствующие заболевания, увеличивающие риск развития атеросклероза (например, сахарный диабет), врач пропишет дополнительные лекарства.
Причины атеросклероза
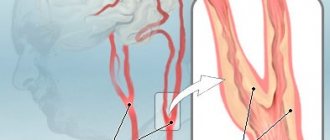
До сих пор точные причины развития атеросклероза неизвестны. Накопленные на сегодняшний день сведения о заболевании показывают, что главная причина атеросклероза — это повреждение внутренней стенки сосуда, например, при высоком давлении. Косвенным подтверждением этой теории является тот факт, что чаще всего атеросклеротические изменения затрагивают места разветвления артерий, куда приходится максимальное давление крови.
При повреждении стенок сосудов развивается воспалительный процесс. Кроме того, усиленный поток крови при повышенном давлении способствует продукции в стенках сосудов молекул адгезии. Они притягивают на себя иммунные клетки, в частности, макрофаги. Со временем макрофаги накапливают в себе окисленные липопротеины и образуют пенистые клетки. Так формируются жировые полоски на стенке артерии, которые затем трансформируются в бляшки.
Рисунок 1. Как состояние сосудов отражается на здоровье сердца. Источник: МедПортал
Поэтому одним из наиболее серьезных факторов развития атеросклероза является артериальная гипертензия. При наличии нарушения липидного обмена, это почти всегда приводит к атеросклерозу.
Важно: атеросклероз и мясо. Казалось бы, с понимаем того, что экзогенный холестерин не несет опасности сосудам, мясная пища должна быть реабилитирована. Но не все так просто. Если посмотреть на статистику, то вегетарианцы болезнями сердца и сосудов болеют значительно реже. Согласно последним исследованиям, причина этого может крыться в ТМАО. Такой аббревиатурой называют вещество триметиламиноксид. Причем тут мясо? В мясе содержится много карнитина, который очень нравится кишечным бактериям. В бактериях карнитин превращается в триметиламин (ТМА), который уже в печени окисляется до триметиламиноксида (ТМАО). В настоящее время ТМАО рассматривается как один из факторов развития атеросклероза, инсульта и других сердечно-сосудистых заболеваний. При этом точный механизм развития атеросклероза под воздействием ТМАО пока остается непонятным.
Хирургическое лечение
При значительных поражениях артерий сердца врач назначает хирургическую операцию. Вмешательства выполняют в плановом порядке, а при острой коронарной недостаточности и на ранних стадиях инфаркта экстренная операция помогает спасти жизнь.
Шунтирование — открытая операция, которая выполняться с использованием синтетического протеза или другого сосуда, которые позволят кровотоку обойти пораженное место.
Коронарная ангиопластика и стентирование — эндоваскулярное вмешательство, которое проводится под местным наркозом без разрезов. Операция малотравматична для пациента. Первый катетер доктор через прокол в сосуде ноги или руки вводит в артерию с атеросклеротической бляшкой, а второй, с баллончиком на конце, вставляет в сужение коронарной артерии. Катетер с баллончиком раздувается и приводит к увеличению просвета. В суженный сегмент хирург устанавливает стент, который будет поддерживать артерию в раскрытом состоянии.
Как изменение образа жизни замедляет или предотвращает развитие атеросклероза?
- Отказ от курения. Избавившись от пагубной привычки, вы значительно уменьшите возможность возникновения атеросклероза.
- Регулярные физические нагрузки. Ежедневное выполнение физических упражнений в рамках профилактики ишемической болезни сердца улучшит циркуляцию крови, разовьет новые кровеносные сосуды (коллатерили), которые образуют кровоток в обход пораженного участка, позволит мышцам эффективнее использовать кислород. Кроме этого вы избавитесь от высокого артериального давления и сведете к минимуму риск развития сахарного диабета. Занимайтесь по 30–60 минут в день не менее 4–5 раз в неделю. Самые простые эффективные физические нагрузки: приседания, отжимания и пешие прогулки.
- Здоровое питание. Соблюдайте диету, направленную на поддержание здоровья сердечно-сосудистой системы.
- Контроль веса. Следите за весом и поддерживайте его в норме. Если вы предрасположены к ожирению, сброс 2–5 кг уменьшит риски развития гипертонии, сахарного диабета и коронарной недостаточности.
Если вы страдаете гипертонией, сахарным диабетом, повышенным холестерином в крови или другими хроническими болезнями, регулярно проходите профилактические обследования в центре кардиологии и наблюдайтесь у врача: он поможет нормализовать состояние вашего здоровья и избежать развития серьезных недугов.