Что происходит?
В процессе образования плаценты ворсины хориона «внедряются» в слизистую оболочку матки (эндометрий). Это та самая оболочка, которая отторгается во время менструального кровотечения. Однако бывают случаи, когда ворсины прорастают в мышечный слой, а порой и во всю толщу стенки матки. Возникает плотное прикрепление или приращение плаценты, различающиеся глубиной прорастания ворсин хориона в стенку матки.
Распознать приращение и плотное прикрепление плаценты (и отличить их друг от друга), к сожалению, можно только в родах, при операции ручного отделения плаценты. При плотном прикреплении и приращении плаценты в последовом периоде (III период родов) плацента самопроизвольно не отделяется.
Плотное прикрепление или приращение плаценты может быть полным, если плацента на всей площади прикреплена к своему ложу, и частичным, если плацента прикреплена только на каком-либо участке. В первом случае спонтанного кровотечения не бывает. Во втором — при начавшейся отслойке плаценты возникает кровотечение, которое может быть весьма обильным.
Расположение плаценты: норма и патология
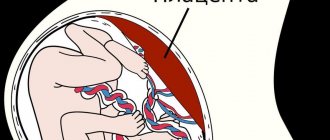
Со стороны матки в месте прикрепления плаценты имеется утолщение внутренней оболочки. В ней образуются углубления, которые образуют межворсинчатое пространство. Некоторые ворсины плаценты срастаются с материнскими тканями (они называются якорными), остальные же погружены в материнскую кровь, заполняющую межворсинчатое пространство. К перегородкам межворсинчатых пространств и крепятся якорные ворсины плаценты, в толще перегородок проходят сосуды, которые несут артериальную материнскую кровь, насыщенную кислородом и питательными веществами.
Ворсины плаценты выделяют специальные вещества — ферменты, которые «расплавляют» мелкие артериальные сосуды, несущие материнскую кровь, в результате чего кровь из них изливается в межворсинчатое пространство. Именно здесь и происходит обмен между кровью плода и матери: с помощью сложных механизмов в кровь плода поступают кислород и питательные вещества, а в кровь матери — продукты обмена плода. Соединение плода с плацентой осуществляется при помощи пуповины. Один ее конец прикрепляется к пупочной области плода, другой — к плаценте. Внутри пуповины проходят две артерии и вена, несущие кровь соответственно от плода к плаценте и обратно. По вене пуповины к плоду течет богатая кислородом и питательными веществами кровь, а по артериям течет венозная кровь от плода, содержащая углекислоту и продукты обмена веществ.
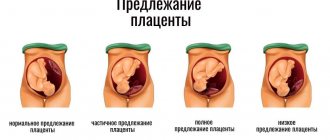
В норме плацента располагается ближе к дну матки по передней или, реже, задней ее стенке. Это обусловлено более благоприятными условиями для развития плодного яйца в этой области. Механизм выбора места прикрепления плодного яйца до конца не ясен: существует мнение, что в выборе места играет роль сила гравитации — например, если женщина спит на правом боку, то яйцо прикрепляется к правой стенке матки. Но это лишь одна из теорий. Однозначно можно сказать лишь то, что плодное яйцо не прикрепляется в неблагоприятные для этого места, например в места расположения миоматозных узлов или в места повреждения внутренней оболочки матки в результате предыдущих выскабливаний. Поэтому встречаются и другие варианты расположения плаценты, при которых плацента формируется ближе к нижней части матки. Выделяют низкое расположение плаценты и предлежание плаценты.
О низком расположении плаценты говорят, когда нижний край ее находится на расстоянии не более 6 см от внутреннего зева шейки матки. Диагноз этот устанавливается, как правило, во время УЗИ. Причем во втором триместре беременности частота данной патологии примерно в 10 раз выше, чем в третьем триместре. Объяснить это довольно просто. Условно данное явление называют «миграцией» плаценты. На самом же деле происходит следующее: ткани нижней части матки, очень эластичные, с увеличением срока беременности подвергаются значительному растяжению и вытягиваются вверх. В результате этого нижний край плаценты как бы перемещается кверху, и в результате расположение плаценты становится нормальным.
Предлежание плаценты — более серьезный диагноз. На латинском языке это состояние называется placenta praevia. «Pre via» в дословном переводе означает перед жизнью. Иначе говоря, термин «предлежание плаценты» означает, что плацента находится на пути появления новой жизни.
Предлежание плаценты бывает полное или центральное, когда вся плацента располагается в нижней части матки и полностью перекрывает внутренний зев шейки матки. Кроме того, встречается частичное предлежание плаценты. К нему относится краевое и боковое предлежание. О боковом предлежании плаценты говорят, когда до 2/3 выходного отверстия матки закрыты тканью плаценты. При краевом предлежании плаценты закрыто не более l/3 отверстия.
Ручное отделение плаценты
Показания к операции:
- отсутствие признаков отделения плаценты без кровотечения через 30 минут после рождения ребенка;
- отсутствие признаков отделения плаценты при начавшемся кровотечении, как только кровопотеря достигнет 250 мл
Операция проводится под внутривенным наркозом. Одновременно с началом операции приступают к капельному введению глюкозы, кристаллоидных растворов, сокращающих матку средств. При плотном прикреплении плацента легко отделяется от стенки матки.
После ручного обследования стенок полости матки и уверенности полного ее опорожнения, внутривенно вводят окситоцин, кладут пузырь со льдом на низ живота и периодически пальпацией через переднюю брюшную стенку контролируют состояние матки. С целью предупреждения послеродовой инфекции во всех случаях оперативного вмешательства в последовом периоде назначают антибиотики. При патологической кровопотере (500 мл и более) возмещают кровопотерю.
В случае приращения — плаценту (или часть ее) не удается отделить от матки. В этой ситуации врачи обязаны прекратить все попытки отделения плаценты и произвести срочное удаление матки.
Кровотечение в III периоде родов, связанное с аномалиями прикрепления плаценты, следует дифференцировать от кровотечения, обусловленного задержкой или ущемлением отделившейся плаценты.
Такие состояния, как предлежание, приращение плаценты могут приводить к катастрофическим последствиям как для матери, так и плода, особенно при доношенном сроке беременности. Акушерские кровотечения, обусловленные предлежанием плаценты, занимают одно из ведущих мест среди причин материнской смертности [1—3].
Проблема диагностики истинного врастания плаценты и разработка методов лечения пациенток с данной патологией представляются чрезвычайно актуальными, так как, с одной стороны, подобная патология сопряжена с высоким риском для жизни женщины из-за профузного кровотечения во время отделения плаценты, нередко приводящего к гистерэктомии, с другой — распространенность ее значительно увеличилась с ростом числа кесаревых сечений [4—7].
Одними из основных факторов, предрасполагающих к приращению плаценты, являются ее локализация в нижних отделах матки и наличие рубца после кесарева сечения. Риск инфильтрации ворсинами всей толщи миометрия повышается при наличии в анамнезе нескольких абдоминальных родоразрешений [8—10], причем ситуация может осложниться вовлечением в патологический процесс задней стенки мочевого пузыря.
Цель настоящей работы — представление комбинированного подхода при оперативном родоразрешении 2 пациенток с приращением плаценты в области рубца на матке после миомэктомии, включающего интраоперационное применение двух автономных баллонных катетеров Жуковского (вагинального и маточного) [11], билатеральную перевязку маточных сосудов, наложение надплацентарного серозно-мышечного гемостатического шва.
Клиническое наблюдение № 1
Повторнобеременная, первородящая Н
., 43 лет, поступила в родильный дом бюджетного учреждения здравоохранения Омской области «Областная клиническая больница» 08.11.16 с диагнозом: беременность 39 нед. Головное предлежание. Рубцы на матке после малого кесарева сечения и трех миомэктомий. Подозрение на приращение плаценты. Истмико-цервикальная недостаточность (ИЦН), корригированная акушерским пессарием. Гестационный сахарный диабет. Артериальная гипертензия умеренная. Отягощенный акушерско-гинекологический анамнез.
Антропометрические данные женщины: рост 164 см, масса тела 71 кг.
В анамнезе имелись 3 миомэктомии по поводу субсерозной миомы матки больших размеров: в 2005 г. — лапаротомия, энуклеация узла 10 см в левом маточном углу, гистологическое исследование: клеточная лейомиома; в 2010 г. — лапаротомия, энуклеация узла 6 см в левом маточном углу, гистологическое исследование: лейомиома; в 2012 г. — лапаротомия, энуклеация узла 6 см в левом маточном углу, гистологическое исследование: лейомиома.
Настоящая беременность — пятая, предстояли первые роды. Предыдущие беременности: 1) 2004 г. — неразвивающаяся беременность в 6—7 нед беременности, вакуум-аспирация плодного яйца; 2) 2006 г. — прерывание беременности по медицинским показаниям (врожденные пороки развития плода), малое кесарево сечение в 20 нед; 3) 2009 г. — неразвивающаяся беременность в 6—7 нед, вакуум-аспирация плодного яйца; 4) 2012 г. — самопроизвольный аборт в 5—6 нед беременности.
Течение и осложнения настоящей беременности.
На учете в женской консультации состояла с 11-й недели; угроза прерывания — в 9 нед, стационарное лечение. С целью коррекции ИЦН в 15—16 нед был установлен акушерский пессарий Доктор Арабин, получала прогестерон (утрожестан 200 мг) до 36 нед беременности. В 17 нед наблюдалась угроза прерывания беременности, получала стационарное лечение. Отмечено повышение артериального давления (АД) до 130/90 мм рт.ст.; общая прибавка массы тела за беременность составила 10 кг.
На момент поступления жалоб не предъявляла. Общее состояние удовлетворительное. Зрение ясное. Головной боли нет. Кожные покровы обычной окраски. Живот увеличен за счет беременной матки, при пальпации мягкий, безболезненный. Область послеоперационных рубцов на матке при пальпации безболезненная. Матка в нормотонусе. Положение плода продольное, предлежит головка над входом в малый таз. Сердцебиение плода приглушено, ритмичное, до 140 ударов в минуту. Воды целы. Отеков нет. Физиологические отправления в норме. Влагалищное исследование: влагалище нерожавшей, шейка матки — в акушерском пессарии, расположена по центру, длиной до 2,0 см, умеренно размягчена, цервикальный канал пропускает кончик исследующего пальца; плодный пузырь цел; предлежит головка над входом в малый таз; таз емкий, мыс не достижим.
Ультразвуковое исследование проводилось на аппарате SonoScape-8000Pro. В полости матки живой плод, предлежание головное, положение продольное, I позиция, передний вид. Фетометрические показатели плода соответствовали 38,5 нед беременности. Врожденные пороки развития не обнаружены, масса плода 3362 г. Плацента располагалась по задней стенке, выше внутреннего зева на 10 см. Толщина плаценты 43 мм, III степень зрелости, структура с кальцинатами. Индекс амниотической жидкости — 11,2 см. Гипертонуса нет. Стенка матки в зоне плацентации утолщена за счет расширенной сосудистой сети.
На данном этапе, учитывая рубцы на матке после малого кесарева сечения и трех миомэктомий, у первородящей 43 лет с сугубо отягощенным акушерско-гинекологическим анамнезом, решено родоразрешить беременную путем кесарева сечения в плановом порядке.
В этот же день пациентка осмотрена анестезиологом-реаниматологом, при проведении кесарева сечения рекомендована регионарная спинальная анестезия. Учитывая высокий риск кровотечения, рекомендована интраоперационная реинфузия аутологичных эритроцитов с помощью аппарата Cell Saver.
09.11.16 (10:50—12:10) в условиях регионарной спинальной анестезии, в присутствии перфузиолога проведено кесарево сечение. Передняя брюшная стенка послойно вскрыта от лона до пупка. По вскрытии брюшины обнаружено: величина матки соответствует доношенной беременности, в дне матки и по левому углу матки — рубцовые изменения стенки после миомэктомии, миоматозных узлов не выявлено. Полость матки вскрыта поперечным разрезом в области нижнего сегмента по Гусакову. Излились светлые околоплодные воды в количестве 500 мл. На 5-й минуте извлечен живой доношенный мальчик массой 3076 г, ростом 51 см, без видимых пороков развития, с оценкой состояния по шкале Апгар — 7 и 8 баллов.
С целью уменьшения кровопотери произведена билатеральная перевязка маточных сосудов. Признаки отделения плаценты отсутствовали. Наружные приемы отделения плаценты были без эффекта. Решено произвести ручное отделение плаценты. При осмотре полости матки плацента располагалась по задней стенке матки с переходом на дно. При попытке отделения плаценты пилящими движениями правой руки в левом маточном углу, в зоне послеоперационного рубца, выявлено врастание плаценты на всем протяжении (10×10 см). Произведена резекция левого маточного угла с вросшей плацентой (рис. 1).
Рис. 1. Плацента вместе с резецированным участком стенки матки. а — плацента; б — резецированный участок матки с вросшей плацентой. Резецированный участок матки зашит отдельными восьмиобразными швами. Произведена ревизия полости матки, удалены сгустки крови. Для остановки кровоточивости зоны операционной раны на матке применялся местный гемостатик Гемоблок. Методика применения: наружно стерильно смачивали раствором марлевые салфетки и прикладывали к кровоточащей, предварительно осушенной поверхности раны на 3 мин.
На заднюю стенку матки наложен надплацентарный серозно-мышечный гемостатический шов. Полость матки осушена салфетками. На углы раны на матке наложены отдельные викриловые швы. Через гистеротомический разрез устанавливали модифицированный баллонный маточный катетер с использованием проводника, проводя его через цервикальный канал. Рана на матке зашита отдельными восьмиобразными швами. Модифицированный баллонный маточный катетер наполняли изотоническим раствором натрия хлорида после зашивания раны на матке, затем интравагинально через проводник к маточному баллону подводили вагинальный модуль, заполняя его 150 мл изотонического раствора натрия хлорида. Продолжительность нахождения вагинального и маточного катетеров составляла 14 ч. Интраоперационная кровопотеря составила 1500 мл, диурез 100 мл. Реинфузия крови аппаратом Cell Saver 600 мл.
Послеоперационный период протекал без особенностей, проводилась антибактериальная, утеротоническая терапия. Женщина выписана в удовлетворительном состоянии с ребенком на 6-е сутки.
Гистологическое исследование иссеченного участка стенки матки с плацентой — глубокое врастание ворсин хориона в миометрий.
Клиническое наблюдение № 2
Первобеременная, первородящая М
., 32 лет, поступила в родильный дом бюджетного учреждения здравоохранения Омской области «Областная клиническая больница» 15.11.16 с диагнозом: беременность 37 нед. Головное предлежание. Рубцы на матке после миомэктомий. Множественная миома матки больших размеров. Истмико-цервикальная недостаточность, корригированная акушерским пессарием. Хронический пиелонефрит вне обострения. Нефроптоз справа.
Антропометрические данные женщины: рост 162 см, масса тела 80 кг.
В анамнезе две миомэктомии по поводу субсерозной миомы матки больших размеров: 2013 г. — лапаротомия, энуклеация узла 8 см в правом маточном углу, при гистологическом исследовании — клеточная лейомиома; 2021 г. (июль) — лапаротомия, энуклеация узла 10 см в левом маточном углу, при гистологическом исследовании — лейомиома.
Течение и осложнения настоящей беременности: на учете в женской консультации состоит с 10 нед; с целью коррекции ИЦН в 17 нед установлен акушерский пессарий Доктор Арабин, получала прогестерон (утрожестан 400 мг) до 36 нед; общая прибавка массы тела за беременность составила 8 кг.
На момент поступления жалоб не предъявляла. Общее состояние удовлетворительное. Зрение ясное. Головной боли нет. Кожные покровы обычной окраски. Живот увеличен за счет беременной матки, при пальпации — мягкий, безболезненный. Область послеоперационного рубца на матке при пальпации безболезненная. Матка в нормотонусе. Положение плода продольное, предлежит головка над входом в малый таз. Сердцебиение плода приглушено, ритмичное, до 150 ударов в минуту. Воды целы. Отеков нет. Физиологические отправления в норме. Влагалищное исследование: влагалище нерожавшей, шейка матки — в акушерском пессарии, по центру, длиной до 1,5 см, умеренно размягчена, цервикальный канал пропускает кончик исследующего пальца; плодный пузырь цел; предлежит головка над входом в малый таз; таз емкий, мыс не достижим.
Ультразвуковое исследование проводилось на аппарате SonoScape-8000Pro. В полости матки живой плод, предлежание головное, положение продольное, I позиция, передний вид. Фетометрические показатели плода соответствуют 37 нед. Врожденные пороки развития не обнаружены, масса плода 2914 г. Плацента располагалась по задней стенке с переходом на дно, выше внутреннего зева на 9 см. Толщина плаценты 37 мм, III степень зрелости. Индекс амниотической жидкости 21,7 см. Гипертонуса нет. В нижнем сегменте по задней стенке определяется миоматозный узел размером 69×64×63 мм. В дне матки определяются два миоматозных узла в зоне плацентации размером 38×15×31 и 45×42×43 мм, при цветовом допплеровском картировании (ЦДК) — аваскулярные.
На данном этапе, учитывая рубцы на матке после двух миомэктомий, в том числе 05.07.16, множественную миому матки больших размеров, решено родоразрешить беременную досрочно путем кесарева сечения в плановом порядке.
Осмотрена анестезиологом-реаниматологом, при проведении кесарева сечения рекомендована регионарная спинальная анестезия. Учитывая высокий риск кровотечения, рекомендована интраоперационная реинфузия аутологичных эритроцитов с помощью аппарата Cell Saver.
18.11.16 (9:15—10:50) в условиях регионарной спинальной анестезии в присутствии перфузиолога проведено кесарево сечение. Передняя брюшная стенка послойно вскрыта от лона до пупка. После вскрытия брюшины вскрыта полость матки поперечным разрезом в области нижнего сегмента по Гусакову. Излились светлые околоплодные воды в количестве 400 мл. На 5-й минуте извлечен живой доношенный мальчик массой 2743 г, ростом 49 см, без видимых пороков развития, с оценкой состояния по шкале Апгар 7 и 7 баллов.
Матка выведена в рану, обнаружено следующее (рис. 2):
Рис. 2. Субсерозная миома матки, грыжевое выпячивание в рубце на матке после миомэктомии. а — позадишеечный интерстициально-субсерозный миоматозный узел; б — грыжевое выпячивание; в — интерстициально-субсерозный миоматозный узел в области дна. по задней стенке в нижнем сегменте — интерстициально-субсерозный миоматозный узел диаметром 9 см, в области дна — интерстициально-субсерозный миоматозный узел диаметром 6 см. По задней стенке в зоне плацентарной площадки в области старого рубца после миомэктомии — грыжевое выпячивание диаметром 4 см (плацентарная грыжа), выраженное варикозное расширение вен придатков матки. С целью уменьшения кровопотери произведена билатеральная перевязка маточных сосудов при неотделившейся плаценте.
Послед удален потягиванием за пуповину, плацента расположена по задней стенке. Осмотрено ложе грыжевого выпячивания: обнаружен участок врастания плацентарной ткани; кровотечения нет. Произведен поперечный разрез на матке, выполнена миомэктомия позадишеечного узла. Ложе зашито восьмиобразными швами, рана зашита двухрядным викриловым швом. Для остановки кровоточивости в зоне операционной раны на матке применялся местный гемостатик Гемоблок (рис. 3).
Рис. 3. Применение гемоблока после миомэктомии с грыжевым выпячиванием. а — грыжевое выпячивание; б — местный гемостатик Гемоблок. Острым путем проведено грыжесечение. Иссечена и удалена рубцовая ткань с участками врастания плаценты (рис. 4).
Рис. 4. Иссечение участка врастания плаценты. Ложе зашито восьмиобразными швами, рана зашита двухрядным викриловым швом. Аналогично произведена миомэктомия интерстициально-субсерозных миоматозных узлов в дне матки.
Произведена ревизия полости матки, удалены сгустки крови. Для остановки кровоточивости зоны операционной раны на матке применялся местный гемостатик Гемоблок. На заднюю стенку наложен надплацентарный серозно-мышечный гемостатический шов. Полость матки осушена салфетками. На углы раны на матке наложены отдельные викриловые швы. С целью управляемой тампонады матки через гистеротомический разрез устанавливали модифицированный баллонный маточный катетер с введением проводника через цервикальный канал. Рана на матке зашита отдельными восьмиобразными швами. Модифицированный баллонный маточный катетер наполняли изотоническим раствором натрия хлорида после зашивания раны на матке, затем интравагинально через проводник к маточному баллону подводили вагинальный модуль, заполняя его 120 мл изотонического раствора натрия хлорида. Продолжительность нахождения вагинального и маточного катетеров составляла 14 ч. Интраоперационная кровопотеря составила 1100 мл, диурез 150 мл. Реинфузия крови аппаратом Cell Saver — 500 мл.
Послеоперационный период протекал без особенностей, проводилась антибактериальная, утеротоническая терапия. Родильница выписана в удовлетворительном состоянии с ребенком на 6-е сутки.
Гистологическое заключение: иссеченный участок стенки матки с плацентой — глубокое врастание ворсин хориона в миометрий.
Таким образом, приведенные примеры показывают, что применение комбинированного подхода при оперативном родоразрешении пациенток с приращением плаценты в области рубца на матке после миомэктомии, включающего интраоперационное применение двух автономных баллонных катетеров Жуковского (вагинального и маточного), билатеральную перевязку маточных сосудов, наложение надплацентарного серозно-мышечного гемостатического шва, позволяет выполнить органосохраняющие операции и сохранить репродуктивную функцию пациенткам.
Авторы заявляют об отсутствии конфликта интересов.
*e-mail; ORCID: https://orcid.org/0000-0002-0357-7097
Источники
- Petersen DS., Kreuter N., Heepe L., Büsse S., Wellbrock AHJ., Witte K., Gorb SN. Holding tight to feathers — structural specializations and attachment properties of the avian ectoparasite Crataerina pallida (Diptera, Hippoboscidae). // J Exp Biol — 2021 — Vol221 — NPt 13 — p.; PMID:29712747
- Mori H., Kobara H., Nishiyama N., Masaki T. Novel concept of endoscopic device delivery station system for rapid and tight attachment of polyglycolic acid sheet. // World J Gastroenterol — 2018 — Vol24 — N2 — p.211-215; PMID:29375206
- Voigt D., Tsipenyuk A., Varenberg M. How tight are beetle hugs? Attachment in mating leaf beetles. // R Soc Open Sci — 2021 — Vol4 — N9 — p.171108; PMID:28989792
- Adams GC., Stoops MA., Skomro RP. Sleep tight: exploring the relationship between sleep and attachment style across the life span. // Sleep Med Rev — 2014 — Vol18 — N6 — p.495-507; PMID:24721278
- Fau M., Kowalczyk A., Olejnik P., Nowicka AM. Tight and uniform layer of covalently bound aminoethylophenyl groups perpendicular to gold surface for attachment of biomolecules. // Anal Chem — 2011 — Vol83 — N24 — p.9281-8; PMID:22047188
Истинное врастание плаценты (placenta accreta). Консервативная терапия
1. Айламазян Э.К., Репина М.А., Кузьминых Т.У. Еще один взгляд на проблему акушерских кровотечений // Журн. акуш. и жен. бол. – 2008. – № 3. – C. 3–11. 2. Angstmann T., Gard G., Harrington T. et al. Surgical management of placenta accreta: a cohort series and suggested approach // Am. J. Obstet. Gynecol. – 2010. – Vol. 202. – P. 38–39. 3. Arulkumaran S., Ng C.S., Ingemarsson I. et al. Medical treatment of placenta accreta with methotrexate // Acta Obstet. Gynecol .Scand. – 1986. – Vol. 65, № 3. – P. 285– 286. 4. Chan B.C.P., Lam H. S.W., Yuen J.H.F. et al. Conservative management of placenta previa with accreta // Hong Kong Med. J. — 2008. – Vol. 14 – P. 479–484. 5. Clement D., Kayem G., Cabrol D. Conservative treatment of placenta percreta: a safe alternative // Eur. J. Obstet. Gynecol. Reprod. Biol. – 2004. – Vol. 114. – P. 108–109. 6. Flood K.M., Said S., Geary M. et al. Changing trends in peripartum hysterectomy over the last 4 decades // Am. J. Obstet. Gynecol. – 2009. – Vol. 200. – P. 632.el—632.e6. 7. Henrich W., Surbek D., Kainer F. et al. Diagnosis and treatment of peripartum bleeding // J. Perinat. Med. – 2008. – Vol. 36, № 6. – P. 467–478. 8. Kayem G., Davy C., Goffinet F. et al. Conservative versus extirpative management in cases of placenta accreta // Obstet. and Gynecol. – 2004. – Vol. 104. – P. 531–536. 9. Kent A. Management of placenta accreta // Rev. Obstet. Gynecol. – 2009. – Vol. 2, № 2. – P. 127–128. 10. Kotsuji F., Nishijima K., Kurokawa T. et al. Usefulness of the transverse uterine fundal incision for placenta previa // Abstracts of the XXII European congress of perinatal medicine. – Granada, 2010. – P. 618. 11. Lam H., Pun T.C., Lam P.W. Successful conservative management of placenta previa accreta during caesarean section // Int. J. Gynecol. Obstet. – 2004. – Vol. 86. – P. 31–32. 12. Mussalli G.M., Shah J., Berck D.J. et al. Placenta accreta and methotrexate therapy: three case reports // J. Perinatol. – 2000. – Vol. 20. – P. 331–334. 13. Ophir E., Singer-Jordan J., Odeh M. et al. Abnormal placental invasion – a novel approach to treatment case report and review // Obstet. Gynecol. Surv. – 2009. – Vol. 64, № 12. – P. 811–822. 14. Palacios Jaraquemada J.M., Pesaresi M., Nassif J.C. et al. Anterior placenta percreta: surgical approach, hemostasis and uterine repair // Acta Obstet. Gynecol. Scand. – 2004. – Vol. 83. – P. 738–744. 15. Palacios Jaraquemada J.M., Bruno C.H. MRI in 300 cases of placenta accereta: surgical correlation of new findings // Acta Obstet. Gynecol. Scand. – 2005. – Vol. 84. – P. 719–727. 16. Son G., Kwon J., Cho H. et al. A case of placenta increta presenting as delayed postabortal intraperitoneal bleeding in the first trimester // J. Korean Med. Sci. – 2007. – Vol. 22. – P. 932–935. 17. Sumigama S., Itakura A., Ota T. et al. Placenta previa increta/percreta in Japan: a retrospective study of ultrasound findings, management and clinical course // J. Obstet. Gynecol. Res. – 2007. – Vol. 33, № 5. – P. 606–611. 18. Thia E.W.H., Tan L.-K., Devendra K. et al. Lessons learnt from two women with morbiditly adherent placentas and a review of literature // Ann. Acad. Med. Singapore. – 2007. – Vol. 36. – P. 298–303. 19. Timmermans S., van Hof A.C., Duvekot J.J. Conservative management of abnormally invasive placentation // Obstet. Gynecol. Surv. – 2007. – Vol. 62, № 8. – P. 529–539. 20. Tong S.Y.P., Tay K.H., Kwek Y.C.K. Conservative management of placenta accreta: review of three cases // Singapore Med. J. – 2008. – Vol.49, № 6. – P. e156–e159. 21. Vazquez J.A., Rivera G.V., Higareda S.H. et al. Obstetric hys terectomy. Incidence, indications and complications // Ginecol. Obstet. Mex. – 2008. – Vol.76, № 3. – P. 156–160. 22. Yamasmit W., Chaithonqwongwatthana S. Risk factors for cesarean hysterectomy in tertiary center in Thailand: A case-control study // J. Obstet. Gynecol. Res. – 2009. – Vol. 35, № 1. – P. 60–65. 23. Yi K.W., Oh M.-J., Seo T.-S. et al. Prophylactic hypogastric artery ballooning in a patient with complete placenta previa and increta // J. Korean Med. Sci. – 2010. – Vol. 25. – P. 651–655.
Симптомы и возможные осложнения предлежания плаценты
Основными осложнениями и единственными проявлениями предлежания плаценты являются кровянистые выделения. В зависимости от вида предлежания кровотечение может возникать впервые в различные периоды беременности или в родах. Так, при центральном (полном) предлежании плаценты кровотечения нередко начинаются рано — во втором триместре беременности; при боковом и краевом вариантах — в третьем триместре или непосредственно в родах. Сила кровотечения также зависит от варианта предлежания. При полном предлежании кровотечения обычно более обильные, чем при неполном варианте.
Чаще всего кровотечения появляются при сроке беременности 28-32 недели, когда наиболее выражена подготовительная активность нижнего сегмента матки. Но каждая пятая беременная с диагнозом предлежания плаценты отмечает появление кровотечения в ранние сроки (16-28 недель беременности).
С чем же связано появление кровотечения при предлежании плаценты? Во время беременности размеры матки постоянно увеличиваются. До беременности они сопоставимы с размерами спичечного коробка, а к концу беременности вес матки достигает 1000 г, а ее размеры соответствуют размерам плода вместе с плацентой, околоплодными водами и оболочками. Достигается такое увеличение, в основном, за счет увеличения в объеме каждого волокна, образующего стенку матки. Но максимальное изменение размера происходит в нижнем сегменте матки, который растягивается тем больше, чем ближе срок родов. Поэтому, если плацента расположена в этой области, то процесс «миграции» идет очень быстро, малоэластичная ткань плаценты не успевает приспособиться к быстро изменяющемуся размеру подлежащей стенки матки, и происходит отслойка плаценты на большем или меньшем протяжении. В месте отслойки происходит повреждение сосудов и, соответственно, кровотечение.
При предлежании плаценты довольно часто отмечается угроза прерывания беременности: повышенный тонус матки, боли внизу живота и в области поясницы. Нередко при таком расположении плаценты беременные страдают гипотонией — стабильно сниженным давлением. А понижение давления, в свою очередь, снижает работоспособность, вызывает появление слабости, чувства разбитости, повышает вероятность развития обмороков, появления головной боли.
При наличии кровотечений часто выявляется анемия — снижение уровня гемоглобина в крови. Анемия может усугублять симптомы гипотонии, кроме того, дефицит кислорода, вызванный снижением уровня гемоглобина, неблагоприятно сказывается на развитии плода. Может наблюдаться отставание роста, синдром задержки роста плода (СЗРП). Кроме того, доказано, что дети, родившиеся от матерей, страдавших во время беременности анемией, на первом году жизни всегда имеют сниженный уровень гемоглобина. А это, в свою очередь, снижает защитные силы организма малыша и приводит к частым инфекционным заболеваниям.
В связи с тем, что плацента расположена в нижнем сегменте матки, плод часто занимает неправильное положение — поперечное или косое. Нередко встречается также тазовое предлежание плода, когда к выходу из матки обращены его ягодицы или ножки, а не головка, как обычно. Все это затрудняет или даже делает невозможным рождение ребенка естественным путем, без хирургической операции.