Вопросы:
- Что такое пиодермия?
- Причины пиодермии
- Симптомы
- Виды пиодермии
- Как передается пиодермия?
- Хроническая пиодермия
- Пиодермия у детей
- Пиодермия у новорожденных
- Лечение пиодермии
- Можно ли лечить пиодермию в домашних условиях
- С какого возраста можно применять “Тимоген крем” у детей?
- Лечение народными средствами
- Профилактика
Врачи-специалисты отвечают на часто задаваемые вопросы пользователей
Что такое пиодермия?
Пиодермия это заболевание гнойного поражения кожи, вызванное чаще всего гноеродные (пиогенные) кокки — стрептококки и стафилококки, которые постоянно находятся на коже и слизистых оболочках. Кроме данных возбудителей, на коже человека есть и другие микроорганизмы, как псевдодифтерийная палочка, дрожжеподобные грибы и др., которые также при определённых условиях могут вызвать заболевание. Наименование заболевание получило от от греческого py’on – гной и de’rma – кожа). Это одно из наиболее распространённых кожных заболеваний.
в начало
Диагностика
Чтобы провести диагностику пиодермии, врач для начала осматривает высыпания, определяет их характер. Затем отделяемое гнойных участков изучают под микроскопом. Если поражение ткани очень сильное, нередко назначается биопсия.
Дополнительно врач может порекомендовать сдачу анализа крови для исключения сахарного диабета, контроля лейкоцитов и СОЭ.
При постановке диагноза исключаются кожные формы туберкулеза и сифилиса, а также разных грибковых, паразитарных и других поражений кожи, которые не имеют отношения к пиодермии.
Причины пиодермии
Частыми причины возникновения пиодермии являются переохлаждение и перегрев организма в условиях производства.
При охлаждении организма нарушается кровообращение, возникает отёчность кожи, уменьшается салоотделение и потоотделение, в результате кожа становится сухой и шелушащейся, отчего легко подвергается травме и инфицированию.
Перегрев организма, приводит к потере воды и хлоридов(минеральных солей), последнее сказывается на сосудистой системе и функциях почек и кожи.
Возможность пиогенной инфекции может быть усилена дополнительными раздражающими факторами как масла и другие загрязнители.
Кожа способна уничтожить микроорганизмы, попадающие на её поверхность, благодаря кислотности кожи (pH), так называемый «кислый защитный плащ кожи». Бактериальное заражение происходит быстрее на тех участках кожи, где pH больше – это подмышечные ямки, межпальцевые складки стоп, паховые складки. Поэтому в этих местах чаще возникают патологические изменения.
в начало
Лечение пиодермита у взрослых иммунотерапией
Иммунотерапия — это методика лечения пиодермита с помощью лекарственных препаратов, побуждающих иммунную реакцию организма на воздействие определенных патогенных микроорганизмов. Иммунотерапия назначается при хроническом течении гнойничковой болезни с обострениями пиодермических поражений не менее одного раза в 3-4 месяца. Прежде чем назначать курс иммунотерапии пациент проходит иммунограмму, которая позволяет оценить основные характеристики иммунной системы пациента.
Для терапии пиодермита у взрослого могут применяться следующие иммунологические препараты:
- Стафилококковый анатоксин — препарат, который способствует образованию иммуноглобулинов (специфических иммунных клеток), нейтрализующих стафилококк;
- Стафилококковая вакцина: данный лечебный препарат обладает иммуномодулирующими и антимикробными свойствами. Действие вакцины заключается в увеличении численности иммуноглобулинов, которые эффективно противостоят инфекции, а также стимуляции иммунной системы;
- Стафилококковый бактериофаг — это специфический вирус, который проникая в клетки стафилококковой инфекции способствует их разрушению;
- Стрептококковый бактериофаг — вирус, разрушающий клетки стрептококковой бактерии;
- Лейкинферон — это препарат, который содержит интерферон, обладающий иммуностимулирующими свойствами. Он усиливает реакцию иммунной системы, воздействуя на различные иммунные клетки;
- Стрептококковая вакцина — препарат, который активизирует иммунные силы организма для борьбы со стрептококковой инфекцией.
Виды
Поверхностные стафилодермии
Наиболее распространены фолликулит, вульгарный сикоз, остиофолликулит, эпидемическая пузырчатка новорожденных. Остиофолликулит – гнойничок, окруженный зоной легкой гиперемии, пронизанный волосом. При фолликулите гнойничок расположен на фоне болезненного узелка синюшно-розового цвета. Вульгарным сикозом называют множественные, рецидивирующие остиофолликулиты и фолликулиты на фоне уплотненной синюшно-розовой кожи, чаще в области усов и бороды. Эпидемическая пузырчатка новорожденных – тяжелое, контагиозное заболевание первых дней жизни. Кроме ладоней и подошв кожа ребенка покрывается крупными пузырями, которые в дальнейшем образуют корки и обширные эрозии.
Глубокие стафилодермии
Наиболее известны фурункул, карбункул, гидраденит. Фурункул развивается из остиофолликулита или фолликулита. Вначале появляется болезненный узел в толще кожи, который увеличивается, в его центре формируется крупная пустула, вскрывающаяся с последующим отделением гнойно-некротического стержня. После чего, образовавшаяся язва постепенно рубцуется.
Карбункул это несколько расположенных в одном месте тесно прилегающих друг к другу фурункулов на фоне общего плотноватого, отечного инфильтрата синюшно-багрового цвета. Образовавшаяся после вскрытия карбункула глубокая язва заживает грубым рубцом. Гидраденит – гнойное воспаление апокриновых потовых желез, часто рецидивирующее. В подмышечных впадинах, аногенитальной области, вокруг сосков молочных желез появляются глубокие, болезненные узлы, над которыми кожа окрашена в синюшно-розовый цвет. Узлы вскрываются с выделением жидкого гноя.
Поверхностные стрептодермии
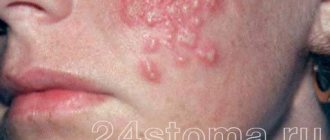
Наиболее распространенным является стрептококковое импетиго. Это заболевание возникает чаще на лице у детей и женщин молодого возраста. На фоне слегка гиперемированной кожи появляются фликтены (пузыри с опалесцирующим содержимым), ссыхающиеся в желтоватые корки или эрозирующие. При присоединении стафилококков корки становятся зеленовато-желтыми или иногда геморрагическими (вульгарное импетиго). Без лечения заболевание может охватить обширные участки кожи.Простой лишай, чаще у детей, это абортивная форма стрептококкового импетиго. Выражен появлением беловатых или светло-розовых, слегка шелушащихся пятен.
Глубокие стрептодермии
Вульгарная эктима. При данном заболевании возникают глубокие пустулы, ссыхающиеся в корки гнойно-кровянистого характера, под которыми обнаруживают язвы. Через 2-3 нед язвы рубцуются.
в начало
Материал и методы
На этапе скрининга под наблюдением находились 55 пациентов. Всем пациентам перед назначением системной терапии проводился бактериальный посев на чувствительность к миноциклину
. После исследования чувствительность была выявлена у 46 (83,6%) пациентов, которые и составили группу наблюдения.
В дальнейшем под нашим наблюдением находились 46 пациентов в возрасте от 18 до 67 лет — 24 (52,2%) мужчины и 22 (47,8%) женщины. У 25 (54,3%) пациентов процесс возник впервые (длительность до 2 мес) и носил острый воспалительный характер, у 21 (45,7%) длился более 2 мес (хроническое воспаление). Были диагностированы следующие клинические формы пиодермий: вульгарное импетиго — 6 (13%) случаев, фурункулы — 10 (21,7%), околоногтевая фликтена — 9 (19,6%), пиодермия крупных складок — 11 (23,9%), рожистое воспаление — 10 (21,7%) (рис. 1).
Рис. 1. Клинические формы пиодермий у находившихся под наблюдением пациентов.
Начальная доза препарата Минолексин
составляла 200 мг (2 капсулы по 100 мг или 4 капсулы по 50 мг), в дальнейшем пациенты принимали по 100 мг (1 капсула по 100 мг или 2 капсулы по 50 мг) каждые 12 ч (2 раза в сутки). Прием препарата не зависел от приема пищи. Длительность антибиотикотерапии составляла 7 дней, при рожистом воспалении — 10 дней. В качестве топической терапии в зависимости от остроты процесса пациенты использовали анилиновые красители, антисептические препараты.
Пиодермия у детей
Пиодермия у детей чаще всего развивается из-за несоблюдения родителями гигиенического режима. То есть, родители не моют свои руки перед тем, как дотронуться до ребенка, плохо или редко моют ребенка, одежда ребенка плохо постирана и не проглажена, редко меняют его одежду. В редких случаях, также при несоблюдении правил гигиены, возможно заражение ребенка от родственников, у которых имеются очаги хронической инфекции – носители стафилококков, стрептококков, лица со сниженным иммунитетом (больные сахарным диабетом, алкоголизмом, старики, онкобольные).
в начало
Факторы риска
Этиология пиодермии не ограничивается механизмами образования гнойно-воспалительного процесса. Дерматологам известны формы предрасположенности к этому заболеванию, связанные с образом жизни, наследственностью и индивидуальным анамнезом пациента.
Известные факторы риска:
- Несоблюдение правил личной гигиены. Постоянное загрязнение кожи увеличивает риск инфекции.
- Перегревание или переохлаждение покровных тканей. Перепады температуры нарушают функции местного иммунитета. Зачастую после переохлаждения кожный покров становится воротами инфекции.
- Возраст. У новорожденных и пожилых людей чаще всего возникает пиодермия из-за недостаточной эффективности местного иммунитета.
- Наличие большого количества аллергических реакций и аутоиммунных заболеваний (особенно у ребенка.)
- Патологии эндокринной системы. Состояние кожи в значительной степени зависит от гормональных влияний.
- Заболевания обмена веществ: сахарный диабет и ожирение.
- Врожденные и приобретенные иммунодефицитные состояния.
- Неправильное питание, приводящее к дефициту определенных витаминов и микроэлементов в организме.
- Неблагоприятная семейная наследственность. Кожные заболевания могут быть связаны с передачей генетических мутаций.
Возбудители пиодермического дерматита находятся в окружающей среде и на поверхности покровных тканей. Это стафилококки, стрептококки и некоторые патогенные грибки. Часто люди заражаются гноеродными бактериями в больничных условиях.
Пиодермия у новорожденных
Пиодермия у новорожденных чаще всего возникает из-за внутрибольничного инфицирования, при нарушении правил ухода за ребенком и у ослабленных, недоношенных детей. Распространенная пиодермия у новорожденных называется буллезным импетиго, угрожает жизни и очень быстро прогрессирует, лечение проводится только в стационаре. На коже появляется красные высыпания, которые быстро переходят в гиперемию всей кожи, происходит отслойка эпидермиса с формированием больших пузырей и корок. При попадании инфекции в пупочную ранку развивается ее воспаление – омфалит, который может быстро перейти в пупочный сепсис. Симптомы омфалита: гной из пупочной ранки и неприятный запах, отек и покраснение краев ранки и кожи вокруг, повышение температуры тела, отказ от еды, беспокойство.
в начало
Профилактика
Самостоятельное предотвращение инфекционных и воспалительных заболеваний кожи не является сложной задачей.
Основные методы профилактики:
- гигиенический уход за кожей;
- своевременная обработка порезов и ожогов;
- лечение хронических инфекций;
- регулярные обследования у дерматолога при хронических кожных заболеваниях;
- контроль уровня сахара в крови при диабете.
Консультация дерматолога и иммунолога поможет пациенту узнать больше о методах профилактики и лечения пиодермии.
Лечение
- Лечение у детей
Лечение омфалита проводит только врач. В начальной стадии возможно местное применение медикаментов: промывание ранки раствором перекиси водорода, обработка бриллиантовой зеленью, раствором йода, раствор метиленового синего и различные местные антимикробные препараты. Лечение пиодермии у детей заключается в применении антибиотиков широкого спектра действия, инфузионной терапии, иммуномодуляторов. На начальных стадиях пиодермии возможно лечение пиодермии местными средствами – растворы борной и салициловой кислот, сангвиритин, эвкалимин, томицид, циминаль и другие в виде растворов, примочек, под повязку. Смотрите также ответ нашего специалиста на вопрос пользователя: Пиодермия у детей , как как вылечить?. - Лечение у взрослых
У взрослых лечение пиодермии также проводит врач. При легкой пиодермии применяются местные препараты (см. выше), при средней степени тяжести к местному лечению добавляются антибиотики широкого спектра действия и сульфаниламиды.Для повышения сопротивляемости организма в лечении пиодермии используют иммуномодулирующий препарат Тимоген. Это Тимоген крем, который наносится на участки поражений, и Тимоген раствор для инъекций.
в начало
Выводы
Таким образом, Миноцинклин
обладает широким спектром антимикробного действия, высокой бактериостатической активностью по отношению чувствительных к нему инфекций, минимумом побочных эффектов и удобным режимом приема. Следовательно, препарат отвечает современным требованиям рациональной антибиотикотерапии и может быть рекомендован в клиническую практику для эффективного лечения различных клинических форм пиодермий. Рекомендованный курс: начальная доза препарата
Минолексин
составляла 200 мг (2 капсулы по 100 мг или 4 капсулы по 50 мг), в дальнейшем — по 100 мг (1 капсула по 100 мг или 2 капсулы по 50 мг) каждые 12 ч (2 раза в сутки). Прием препарата не зависит от приема пищи. Длительность антибиотикотерапии составляет 7 дней, при рожистом воспалении 10 дней. Препарат обладает хорошим профилем безопасности, что подтверждается отсутствием значимой отрицательной динамики показателей клинического анализа крови и мочи, биохимического анализа крови. Для
Миноциклина
характерна высокая липофильность и дерматотропность, позволяющие достигать оптимальных терапевтических концентраций внутри воспалительных элементов кожи и отсутствие повышения фоточувствительности.
Авторы заявляют об отсутствии конфликта интересов.
1e-mail 2e-mail
Можно ли лечить в домашних условиях?
- Прежде всего необходимо установить природу пиодермии. Иными словами выявить возбудителя заболевания и определить его чувствительность к антибиотикам. После курса антибактериальной терапии (местное применение антибактериальных препаратов в большинстве случаев оказывается неэффективным) на фоне нормальной поливитаминно-минеральной поддержки (прием витаминов) подобные заболевания обычно проходят. Но пиодермии, как правило, развиваются на фоне сниженной иммунологической резистентности или провоцируются заболеваниями внутренних органов: желудка, кишечника, печени, поджелудочной железы. Поэтому необходимо провести углубленное обследование.
в начало
Питание в период обострения
Питание играет важную роль в процессе терапии различных форм пиодермии. Основные принципы диеты в период обострения заболевания можно описать следующим образом:
- Питание должно быть регулярным.
- Полноценным по составу белков, жиров, углеводов и витаминов.
- Резко ограничивается количество соли в пище (до 5 г).
- Сокращается количество углеводов.
- Полностью исключается алкоголь.
- Исключаются любые продукты, способные спровоцировать аллергию (для этого тщательно собирают аллергологический анамнез).
- Контролируется питьевой режим, необходимо употреблять не менее 1,5 литров жидкости.
В рацион включаются кисломолочные продукты с низким содержанием жира; свежие овощи, зелень; нежирные отварные мясо и рыба; макароны из твердых сортов пшеницы; отварные яйца; оливковое и льняное масла; гречневая крупа; отруби.