Рак кишечника — это злокачественное новообразование, возникающее на слизистых оболочках толстой и прямой кишки. Поражение отдела ЖКТ происходит вследствие мутации генов. Патологические изменения приводят к перерождению нормальных клеток в злокачественные. В результате, опухолевые клетки начинают вторгаться в прилегающие ткани, а через время распространяться по всему организму.
Онкология кишечника на начальной стадии развивается почти бессимптомно. Поэтому часто пациенты обращаются к онкологу, когда заболевание находится в запущенном состоянии и опухолевые клетки уже успели распространиться в лимфатические узлы и дать метастазы в соседние органы.
ВАЖНО:
Рак развивается в толстом кишечнике. Толстый кишечник состоит из трех отделов: слепой, толстой и прямой кишки — рак может развиться в любом из них.
Виды
По гистологическим признакам рак кишечника подразделяется на:
- аденокарциному – образование из злокачественно изменённых железистых клеток и встречающееся в 95% от всех случаев заболевания;
- лимфому – опухоль, образующуюся из фиброзной ткани кишечной стенки;
- карциному – образование, состоящее из клеток эпителия;
- саркому – злокачественную опухоль, которая образуется преимущественно на наружной стенке кишки из клеток соединительной ткани;
- меланому – основой становятся клетки кожного покрова, называемые меланоцитами.
По типу роста различают опухоли:
- экзофитные – растущие на внутренней стенке в просвете кишечника, в результате чего постепенно развивается непроходимость органа;
- эндофитные – разрастающиеся в стенку кишки с последующим образованием язвы и высоким риском образования метастазов при контакте со здоровыми тканями;
- диффузные – разрастающиеся в стороны от очага новообразования без сужения просвета кишки;
- смешанные – обладающие признаками двух или трёх перечисленных типов.
Список источников
- Цуканов А.С., Шелыгин Ю.А., Ачкасов С.И., Фролов С.А., Кашников В.Н., Кузьминов А.М., Пикунов Д.Ю., Шубин В.П. Принципы диагностики и персонифицированного лечения наследственных форм колоректального рака. Вестник Российской академии медицинских наук. — 2019
- Ассоциация онкологов России. Практические рекомендации по лекарственному лечению больных раком ободочной кишки. — 2014
- В.В. Мартынюк. Рак ободочной кишки (заболеваемость, смертность, факторы риска, скрининг).Санкт-Петербургская медицинская академия последипломного образования. — 2000
Симптомы
При раке кишечника первые симптомы – это проявления общей интоксикации, развивающиеся из-за роста злокачественного новообразования и иммунного ответа, а также из-за нарушения пищеварительной функции. В их числе:
- утомляемость, общая слабость;
- боли в суставах как результат аутоиммунной реакции;
- устойчивое повышение температуры до 37 с небольшим градусов;
- необъяснимая потеря веса;
- отвращение к запаху мясных или некоторых других продуктов;
- тошнота;
- бледность кожи;
- метеоризм, вздутие живота, колики;
- тёмный кал с обилием слизи.
В дальнейшем, с ростом опухоли кишечника симптомы нарастают, появляются новые признаки;
- боли в животе схваткообразного характера с периодичностью 15-20 минут;
- асимметричное увеличение объёма живота;
- частая рвота из-за общей интоксикации;
- чередование диареи и задержки стула;
- следы крови в каловых массах.
При наступлении непроходимости кишечника из-за перекрытия опухолью кишечного просвета стенка кишки чрезмерно растягивается, в ней нарушается кровообращение, результатом становится некроз деформированной ткани и перитонит.
Симптоматика поражения толстого кишечника
Основные клинические признаки рака представлены:
- отклонениями в стандартной работе ЖКТ с диспепсическими расстройствами, изменением структуры каловых масс, продолжающихся больше 1 месяца;
- появлением частиц крови в кале;
- дискомфортными ощущениями в области живота, метеоризмом, периодически возникающим болевым синдромом;
- ощущением неполного освобождения кишечника;
- ухудшением состояния, потерей массы тела.
Ранние стадии раковых поражений проходят бессимптомно. Первые клинические проявления болезни возникают при значительном увеличении опухоли в объеме, могут быть связаны с местом ее локализации.
Причины и факторы риска
На текущий момент нет достоверно установленного перечня причин онкологии кишечника, однако специалистам известны факторы, повышающие риск развития злокачественной опухоли.
- Доброкачественные новообразования. Сюда входят аденомы и полипы, образующиеся в кишечнике, однако нет точных данных, что именно запускает процесс злокачественного перерождения клеток.
- Хронические воспаления. Это неспецифический язвенный колит, болезнь Крона, дисбактериозы различного характера, дивертикулёз толстой кишки (образование своеобразных карманов в кишечной стенке).
- Несбалансированное питание. Недостаток растительной клетчатки в сочетании с большим количеством мясных продуктов высокой степени переработки вызывает нарушение перистальтики и раздражение кишечной стенки.
- Воздействие внешних факторов. Анилиновые красители, канцерогенные соединения, радиоактивное излучение могут послужить спусковым крючком для злокачественного перерождения клеток.
Причины возникновения заболевания
Рак толстой кишки чаще всего начинается с доброкачественных полипов (аденом). Онкология может развиваться как внутри кишечника, так и распространяться за его пределы, поражая окружающие ткани.
Факторы риска для развития колоректального рака:
- Возраст — риск развития болезни увеличивается с возрастом. До 40 лет диагноз колоректального рака встречается очень редко. Риск увеличивается после 50 лет, причем пик заболеваемости приходится на восьмое десятилетие жизни.
- Ожирение (у людей с индексом массы тела (ИМТ) больше 30 риск развития заболевания увеличивается на 50-100 процентов по сравнению с людьми с соответствующим весом, то есть ИМТ ниже 24,99);
- Нездоровое питание с высоким содержанием животных жиров, красного мяса и полуфабрикатов и низким содержанием овощей, фруктов и пищевых волокон;
- Низкая физическая активность;
- Курение (по оценкам, до 20% случаев колоректального рака связано с курением);
- Предыдущая лучевая терапия брюшной полости;
- Прием иммунодепрессантов после трансплантации органов;
- Злоупотребление алкоголем;
- Предыдущее удаление желчного пузыря;
- Инфекции ВПЧ (вирус папилломы человека);
- Наличие в анамнезе рака шейки матки, вульвы или влагалища.
Склонность к онкологии кишечника может наследоваться. Да, именно гены, наряду с плохим образом жизни, являются наиболее частой причиной развития рака толстой кишки. Подсчитано, что 15-30% случаев колоректального рака являются генетическими.
Однако, генетические факторы — это не только тот факт, что кто-то в семье ранее страдал колоректальным раком и мог передать дефектный ген потомкам.
К генетическим факторам также относятся:
- синдром семейного аденоматозного полипоза, который считается так называемым предраковым состоянием (колоректальный рак развивается у 75-95% больных семейным аденоматозным полипозом);
- синдром Линча (ранее называвшийся наследственным неполипозным колоректальным раком). Это наиболее частая причина генетически детерминированного колоректального рака, на которую приходится 1-3% заболевших;
- воспалительные заболевания кишечника (например, язвенный колит увеличивает риск рака толстой кишки в 20 раз).
ВАЖНО:
Пациентам с семейным анамнезом колоректального рака, особенно в возрасте после 40 лет необходимо проходить ежегодное медицинское исследование и генетическое тестирование.
Стадии
Клинические симптомы рака кишечника напрямую зависят от стадии заболевания.
- Опухоль развивается в пределах эпителия и не проникает в другие ткани, метастазы отсутствуют. Клинические проявления отсутствуют либо настолько незначительны, что не привлекают внимания пациента. Заболевания обнаруживают случайно при гистологическом исследовании удалённых полипов.
- Злокачественное новообразование прорастает в подслизистый или мышечный слой, не затрагивая соседние лимфатические узлы. Заболевание может проявляться в виде начальных общих симптомов.
- Опухоль прорастает сквозь всю стенку кишечника и может затронуть соседние органы. В регионарных лимфоузлах присутствуют метастазы. Выраженная симптоматика включает общее недомогание и нарушения функции кишечника.
- Злокачественный узел даёт множественные метастазы в отдалённые органы. Пациент испытывает постоянные боли в животе, кишечные кровотечения, сильную интоксикацию продуктами распада тканей.
Вопросы и ответы
Как распознать рак кишечника?
Начальные симптомы рака кишечника похожи на ряд других, менее опасных заболеваний, поэтому больные часто не обращают на них внимания. Если у вас без видимой причины:
- пропал аппетит, появилось отвращение к мясным блюдам;
- периодически побаливает живот;
- постоянно ощущается дискомфорт в животе, усилилось газообразование;
- начались длительные запоры, чередующиеся с приступами поноса;
это означает, что следует как можно скорее обратиться к гастроэнтерологу или проктологу для обследования.
Лечится ли рак кишечника?
Больные с опухолью кишечника подлежат лечению на любой стадии рака. Шансы на полное избавление от злокачественной патологии сохраняются даже в самых запущенных случаях.
Рак кишечника с метастазами: сколько живут больные?
Без медицинской помощи срок жизни больного с метастазами в другие органы составляет 6-11 месяцев, в зависимости от скорости развития вторичных опухолей. При прохождении курса лечения процент пятилетней выживаемости у пациентов с метастазами составляет 30-45%, т.е. не менее тридцати человек из ста проживают более пяти лет после операции.
Внимание! Вы можете бесплатно вылечить это заболевание и получить медицинскую помощь в АО «Медицина» (клиника академика Ройтберга) по программе Государственных гарантий ОМС (Обязательного медицинского страхования) и ВМП (выскокотехнологичной медицинской помощи). Чтобы узнать подробности, позвоните, пожалуйста, по телефону +7(495) 775-73-60, или на странице ВМП по ОМС
Диагностика
Основная сложность диагностики рака кишечника заключается в несвоевременном обращении пациента к врачу.
На ранних стадиях клинические проявления слабо выражены, что затрудняет постановку первичного диагноза.
Для выявления опухоли назначают ряд исследований.
- Общий и биохимический анализы крови. Исследуется уровень гемоглобина, количество эритроцитов и лейкоцитов, уровень билирубина, наличие онкомаркеров и др.
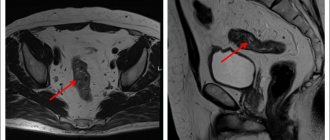
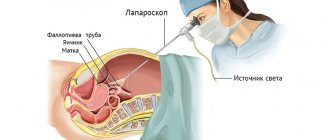
- Колоноскопия. При помощи специального зонда, введенного в задний проход, онколог или гастроэнтеролог исследует толстый кишечник на наличие новообразований и язвенных дефектов. При обнаружении подозрительных участков выполняется биопсия с последующим гистологическим исследованием тканей.
- Ирригоскопия. Рентгеноконтрастное исследование толстого кишечника выявляет деформированные участки, опухоли, уплотнения и другие нарушения структуры.
- УЗИ брюшной полости. Исследование позволяет уточнить размеры новообразования, обнаружить прорастание в другие органы и метастазы в лимфоузлах, печени, брыжейке, других органах.
- КТ брюшной полости. Наиболее точное и информативное исследование позволяет оценить размеры опухоли, установить стадию ракового образования, прорастание в органы, наличие метастазов.
Рак толстой кишки — симптомы и лечение
Хирургическое лечение
Операция — основной метод радикального удаления опухоли. На ранних стадиях заболевания бывает достаточно только её проведения. При распространенных процессах лечение всегда комплексное: помимо хирургического вмешательства может потребоваться лучевая терапия, химиотерапия и таргетная терапию. При малоинвазивных новообразованиях проводят щадящие органосохраняющие вмешательства, которые выполняются эндоскопически [1]. В остальных случаях проводится резекция (удаление) кишки с соблюдением правил абластики:
- опухоль удаляется единым блоком с вовлеченными в процесс тканями: удалению подлежат в том числе регионарные лимфатические узлы. Помимо лечебной цели, удаление лимфоузлов имеет и ценное диагностическое значение — их морфологическое изучение даёт информацию о наличии метастазов и помогает точно определить стадию процесса. Это оказывает влияние на дальнейшую тактику лечения, в частности необходимость назначения послеоперационной химио- или лучевой терапии;
- должно быть достаточное расстояние от видимого края опухоли до края резекции — в идеале удаляется около 30-40 см кишки. Полученный материал отправляется на срочное гистологическое исследование, чтобы определить наличие в краях резекции опухолевых клеток.
При раке прямой кишки в рамках радикального лечения применяется химиолучевая терапия. В некоторых случаях это позволяет сохранить прямую кишку и анальный сфинктер.
Хирургическое лечение может выполняться в один или два этапа. При одноэтапном лечении удаление опухоли и восстановление непрерывности кишечника проводится в ходе одной операции, когда края резекции соединяются анастомозом. Это возможно при соблюдении нескольких условий:
- соединяемые участки кровоснабжаются в достаточной мере;
- нет натяжения сшиваемых участков;
- низкие риски инфекционных осложнений.
При несоблюдении этих условий существует высокая вероятность развития несостоятельности анастомоза, некроза и инфекционных осложнений. Чтобы этого избежать, проводят двухэтапные вмешательства. На первом этапе удаляется опухоль, а приводящий конец кишки выводится на переднюю брюшную стенку в виде колостомы, через которую будет выходить кишечное содержимое.
После того как больной заканчивает противоопухолевое лечение, результаты которого будут удовлетворительными, врачи проводят реконструктивные вмешательства по восстановлению непрерывности кишечника.
Если имеются отдалённые метастазы, то их рекомендуется удалять хирургически одновременно с первичной опухолью. Такие операции называются симультанными и проводятся комбинированной бригадой с привлечением хирургов смежных специальностей [5].
Эндоскопическое стентирование
Одним из частых осложнений колоректального рака является кишечная непроходимость. Кроме этого при метастазировании в печень может развиваться механическая желтуха. Оба состояния являются жизнеугрожающим и требуют немедленного медицинского вмешательства. Одним из методов решения проблемы является стентирование — установка специального каркаса, который обеспечивает расправление патологически суженного участка. При кишечной непроходимости введение стента в место обтурации расправляет опухолевые массы, позволяет расширить просвет кишки и обеспечить свободное прохождение кишечного содержимого. Таким образом, кишечная непроходимость купируется, что дает возможность более тщательно подготовиться к хирургическому вмешательству. Это особенно актуально в онкологической практике, так как у таких больных, к примеру, появляется время на проведение неоадъювантной химиотерапии. У пациентов с высокими рисками хирургических или анестезиологических осложнений, стентирование является основным методом коррекции кишечной непроходимости.
При развитии обтурации желчных протоков, аналогичное вмешательство выполняется на гепатобилиарной системе. С помощью эндоскопа через общий желчный проток, который располагается в двенадцатиперстной кишке, в место сужения вводят стент. В качестве альтернативы может применяться бужирование и баллонная дилятация.
Химиотерапия
Химиотерапия при раке толстой кишки проводится после операции (адъювантная) и назначается в следующих случаях:
- наличие регионарных метастазов;
- вовлечение в процесс всей толщи стенки кишки;
- низкодифференцированные опухоли;
- наличие злокачественных клеток в краях резекции.
Также возможно неоадъювантное химиотерапевтическое лечение первично нерезектабельных опухолей. В этом случае назначается несколько курсов химиотерапии, и после их окончания повторно оценивается возможность проведения радикальной операции.
Химиотерапию рекомендуют назначать не позднее, чем через 28 дней от момента операции (при отсутствии противопоказаний). При этом основная терапия длится 3-4 месяца, после чего проводится поддерживающая терапия.
Лечение может дополняться таргетными препаратами — бевацизумаб, цетуксимаб, панитумумаб. Эти препараты действуют на специфические процессы, обусловливающие жизнедеятельность опухолевых клеток. Их назначают после молекулярно-генетического тестирования. Некоторые препараты применяются только с химиотерапией, другие могут использоваться как в монорежиме, так и в рамках комбинированной терапии [2][5].
Таргетная терапия
Таргетные препараты действуют на клеточные механизмы, которые обеспечивают канцерогенез — процесс образования и развития злокачественной опухоли. Они не могут полностью уничтожить рак, но существенно замедляют его рост и прогрессирование. Ввиду своего узкоспециализированного действия эти препараты назначаются только после проведения специальных анализов, которые выявляют наличие мутаций, при которых показана, или наоборот, неэффективна таргетная терапия.
Например, добавление к стандартный режимам химиотерапии при лечении метастатического рака толстой кишки бевацизумаба, цетуксимаба или панитумумаба увеличивает общую продолжительность жизни с 18 месяцев до 29. Бевацизумаб ингибирует активность фактора роста эндотелия, что снижает васкуляризацию опухоли. Цетуксимаб и панитумумаб действуют на рецептор эпидермального фактора роста (EGFR), который отвечает за дифференцировку, пролиферацию и выживаемость злокачественных клеток.
Лучевая терапия
Лучевая терапия в основном используется при лечении рака прямой кишки, поскольку другие отделы кишечника обладают выраженной физиологической подвижностью, что делает невозможным четкое позиционирование опухоли для планирования полей облучения [3]. В остальных случаях её используют с паллиативной целью для лечения отдаленных метастазов.
При раке прямой кишки лучевая терапия применяется в рамках комбинированного лечения совместно с химиотерапией. В некоторых случаях это позволяет провести органосохраняющее лечение без выведения колостомы [3].
Диспансерное наблюдение
После того как лечение рака толстой кишки успешно завершено, сохраняется риск рецидива. Он наиболее высок в течение первых трёх лет, поэтому все пациенты нуждаются в регулярном диспансерном наблюдении. Обычно осмотры врача, УЗИ и анализы крови на раково-эмбриональный антиген (РЭА) проводят со следующей периодичностью:
- в первые 2 года — через каждые 2–3 месяца;
- в течение последующих 3 лет — каждые полгода;
- затем — ежегодно.
Кроме того, раз в два года необходимо проходить колоноскопию. Если во время этих обследований будут обнаружены патологические изменения, то врач назначит компьютерную томографию, сканирование костей и другие методы диагностики.
Особенности реабилитации
После операции при раке толстой кишки врач дает стандартные рекомендации по поводу питания, возвращения к физической активности. Сроки восстановления зависят от вида хирургического вмешательства, способа его проведения (эндоскопический, лапароскопический или открытый через разрез). Если пациенту наложена постоянная колостома, перед выпиской ему объяснят, как за ней правильно ухаживать.
Некоторые побочные эффекты химиопрепаратов сохраняются после завершения курса лечения. В таком случае врач назначит необходимое лечение для их купирования, даст пациенту рекомендации по поводу образа жизни. Многие люди, избавившиеся от рака, испытывают психоэмоциональные проблемы, постоянно боятся рецидива. В таких случаях требуется помощь психолога.
Лечение
Выбор метода лечения рака кишечника зависит от стадии заболевания.
- На нулевой стадии, т.е. при обнаружении полипов выполняется их удаление методом колоноскопии, без вскрытия брюшной полости
- На первой стадии хирургически удаляют сегмент кишечника с опухолью и часть брыжейки.
- На второй стадии перед хирургической операцией проводится химиотерапия для уменьшения размеров опухоли. После операции остаточные клетки уничтожаются при помощи химиотерапии либо лучевой терапии.
- Для рака кишечника третьей стадии проводится хирургическое лечение в сочетании с химиотерапией либо лучевой терапией. Удаляются участки, поражённые раком, и регионарные лимфоузлы.
- На четвёртой стадии характер операции зависит от степени распространения злокачественных образований. При невозможности удаления опухоли выполняется паллиативное лечение, чтобы исключить непроходимость кишечника.
Профилактика
Факторы образа жизни могут способствовать развитию рака кишечника, поэтому для снижения рисков должны помочь следующие изменения образа жизни:
- контроль веса тела;
- регулярные занятия спортом;
- соблюдение диеты, богатой цельнозерновыми, крупами, фруктами и овощами;
- уменьшение потребления жиров, соли и сахара;
- отказ от курения;
- уменьшение или прекращение употребления алкоголя.
Рак кишечника развивается медленно, и, если он обнаружен на достаточно ранней стадии, ограничен частями кишечника и может быть успешно удален. Если человеку больше 50 лет, ежегодное обследование в рамках скрининга поможет обнаружить любые измененияИсточник: Профилактика рака желудка и толстой кишки. В.В. Егоренков. Практическая онкология, Т. 12, №2 — 2011..
Источники статьи:
- Профилактика рака желудка и толстой кишки. В.В. Егоренков. Практическая онкология, Т. 12, №2 — 2011.
- Колоректальный рак: руководство для пациентов. Информация для пациентов, основанная на клинических рекомендациях Европейского общества медицинской онкологии (ESMO). — 2021.
- Экспрессия гена icam-1 в опухолевых клетках больных раком толстого кишечника. Князев Д.И., Новиков Д.В., Сахарнова Т.А., Преснякова Н.Б., Кузнецова О.С., Казацкая Ж.А., Спиридонова Н.А., Алясова А.В., Новиков В.В. Вестник Нижегородского университета им. Н.И. Лобачевского №2, 2010. с. 528-531
- Современные аспекты хирургического лечения колоректального рака. Даулетбаев Д.А., Калиаскаров Е.Ш., Менаяков М.Т., Сериков Н.С., Аубакиров Е.А. Вестник Казахского Национального медицинского университета №1, 2021, с. 226-229
- Местнораспространенный рак толстого кишечника – аспекты хирургической тактики. Кутуков В.В., Слувко Л.В., Севостьянов В.В. Тюменский медицинский журнал №2, 2010. с. 79-80
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Реабилитация
В первые несколько дней после хирургической операции пациенту назначают внутривенное питание. В дальнейшем необходимо придерживаться особых принципов питания, употреблять только жидкие и протёртые блюда. Специальную диету при раке кишечника назначают с учётом индивидуальных особенностей организма, но меню обязательно включает жидкие блюда, свежие и отварные овощи и фрукты. Кроме того, в период восстановления необходимо избегать физических и психологических нагрузок, регулярно посещать врача, сдавать назначенные анализы.