Классификация
Сами нейтрофильные лейкоциты бывают двух основных видов: сегментоядерные (зрелые) и палочкоядерные (молодые). Палочкоядерные нейтрофилы в норме составляют от 1 до 5% от общего количества лейкоцитов, сегментоядерные – от 35 до 65% . По соотношению молодых и зрелых клеток выделяют нейтрофилезы с ядерным сдвигом и без него. Ядерный сдвиг влево подразумевает увеличение количества молодых форм нейтрофилов и подразделяется на следующие виды:
- Гипорегенераторный
. Незначительное увеличение палочкоядерных нейтрофильных лейкоцитов. Причиной являются инфекционные, воспалительные заболевания с легким течением. - Регенераторный
. Характеризуется появлением в крови метамиелоцитов (промежуточных форм между миелобластными клетками и гранулоцитами). Встречается во время инфекций со средней степенью тяжести (брюшной тиф, пневмония). - Гиперрегенераторный
. Выраженная гиперактивация гранулоцитарного ростка костного мозга с нарушением созревания гранулоцитов. В крови резко увеличено число палочкоядерных нейтрофилов, метамиелоцитов, промиелоцитов, иногда присутствуют миелобласты. Возможна анэозинофилия (полное отсутствие эозинофилов). Такая форма нейтрофилеза наблюдается в самом начале гнойно-воспалительных процессов (сепсис, абсцессы, флегмоны). - Дегенеративный
. Наряду с увеличенным числом палочкоядерных лейкоцитов в крови появляется большое количество деструктивно измененных сегментоядерных нейтрофилов (токсическая зернистость, пикноз ядер). Свидетельствует об угнетении функциональной активности костного мозга. Характерен для разгара тяжелых инфекций.
При нейтрофилезе, имеющем ядерный сдвиг вправо, в гемограмме отмечается отсутствие молодых форм гранулоцитов и появление гиперсегментированных (содержащих более 5 сегментов) нейтрофилов. Нейтрофилез без ядерного сдвига сопровождается увеличением только сегментоядерных нейтрофилов. По отношению к другим видам лейкоцитов выделяют:
- Относительный нейтрофилез
. Увеличение процентного соотношения нейтрофилов (у взрослых более 75%, у детей до 5 лет – более 55%) в лейкоцитарной формуле, общее количество лейкоцитов нормальное. - Абсолютный нейтрофилез
. Увеличение числа нейтрофилов при одновременном повышении уровня лейкоцитов.
Причины нейтрофилеза
Физиологические причины
Существует так называемый физиологический нейтрофилез, или псевдонейтрофилез. Его возникновение связано не с усилением продукции нейтрофилов, а их перераспределением, т.е. изменением соотношения пристеночного и циркулирующего пула нейтрофилов в сторону последних. Псевдонейтрофилез наблюдается при стрессе, интенсивной физической нагрузке, воздействии тепла или холода, после приема пищи. Также нередко нейтрофилы увеличены во время беременности, у новорожденного ребенка.
Инфекции у детей
У ребенка дошкольного возраста (до 5-6 лет) из-за физиологического снижения уровня нейтрофилов вследствие лейкоцитарного перекреста имеется повышенная восприимчивость к бактериальным инфекциям. У детей нейтрофилы увеличиваются главным образом при скарлатине, стрептококковой ангине. В детской популяции довольно часто встречается такая опасная инфекция, как дифтерия. Также среди дошкольников распространены паразитарные инвазии (аскаридоз, энтеробиоз, токсокароз). При этих заболеваниях помимо нейтрофилеза в крови наблюдается высокая эозинофилия.
Инфекции у взрослых
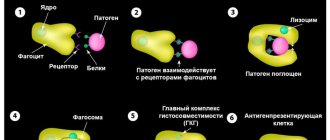
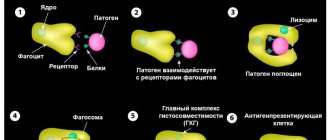
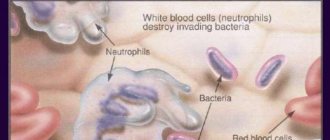
Наиболее часто нейтрофилы бывают увеличены при бактериальных инфекциях. Основная функция нейтрофилов – противоинфекционная защита макроорганизма, а именно, уничтожение бактерий. Также они принимают участие в борьбе с вирусами, паразитами. Мигрируя через сосудистую стенку, нейтрофилы направляются к очагу локализации патогенного микроорганизма. Выделяя цитокины и медиаторы воспаления, нейтрофилы активируют другие компоненты иммунной системы (комплемент, Т-В-лимфоциты).
Нейтрофильные лейкоциты сначала фагоцитирут (поглощают) инфекционный агент, затем секретирует ферменты деградации (лизоцим, лактоферрин, фосфатазы) и активные формы кислорода (супероксид-анион, гидроксильный радикал, перекись водорода), что способствует гибели микроорганизмов. Нейтрофилез быстро нарастает, достигает максимума параллельно разгару заболевания, постепенно снижается после антибактериальной терапии.
Наиболее распространенной причиной нейтрофилеза у взрослых являются острые локализованные бактериальные (пневмония, синусит, пиелонефрит) или специфические инфекции (брюшной тиф). Для них типичен умеренный нейтрофилез. Реже причиной становятся тяжелые генерализованные инфекции (бактериальный эндокардит, сепсис, менингококковый менингит), характеризующиеся высоким нейтрофилезом с гиперрегенераторным или дегенеративным сдвигом.
Острые хирургические патологии
Довольно часто нейтрофилы бывают увеличены при острой абдоминальной патологии (холецистит, панкреатит, прободение язвы желудка или 12-перстной кишки), гнойных процессах (флегмона, абсцесс). Нейрофилия у ребенка часто встречается при аппендиците. Увеличение числа нейтрофильных лейкоцитов при данных заболеваниях выступает как реакция на воспалительный процесс. Точно установлена коррелирующая связь между тяжестью воспаления и степенью повышения нейтрофилов. Обычно наблюдается высокий нейтрофилез с дегенеративным сдвигом лейкоцитарной формулы влево, который быстро регрессирует после экстренного оперативного вмешательства. Однако нейтрофилы могут оставаться и в пределах нормы.
Повреждение или распад тканей
К таким состояниям относятся инфаркты различных органов (миокарда, легких, кишечника), полостные операции, гангрены, панкреонекроз. Причиной нейтрофилеза является стимуляция продуктами распада гранулоцитопоэза в костном мозге. Дополнительную роль играет реактивная нейтрофилия, возникающая из-за выброса в кровь большого количества гормонов стресса (катехоламинов, глюкокортикостероидов).
Также возникновению нейтрофилеза при данных состояниях способствует присоединение вторичной инфекции (например, пневмонии вследствие инфаркта легкого). Степень нейтрофилеза коррелирует с объемом поврежденной, некротизированной ткани, зачастую достигает очень высоких значений (особенно у ребенка), может сохраняться длительное время, снижается по мере выздоровления.
Ревматологические заболевания
Нейтрофилез может наблюдаться при некоторых хронических воспалительных патологиях ревматической природы. Есть предположение, что медиаторы, цитокины, аутоантитела, которые образуются в процессе ревматического воспаления, стимулируют костномозговую выработку нейтрофильных гранулоцитов. Обычно появление нейтрофилеза наряду с другими лабораторными маркерами, такими как повышенная скорость оседания эритроцитов, С-реактивный белок, свидетельствует об обострении заболевания.
После противовоспалительного лечения концентрация нейтрофилов постепенно возвращается к норме. У взрослых особенно высокий нейтрофилез характерен для острой подагрической атаки, некротизирующих васкулитов (узелкового полиартериита, гранулематоза с полиангиитом). У ребенка нейтрофилы увеличены чаще всего при дерматомиозите.
- Болезни суставов
: ревматоидный артрит, анкилозирующий спондилоартрит (болезнь Бехтерева). - Диффузные болезни соединительной ткани (коллагенозы)
: системная красная волчанка, системная склеродермия, болезнь Шегрена. - Воспалительные заболевания кишечника
: болезнь Крона, неспецифический язвенный колит. - Системные васкулиты:
неспецифический аортоартериит Такаясу, гигантоклеточный артериит Хортона.
Онкологические заболевания
Нейтрофилез иногда может свидетельствовать о злокачественной опухоли. Его возникновению способствуют два механизма – распад опухолевой ткани и способность некоторых опухолевых клеток секретировать гранулоцитарные колониестимулирующие факторы роста (паранеопластический синдром). Наиболее часто нейтрофилез встречается у пациентов с раком молочной железы, легкого, толстого кишечника, яичников. Нейтрофилез нарастает медленно, по мере роста опухоли, достигает умеренных цифр, постепенно регрессирует после химиотерапии либо быстро приходит в норму после хирургического удаления неоплазии.
Гематологические болезни
Высокий нейтрофилез наблюдается при онкогематологических заболеваниях. Он может достигать очень высоких цифр (до 100 тыс.) при миелопролиферативных болезнях (острый, хронический миелолейкоз). При лимфопролиферативных патологиях (неходжкинские лимфомы, лимфосаркомы) нейтрофилез чуть менее выражен, практически всегда сопровождается абсолютным лимфоцитозом. У ребенка чаще причиной становится лимфогранулематоз (лимфома Ходжкина).
Помимо самого нейтрофилеза, у больных с острыми лейкозами в крови встречается базофильно-эозинофильная ассоциация, большое количество бластных клеток и отсутствие промежуточных форм (лейкемический провал). Механизм нейтрофильного лейкоцитоза лежит в злокачественной трансформации гемопоэтической стволовой клетки. Показатели гранулоцитов приходят в норму только после нескольких курсов полихимиотерапии или пересадки костного мозга.
Редкие причины
- Эндокринные расстройства
: болезнь или синдром Иценко-Кушинга, тиреотоксический криз. - Заболевания крови
: гемолитические анемии, истинная полицитемия, злокачественная анемия Аддисона-Бирмера. - Эндогенная интоксикация
: хроническая почечная недостаточность, печеночная недостаточность, диабетический кетоацидоз. - Феномен гиперактивации костного мозга
: после агранулоцитоза, лечения мегалобластной анемии. - Использование лекарственных препаратов
: адреналин, сердечные гликозиды, глюкокортикостероиды, литий. - Интоксикация ртутью, свинцом
. - Воздействие ионизирующего излучения
.
Что такое нейтрофилы
Нейтрофилы Blood Basics — это один из типов лейкоцитов, белых кровяных телец, благодаря которым организм борется со всевозможными инфекциями. Причём этот вид клеток крови самый многочисленный.
До 70% Blood Basics всех лейкоцитов в человеческом теле именно нейтрофилы.
Медики называют их клетками немедленного ответа. Обнаружив вирус или бактерию, нейтрофилы молниеносно бросаются в атаку. Даже если для этого приходится покидать кровоток и отправляться в ткани тела.
Чем отчётливее иммунная система видит некую угрозу, тем больше нейтрофилов производится в костном мозге и тем выше их уровень в крови.
Диагностика
Обнаружение нейтрофилеза требует проведения дифференциальной диагностики. Для этого нужно обратиться к врачу-терапевту. В целях получения первичной информации проводится сбор анамнеза – как давно появились симптомы, имелся ли в последнее время контакт с инфекционными больными, было ли повышение температуры тела, боли, кожные высыпания.
Если есть подозрение на острую хирургическую абдоминальную патологию, обязательно производится пальпация живота на предмет напряженности мышц передней брюшной стенки, наличие положительного симптома Щеткина-Блюмберга. Однако необходимо учитывать, что у ребенка в возрасте до 9 лет данные признаки выявить затруднительно. Для подтверждения диагноза назначается дополнительное обследование, включающее:
- Анализы крови
. Проводится подсчет общего количества и процентного содержания всех видов лейкоцитов. Измеряется концентрация эритроцитов, тромбоцитов, воспалительных маркеров (СОЭ, СРБ). Изучается морфология гранулоцитов (токсическая зернистость, кариопикноз). При септическом состоянии определяется уровень пресепсина, прокальцитонина. Проверяется наличие аутоантител (антител к ДНК, топоизомеразе, антинейтрофильные). - Выявление возбудителя
. Для идентификации патогенного микроорганизма проводится бактериологический посев, микроскопия мокроты, мочи, мазка с зева и миндалин. Для диагностики гельминтозов выполняется анализ кала на яйца глист, анализ крови на специфические иммуноглобулины, у ребенка берется соскоб с перианальных складок. - УЗИ
. Признаком пиелонефрита на УЗИ брюшной полости является расширение, уплотнение чашечно-лоханочной системы почек, панкреатита – увеличение, диффузные изменения паренхимы поджелудочной железы, холецистита – утолщение стенок желчного пузыря, часто наличие камней. - Рентген
. На рентгенограммах грудной клетки при пневмонии видны очаги инфильтрации, затемнения. При прободении язвы на снимках находят наличие свободного газа в брюшной полости («симптом серпа»). При воспалительных заболеваниях суставов на рентгене отмечается сужение суставной щели, краевой остеопороз. - ЭКГ.
На электрокардиографии при инфаркте миокарда выявляется подъем сегмента ST, блокада левой ножки пучка Гиса, желудочковая тахикардия, другие нарушения ритма сердца. При тромбоэмболии легочной артерии, приводящей к инфаркту легкого, обнаруживаются признаки перегрузки правых отделов сердца – глубокий зубец Q в III, зубец S в I отведении, высокий остроконечный зубец P (P-пульмонале) в отведениях II, III, aVF. - Гистологические исследования
. Окончательно поставить диагноз онкологического заболевания можно только на основании биопсии. Основной признак солидных опухолей – большое количество атипичных клеток. При лейкозах в биоптате костного мозга отмечают гиперплазию гранулоцитарного ростка, преобладание бластных клеток, в тканях лимфоузла при лимфомах – диффузную пролиферацию клеток с бластной морфологией.
Вторичная нейтропения
Вторичная нейтропения чаще всего развивается вследствие:
- Приема определенных препаратов (антибиотики, антигистаминные средства, жаропонижающие, барбитураты, анальгетики);
- Развития инфекций;
- Иммунных реакций;
- Инфильтрации костного мозга.
Вторичная нейтропения провоцирует патологии:
- Печени, селезенки, почек;
- Поджелудочной железы, щитовидки;
- Апластическая анемия;
- Мегалобластная анемия;
- Миелодиспластические расстройства;
- Миелофиброз, лейкоз;
- Сепсис, ВИЧ, синдром Фелти;
- Резус-конфликтная нейтропения;
- Лимфопролиферативные заболевания и т.д.
В случае с вторичной нейтропенией лечить нужно не «анализ» крови, а пациента с конкретными симптоматическими проявлениями.
Первичную и вторичную нейтропению стоит различать, так как в первом случае понижение уровня нейтрофилов – это единственное проявление, тогда как вторичные развиваются на основе инфекций, системных аутоиммунных патологий и онко неоплазий.
Коррекция
Консервативная терапия
Прямых способов нормализации числа нейтрофильных гранулоцитов не существует. Для борьбы с нейтрофилезом необходимо проводить лечение основного заболевания, на фоне которого он развился. Кратковременная нейтрофилия после еды, стресса или физической работы не требует никакого вмешательства, так как не является признаком болезни или патологического состояния. Нейтрофилез, возникший вследствие оперативного вмешательства, также лечить не нужно. В случае же стойкого нейтрофилеза стоит обратиться к врачу для выяснения причины и назначения дифференцированного лечения:
- Противомикробной (антипаразитарной) терапии
. При бактериальной инфекции применяются антибиотики (амоксициллин, цефиксим). При генерализованных инфекциях (сепсис, бактериальный эндокардит) необходимо использовать комбинацию из 2-х антибактериальных препаратов. При глистной инвазии у ребенка назначаются противогельминтные средства (мебендазол). - Гемореологической терапии
. При инфарктах любой локализации, вызванных тромбозами или тромбоэмболиями, применяются антиагрегантные (ацетилсалициловая кислота), антикоагулянтные (низкомолекулярный, нефракционированный гепарин), иногда тромболитические лекарства (алтеплаза). - Антисекреторной и антиферментной терапии
. С целью уменьшения выделения соляной кислоты при язвенной болезни используются ингибиторы протонной помпы (омепразол, пантопразол), H2-блокаторы (фамотидин, ранитидин). Для подавления деструктивного действия протеолитических ферментов поджелудочной железы при остром панкреатите и панкреонекрозе эффективны ингибиторы ферментов (апротинин). - Противовоспалительного лечения
. Для достижения ремиссии ревматологических заболеваний назначаются лекарственные средства, купирующие воспалительный процесс. К ним относятся глюкокортикостероиды (преднизолон), производные 5-аминосалициловой кислоты (сульфасалазин), иммуносупрессанты (циклофосфамид, метотрексат). - Химиотерапии.
Для терапии злокачественных опухолей применяются химиотерапевтические препараты (цитостатики, антиметаболиты, антагонисты гормонов) в сочетании с радиотерапией. При онкогематологических болезнях необходима комбинация нескольких противоопухолевых средств.
Хирургическое лечение
Многие заболевания, сопровождающиеся нейтрофилезом (в основном, это острые абдоминальные патологии), требуют экстренного хирургического вмешательства – лапароскопической аппендэктомии, лапаротомии и ушивания язвенного дефекта, холецистэктомии, вскрытия и дренирования гнойника и пр. При миелопролиферативных патологиях в случае неэффективности консервативной терапии прибегают к трансплантации стволовых клеток.
Лечение
Интермиттирующая нейтропения обычно проходит без симптомов и тяжелых инфекционных осложнений, поэтому в терапевтическом лечении не нуждается. Особенно в том случае, если пациент тщательно соблюдает правила личной гигиены, употребляет в пищу продукты, которые прошли термическую обработку (блюда из сырой рыбы, мясо с кровью при нейтропении нельзя), пользуется перчатками во время уборки, защищает кожу от длительного воздействия солнца.
При вторичной нейтропении лечение направлено, в первую очередь, на ликвидацию основного заболевания, которое и повлекло за собой патологическое снижение гранулоцитов.
В «Клинике Спиженко» лечение нейтропении проводится с учетом причины возникновения и клинических симптомов и может включать:
- Антибактериальную терапию.
- Противогрибковую терапию.
- Иммунотерапию.
- Применение глюкокортикоидов.
Включая лечение ассоциированных состояний (язвы, стоматит, гингивит) с помощью полосканий солевым раствором ротовой полости, применения антисептиков (хлоргексидина), нистатина, клотримазола, флуконазола (при кандидозах).
При острых поражениях слизистых, дополнительно назначается диета (с преобладанием в рационе жидкой пищи) и местное обезболивание.Если снижение нейтрофилов произошло в результате приема лекарственных средств, выход из ситуации – прекратить их использование и перейти на альтернативное лечение.
Лекарственные
препараты, что приводят к нейтропении:
- Противосудорожные (Диазепам, Фенитоин, Вальпроат натрия).
- Антидепрессанты (Клозапин, Галоперидол).
- Антибиотики (Доксициклин, Линкомицин, Цефалоспорин, Пенициллин, Ванкомицин).
- Противовирусные (Ацикловир, Зидовудин).
- Антигельминтные (Левомизол, Мебензадол).
- Противотуберкулезные (Стрептомицин, Рифампицин, Изониазид, Этамбутол).
- Противогрибковые (Гризеофульвин, Микозолон, Аморолфин).
Включая анальгетики (Ибупрофен, Индометацин, Амидопирин, Ацетилсалициловая кислота, Фенилбутазон).
Лечение фебрильной нейтропении
Фебрильная нейтропения требует незамедлительного медицинского вмешательства (в течение 1 часа!).
При нейтропенической лихорадке назначается:
- Противомикробная терапия;
- Неотложная диагностика (посев крови, мочи, выделений изо рта, места катетеризации, влагалища/уретры, УЗИ внутренних органов, рентгенография).
Основа современного антибактериального лечения ФН (фебрильной нейтропении) — бета-лактамные антибиотики.
В «Клинике Спиженко» вы сможете пройти комплексное исследование нейтропении, установить точную причину и получить наиболее корректное лечение (при необходимости).
Нейтропения – это не «приговор», но и не повод оставлять данную ситуацию без компетентного медицинского внимания.
Прогноз
Только по одному нейтрофилезу невозможно предсказать прогноз. Все зависит от заболевания, которое послужило фоном для возникновения нейтрофилии. Например, транзиторное увеличение количества нейтрофилов после стресса, приема пищи или у ребенка в первые сутки жизни носит абсолютно доброкачественный, преходящий характер. И наоборот, тяжелые гнойно-септические патологии, онкологические болезни имеют довольно большую частоту летальных исходов. Поэтому любое превышение референсных значений нейтрофилов (тем более высокое и стойкое) требует обращения к врачу.
По каким причинам понижаются нейтрофилы?
Чаще всего нейтрофилы понижаются по причине возникновения воспалительной болезни, при вирусной инфекции и радиационном облучении. Достаточно часто провоцирует появление нейтропении следующие факторы:
- плохая экологическая обстановка;
- употребление некоторых медикаментозных препаратов («Сульфаниламид» «Анальгин» и «Левомицетин»);
- воспалительный процесс в организме.
Пониженный процент нейтрофилов — это не самостоятельная болезнь. Это лишь результат развития другого заболевания, которое можно выявить после тщательного медицинского исследования. Если результаты лабораторных анализов неудовлетворительные, необходимо посетить гематолога. После тщательного исследования специалист назначает комплексную терапию.