Опасность недостаточного внимания к диагностике и лечению сахарного диабета заключается в развитии множества чрезвычайно серьезных осложнений. В 8-10% случаев его проявлением на поздней стадии становится диабетическая стопа – результат отмирания тканей и дисфункции сосудов, нервов в нижних конечностях. На стопах пациентов образуются язвы, которые в ряде случаев могут привести к гангрене и даже ампутации части конечности. Учитывая, что в группу риска входит до 50% пациентов с сахарным диабетом, необходимо своевременно позаботиться о профилактике и диагностике. В этом поможет наш медицинский центр в Москве: в клинике CBCP вы пройдете обследования на новейшем оборудовании и получите профессиональную консультацию, чтобы избежать развития диабетической стопы.
Что такое диабетическая стопа?
Медицинская практика свидетельствует о том, что многие люди с симптомами сахарного диабета игнорируют проблему нарушения обмена веществ в организме и обращаются за лечением к врачу лишь при появлении серьезных осложнений. Лишь в 50% случаев фиксируют обращения на ранней стадии.
Ряд пациентов по-настоящему обращает внимание и начинает лечение данного заболевания, когда у них появляются признаки и симптомы развития синдрома диабетической стопы:
- ткани «обрастают» язвами;
- под воздействием инфекций развивается некроз;
- кожа на подошве растрескивается;
- в части сосудов нарушается или вовсе прекращается кровоток;
- сама конечность теряет свои функции.
Человек не может наступать на ногу из-за боли, а затем и вовсе теряет способность передвигаться самостоятельно. Ткани стопы постепенно отмирают – это касается нервов, суставов, костей и кровеносных сосудов. Пациент неминуемо становится инвалидом.
Между тем, симптомы диабетической стопы – это тяжелая и запущенная стадия сахарного диабета (в 90% речь идет о диабете II типа), которая требует немедленного и квалифицированного лечения. Язвы не «зарастут» сами собой, а постепенное снижение двигательной активности приведет к усугублению болезни. Чаще всего признаки и симптомы появляются спустя 10-15 лет после первых проявлений диабета. При этом в большинстве случаев это касается пациентов, не уделяющих должного внимания диабетическому лечению и профилактике.
Безусловно, не у всех больных сахарным диабетом развивается синдром диабетической стопы. Однако в группе риска около половины из них, а статистика демонстрирует появление этого осложнения у 10% диабетиков.
Уход за ногами при диабете
Предотвратить развитие синдрома диабетической стопы гораздо легче, чем вылечить. Диабет – заболевание хроническое, поэтому тщательный уход за ногами должен войти в ежедневную привычку. Существует несколько простых правил, соблюдение которых значительно снижает частоту появления трофических язв.
Главной проблемой для больного диабетом является подбор обуви. Из-за снижения тактильной чувствительности пациенты годами носят тесную, неудобную обувь, вызывающую необратимые повреждения кожи. Есть четкие критерии, по которым больной диабетом должен подбирать обувь.
- Обращаться к врачу при возникновении даже незначительного воспаления. Даже небольшое воспаление может привести к серьезным последствиям.
- Каждый день осматривать ноги, чтобы выявить порезы, царапины, волдыри, трещины и другие повреждения, через которые способна проникнуть инфекция. Подошвы можно осмотреть при помощи зеркала. В случае плохого зрения лучше попросить сделать это кого-либо из членов семьи.
- Мыть ноги необходимо ежедневно, вытирать осторожно, не растирая. Нельзя забывать про межпальцевые промежутки – их тоже необходимо тщательно промывать и просушивать.
- Осматривать обувь ежедневно, для предотвращения мозолей и других повреждений, к которым могут привести посторонние предметы в обуви, мятая стелька, порванная подкладка и т.п.
- Нельзя подвергать ноги действию очень низких или очень высоких температур. Если ноги мерзнут, лучше надеть носки, нельзя пользоваться грелками. Воду в ванной необходимо вначале проверить рукой и убедиться, что она не слишком горячая.
- Обувь должна быть максимально удобной, хорошо сидеть на ноге, нельзя покупать обувь, которую необходимо разнашивать. При значительной деформации стоп потребуется специально изготовленная ортопедическая обувь. Уличную обувь нельзя надевать на босую ногу, сандалии или босоножки, у которых ремешок проходит между пальцами, противопоказаны. Нельзя ходить босиком, особенно по горячим поверхностям.
- Носки или чулки менять каждый день, носить только подходящие по размеру, избегать тугих резинок и заштопанных носков.
- Нельзя травмировать кожу ног. Нельзя пользоваться препаратами и химическими веществами, размягчающими мозоли, удалять мозоли бритвой, скальпелем и другими режущими инструментами. Лучше пользоваться пемзой или пилками для ног.
- При травмах противопоказаны йод, спирт, «марганцовка», «зеленка» — они обладают дубящими свойствами. Лучше обработать ссадины, порезы специальными средствами – мирамистин, хлоргексидин, диоксидин, в крайнем случае, 3%-м раствором перекиси водорода и наложить стерильную повязку.
- При сухости кожи ноги необходимо ежедневно смазывать жирным кремом (с содержанием облепихового, персикового масла), но межпальцевые промежутки смазывать нельзя. Можно также использовать кремы, содержащие мочевину (Бальзамед, Каллюзан и т.п.)
- Обрезать ногти только прямо, не закругляя уголки. Утолщенные ногти не срезать, а подпиливать. Если зрение плохое, лучше воспользоваться помощью членов семьи.
- Отказаться от курения, курение может повысить риск ампутации в 2.5 раза.
Причины возникновения
Зачастую синдром диабетической стопы является следствием сахарного диабета, который сопровождается атеросклерозом, ишемической болезнью сердца, артериальной гипертензией, курением, злоупотреблением алкоголя.
Однако диабетическую язву на ноге может вызвать и на первый взгляд безобидная причина. Люди, страдающие диабетом, могут не обратить внимания на мозоль, натоптыш, трещину на пятке, вросший ноготь, появившиеся из-за тесной обуви. Между тем, эти небольшие травмы провоцируют заболевание.
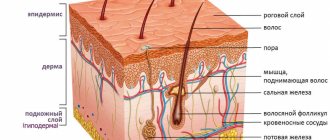
Сахарный диабет негативно отражается на работе всего организма, но наиболее сильно страдают нижние конечности (тем более что на них приходится серьезная ежедневная нагрузка). Насыщение крови избытком сахара и глюкозы разрушает сосуды – крупные и мелкие (различают макро- и микроангиопатию при диабете), кости и мышцы. Из-за анатомических особенностей кровь в ногах любого человека циркулирует хуже, чем в остальных частях организма, поэтому именно стопы первыми страдают от тотальных проблем с кровообращением при диабете.
Ангиопатия
При диабете нередко возникает поражение кровеносных сосудов — ангиопатия. Они закрываются атеросклеротическими бляшками, что приводит к недостаточности кровообращения стопы. Это немного похоже на ржавые трубы. Очень мало воды вытекает из крана из-за ржавчины, блокирующей внутреннюю часть труб. То же самое происходит, когда забиты кровеносные сосуды. Если сосуды на ногах засоряются или полностью блокируются, в первую очередь от плохого кровообращения будут страдать кожа и ткани. Будет нарушен процесс доставки к конечности кислорода и питательных веществ, что означает гибель клеток в пораженной области.
- Уменьшится способность бороться с инфекцией,
- Уменьшится способность заживления ран.
- Признаки поражения кровеносных сосудов
- Боль в голени при ходьбе,
- Изменение нормального цвета или температуры ног,
- Боль в ногах ночью или во время отдыха.
Если повреждение нервов сочетается с плохим кровообращением, то риск увеличивается вдвое. Больше шансов получить травму (потому что вы не чувствуете боли), а травма приведет к появлению инфекции или изъязвлению. Заживление не будет происходить из-за плохого кровообращения, что неминуемо приведет к гангрене.
Факторами риска развития СДС являются плохая диета и контроль за уровнем глюкозы, нарушение циркуляции крови, курение и стаж болезни сахарным диабетом более 10 лет.
Механизм возникновения диабетической стопы
Поражаются нервы, притупляется чувствительность тканей, поэтому человек может слабо ощущать боль от трещин на подошвах, мелких язв на коже стопы. Данное явление носит название диабетической нейропатии, и оно чрезвычайно коварно.
Небольшие повреждения долго заживают, однако пациент не воспринимает их серьезно, так как уровень болевых ощущений снижается. Кстати, это мешает многим диабетикам ощутить, что они носят неправильную обувь, которая травмирует ступню. Лишь со временем разрастающиеся язвы и трещины начинают мешать при ходьбе.
Вследствие ухудшения питания тканей:
- кожа стопы приобретает темный оттенок;
- на ней образуются язвы;
- изменяется форма ногтей;
- деформируются кости;
- плохо работают суставы.
В итоге любой ушиб грозит образованием раны, в которую легко проникает инфекция, бактерии. В свою очередь, они размягчают ткани – раны разрастаются в трофические язвы, клетки начинают отмирать, образуя некротические участки черного цвета. Процесс затрагивает подкожно-жировую клетчатку, мышцы, а затем проникает в связки и кости. В конце концов, на основе язв развиваются гангрена, абсцессы, флегмона.
Классификация форм диабетической стопы
Синдром диабетической стопы различают по степени тяжести заболевания. Выделяют 6 стадий начиная с нулевой (стопа деформирована, возникает гиперкератоз, образуются мозоли) и заканчивая пятой (обширное распространение гангрены).
Традиционная классификация включает 3 формы болезни.
1. Наиболее распространена нейропатическая форма (около 70% всех случаев). Сахарный диабет поражает, прежде всего, нервный аппарат ног, из-за чего значительно снижается чувствительность тканей к теплу, боли, прикосновениям. Кожа становится сухой, возникает гиперкератоз (кожа чрезмерно шелушится), ангидроз (нарушается потоотделение), развивается плоскостопие. Кости стопы могут деформироваться (частый симптом – формирование сустава Шарко) и становятся чрезмерно хрупкими, из-за чего увеличивается риск неожиданных переломов.
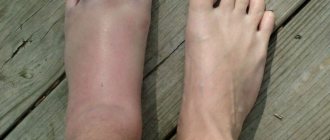
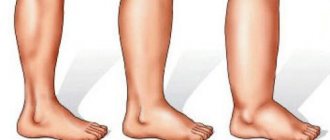
2. На ишемическую форму приходится до 10% случаев. Для нее характерно атеросклеротическое нарушение кровоснабжения стопы из-за разрушения крупных и мелких сосудов под воздействием избытка сахара и глюкозы. В результате нога заметно отекает, причем отек практически не спадает. Ходьба вызывает у пациента дискомфорт или боль, он хромает, быстро устает и не способен преодолевать большие расстояния. Визуально можно заметить, как меняется пигментация кожи.
3. Примерно 20% случаев синдрома диабетической стопы приходятся на смешанную форму, которую также именуют нейроишемической. Это наиболее сложное заболевание, так как в нем явно выражены симптомы и признаки предыдущих форм.
Чаще всего отдельные формы (нейропатическая или ишемическая) диагностируются на ранних стадиях. Их возникновение зависит от того, с какими проблемами сталкивается пациент – беспокоит его нейропатия или ишемия. Со временем проявления заболевания усложняются, и обе формы перетекают одна в другую.
Наиболее же тяжелой формой считается диабетическая гангрена. В данном случае кровоснабжение нарушается на обширном участке ноги – вплоть до верха голени. Это провоцирует развитие анаэробной инфекции, так как клетки на пораженной конечности не сопротивляются ее проникновению. Это самая запущенная форма заболевания, когда помочь может только ампутация. Именно поэтому лечение при симптомах диабетической стопы нужно начать как можно раньше.
Народные средства
На ранних стадиях диабетической стопы в лечении можно использовать следующие народные рецепты:
- Чтобы делать примочки на язвы и промывания, стоит залить 1-2 ст. л. травы тысячелистника стаканом кипятка и оставить на мелком огне 5 минут. Процедить с использованием марли.
- Делать промывания язв и компрессы с использованием отвара плодов черемухи. Для этого приготовления залить 4 ст. л. плодов 500 мл кипятка и продержать 15 минут на водяной бане. Процедить и остудить.
- Водный настой из клевера лугового пригодится для примочек. Для его приготовления 2 ст. л. цветка поместить в термос и залить кипятком. Спустя 2 часа процедить.
- Для особо труднозаживающих язв подойдет настойка золототысячника, для приготовления которого траву нужно залить кипятком в соотношении 1 к 10 и оставить настоятся несколько часов.
- В качестве дезинфицирующего средства используют полевой хвощ, готовя отвар: 1 ст. л. травы заливают стаканом кипятка и ставят на мелкий огонь на 10 минут.
- Для лечения раны подойдет корень аира, из которого готовят настой: 3 ст. л. травы заливают 700 мл кипятка и держат на водяной бане 10 минут. Настаивают около полутора часа и процеживают.
- Раны можно обрабатывать соком крапивы или алоэ, предварительно нанося его на тампон или салфетку.
При лечении диабетической стопы также помогут ванночки, а особенно эффективны медовые. Для их приготовления 2 ст. л. меда растворяют в 1 л теплой кипяченой воды. Такие ванночки можно принимать каждый день, окуная ноги на 15 минут.
Признаки диабетической стопы
- Вросший ноготь образуется, если неправильно подстричь его углы. Они могут врастать в ткани, а в этих местах возникает воспаление и образуется гной, что чревато более серьезными последствиями.
- Потемневший ноготь свидетельствует о кровоизлиянии под ним. Чаще всего причина в неудобной обуви. Последствия те же – воспаление, гной, язва.
- Утолщенный ноготь может стать следствием поражения грибком. Из-за неправильной формы ногтя ткани под ним травмируются, он может давить на соседние пальцы. В целом диабетикам необходимо тщательно следить за профилактикой грибковых заболеваний.
- Мозоли и натоптыши – частый признак начала диабетической стопы. Именно в них происходят незаметные кровоизлияния, образуется гной. Большинство пациентов «лечит» эти образования пластырями и мазями, только усугубляя проблему.
- Порезы возникают вследствие различных факторов, но в любом случае их следует тщательно обрабатывать, так как ранки может атаковать инфекция.
- Трещины пяток напрямую связаны с сухостью кожи при нейропатической форме диабетической стопы. Растрескивание ведет к образованию язв и кровотечениям.
- Деформация суставов и костей на стопе провоцирует образование мозолей и ран на коже.
Осложнения
Диабетическая стопа может осложниться:
- Некрозом (отмиранием) тканей – причиной некроза обычно является распространение гноеродной инфекции, однако способствовать развитию данного осложнения может нарушение кровоснабжения и иннервации тканей.
- Образованием язв – их глубина и выраженность поражения мягких тканей может варьировать в значительных пределах.
- Патологическим переломом кости – патологический перелом возникает в результате нарушения нормальной прочности кости, при воздействии нагрузок, обычно не приводящих к каким-либо повреждениям.
- Деформацией стопы – сгибательными контрактурами пальцев (пальцы фиксируются в согнутом, скрюченном положении), мышечной атрофией (уменьшением размеров и силы мышц), деформацией свода стопы с нарушением его амортизирующей функции.
- Остеомиелитом – гнойно-некротическим поражением костной ткани, развивающимся в результате распространения инфекции из имеющихся язв.
- Сепсисом – опасным для жизни состоянием, развивающимся при проникновении гноеродных микроорганизмов и их токсинов в кровоток.
Симптомы диабетической стопы
Общим симптомом для всех форм диабетической стопы является дискомфорт или боль при ходьбе, связанные с нарушением целостности тканей, ранами, нагноениями, язвами.
- При ишемической форме пациент быстро ощущает усталость в ногах при ходьбе, хромает. После небольших нагрузок конечности отекают, кожа холодная на ощупь, имеет бледный оттенок, на фоне которого выделяются пигментированные пятна. При прощупывании вен стопы наблюдается заметно ослабленная пульсация. На коже образуются мозоли, трещины, раны, которые долго не затягиваются. Их заменяют гноящиеся или струпные язвы. Сама кожа становится сухой, выделение пота крайне скудное.
- При нейропатической форме диабетической стопы обычно страдают участки стопы, на которые приходится наибольшее давление при ходьбе: большие пальцы, межфаланговое пространство. Также характерны такие признаки, как трещины, потертости, отечные язвы. Чрезвычайно часто суставы и кости меняют форму (выступающие кости, крючко-, молотообразные пальцы), их поражает остеопороз, суставы опухают, кости подвергаются переломам. Нередко наблюдают скопление жидкости в тканях, пульс в артериях сохраняется, а чувствительность тканей снижается.
Какой врач проводит лечение диабетических стоп?
Для того чтобы пройти качественную диагностику и получить квалифицированное лечение, необходимо обратиться к одному из следующих врачей:
- диабетолог – чаще всего им является эндокринолог, который занимается проблемами нарушения обмена веществ и, в частности, сахарным диабетом;
- общий и сосудистый хирурги осуществляют лечение нарушений функционирования сосудов нижних конечностей, последствий атеросклероза;
- невропатолог определит степень нарушений работы нервной системы в области ног;
- ортопед подберет правильную обувь для разгрузки стопы;
- врач-подолог специализируется на медицинском уходе за стопами и ведет больных с синдромом диабетической стопы.
Обследование в медицинском
Пациенты с сахарным диабетом и признаками СДС могут пройти обследование у эндокринолога в Сергиевом Посаде в клинике «Парацельс».
Центр оснащен УЗИ оборудованием экспертного класса. Собственная лаборатория быстро – в день сдачи анализов выдаёт точные результаты.
Приём ведут высококвалифицированные эндокринологи со стажем работы по специальности от 11 лет. В отделении эндокринологии приём ведёт доктор медицинских наук со стажем работы по специальности 37 лет.
Пациенты с высоким риском развития диабетической стопы должны наблюдаться не только у эндокринолога, но также у сосудистого хирурга, травматолога-ортопеда. Важно проводить самообследование для диагностики, целью которого является раннее обнаружение признаков диабетической стопы: изменение цвета кожи, появление сухости, отечности и боли, искривления пальцев, грибковых поражений.
В клинике «Парацельс» проводится комплексная диагностика, по результатам которой врач подберет лечение. В клинике можно исследовать артерии и вены, выявить повреждения сосудов на ранней стадии и определить состояние кровотока.
Грамотное лечение у наших врачей предотвратит развитие осложнений. Доктор поможет скорректировать образ жизни и диету.
Диагностика синдрома диабетической стопы
Направляясь в кабинет диабетической стопы эндокринолога-диабетолога, будьте готовы к тому, что может возникнуть необходимость посетить ортопеда, сосудистого хирурга и т.д. Соответственно, спектр диагностических процедур в каждом индивидуальном случае может варьироваться.
Важная роль в диагностике, выявлении признаков заболевания отводится… самому пациенту. Если вы находитесь в группе риска, периодически проводите самостоятельное обследование стоп на предмет описанных выше признаков заболевания. При малейшем подозрении посетите клинику диабетической стопы.
- Врач определяет степень чувствительности тканей стопы, рефлексов и др. показателей.
- Чрезвычайно важны лабораторные обследования, которые демонстрируют характерные изменения в составе крови.
- Чаще всего наличие язв требует проведения бакпосева их содержания на микрофлору.
- При ишемической форме назначаются ультразвуковые обследования сосудов. Чрезвычайно информативным является метод дуплексного сканирования вен нижних конечностей.
- В зависимости от конкретного случая могут применяться ангиография, КТ-артериография.
- Для диагностики изменений в костях и суставах проводят рентгенографию.
В клинике CBCP к вашим услугам новейшие методы исследований дисфункции сосудистой системы при диабетической стопе. УЗИ сосудов нижних конечностей, проведенное на современном оборудовании экспертного класса, дает возможность врачу получить максимум информации о патологии.
ЛФК
При диабетической стопе можно выполнять:
- Упражнение 1. Исходное положение — сидя на стуле, ноги опущены вниз и сведены вместе. Поочередно сгибать и разгибать пальцы стоп по 5 – 10 раз вначале на одной ноге, а затем на другой.
- Упражнение 2. Исходное положение такое же. Вначале следует поднять пальцы вверх на 5 – 10 секунд, удерживая пятку прижатой к полу. Затем пальцы следует опустить, а пятку поднять вверх (также на 5 – 10 секунд). Повторить упражнение 3 – 5 раз.
- Упражнение 3. Исходное положение такое же. Поднять одну ногу на 5 – 10 см над полом и начать выполнять круговые движения стопой, вначале в одном направлении (3 – 5 раз), а затем в другом. Повторить упражнение с другой ногой.
- Упражнение 4. Исходное положение такое же. Вначале следует выпрямить одну ногу в колене, а затем согнуть ее в голеностопном суставе, стараясь оттянуть пальцы как можно ниже. Продержать ногу в таком положении 5 – 10 секунд, после чего опустить ее и повторить упражнение со второй ногой.
- Упражнение 5. Исходное положение такое же. Выпрямить ногу в колене, после чего разогнуть ее в голеностопном суставе, стараясь при этом дотянуться пальцами рук до пальцев ноги. Повторить упражнение со второй ногой.
Лечебная физкультура (ЛФК) и специальная гимнастика может оказать определенное положительное действие при диабетической стопе. Целью физических упражнений в данном случае является улучшение кровоснабжения ишемизированных тканей нижней конечности. Однако стоит помнить, что при ишемической форме заболевания механизм поражения заключается в закупорке кровеносных сосудов, по которым кровь поступает к тканям, поэтому чрезмерно большие нагрузки могут привести к усилению болей и развитию осложнений. Вот почему сразу стоит исключить любые упражнения и занятия, связанные с увеличением нагрузки на стопы (ходьбу, бег, езду на велосипеде, поднятие тяжестей, длительное пребывание в положении «стоя» и так далее).
Как лечить диабетическую стопу?
- Если состояние больного не требует госпитализации и болезнь не запущена, врач проводит коррекцию питания, для того чтобы добиться правильного баланса углеводов и выделения нужного количества гормонов в организме.
- Если в ходе диагностики выявлены проблемы с артериальным давлением, назначают системную медикаментозную терапию с бета-блокаторами, ингибиторами, диуретиками и др.
- Лечение диабетической стопы неразрывно связано с терапией при сахарном диабете. Поэтому пациент в строго скорректированных дозах принимает инсулин и медикаменты для стабилизации уровня сахара, глюкозы в крови.
- Для борьбы с расширением язв за счет размножения микробов проводится антибиотикотерапия. Больной принимает спазмолитики, актовегин, препараты a–липоевой кислоты.
- Если на стопе есть нагноения, язвы, необходимо лечение у ортопеда. Применяют специальные ортопедические приспособления, повязки, стельки, ограничители движений и т.д.
- Раны и язвы обрабатывают антисептиками и антибактериальными средствами. При необходимости хирург иссекает некротические ткани, удаляет потенциально опасные мозоли, натоптыши.
- Тяжелые поражения сосудов лечит сосудистый хирург. Современная медицина предлагает широкий спектр малотравматичных методов: стентирование, шунтирование, ангиопластика, тромбоэмболэктомия и т.д.
- Если стопа охвачена гангреной и не поддается лечению, проводят ампутацию.
Профилактика симптомов диабетической стопы
- Особое внимание профилактике следует уделять людям с солидным диабетическим «стажем». Кроме профилактических мероприятий при сахарном диабете (контроль питания, уровня глюкозы в крови и т.д.), существуют специфические рекомендации:
- ношение специальной обуви без швов, с ортопедическими стельками;
- выполнение гимнастики для стопы, самомассажа;
- тщательная гигиена ног, аккуратное выполнение педикюра;
- обработка кожи кремами, рекомендованными врачом.
Ежедневно вечером необходимо выполнять следующие рекомендации
- внимательно осмотреть стопы, используя зеркало для осмотра плохо доступных участков (при плохом зрении нужно воспользоваться помощью родных);
- вымыть ноги теплой (ни в коем случае не горячей) водой с детским мылом или слабо розовым раствором перманганата калия;
- тщательно высушить кожу личным полотенцем, особенно межпальцевые промежутки (промокать, а не тереть);
- смазать кожу смягчающим (витаминизированным, бактерицидным) кремом тонким слоем;
- межпальцевые промежутки обработать водкой;
- если нужно, очень аккуратно постричь ногти, оставляя их не очень короткими, состригая ноготь прямо (при плохом зрении самостоятельно стричь ногти запрещено).