Опубликовано: 15.10.2021 16:40:00 Обновлено: 15.10.2021
Гипертония, или артериальная гипертензия – состояние, характеризующееся стабильным, то есть выявленным при неоднократных измерениях, повышением артериального давления. Сопровождая многие заболевания, она считается фактором риска развития опасных осложнений со стороны сердечно-сосудистой системы, включая инсульт и инфаркт миокарда. Гипертоническая болезнь, как основная причина рассматриваемой патологии, требует приема лекарственных препаратов, нормализации образа жизни пациента и питания.
Кровяное давление представляет собой силу, с которой циркулирующая кровь действует на стенки сосудов. Такое давление в момент сокращения сердца называется систолическим, а в период его расслабления – диастолическим. Диапазон нормальных значений для этих показателей достаточно широкий.
В ходе многочисленных наблюдений [1] ученые пришли к выводу, что риск сердечно-сосудистых осложнений возрастает при каждом дополнительном увеличении АД на 10 мм рт. ст. уже начиная с уровня 115/75 мм рт. ст. Однако целесообразным оказалось медикаментозное снижение давления лишь выше 140/90 мм. рт. ст., поэтому именно такое значение принимают за критерий определения артериальной гипертонии.
Причины
Примерно в 90% случаев причиной стабильного повышения АД становится гипертоническая болезнь. Такой диагноз выставляется пациенту, когда в процессе обследования не найдены другие заболевания, сопровождающиеся гипертензией. В числе последних:
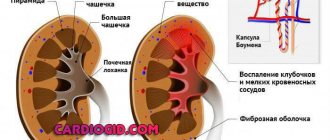
- патологии почек – пиелонефрит, гломерулонефрит, поликистоз, диабетическая нефропатия, стеноз почечных артерий;
- эндокринные нарушения – новообразования надпочечников, поджелудочной железы или гипофиза, гиперфункция щитовидной железы, болезнь или синдром Иценко-Кушинга, феохромоцитома;
- синдром обструктивного апноэ во сне;
- пороки клапана или атеросклеротическое поражение аорты.
Регулярное применение ряда лекарств также способно вызывать повышение кровяного давления. К ним относятся оральные контрацептивы, нестероидные противовоспалительные средства, амфетамины, кортикостероиды, препараты, содержащие эритропоэтин, циклоспорин, кокаин.
Вероятность возникновения сердечно-сосудистых заболеваний, в том числе гипертонической болезни, находится в тесной взаимосвязи со следующими факторами риска:
- неправильное питание, включающее избыточное количество поваренной соли, насыщенных жиров и трансжиров, недостаток листовой зелени, овощей и фруктов в рационе;
- ожирение;
- патологии сердца и сосудов у близких родственников;
- возраст старше 65 лет;
- малоподвижный образ жизни;
- хронический стресс;
- вредные привычки – курение, чрезмерное употребление алкоголя.
Профилактика
Гипертоническую болезнь проще предупредить, чем лечить. Для этого следует придерживаться ряда правил, обязательных для людей, которые входят в группу риска по развитию заболеваний сердечно-сосудистой системы.
- Откажитесь от курения. Вредная привычка сужает сосуды, делает их хрупкими и неэластичными. Конечно, одной сигареты в сутки для развития гипертонии недостаточно. Но если вы выкуриваете 10 и более сигарет в день, сосуды находятся в состоянии постоянного спазма и просто не могут нормально функционировать.
- Ограничьте употребление алкоголя. Допустимая доза крепкого напитка в сутки для мужчин составляет 20 мл, для женщин — 30 мл.
- Включите в режим своего дня регулярные физические нагрузки.
- Чаще гуляйте на свежем воздухе. Это позволит полноценно снабжать организм кислородом, что необходимо для работы сердца и сосудов.
- Соль — настоящий яд для потенциального и настоящего гипертоника. Суточная норма составляет всего 6 г, превышать которые врачи не рекомендуют
- Важно избавиться от лишнего веса, создающего дополнительную нагрузку на сердце и другие внутренние органы. Резко терять килограммы не стоит. Оптимальное снижение массы тела не должно превышать 10% от первоначального веса.
- Обогатите рацион продуктами, содержащими необходимые для здоровья сосудов и сердца калий, кальций и магний. Это: яичные желтки, сухофрукты, нежирный творог, фасоль, петрушка. Такая диета снизит вероятность скачков давления.
- Число животных жиров в день не должно превышать 60 г, что позволит предупредить образование атеросклеротических бляшек и тромбов.
- Минимизируйте количество стрессов, старайтесь ложиться спать и просыпаться в одно и то же время, уделяя сну не менее 8 часов в сутки.
Совет! Регулярно посещайте врача, чтобы своевременно выявить артериальную гипертензию, болезни сердца, сосудов, нервной, эндокринной системы.
Лечение гипертонии — процесс длительный. После его завершения необходимо придерживаться рекомендаций, касающихся питания, режима дня, физических нагрузок. Чем раньше вы приступите к устранению нарушения, тем эффективнее окажется терапия, и тем ниже вероятность осложнений заболевания.
Классификация
Если удалось выявить заболевание, приводящее к повышению АД, артериальная гипертензия называется вторичной или симптоматической. В случае неустановленной причины гипертония считается первичной, вызванной гипертонической болезнью.
Последняя имеет стадийное течение:
- I стадия. Отсутствуют явные признаки нарушения работы органов-мишеней, поражаемых при стабильном повышении АД – сердца, почек, артериальных и венозных сосудов.
- II стадия. Присутствует один из перечисленных признаков или их совокупность, таких, как увеличение левого желудочка сердца, выраженное снижение скорости фильтрации в почках, альбумин в моче, увеличение толщины стенок сонных артерий или появление атеросклеротических бляшек в их просвете. При этом клинические проявления болезни могут отсутствовать.
- III стадия гипертонии. Имеется одна или несколько патологий, связанных с атеросклеротическими процессами в сердце и сосудах – инфаркт миокарда, острое нарушение мозгового кровообращения, стенокардия напряжения, атеросклероз артерий нижних конечностей, либо серьезное поражение почек, проявляющееся выраженным снижением фильтрации и/или значительной потерей белка с мочой.
Артериальная гипертония подразделяется на несколько степеней в зависимости от максимальных показателей измеренного кровяного давления:
- Первая степень. Систолическое АД от 140 до 159 мм. рт. ст. и/или диастолическое – от 90 до 99 мм. рт. ст.
- Вторая степень. Систолическое АД от 160 до 179 мм. рт. ст. и/или диастолическое – от 100 до 109 мм. рт. ст.
- Третья степень. Систолическое АД более 180 мм. рт. ст. и/или диастолическое свыше 110 мм. рт. ст.
Также существует изолированная форма артериальной гипертензии, при которой повышены только цифры систолического давления при нормальном диастолическом.
Виды гипертензии
Основной признак, по которому ставится диагноз артериальная гипертензия — повышение АД выше нормальных показателей. Недуг может носить как стойкий, так и пограничный характер. Во втором случае давление можно нормализовать без применения лекарств, осложнения в виде нарушений в работе сердца, мозга, почек, глаз нет. Врачи разделяют пограничную АГ на несколько клинических разновидностей. Это:
- климактерическая (возникающая у женщин в период климакса);
- спортивная (с нарушением сталкиваются спортсмены, регулярно испытывающие сильные физические нагрузки);
- профессиональная (связана с шумом, вибрациями и другими факторами, устранив которые можно избавиться от скачков давления);
- психоневрологическая (проблемы с самочувствием связаны с нервным перенапряжением, перенесенным стрессом);
- юношеская (связана с активным ростом, во время которого внутренние органы и системы становятся ослабленными).
Распространена и алкогольная форма гипертонии (возникает на фоне употребления спиртных напитков)
Вышеперечисленные формы болезни серьезной опасности для здоровья не несут. Состояние корректируется путем устранения вызывающих повышение давления факторов. Например, назначаются седативные средства, если АГ носит психоневрологический характер, гормонотерапия — при климаксе, снижение физической активности – при спортивном типе нарушения.
В некоторых случаях пограничная гипертензия переходит в стойкую. В этом случае кровяное давление повышено практически постоянно, внутренние органы и системы испытывают повышенные нагрузки, что отражается на их работе. Чаще всего со стойкой формой заболевания (гипертония 2 и 3 степени) сталкиваются люди, которые входят в своеобразную группу риска.
Симптомы
Часто повышение АД не сопровождается ухудшением самочувствия и может остаться незамеченным для пациента, поэтому так важно регулярно измерять артериальное давление, особенно лицам среднего и пожилого возраста.
Проявлениями гипертонии могут выступать следующие симптомы:
- головная боль, преимущественно утром после пробуждения;
- кровотечение из носа;
- кровоизлияние под слизистую оболочку глаза;
- нарушение сердечного ритма;
- расплывчатость зрения, мелькание мушек;
- звон в ушах.
Резкий скачок АД до высоких цифр, сопровождающийся выраженным ухудшением самочувствия, называется гипертоническим кризом. Чаще всего он возникает при повышении систолического давления более 180 мм рт. ст. и/или диастолического свыше 120 мм рт. ст. При этом у пациента наблюдаются слабость, тошнота, рвота, не приносящая облегчения, нарушение сознания, тревожность и страх, мышечная дрожь, боль в груди.
Как начинается гипертония
Заподозрить, что сосуды перестали полноценно пропускать постоянные потоки крови, можно по ряду симптомов, в числе которых не только показатели тонометра, но и:
- учащенное сердцебиение;
- головные боли, чаще усиливающиеся после физических нагрузок;
- головокружения, которые иногда заканчиваются обмороками;
- боли колющего или ноющего характера в области сердца, отдающие в левую руку или лопатку;
- появление шума в ушах и черных точек перед глазами;
- бессонница.
Такая картина схожа с проявлениями сердечной недостаточности. И нередко именно гипертония становится причиной развития проблем с работой сердца.
Важно! Гипертоническая болезнь 1 степени лишь иногда заявляет о себе. Признаки появляются изредка, больной списывает их на усталость или стресс, откладывая визит к врачу. Это приводит к тому, что первая степень переходит во вторую, а после — третью. Чем тяжелее стадия болезни, тем чаще ухудшается самочувствие. Человек теряет работоспособность и становится инвалидом.
Диагностика
Основной признак гипертонии – стабильное повышение кровяного давления, выявленное минимум в трех измерениях в разные дни при спокойной обстановке. При первом измерении АД в условиях больницы или поликлиники для корректности полученных результатов важно соблюдение следующих правил:
- перед обследованием пациенту нужно посидеть несколько минут в тихом помещении, чтобы успокоиться;
- размер манжеты тонометра должен соответствовать толщине руки, а само устройство – крепиться на уровне сердца;
- выполняется по два измерения с интервалом в 1-2 минуты на каждой руке, при большой разнице в полученных цифрах производится дополнительный замер;
- у пожилых пациентов, а также лиц, страдающих сахарным диабетом, или при подозрении на снижение АД в случае перемены положения тела замер проводится на первой и пятой минутах в положении стоя;
- дополнительно выполняется измерение ЧСС в течение 30 секунд.
Врач в беседе с пациентом уточняет, в каком возрасте впервые начало повышаться давление, нет ли таких симптомов, как храп с остановками дыхания во сне, приступы мышечной слабости или внезапного сердцебиения с потливостью и головной болью, необычные примеси в моче. Также важно выяснить, какие лекарственные средства и биодобавки он принимает.
В рамках первого этапа обследования при гипертонии проводятся следующие анализы:
- клинический анализ крови;
- общий анализ мочи, выявление микроальбумина в ее разовой и суточной порциях;
- биохимический анализ крови (уровень холестерина, липопротеинов для оценки риска атеросклероза, электролитов крови – калия, натрия, хлора, кальция, а также глюкозы и креатинина);
- определение уровня гликированного гемоглобина;
- определение концентрации гормонов – тироксина, трийодтиронина и тиреотропного гормона, антител к тиреопероксидазе и тиреоглобулину, альдостерона.
При подозрении на наследственную предрасположенность к заболеванию возможно определение полиморфизмов генов, ассоциированных с развитием артериальной гипертензии.
С целью уточнения факторов риска развития и выявления уже существующих сердечно-сосудистых патологий при гипертонии используются инструментальные методы диагностики:
- суточное мониторирование артериального давления;
- электрокардиографическое исследование;
- эхокардиография;
- холтеровское суточное мониторирование;
- дуплексное сканирование брахиоцефальных, почечных или подвздошно-бедренных артерий;
- ультразвуковое исследование почек и надпочечников;
- осмотр глазного дна.
При гипертонии важен контроль кровяного давления в домашних условиях с ведением дневника, в котором необходимо фиксировать все результаты измерений по времени, прием лекарственных средств и эпизоды стресса, способные спровоцировать подъем АД. При этом выполнять измерения нужно в положении сидя, после нескольких минут покоя, держа руку на одном уровне с сердцем.
Лечение
При умеренном и низком риске возникновения сердечно-сосудистых осложнений больному рекомендуется только изменение образа жизни, коррекция рациона, снижение веса, повышение физической активности и специальная гимнастика при гипертонии, отказ от вредных привычек на фоне регулярного измерения АД. Нередко этих мероприятий бывает достаточно для нормализации кровяного давления.
Диета при гипертонии предполагает ограничение поваренной соли, кофеина, острых, соленых, копченых и пряных блюд, продуктов с высоким содержанием жира, субпродуктов, кондитерских изделий с масляным кремом и алкогольных напитков. Допустимо употреблять вне обострения заболевания не более 5 г соли в день. Рекомендуемая суточная норма жидкости – 1-1,2 литра.
В случае безуспешного немедикаментозного лечения в течение нескольких месяцев, а также при высоком риске возникновения осложнений прибегают к гипотензивной терапии с применением лекарств от гипертонии, цель которой – снижение АД менее 140/90 мм. рт. ст. Для больных сахарным диабетом или лиц, уже страдающих патологиями сердечно-сосудистой системы, уровень целевого давления еще ниже – 130/80 мм. рт. ст.
Современное медикаментозное лечение гипертонии включает комбинацию двух и более препаратов из следующих групп:
- антагонисты кальция;
- ингибиторы ангиотензинпревращающего фермента;
- блокаторы к ангиотензину II;
- диуретики (мочегонные средства);
- b-адреноблокаторы;
- альфа-адреноблокаторы.
Подавляющее большинство из них выпускается в форме таблеток от гипертонии.