Чаще всего внезапная кардиальная смерть возникает за пределами лечебного учреждения, причем 80 % случаев — в общественных и рабочих местах, где нет возможности оказать экстренную реанимационную помощь [1, 2].
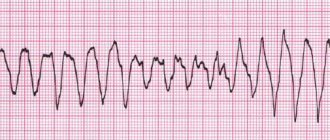
Вероятность выжить у больных с фибрилляцией желудочков, по современным литературным данным, снижается на 7–10 % в каждую последующую минуту. Первичные реанимационные мероприятия (ABC) не могут перевести у таких больных фибрилляцию в гемодинамически эффективные сокращения сердца без проведения электроимпульсной терапии (ЭИТ). Поэтому ранняя дефибрилляция в таких ситуациях — это шанс восстановить эффективный сердечный ритм, т.е. спасти жизнь пациента.
В последние годы среди экспертов все больше сторонников концепции ранней дефибрилляции с использованием автоматического внешнего дефибриллятора (АВД). Эта концепция подразумевает наличие в общественных местах (аэропорты, супермаркеты, учебные заведения и т.д.) АВД, что позволит даже неквалифицированному очевидцу событий помочь больному с внезапной остановкой сердца до прибытия бригады скорой медицинской помощи (СМП).
Хотелось бы напомнить читателю, что электроимпульсная терапия — процедура купирования нарушений ритма сердца (аритмий) посредством воздействия на миокард электрического разряда. Различают два вида ЭИТ: дефибрилляция (defibrillation) и синхронизированная электрокардиоверсия (synchronized electrical cardioversion, ЭКВ). Эти два вида ЭИТ существенно различаются механизмом нанесения электроразряда.
Дефибрилляция — воздействие импульса постоянного электрического тока с достаточной энергией для деполяризации миокарда, что позволяет водителю ритма I порядка возобновить контроль над сердечным ритмом. Дефибрилляция является одним из неотъемлемых компонентов реанимационных мероприятий и должна проводиться, при необходимости, средним медицинским персоналом.
Электрокардиоверсия — воздействие импульса постоянного электрического тока на миокард, синхронизированное с наименее уязвимой фазой электрической систолы желудочков. Электрокардиоверсия может быть плановой — восстановление ритма при стабильной гемодинамике, при подготовке пациента к процедуре, и экстренной — проводится при различных тахиаритмиях с нестабильной гемодинамикой.
Дефибрилляторы-кардиовертеры
Дефибриллятор (defibrillator) — прибор, генерирующий одиночный заряд постоянного электрического тока, который может быть пропущен через миокард с целью устранения фибрилляции желудочков.
Автоматический внешний дефибриллятор — это устройство, генерирующее одиночный заряд постоянного электрического тока, используется для проведения электрического импульса через грудную стенку к сердцу. АВД — это компьютер, который оценивает сердечный ритм пациента и принимает решение о необходимости ЭИТ. Специфичность в распознавании ритма, подлежащего ЭИТ, приближается к 100 %. В настоящее время АВД помогают неквалифицированному спасателю пройти через весь процесс реанимационных мероприятий — от оценки жизнеспособности пациента до проведения сердечнолегочной реанимации. Протокол работы АВД включает последовательность визуальных и голосовых подсказок, которые направлены помочь спасателю при проведении реанимации, а также имеют функцию записи хода событий, что позволяет впоследствии ретроспективно проанализировать использование аппарата. Эффективность АВД доказана и рекомендована к использованию ERC (2010) [4].
Имплантируемый дефибрилляторкардиовертер (ИДК) — это сверхмалого размера устройство, которое вживляется в тело человека, часто совмещено с кардиостимулятором. ИДК постоянно контролирует сердечный ритм больного и при выявлении жизнеопасных аритмий посредством дифференцированных электрических импульсов купирует их. Выбор электрического импульса устройством зависит от вида нарушения ритма. На анализ сердечного ритма и терапию у ИДК уходят секунды. Эффективность устройства подтверждена исследованиями SMASHVT [5], в США и Европе. ИДК способен значительно продлить жизнь пациентов с эпизодами гемодинамически неэффективных ритмов. Необходимость замены устройства раз в 5–8 лет (Gem III VR, Maximo VR).
Кардиовертер (cardioverter) — комплекс дефибриллятора и электронного устройствасинхронизатора, что дает возможность подать разряд в определенную фазу электрической систолы желудочков (как правило, через 20–30 мс после вершины зубца R). При устранении тахиаритмии существует опасность нанесения электроимпульса в наиболее уязвимую фазу сердечной деятельности (период реполяризации желудочков сердца на ЭКГ соответствует вершине зубца Р), что может вызвать фибрилляцию желудочков (ФЖ). С целью предупреждения ФЖ при лечении тахиаритмии используется кардиовертер.
Рекомендации по форме и энергии электрического разряда для дефибрилляции изложены в ERC (2005).
Во время процедуры
Медицинская сестра или техник разместят на поверхности вашей грудной клетки несколько электродов. Электроды при помощи проводов подсоединяются к медицинскому прибору, который называется дефибриллятор. Дефибриллятор регистрирует ритм сокращений вашего сердца и посылает электрические разряды в сердечную мышцу, чтобы восстановить нормальный ритм.
Перед подачей электрических разрядов медсестра введет вам внутривенный катетер, через который будут поступать лекарственные препараты, обладающие усыпляющим действием. Во время процедуры вы будете спать и не почувствуете боли. Через внутривенный катетер врач может также ввести лекарство для нормализации сердечного ритма.
После введения вам успокоительных средств сама процедура электрической кардиоверсии займет всего несколько минут.
Показания к электроимпульсной терапии
На догоспитальном этапе показаниями для проведения ЭИТ являются проведение сердечнолегочной реанимации (СЛР), нестабильная гемодинамика, нарастание явлений острой левожелудочковой недостаточности, синкопальное состояние, тяжелый ангинозный приступ при различного рода наджелудочковых и желудочковых тахиаритмиях (трепетание или мерцание предсердий, пароксизмальная суправентрикулярная тахикардия, желудочковая тахикардия). В условиях СМП основным показанием к проведению ЭИТ служит именно картина нестабильной гемодинамики или СЛР.
Успех ЭИТ
Эффективность ЭИТ во многом зависит от трансторакального импеданса (трансторакальное сопротивление). Обычно через сердце проходит 10–20 % энергии разряда, увеличение трансторакального импеданса приводит к снижению силы тока, достигающего миокард, что ухудшает эффективность ЭИТ. На трансторакальное сопротивление влияет размер грудной клетки и ее волосяной покров; размер и расположение электродов, сила их прижатия к грудной клетке; токопроводящий материал между электродами и кожей больного; количество наносимых разрядов; перенесенные ранее пациентом хирургические вмешательства на грудной клетке и ряд других факторов. Современные кардиовертеры имеют опцию автоматической компенсации трансторакального импеданса, что позволяет пропустить через сердце разряд, близкий к оптимальному.
Следует смазать электроды дефибриллятора специальным токопроводящим гелем или использовать специальные одноразовые электроды, это уменьшит сопротивление между электродами и кожными покровами пациента.
Электроды необходимо плотно прижимать к телу пациента с силой 10 кг, поскольку даже незначительная прослойка воздуха между ними и кожей — хороший изолятор, и это приведет к ожогам.
Разряд нужно наносить в фазу выдоха, легкие, заполненные воздухом, повышают сопротивление тканей грудной клетки.
ЭИТ у «мокрых» пациентов малоэффективна, так как вода на грудной клетке рассеивает заряд по поверхности и разряд тока распространится в поверхностных тканях, а следовательно, не достигнет миокарда.
Рациональное проведение электроимпульсной терапии
— Перед проведением ЭИТ всем больным с сохраненным сознанием необходимо обеспечить полноценное обезболивание. Проводятся ингаляции 100% увлажненным кислородом. В качестве премедикации назначают 0,1 мг фентанила, а пожилым или ослабленным пациентам 10–20 мг промедола.
— Медикаментозный сон осуществляют с помощью сибазона (седуксен, реланиум), 5 мг которого вводят в/в струйно медленно, а потом прибавляют по 2 мг каждые 1–2 мин к медикаментозному сну. Целесообразным является использования в/в наркоза пропофолом 2–2,5 мг/кг. В исключительных случаях, при отсутствии указанных препаратов, допустимо использование кетамина (0,5–1 мг/кг).
— До и после ЭИТ проводится регистрация ЭКГ в информативных для анализа ритма отведениях (ІІ, V1, по Лиану).
— Необходимую энергию разряда для купирования нарушения ритма выбирают в зависимости от вида аритмии: при наджелудочковых тахикардиях и трепетании предсердий — 50 Дж, при мерцании предсердий — 75 Дж, при желудочковой тахикардии — 100 Дж, при диагностике полиморфной желудочковой тахикардии или фибрилляции желудочков — 200 Дж.
— При неэффективности ЭИТ повторяют после введения антиаритмического препарата, показанного при данной аритмии.
— После проведения ЭИТ оценивают сердечный ритм. Если аритмия продолжается, то наносят второй разряд с более высоким уровнем энергии; если регистрируется фибрилляция желудочков, то производят дефибрилляцию; если регистрируется синусовый ритм, то записывают ЭКГ и госпитализируют больного в стационар.
Результаты
У большинства пациентов при помощи кардиоверсии удается добиться нормализации ритма сердечных сокращений. У некоторых пациентов рецидив аритмии происходит через несколько минут или дней после процедуры. В таких случаях при возможности процедуру повторяют для восстановления нормального ритма.
Чтобы сохранить сердечную деятельность в норме вам потребуется внести изменения в привычный образ жизни. Это необходимо для улучшения общего состояния здоровья и для профилактики или лечения патологических состояний, вызывающих аритмии. К ним относится, например, повышенное артериальное давление.
Ваш врач посоветует вам следующее:
- Исключите из рациона кофеин
- Употребляйте меньше поваренной соли (натрия). Это поможет снизить уровень артериального давления
- Уделяйте больше времени физической активности
- Если вы курите, то бросьте
- Если вы употребляете алкоголь, не пейте в день больше одной порции алкоголя, если вы женщина, и не больше двух, если вы мужчина.
- Употребляйте здоровую пищу, полезную для сердца, и поддерживайте свой вес в норме.
Показания к госпитализации
Все больные, которые перенесли клиническую смерть на догоспитальном этапе, должны быть экстренно госпитализированы после стабилизации гемодинамики. Госпитализация должна проводиться с обеспечением надежного венозного доступа, при обязательной возможности проведения ЭИТ в процессе транспортировки. Пациентов, перенесших клиническую смерть, передают дежурному реаниматологу «из рук в руки».
После процедуры
Электрическая кардиоверсия не требует дальнейшей госпитализации. Вы сможете уйти домой в тот же день. Около часа вы проведете в специальной палате, где персонал будет следить за вашим состоянием, чтобы не допустить возникновения осложнений.
Поскольку в ходе процедуры применяются седативные средства, ваше сознание будет оставаться замутненным. Вам понадобится сопровождающий, который сможет отвезти вас домой. Ваша реакция будет оставаться замедленной на протяжении нескольких часов после процедуры.
Даже если перед проведением кардиоверсии в вашем сердце не были обнаружены тромбы, после процедуры вам понадобится принимать препараты, разжижающие кровь. Это необходимо для профилактики формирования новых тромбов.
Техника безопасности
К работе с дефибрилляторомкардиовертером допускаются лица, изучившие правила по технике безопасности при работе с электронными медицинскими приборами. Помните, дефибриллятор — это прибор повышенной, а иногда и смертельной опасности! При ЭИТ важно не только помочь пациенту, но и обезопасить себя и окружающих. Разряд высвобождающейся электрической энергии может вызвать фатальные нарушения ритма у спасателя или у человека, по неосторожности прикоснувшегося к больному.
Необходимо:
— удалить из помещения всех посторонних (соседей, родственников и т.д.);
— вытереть насухо грудь пациента;
— убрать кислород из зоны дефибрилляции.
Запрещается:
— Держать оба электрода аппарата в одной руке!
— Набирать заряд дефибриллятора, если электроды не размещены на грудной клетке больного!
— Прямой или непрямой контакт с пациентом во время проведения ЭИТ!
Порядок работы с дефибриллятором
1. Включить дефибриллятор.
2. Нанести достаточное количество токопроводящего геля на электроды. При недостаточном количестве геля под электродами будут ожоги.
3. Выбрать необходимый уровень энергии.
4. Установить электроды: один — под правой ключицей с маркировкой Sternum, второй — над участком абсолютной сердечной тупости с маркировкой Apex; с силой (10 кг) придавить электроды к грудной клетке больного.
5. Подать команду «Набор энергии!».
6. Исключить возможность прикосновения к больному в момент нанесения разряда.
7. Подать громко команду «Разряд!». Выполнить разряд, нажав одновременно обе пусковые кнопки на электродах.
8. Проверить результат ЭИТ. Зарегистрировать ЭКГ.
9. При необходимости решить вопрос о повторном разряде.
Осложнения кардиоверсии включают в себя: фибрилляцию желудочков; аспирацию желудочного содержимого; ларингоспазм; гиповентиляцию; ожоги кожи; поражение медперсонала электрическим током.
Электроимпульсная терапия в лечении аритмии
Дефибрилляция и кардиоверсия являются видами электроимпульсной терапии. При всей своей схожести они имеют некоторые различия. Дефибрилляция — это процесс купирования фибрилляции желудочков с помощью нанесения электрического разряда, она является важнейшим реанимационным мероприятием. Кардиоверсия – способ лечения тахиаритмий, который основан на прекращении циркуляции возбуждения в миокарде путем нанесения электрического разряда в определенную фазу сердечного цикла. Кардиоверсия требует синхронизации – нанесения импульса в момент регистрации зубца R, так как в противном случае нанесение разряда в другую фазу сердечного цикла может привести к неэффективности процедуры и даже к развитию фибрилляции желудочков. Кардиоверсия бывает плановой, когда ритм восстанавливают при стабильных гемодинамических показателях при неэффективности других способов лечения, и экстренной – при пароксизмах с нестабильной гемодинамикой, при желудочковой тахикардии без пульса (в последнем случае она проводится без синхронизации и приравнивается к дефибрилляции).
Об электрических методах лечения аритмий известно еще с начала второй половины 18 века. Первый официально документированный случай применения электрических импульсов для оказания помощи при внезапной смерти относится к 1774 году, когда мистер Сквайерс (Squires), житель Лондона, попытался помочь упавшей с первого этажа трехлетней девочке, используя разряды электричества лейденских банок. На протяжении последующих нескольких дней у девочки наблюдался ступор, но приблизительно через неделю она уже была абсолютно здорова.
В последующем дефибрилляцию изучали Луиджи Гальвани, Чарльз Кайт, Джон Сноу, Жан-Луи Прево и Фредерик Бателли и другие ученые. В 1947 г. американский хирург Клод Бек провел успешную дефибрилляцию во время оперативного вмешательства на сердце у четырнадцатилетнего мальчика. Разработанный Клодом Беком дефибриллятор работал от переменного тока и позволял проводить только открытую дефибрилляцию.
Заложение научных основ для понимания ЭИТ, а также первые серьезные эксперименты в этой области были произведены Полом Золлом. Изучая кардиостимуляцию, он предположил, что применение сильного наружного электрического разряда может прерывать фибрилляцию желудочков, и уже в 1956 г. Золл совместно со своими коллегами провел первую клиническую демонстрацию успешной трансторакальной дефибрилляции. В своих исследованиях он использовал собственноручно сконструированный дефибриллятор, который генерировал переменный ток. В 1960 г. Бернард Лаун разработал свой первый дефибриллятор постоянного тока. Этот дефибриллятор стал первым в линии современных приборов подобного типа. Лауном же был предложен и метод кардиоверсии – использование синхронизированных с сердечным циклом электрических разрядов для лечения тахиаритмий.
Подготовка к плановой ЭИТ
- При длительности ФП более 48 часов и отсутствии адекватной антикоагулянтной терапии в течение последних 3 недель, перед восстановление синусового ритма с помощью ЭКВ, для исключения внутрипредсердного тромбоза необходимо предварительное проведение чреспищеводной эхокардиографии.
- Всем больным воздержаться от приема пищи в течение 6-8 ч.
- Отмена сердечных гликозидов за 3–4 дня до процедуры
- Нормализация электролитного баланса (проведение ЭИТ при гипокалиемии менее эффективно и чаще осложняется фибрилляцией желудочков)
Методы ЭИТ
Наружная ЭИТ – основной метод. Оба электрода накладывают на грудную клетку таким образом, чтобы сердце было охвачено электрическим полем разряда конденсатора. Рекомендациями ERC и AHA установлены рекомендуемые величины энергии для первого разряда при проведении дефибрилляции. Они составляют (для взрослых): при использовании монополярного импульса – 360 Дж, при использовании биполярного импульса – 120-150 Дж., у детей применяют разряды из расчёта 2 Дж/кг массы тела. При проведении дефибрилляции сейчас используется преимущественно переднее или стандартное расположение электродов, электроды обязательно смазывают специальным токопроводящим гелем, причем следует следить, чтобы он не растекался по поверхности грудной клетки между электродами. Допускается использование салфеток, смоченных физиологическим раствором. При проведении процедуры один электрод с маркировкой «Apex», или красного цвета (положительный заряд), располагают точно над верхушкой сердца или ниже левого соска; другой электрод с маркировкой «Sternum», или черного цвета (отрицательный заряд), располагают сразу под правой ключицей. Используют также переднезаднее расположение электродов – одна пластина электрода находится в правой подлопаточной области, другая спереди над левым предсердием. Существует еще и задне-правое подлопаточное расположение электродов. Выбор расположения электродов производят в зависимости от конкретной ситуации; не доказана польза или вред какого-либо из описанных расположений.
Перед проведением разряда убеждаются, что никто не прикасается к больному или к кровати, на которой он лежит. Современная контрольно-диагностическая аппаратура защищена от импульсов дефибриллятора. В момент нанесения разряда изменяются показания монитора и отмечается реакция пациента – сокращение мышц, вздрагивание, иногда вскрик. Категорически запрещается прикасаться к больному или к контактирующим с ним предметам в момент нанесения разряда, так как это опасно для персонала. После произведенного разряда оценивают показания монитора и при необходимости решают вопрос о повторном разряде.
Если пациент находится в сознании, то обязательно проведение общей анестезии. Задачи общей анестезии при кардиоверсии: обеспечить выключение сознания на короткий промежуток времени и обеспечить амнезию на период проведения манипуляции. Как правило, ограничиваются использованием короткодействующих гипнотиков в небольших дозах, вводимых внутривенно быстро (тиопентал 100-250 мг либо пропофол 50-100 мг).
Внутренняя ЭИТ – электроды прикладывают непосредственно к сердцу. При этом требуется значительно меньшая величина разряда (для взрослого пациента около 500 В или 12,5–25 Дж).
Чреспищеводная ЭИТ – один из электродов вводят в пищевод до уровня предсердий, другой располагают в прекардиальной области. Энергия разряда 12–25 Дж. Чреспищеводная ЭИТ показана при тяжело протекающих наджелудочковых тахиаритмиях, устойчивых к трансторакальным разрядам, а также для подавления тяжёлых желудочковых тахиаритмий разрядами малой энергии.
Трансвенозная внутрисердечная ЭИТ с помощью многополюсного электрода, который устанавливают в правый желудочек, применяется в палатах интенсивной терапии при рецидивирующих желудочковых тахикардиях. Энергия разряда при эндокардиальной ЭИТ варьирует от 2,5 до 40 Дж. Для купирования фибрилляции предсердий также может применять внутрисердечную ЭИТ, которая может быть двух видов: высокой и низкой энергией. При использовании высокой энергии (200–400 Дж) один электрод располагают в правом предсердии, другой на поверхности тела. Эффективность до 100%. При применении низкой энергии 2–4,5Дж один электрод располагают в правом предсердии, другой в коронарном синусе.
Осложнения кардиоверсии
ЭКВ может осложниться тромбоэмболиями и аритмиями, кроме того, могут наблюдаться осложнения общей анестезии. Частота тромбоэмболий после дефибрилляции составляет 1-2%. Ее можно снизить с помощью адекватной антикоагуляции перед плановой кардиоверсией или путем исключения тромбоза левого предсердия. Частым осложнением являются ожоги кожи. У больных с дисфункцией синусового узла, особенно у пожилых людей с органическим заболеванием сердца, может развиться длительная остановка синусового узла. Опасные аритмии, такие как желудочковая тахикардия и фибрилляция желудочков, могут наблюдаться при наличии гипокалиемии, интоксикации сердечными гликозидами или неадекватной синхронизации. Применение наркоза может сопровождаться гипоксией или гиповентиляцией, однако артериальная гипотония и отек легких встречаются редко.
Электрическая кардиоверсия у больных с имплантированными водителями ритма сердца и дефибриллятором
Понятно, что наличие подобного устройства у больного несколько изменяет технику процедуры, но отнюдь не является противопоказанием к проведению наружной дефибрилляции. Если у пациента имплантирован кардиостимулятор-кардиовертер, то следует немного изменить положение электродов. Электрод для проведения наружной кардиоверсии должен находиться на расстоянии более 6-8 см от места имплантации водителя ритма или кардиовертера-дефибриллятора. Рекомендуется передне-заднее наложение электродов. Предпочтительно использование двухфазного дефибриллятора, так как в этом случае для купирования ФП требуется разряд меньшей энергии. У пейсмейкер-зависимых пациентов необходимо учитывать возможное возрастание порога стимуляции. Такие пациенты должны находиться под тщательным наблюдением. После кардиоверсии следует проверить имплантированное устройство с помощью наружного программатора.
Рецидив аритмии после электрической кардиоверсии
Факторы, предрасполагающие к рецидивированию ФП, включают в себя возраст, длительность ФП перед кардиоверсией, число предыдущих рецидивов, увеличение размеров левого предсердия или снижение его функции, наличие ишемической болезни сердца, заболевания легких или митрального порока сердца. Предсердная экстрасистолия с изменяющимися интервалами сцепления и так называемые ранние экстрасистолы “Р” на “Т”, синусовая тахикардия, нарушения внутрипредсердной и межпредсердной проводимости, также повышают риск рецидива ФП. Антиаритмики, назначенные перед кардиоверсией, увеличивают вероятность восстановления синусового ритма и снижают риск немедленных и ранних рецидивов. Для профилактики поздних рецидивов необходим постоянный длительный прием антиаритмических препаратов. Наиболее действенным средством такой профилактики является амиодарон, превосходящий по своей эффективности все другие средства антиаритмической терапии. 69% больных сохраняют синусовый ритм в течение года применения амиодарона. Для соталола и пропафенона этот показатель составляет 39%. Некоторые пациенты, у которых эпизоды ФП, протекают с выраженной клинической симптоматикой, но возобновляются не часто (1-2 раза в год), предпочитают повторные кардиоверсии длительной противорецидивной антиаритмической терапии или лечению, направленному на снижение ЧСС в условиях сохраняющейся аритмии.
Автоматические наружные дефибрилляторы и концепция ранней дефибрилляции
В связи с этим в последнее время среди специалистов все большую популярность приобретает концепция ранней дефибрилляции с использованием «общедоступного дефибриллятора-монитора». Согласно этой концепции, должны стать общедоступными автоматические дефибрилляторы, позволяющие даже неквалифицированному пользователю оказать первую помощь больному с остановкой сердца до приезда бригады медиков. Уже опубликовано несколько сообщений о случаях успешной дефибрилляции в аэропортах. В двух аэропортах Чикаго автоматические дефибрилляторы размещены вдоль всего терминала и в отделе розыска багажа. Весь персонал аэропорта, в том числе и охрана, обучены пользоваться дефибрилляторами и имеют соответствующие сертификаты. В результате такой организации помощи выжили 69% пассажиров, у которых в аэропорту произошла остановка сердца в результате фибрилляции желудочков. Таким образом, только ранняя дефибрилляция является в этих ситуациях единственным шансом восстановить гемодинамически эффективные сердечные сокращения и спасти пациента.
Выбор аппарата для ЭИТ
Широкий ассортимент и разница в цене делают выбор аппарата для ЭИТ непростой задачей. Прежде всего необходимо определиться, кто будет использовать данное устройство: фельдшер, спасатель МЧС или врач. АВД — необходимый инструмент для проведения качественной СЛР, не требующий длительного обучения персонала. Цена определяется качеством электронных компонентов и аккумуляторных батарей. Профессиональные дефибрилляторыкардиовертеры — это многофункциональные аппараты, которые оснащены монитором ЭКГ, имеют встроенный термопринтер, модуль внешней кардиостимуляции, пульсоксиметр для определения сатурации SpO2.
Необходимо уточнить о наличии детских электродов. Помнить, что современные аппараты для ЭИТ генерируют двухфазную форму импульса, а монофазные дефибрилляторы с 2005 года не выпускаются.
Противопоказаний к применению экстренной кардиоверсии при критическом состоянии пациента не существует.