Пневмония — симптомы и лечение
Какой врач лечит заболевание
Пневмонию лечит терапевт или пульмонолог.
Когда обратиться к врачу
К врачу следует обратиться при появлении проблем с дыханием, болях в груди, постоянной лихорадке (свыше 38 °C) и кашля, особенно с мокротой.
Показания при заболевании
Лечение пациентов с ВП является комплексным и основывается на нескольких базовых принципах:
- назначение антимикробных препаратов;
- адекватная респираторная поддержка при необходимости;
- использование неантибактериальных лекарственных средств (только в случае появления показаний);
- профилактика осложнений.
Чрезвычайно важным является своевременное обнаружение и лечение декомпенсации или обострения сопутствующих заболеваний, так как их наличие/тяжесть может кардинальным образом влиять на течение пневмонии.[10]
Антимикробные препараты
Важно! Антибактериальная терапия (АБТ) может быть назначена только врачом, в противном случае резко возрастает риск лекарственной устойчивости (резистентности) микроорганизмов.
Основные группы антимикробных препаратов, используемых при лечении пневмонии:
- бета-лактамные антибиотики (пенициллины и цефалоспорины);
- макролиды;
- респираторные фторхинолоны.
В некоторых случаях при наличии особых показаний могут быть использованы препараты других групп (тетрациклины, аминогликозиды, линкозамиды, ванкомицин, линезолид).
При вирусных пневмониях (как правило, ассоциированных с вирусом гриппа) наибольшее значение имеют ингибиторы нейраминидазы (оселтамивир и занамивир), которые обладают высокой активностью в отношении вирусов гриппа А и Б.
При лечении амбулаторных пациентов предпочтение отдают пероральным антибиотикам (обычно в таблетированной форме). При лечении пациентов в стационаре используют ступенчатый подход: начинают с парентерального введения антибиотиков (предпочтителен внутривенный путь), в дальнейшем по мере клинической стабилизации пациента переводят на пероральный приём (таблетки).
Длительность антимикробной терапии нетяжёлой ВП определяется индивидуально, при тяжёлой ВП неуточнённой этиологии — продолжается как минимум 10 дней. Осуществление более длительных курсов АБТ (от 14 до 21 дней) рекомендовано только при развитии осложнений болезни, наличии очагов воспаления за пределами лёгочной ткани, инфицировании S.aureus, Legionella spp., неферментирующими микроорганизмами (P.aeruginosa).
В клинической практике очень важным является решение о возможности прекращения АМТ в нужный момент. Для этого разработаны критерии достаточности:
- стойкое снижение температуры тела < 37,2ºС в течение не менее 48 часов;
- отсутствие проявлений интоксикационного синдрома;
- нормализация частоты дыхания (< 20/мин);
- отсутствие гнойной мокроты;
- снижение количества лейкоцитов в крови (< 10·109/л), нейтрофилов (< 80 %), юных форм (< 6 %);
- отсутствие отрицательной динамики на рентгенограмме.[3]
Респираторная поддержка
Острая дыхательная недостаточность (ОДН) является ведущей причиной смерти пациентов с ВП, поэтому адекватная респираторная поддержка — важнейший компонент лечения таких пациентов (конечно же, в совокупности с системной антибиотикотерапией). Респираторная поддержка показана всем пациентам с ВП при РаО2 < 55 мм рт.ст. или SрO2 < 88 % (при дыхании воздухом).[4]
Кислородотерапия проводится в случае умеренной нехватки кислорода в крови при помощи простой носовой маски или маски с расходным мешком.
Искусственная вентиляция лёгких (ИВЛ) используется в том случае, если даже при ингаляциях кислородом целевой уровень насыщения крови кислородом не достигается.
Показания к ИВЛ при ОДН на фоне ВП:
- абсолютные: остановка дыхания, нарушение сознания (сопор, кома), психомоторное возбуждение, нестабильная гемодинамика (АД сист < 70 мм рт.ст., ЧСС < 50/мин);
- относительные: ЧДД >35/мин РаО2/FiО2 < 150 мм рт.ст., повышение РаСО2 > 20 % от исходного уровня, нарушение сознания.
Неантибактериальная терапия
Представлена тремя основными классами препаратов:
- системные глюкокортикостероиды (ГКС);
- внутривенные иммуноглобулины (ИГ);
- некоторые иммуностимуляторы.
Глюкокортикостероиды
Вопрос о назначении ГКС рассматривается в первую очередь при тяжёлой ВП, которая осложнена септическим шоком. ГКС способствуют ограничению разрушающего влияния системного воспаления с помощью различных геномных и негеномных эффектов.
Иммуноглобулины
Применение ИГ при терапии инфекций, осложнённых сепсисом, основано на разнообразных эффектах: от нейтрализации бактериальных токсинов до восстановления реактивности клеток при феномене «иммунного паралича».
В лечении сепсиса наиболее эффективны поликлональные ИГ, которые по сравнению с плацебо снижают относительный риск смерти. Рутинное применение внутривенных ИГ пациентами с тяжёлой ВП, осложнённой сепсисом нецелесообразно.
Иммуностимуляторы
Интерес к этим препаратам связан с их способностью усиливать фагоцитоз, образование и созревание нейтрофилов. Однако в связи с отсутствием убедительной доказательной базы на текущий момент они практически не используются в рутинной практике.
Противопоказания при заболевании
При пневмонии крайне не рекомендуется заниматься самолечением, особенно с использованием антибиотиков. В настоящий момент существует много групп антибактериальных препаратов, для подбора адекватной терапии врач задаст несколько вопросов об истории заболевания, лекарственной непереносимости, предыдущем использовании антибиотиков и о том, какие ещё препараты пациент принимает регулярно. В остром периоде заболевания рекомендовано воздержаться от активного использования физиотерапевтических методов лечения, особенно связанных с нагреванием тканей.
Внебольничная пневмония
К Фариду Фирудиновичу, как к ЛОРу-хирургу, мне посоветовала обратиться ЛОР-врач из частной клиники в Видном, рекомендовав его как доктора с руками от Бога. Я искала врача для операции по исправлению перегородки носа (септопластике). Мучилась 20 лет. В районных поликлинике и больнице мне говорили, что ничего серьезного не видят на рентгене придаточных пазух, и править — только портить. А я не дышу нормально ни сама, ни на гормональных спреях, голова болит постоянно. Сухость, течь из носа, храп. Антигистаминные тоже не помогали. Случайно совпало, сделали с мужем КТ челюстей для стоматолога, а там — перегородка как на ладони. И она выглядит ужасно. Специально сравнила с КТ мужа (фото в двух проекциях до операции прилагаю к отзыву). Пошла в частную клинику, которой доверяю. Естественно, с таким искривлением и нижними раковинами — только править. В итоге приехала в клинику «Синай» на консультацию к Ф. Ф. Курбанову, прихватив с собой КТ уже именно пазух. А на нем видно еще и то, что от кривизны перегородки в правой пазухе начали прорастать полипы, и в обеих пазухах какая-то отечность (помню названия). В общем, я вовремя пришла. Доктор мне все это рассказал, показал, объяснил. Уверенный в своих знаниях профессионал — это очень важно. Я почувствовала, что доверяю ему. Страшно было, конечно, в интернете чего только не прочитала за эти годы. Но вот врач уверен, и я уверена. Боялась, что могут быть осложнения, перфорация, например. Там же все так мелко и хрупко! Но по ОМС уже не хотелось идти, раз они не видели очевидного, что могут на операции натворить — одному Богу известно. На КТ они меня не отправили, чтобы уточнить диагноз, визуально тоже не видели проблемы. А Фарид Фирудинович и без КТ увидел достаточно, программа с КТ долго грузилась, а он мне уже рассказывал что видит: начала деформироваться (втягиваться) левая барабанная перепонка, например. Ну и вся остальная/основная картина. В общем, обсудили дату, сдала все анализы и приехала на операцию через две недели. Общий наркоз, хорошие анестезиолог (ему отдельная благодарность, к сожалению, забыла фамилию) и ассистент, и я через час уже в палате, отхожу ото сна с повязкой на носу. Через пару часов пришёл доктор, подбодрил, рассказал как дела и что дальше будет. Все время мы были на связи, что тоже немаловажно. Ночь была тяжелая, спать трудно, когда нос забит тампонами, но все позади, через неделю сняли швы. И я дышу наконец-то! Сама, без капель, таблеток и головной боли. Еще побаливает нос, но это уже такие мелочи, с каждым днем я все больше ощущаю себя человеком. Пишу спустя месяц после операции. И дальше будет только лучше! Я выражаю огромную благодарность Курбанову Фариду Фирудиновичу за его профессионализм, опыт и человеческое отношение. Спасибо! Я рекомендую всем, кто никак не решится на подобный шаг, не откладывать. Качество жизни — это очень важно. Также, хочу поблагодарить персонал клиники за заботу!
Понравилось: Профессионализм, опыт, человеческое отношение.
Не понравилось: В самой клинике «Синай» немного с общей административной организацией тяжеловато, но профессионализм врачей перекрывает этот недостаток.
Образ жизни и домашние средства
Эти советы помогут вам быстрее восстановиться и снизить риск осложнений:
Уделите отдыху больше времени. Не возвращайтесь на учебу или на работу, пока температура не станет нормальной и не прекратится кашель с мокротой. Будьте осторожны, даже когда вы начинаете чувствовать себя лучше: поскольку пневмония может рецидивировать, лучше не возвращаться к повседневной работе, до полного восстановления. Во всех действиях советуйтесь с лечащим врачом.
Пейте много жидкости, особенно воды.
Принимайте препараты, как это предписано лечащим врачом. До полного выздоровления.
Прогноз
Летальность больных тяжёлой внебольничной пневмонией, госпитализированных в ОРИТ, высокая и составляет от 22 до 54%. Неблагоприятный прогноз может быть при таких факторах:
- проведение ИВЛ
- возраст больного 70 лет и старше
- бактериемия
- двусторонняя локализация пневмонии
- потребность в инотропной поддержке
- сепсис
- инфекция Р. aeruginosa
- неэффективность стартовой (начальной) антибиотикотерапии
Уровень смертельных исходов высокий, если внебольничная пневмония спровоцирована Legionella spp., S. pneumoniae, P. aeruginosa или Klebsiella pneumoniae.
Лабораторно-инструментальная диагностика
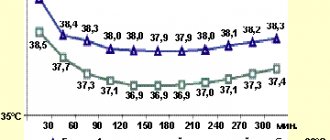
Лейкопения ниже 3х109/л или лейкоцитоз выше 25х109/л считается неблагоприятным прогностическим признаком септических осложнений.
В анализе крови пациента возможны следующие изменения:
- Лейкоцитоз или лейкопения
- Нейтрофильный сдвиг лейкоцитарной формулы
- Повышение СОЭ
- Повышение острофазовых реактантов (СРБ, фибриноген, прокальцитониновый тест). Прочие изменения в биохимическом анализе крови могут свидетельствовать о декомпенсации со стороны других органов и систем
Определение газов артериальной крови/пульсоксиметрия проводится пациентам с признаками дыхательной недостаточности, массивным выпотом, развитием ВП на фоне хронической обструктивной болезни легких (ХОБЛ). Снижение PaO2 ниже 60 мм рт. ст. является неблагоприятным прогностическим признаком и указывает на необходимость помещения пациента в отделение интенсивной терапии (ОИТ).
Проводят бактериоскопию мокроты пациента для выявления возбудителя, посев мокроты на питательные среды с определением чувствительности к антибиотикам. Для тяжелых пациентов рекомендован забор венозной крови для посева гемокультур (2 образца крови из 2 разных вен, объем образцов — не менее 10 мл), ПЦР-исследование, серологическая диагностика для выявления респираторных вирусов, атипичных возбудителей бактериальной пневмонии.
При рентгенологическом исследовании легких обычно выявляют очагово-инфильтративные изменения и плевральный выпот. КТ органов грудной клетки может быть целесообразной альтернативой рентгенографии в ряде ситуаций:
- При наличии очевидной клинической симптоматики пневомнии и отсутствии изменений на рентгенограмме
- В случаях, когда при обследовании больного с предполагаемой пневмонией выявлены нетипичные изменения (обтурационный ателектаз, инфаркт легкого при ТЭЛА, абсцесс легкого и пр.)
- Рецидивирующая пневмония, при которой инфильтративные изменения возникают в одной и той же доле (сегменте), или затяжная пневмония, при которой длительность существования инфильтративных изменений в легочной ткани превышает 4 недели
Фиброоптическую бронхоскопию с количественной оценкой микробной обсемененности полученного материала или другую инвазивную диагностику (транстрахеальная аспирация, трансторакальная биопсия) проводят при подозрении на туберкулез легких при отсутствии продуктивного кашля, а также при обструкции бронха бронхогенной карциномой или инородным телом
Если у пациента имеется плевральный выпот и есть условия для безопасного проведения плевральной пункции, необходимо проводить исследование плевральной жидкости: подсчет лейкоцитов с лейкоцитарной формулой; определение рН, активности лактатдегидрогеназы, содержания белка; окрашивание мазков по Граму; посев с целью выявления аэробов, анаэробов и микобактерий.
Классификация
На сегодня пневмонии классифицируют по условиям зарождения болезни:
- внебольничная пневмония (которой человек заразился не в больнице, а дома, на улице и пр.)
- госпитальная/нозокомиальная
- пневмония у лиц с иммунодефицитными состояниями
- аспирационная
По тяжести внебольничную группу пневмоний делят на 3 группы:
— нет необходимости в госпитализации (смертность на уровне от 1% до 5%)
— при которых необходима госпитализация больных в стационар (смертность на уровне 12%)
— при которых необходима госпитализация больных в ОРИТ (смертность на уровне 40%)
Тяжелая внебольничная пневмония — пневмония, которая имеет высокий рикс смерти в исходе и требует помещения больного в ОРИТ. Если у человека есть тяжелый сепсис или септический шок, дыхательная недостаточность и распространённость лёгочных инфильтратов согласно проведенному рентген-исследованию, то речь идет именно о тяжелой внебольничной пневмонии.