Заподозрить воспаление легких можно по характерным симптомам – высокой температуре тела в сочетании с сильным кашлем. Однако так бывает не всегда. В некоторых случаях температура не поднимается, но человек продолжает кашлять. Это может ввести в заблуждение больного и он откладывает визит к врачу. В результате теряется драгоценное время. При обращении в Юсуповскую больницу пациенту сразу назначают обследование, благодаря которому удается точно поставить диагноз и начать лечение вовремя.
Причины пневмонии
Практически всегда воспалительную реакцию в легочной ткани вызывает инфекция. Пневмонию могут инициировать многие микроорганизмы – бактерии (чаще всего), вирусы, грибы и даже некоторые виды простейших. В подавляющем большинстве случаев причиной пневмонии становятся:
- streptococcus pneumoniae- пневмококк;
- хламидии;
- haemophilus influenzae- гемофильная палочка;
- респираторно-синцитиальный вирус- наиболее частая причина вирусных пневмоний
- другие типы стрептококков;
- стафилококки;
- микоплазмы.
Иногда пневмония также может носить неинфекционный характер и быть вызванной:
- токсическими поражениями легочной ткани;
- аллергическими реакциями;
- аутоиммунными заболеваниями;
- воздействиями экстремальных температур;
- проникающей радиацией (онкобольные, проходившие курс лучевой терапии легких).
SOS: опасность заразиться пневмонией
Болезнь передается воздушно-капельным путем, особенно если организм ослаблен и иммунитет низкий. Возбудителями могут стать стафилококк, кишечная палочка, стрептококк, гемофильная палочка. Она развивается, если назначено неправильное лечение бронхита или гриппа, а также любого другого респираторного заболевания, в том числе обычного ОРЗ.
За последнее время болезнь адаптировалась и не всегда сразу дает о себе знать. Нередко признаком становится просто общая усталость и сонливость, а также боль в груди без характерного кашля и повышенной температуры.
Необходимо настроиться, что даже при таком диагнозе госпитализация обязательна. Лечение пневмонии в домашних условиях приведет к более серьезным осложнениям. Помимо этого, болезнь заразна и, находясь дома, пациент несет угрозу окружающим.
Важно понять, что опасно не столько заболевание, сколько последствия пневмонии. Поэтому главное — не запустить и вовремя остановить ход ее развития.
В худших случаях она приведет к гангрене или отеку легких, сепсису, менингиту, абсцессу. В самых сложных случаях пациенту без лечения грозит летальный исход.
Факторы риска
Предрасполагающими факторами для возникновения воспаления в легочной ткани являются:
- хронические заболевания эндокринной, сердечно-сосудистой и дыхательной системы;
- нарушения работы иммунитета;
- вредные привычки (в первую очередь, курение);
- пороки развития дыхательной системы;
- малоподвижный образ жизни.
Тяжелые случаи заболевания особенно часто возникают у пожилых людей в возрасте старше 65 лет. Также крайне опасны пневмонии у новорожденных и детей младшего школьного возраста. Именно на эти категории больных приходится подавляющее большинство летальных исходов.
Симптоматика пневмонии у детей
В раннем детском возрасте ход развития пневмонии отличается. Вид лечения тоже. Возникает она не только вследствие переохлаждения организма, но и из-за пороков развития, попадания в дыхательные пути инородного предмета, частой аспирации при срыгивании. Стоит обратиться к специалисту, когда вы заметили такие признаки, как:
- повышенную утомляемость у ребенка;
- сонливость и апатию;
- отсутствие аппетита;
- учащенное дыхание;
- беспричинный частый плач.
В возрасте от семи лет и старше симптомы пневмонии сходны со взрослыми и характеризуются высокой температурой, слабостью, сильным потоотделением.
Типы пневмонии
По распространенности процесса воспаление легких может быть:
- очаговым, поражая лишь небольшой участок;
- сегментарным, с распространением на один или несколько сегментов легкого;
- долевым, занимая долю легкого целиком;
- тотальным, с поражением всего легкого.
Заболевание имеет классификацию по причинам возникновения:
- бактериальная пневмония;
- вирусная пневмония;
- микопневмония;
- смешанные типы, при которых к воспалению легочных тканей приводит массированное инфицирование разными микроорганизмами.
Кроме того, выделяют одностороннюю (с поражением одного легкого) и двустороннюю пневмонию (с поражением обоих легких). По длительности протекания выделяют острую форму, продолжительностью до 3-х недель, и подострую форму, продолжительностью от 3 до 6 недель. Наконец, в зависимости от выраженности симптомов, пневмония может быть легкой, средней и тяжелой степени, а также иметь или не иметь осложнения (в первую очередь, в виде сердечной и/или дыхательной недостаточности).
Симптомы у лежачих больных
Лежачие пациенты входят в группу повышенного риска, так как их иммунитет снижен, а также затруднено отхождение мокроты. Очень часто именно у таких больных развивается скрытая форма заболевания, при которой отсутствует не только гипертермия, но и кашель.
Нарушения в работе легких, застой мокроты, ограничение подвижности, стаз крови в сосудах – все это благодатная почва для размножения микробной флоры.
Чтобы вовремя выявить болезнь, нужно обращать внимание на следующие симптомы:
- Появление необычного румянца на щеках.
- Усиление потливости, которая приводит к необходимости более частой смены одежды.
- Отказ от еды, но усиленная потребность в жидкости.
- Безразличие к окружающему миру.
При обнаружении подобных симптомов, необходимо сообщить об этом доктору.
Признаки пневмонии
Для стандартной клинической картины воспаления легких характерны симптомы:
- Внезапное начало.
- Резкий подъем температуры тела более 38 0С.
- Быстрое появление кашля с выделением мокроты.
Так начинаются практически все бактериальные и вирусные пневмонии, включая и наиболее частые варианты, вызванные пневмококком. По мере развития заболевания к проявлениям присоединяются одышка и болезненные, чаще колющие, ощущения в грудной клетке. Такая симптоматика может сохраняться у больного до 2 недель.
Современная клиническая картина внебольничной пневмонии может широко варьировать, быть «стертой» из-за бесконтрольного применения антибактериальных препаратов. Имеет симптомы респираторных инфекций:
- самочувствие будет ухудшаться на протяжении нескольких дней;
- сухой кашель практически без мокроты;
- головные боли;
- повышенная слабость и быстрая утомляемость;
- болезненность мышц;
- боль и першение в горле.
Симптомы коронавируса COVID-19
Коронавирус
COVID-19
14067 27 Января
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.Определение
Вирус SARS-CoV-2 распространяется в микроскопических частицах жидкости, выделяемых больным человеком во время кашля, чихания, разговора, пения или тяжелого дыхания и попадает на слизистые носа, рта, либо глаз другого человека.
Кроме того, вирус может также распространяться контактно-бытовым путем, когда частицы с вирусом, находящиеся на поверхностях или предметах, через руки попадают на слизистые респираторного тракта.
Передача инфекции аэрозольным путем происходит в закрытых, переполненных и плохо вентилируемых помещениях.
Воздушно-пылевой (аэрозольный) путь передачи реализуется за счет распространения взвешенных в воздухе аэрозолей (ядер капель), размер которых <5 мкм. Аэрозоли за счет своего малого размера могут переноситься на бОльшие расстояния и оставаться в воздухе в течение нескольких часов. Необходимо помнить, что аэрозоль-продуцирующие аппараты (небулайзеры, галокамера и т.д.) запрещены к применению в учреждениях здравоохранения в период пандемии COVID-19.
Симптомы COVID-19 легкой формы
Наиболее распространенные симптомы
- Основной симптом (80-90%) — любое (даже субфебрильное — 37-37,5°С) повышение температуры тела.
- Кашель сухой или с небольшим количеством мокроты (60-80%).
- Повышенная утомляемость (40-50%).
Менее распространенные симптомы
- Внезапная потеря обоняния и/или вкуса (60-80%).
- Заложенность носа или умеренная ринорея (5%).
- Конъюнктивит или покраснение глаз (1-2%).
- Боль в горле (14%).
- Головные боли, головокружение (8-14%). Сразу по окончании инкубационного периода могут проявляться мигрени различной степени выраженности.
- Боли в суставах и мышцах (11-15%).
- Высыпания на коже (8%).
- Диарея, тошнота, рвота (до 20%).
- Озноб (11-13%).
Те, кто перенес заражение COVID-19 в легкой форме, сравнивают ощущения с протеканием обычного респираторного заболевания.
Симптомы COVID-19 при тяжелой и средней тяжести форме заболевания
Наиболее распространенные симптомы
- Одышка, учащенное дыхание (55%).
- Усиление кашля, появление мокроты (30-35%).
- Кровохарканье (5%).
- Потеря аппетита (20%).
- Спутанность сознания (9%).
- Ощущение сдавления и заложенности в грудной клетке (> 20%).
- Температура тела выше 38°С (80%) более 5 дней.
- Насыщение крови кислородом по данным пульсоксиметрии (SpO2) ≤ 95% (до 20%).
Менее распространенные симптомы
- тахикардия,
- дефицит витамина D,
- раздражительность,
- судороги,
- тревожность,
- угнетенное состояние,
- нарушения сна.
Важно! Симптомы могут не обнаруживаться во время инкубационного периода COVID-19 или проявляться в любой комбинации (например, без температуры). Точный диагноз устанавливает врач по результатам обследований.
У пациентов старше 65 лет может наблюдаться атипичная картина заболевания, которая включают делирий (помутнение сознания), нарушения речи, двигательные расстройства, а также более тяжелые и редкие неврологические осложнения – инсульт, воспалительное поражение мозга и другие.
Большинство (около 80%) пациентов, у которых появляются симптомы заболевания, выздоравливают без госпитализации. Примерно у 15% пациентов развивается серьезная форма заболевания, при которой необходима кислородотерапия, а у 5% – крайне тяжелая форма, требующая лечения в условиях отделения интенсивной терапии.
Отличия новой коронавирусной болезни COVID-19 от ОРВИ и гриппа
COVID-19 тоже относится к ОРВИ – острым респираторным вирусным инфекциям, характеризующимся сходными симптомами: кашель, насморк, повышение температуры, головная боль, першение и боли в горле. Наиболее четко выраженную клиническую картину вызывают вирусы гриппа, парагриппа, аденовирусы. Коронавирус может протекать в более тяжелой форме, нежели другие ОРВИ, приводя к осложнениям и даже летальному исходу. Именно поэтому крайне важно отличать новый тип коронавируса от относительно безобидной простуды.
В чем отличие коронавируса от ОРВИ
- Более длительный инкубационный период. Для ОРВИ хватает 2-3 дней, чтобы перейти в острую фазу, коронавирусу же требуется до 2 недель.
- В отличие от других острых респираторных заболеваний при коронавирусе наблюдается невысокая 37-37,5°С температура тела, которая может держаться относительно долго (до 7 дней).
- Кашель при заражении коронавирусом часто бывает длительным, сухим, мучительным и может сопровождаться болью в груди.
- Коронавирусная инфекция может вызывать расстройство пищеварения (диарею, тошноту, рвоту), при ОРВИ у взрослых такие явления встречается редко.
- ОРВИ обычно вылечивается за 7-10 дней, а COVID-19 на 7-8-й день у определенного процента людей может переходить на следующую стадию, когда появляется одышка и дыхательная недостаточность.
Точно назвать тип возбудителя и установить заболевание (коронавирус, ОРВИ, грипп) поможет только лабораторный тест.
В чем отличие коронавируса от гриппа
Надо отметить, что COVID-19 и грипп имеют много общего:
- передаются воздушно-капельным и контактным путем;
- могут проявляться ломотой в суставах, головной болью, сильной слабостью и общим ощущением разбитости;
- могут возникать кишечные расстройства.
Основные различия:
- Грипп начинается остро с повышения температуры сразу до фебрильных значений (39-40⁰С). На первый план выступают симптомы общей интоксикации: головная боль, слабость, боли в мышцах и суставах, слезотечение, боль в глазах.
- Коронавирус развивается постепенно — от общего недомогания в первые дни до выраженных симптомов, включая значимое повышение температуры тела через неделю.
Важно, чтобы отличие коронавируса от гриппа устанавливал врач, так как оба заболевания могут приводить к опасным осложнениям – в том числе, пневмонии. Если у человека грипп, а не коронавирус, ему тоже нужна медицинская помощь и лечение под контролем терапевта.
Другие заболевания со схожими симптомами
Пневмонии, в том числе атипичные.
Аллергии. Одышка, проблемы с обонянием и другие симптомы могут возникать в результате воздействия аллергенов. Проблему решают антигистаминные препараты, которые при вирусной инфекции неэффективны.
Бронхиальная астма, которая также дает о себе знать затрудненным дыханием и мучительным кашлем, но имеет неинфекционную природу.
Отличаются ли симптомы у детей и у взрослых?
Дети составляют лишь около 2% от числа всех заболевших COVID-19. При этом они легче переносят коронавирусную инфекцию и часто являются ее бессимптомными носителями.
Протекание COVID-19 у детей разного возраста:
От 1 года до 3 лет
Инфекция обычно проявляется как легкое недомогание. Характерные симптомы COVID-19 не наблюдаются. Иногда присутствует потеря аппетита, которая проходит через 2-3 дня и никак не сказывается на общем самочувствие малыша.
От 3 до 7 лет
Дети в этом возрасте болеют около семи дней и выздоравливают без осложнений. У них может появиться осиплость голоса и легкая заложенность носа. Кашля нет, не исключены редкие чихания.
С 7 до 17 лет
У младших школьников и подростков может наблюдаться незначительное повышение температуры тела и легкое недомогание. Возможен сухой кашель, еще реже — головная боль.
По данным Роспотребнадзора, легкая форма заболевания, как правило, обусловлена сильным иммунитетом пациента.
Иммунная система детей и подростков, как правило, хорошо подготовлена к борьбе с вирусами. Они могут заразиться, но заболевание у них протекает в более мягкой форме или вообще бессимптомно.
Этапы развития заболевания с учетом симптомов
Симптомы коронавируса у взрослого человека по дням
1-3-й день. Заболевание начинается с легкого недомогания, незначительного повышения температуры, заложенности носа и боли в мышцах, как при ОРВИ или гриппе.
3-5-й день. Повышается температура тела, возможен несильный, поверхностный кашель. Может пропасть обоняние, а вкусовые ощущения сильно измениться. Возникают пищеварительные расстройства, выражающиеся, в том числе, диареей. Этот период считается кульминацией легкой формы течения COVID-19.
5-10-й день. Важный период для определения тяжести заболевания коронавирусной инфекцией. У 80% заболевших COVID-19 наблюдаются улучшения, которые через несколько дней могут привести к полному выздоровлению. Второй сценарий подразумевает ухудшение состояния, которое проявляется увеличением количества и тяжести симптомов. При таком развитии событий у пациента появляются сильный насморк, изнуряющий кашель, озноб, боль в теле, одышка.
10-12-й день. Этот период характеризуется сильной одышкой, болью в груди, прогрессированием слабости, бледностью, что свидетельствует о развитии пневмонии. Повреждение легких приводит к кислородному голоданию. Требуется госпитализация. Это состояние считается среднетяжелым.
12-14-й день. При COVID-19 75% пациентов с вирусной пневмонией начинают идти на поправку в среднем через 2 недели от начала заболевания. Однако тем, у кого развивается тяжелая форма заболевания, может потребоваться искусственная вентиляция легких.
14-30-й день. На излечение от тяжелой формы пневмонии, вызванной коронавирусом, требуется в среднем до двух недель с момента наступления серьезного осложнения.
Но даже после полного выздоровления может сохраняться одышка в легкой форме, проявляться слабость и недомогание в течение длительного времени (до нескольких месяцев).
Клинические варианты и проявления COVID-19
- Поражение только верхних отделов дыхательных путей.
- Пневмония без дыхательной недостаточности.
- Острый респираторный дистресс-синдром (пневмония с острой дыхательной недостаточностью).
- Сепсис, септический (инфекционно-токсический) шок.
- Синдром диссеминированного внутрисосудистого свертывания, тромбозы и тромбоэмболии.
- Насыщение крови кислородом менее 88%.
У пациентов с критическим течением COVID-19 развивается сосудистая эндотелиальная дисфункция, нарушение свертываемости крови, тромбозы и тромботическая микроангиопатия.
Цитокиновый шторм при COVID-19 — реакция организма на воспалительный процесс, приводящая к тому, что иммунные клетки атакуют не только вирус, но и ткани собственного организма. Следствием этого может стать разрушение тканей и органов, и, как следствие, гибель организма.
Очень важно, что иногда COVID-19 опасен не только пневмонией и ее осложнениями, но и негативным влиянием на сосуды, мозг и сердце, что повышает риск развития инсульта. В таких случаях у пациента наблюдается головокружение, могут случаться обмороки, синеет лицо и немеют мышцы.
Симптомы, свидетельствующие о процессе выздоровления
Внимание! Временные интервалы течения болезни условны, они зависят от индивидуальных особенностей организма. COVID-19 в легкой форме, как правило, протекает не более 14 дней. Но подтвердить окончательное выздоровление может только тест на антитела.
Учитывая тяжесть заболевания, процесс выздоровления может проходить по-разному. Критерий выздоровления – если два последовательно сделанных теста на коронавирус методом ПЦР дали отрицательный результат.
Мнение эксперта
На нашей планете ежегодно диагностируют более 1 млн случаев воспаления легких. При этом почти 8,5% из них заканчиваются летально. Конечно, подавляющее большинство таких неблагоприятных исходов приходится на группы риска по пневмонии: детей до 5 лет и пожилых людей старше 65 лет. Тем не менее, даже если вы молоды и здоровы, пренебрежительно относиться к пневмонии крайне опасно.
При первых же проявлениях этого заболевания следует немедленно обратиться к врачу и ни в коем случае не заниматься самолечением. Пульмонологи «СМ-Клиника» максимально быстро установят диагноз, определят, что именно стало причиной воспаления легких и назначат необходимую терапию. Она будет включать современные высокоэффективные препараты и методики, и строиться в соответствии с клиническими рекомендациями Российского респираторного общества и Межрегиональной ассоциации по клинической микробиологии и антимикробной химиотерапии, утвержденными Минздравом РФ и рекомендациями ВОЗ.
Савина Мария Юрьевна, врач-пульмонолог «СМ-Клиника» в Рязани
Как спастись от пневомнии?
Не зря говорят: «Береженного Бог бережет». Первое, что можно сделать, чтобы уберечь себя и близких — это привиться. Нередко пневмонией считают последствия гриппа. Поэтому в эпидемиологический сезон лучше сделать прививку от гриппа. Не лишним будет обеспечить себя вакцинацией с помощью пневмококковой и гемофильной вакцины. Прививки против коклюша и кори тоже помогают развить иммунитет от пневмонии.
Повысить иммунитет и избежать риска заболевания пневмонией помогут:
- здоровый образ жизни;
- закаливание;
- полноценное правильное питание.
Лечение пневмонии
Основой терапии воспаления легких являются препараты, которые воздействуют непосредственно на причину заболевания:
- антибиотики при бактериальной инфекции;
- противовирусные препараты при поражении вирусом;
- противогрибковые средства при грибковой инвазии и т.д.
Общая продолжительность лечения бактериальных пневмоний с применением антибиотиков составляет в среднем от 7 до 10 дней. При инфекции микоплазмами или хламидиями курс лечения длится не менее 14 дней. Если воспаление легких было вызвано более редкими возбудителями (энтеробактерии, легионелла и др.), то терапия может продолжаться 21 день и более. Критерии прекращения антибактериального лечения пневмонии у взрослых – сохранение нормальной температуры тела на протяжении 2-3 дней, отсутствие воспалительной симптоматики и нормализация показателей крови.
Также при пневмонии назначают и терапию для облегчения симптомов заболевания:
- препараты, расширяющие бронхи и разжижающие мокроту, для освобождения дыхательных путей;
- кортикостероиды;
- солевые растворы для поддержания водного-солевого равновесия;
- кислородные ингаляции при дыхательной недостаточности;
- физиотерапию на завершающих этапах болезни (УФ-облучение, вибрационный массаж, лечебную физкультуру и др.).
Диагностика
Начальные проявления пневмонии похожи на другие воспаления дыхательных путей, она часто маскируется под грипп или простуду. Отличить одно заболевание от другого и назначить правильное лечение пневмонии может только врач.
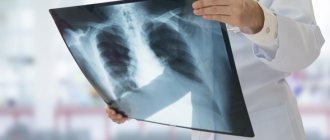
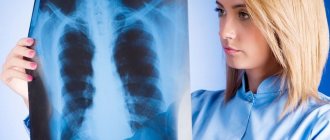
Прежде чем поставить диагноз врач проводит сбор анамнеза, осмотр больного, прослушивание и простукивание лёгких. Проводит лабораторные анализы крови, мочи, мокроты — для определения возбудителя заболевания и его восприимчивость к антибиотикам. Назначает инструментальные исследования, среди которых рентгенография и бронхоскопия — самые информативные методики.
Вакцинация от пневмококка
Наиболее частой причиной развития воспаления легких является streptococcus pneumoniae (пневмококк). Против него уже разработана и широко используется вакцина, которая защищает человека сразу от 23 самых распространенных штаммов пневмококка. По данным ВОЗ, вакцинация более чем на 90% снижает риск развития пневмоний, вызванных этим микроорганизмом. В 2014 году вакцина PCV (pneumococcal conjugate vaccine) стала частью национального календаря прививок Российской Федерации. Ее эффективность не зависит от возраста, поэтому пройти такую вакцинацию рекомендуют и всем тем, кто родился до 2014 года.
Диагностические исследования
При обращении в медицинское учреждение взрослый пациент направляется к терапевту. При осмотре врач наблюдает за симметричностью дыхания, проводит аускультацию, оценивает жалобы. Предположительный диагноз подтверждается отдельными лабораторно-диагностическими процедурами:
- клиническим анализом урины и крови;
- бактериологическим исследованием мокроты;
- рентгенограммой.
На снимках отчетливо видны зоны воспалительного процесса, а забор слюны позволяет выявить проникшего в организм возбудителя. Дополнительные методы диагностического обследования назначаются терапевтом по собственному усмотрению. Точность диагноза зависит от компетентности врача и наличия необходимого оборудования в поликлинике.
Список использованной научной литературы:
- Lai C.C., Shih T.P., Ko W.C., Tang H.J., Hsueh P.R. Severe acute respiratory syndrome coronavirus 2 (SARS-CoV-2) and coronavirus disease-2019 (COVID-19): The epidemic and the challenges. International Journal of Antimicrobial Agents. March, 2020, 55 (3): 105924.
- Marchello C.S., Ebell M.H., Dale A.P., Harvill E.T., Shen Y., Whalen C.C. Signs and Symptoms That Rule out Community-Acquired Pneumonia in Outpatient Adults: A Systematic Review and Meta-Analysis». Journal of the American Board of Family Medicine. April, 2021, 32 (2): 234–247.
- Metlay J.P., Waterer G.W., Long A.C., Anzueto A., Brozek J., Crothers K., et al. Diagnosis and Treatment of Adults with Community-acquired Pneumonia. An Official Clinical Practice Guideline of the American Thoracic Society and Infectious Diseases Society of America. American Journal of Respiratory and Critical Care Medicine. October, 2021, 200 (7): e45–e67.
- Pneumonia. Mayo Clinic Staff. Patient Care & Health Information. Mayo Clinic. Last reviewed: August, 2, 2021.
- Who Is at Risk for Pneumonia? U.S. Department of Health & Human Services. The National Heart, Lung, and Blood Institute. Last reviewed: 3 March 2021.
- Пневмония. Информационный бюллетень. Всемирная организация здравоохранения. 25 июля 2021.
- Чучалин А.Г., Синопальников А.И., Козлов Р.С., Авдеев С.Н., Тюрин И.Е., Руднов В.А., Рачина С.А., Фесенко О.В. Российское респираторное общество (РРО). Межрегиональная ассоциация по клинической микробиологии и антимикробной химиотерапии (МАКМАХ). Клинические рекомендации по диагностике, лечению и профилактике тяжелой внебольничной пневмонии у взрослых. Пульмонология. 2014, (4): 13-48.