ВНИМАНИЕ!С Декабря 2021 года для Вас откроется новый медицинский центр по адресу: Дмитровское шоссе, д. 81 (в 5 мин. ходьбы от станции м. Селегерская), в котором Вы сможете получить широкий спектр медицинских услуг, в том числе КТ (компьютерная томография).
- Главная
- Хирургия
- Операция гидраденита
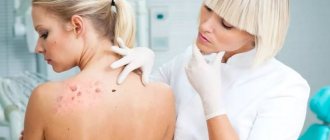
Медицинский в СВАО Москвы проводит операцию по удалению гидраденита.
Гнойный гидраденит — это заболевание, сопровождаемое воспалением апокриновых потовых желез вследствие инфицирования стафилококковым микроорганизмом. Чаще всего поражаются подмышечная область, но также встречается воспаление паховой зоны, околопупочной, ануса, возле наружных половых органов.
Врачи хирурги
Джаджиев Андрей Борисович Хирург
Стоимость приема 1500
₽
Записаться на прием
Марынич Александр Александрович Сосудистый хирург, флеболог, ангиолог
Стоимость приема 1500
₽
Записаться на прием
Мышляев Антон Всеволодович Хирург колопроктолог
Стоимость приема 2000
₽
Записаться на прием
Народные средства
Фото: cadencehealth.com.au
Неспециалисту трудно определить нужный состав препарата с учетом стадии воспаления, поэтому применение местных средств нередко оборачивается прогрессированием гнойного процесса и возникновением осложнений. При использовании народных рецептов лучше ограничиться более безопасными отварами для приема внутрь.
При гидрадените действенен травяной сбор из листков эвкалипта и подорожника, цветков календулы и бузины. Все растения берутся в одинаковых соотношениях. Один стакан сырья измельчается и заливается водой, смесь доводится до кипения на медленном огне. Лекарство употребляется несколько раз в день после настаивания в темном месте. Для вкуса в отвар можно добавлять чайную ложку меда. Это народное средство обладает противовоспалительным свойством и повышает иммунитет.
Для повышения защитных сил организма также полезны чай из шиповника, клюквенный морс, витаминные компоты, настой из облепихи и отвар из лавровых листьев. Применение народных методов допускается только после согласования с врачом, не заменяет хирургические операции и лечение средствами официальной медицины.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания обратитесь к врачу.
Методика проведения операция
Операция по удалению гидраденита под мышкой подразумевает хирургическую методику. Хирурги из нашей клиники практикуют два основных способа:
- вскрытие — происходит путем резекции кожных покровов гнойника, с последующей эвакуацией гноя. Рана остается открытой и заживает естественным путем;
- иссечение — радикальный метод, при котором полностью удаляется потовая железа с нагноением до пределов здоровых тканей. Рана после операции зашивается, а при удалении большого количества тканей может быть необходима пересадка кожи.
Пациент оперируется под местным обезболиванием, на протяжение 30-40 минут. В запущенных случаях и при множественном распространении гнойников может потребоваться проведение лечения гидраденита в условиях стационара, с удалением воспаленного участка под общей анестезией.
Подготовка, диагностика
При осмотре хирург дифференцирует гидраденит от иных гнойных поражений кожи и мягких тканей, определяет стадию болезни. Для адекватной антибиотикотерапии проводится бакпосев гнойного отделяемого на микрофлору и чувствительность к антибиотикам. При затяжных и рецидивирующих патологиях назначается иммунограмма. Хирургическое вмешательство не предусматривает специфической подготовки. Все что нужно – сдать стандартный пакет анализов. Благодаря собственной лаборатории, ответы будут готовы в течение часа, после чего хирург проведет лечение.
Причины и симптомы развития гидраденита
Факторами, провоцирующими развитие заболевания, могут послужить:
- инфицирование тканей при порезе и травмировании;
- недостаточное соблюдение правил гигиены;
- низкий иммунитет;
- сахарный диабет;
- патология работы потовых желез.
Воспаление провоцируют инфекция золотистого стрептококка и стептофилококка, которая проникает по потовым каналам, лимфатической системе к жировой клетчатке.
Характеризуется гидраденит зудом с образованием твердой припухлости, размером до 2 см. Опухоль быстро увеличивается в размерах, при этом ощущается боль. Кожа приобретает красный оттенок, с дальнейшим размягчением тканей и формированием свища с отделяемым гноем, часто с кровью. Состояние пациента ухудшается, появляется головная боль, лихорадка.
Специалисты клиники «КДС Клиник» проведут операцию в максимально короткие сроки. Стоимость наших услуг по удалению гидраденита по области и в Москве ниже среднего, поэтому доступны широкому кругу населения.
Хронический гнойный гидраденит (ХГГ) — заболевание мультифакторное, с хроническим рецидивирующим течением [1]. Апокриновые железы, вовлеченные в патологический процесс при ХГГ, начинают функционировать в пубертате. Ранее некоторые железы, например в ареолах, считали модифицированными апокриновыми железами, теперь признано, что все они являются истинными апокринами [2].
Точный патогенетический механизм заболевания остается неясным. Возможные причины ХГГ связаны с генетическими, экологическими, эндокринными и микробиологическими факторами. В нескольких исследованиях указано на более высокие показатели заболеваемости у курильщиков (70—90%), а также отмечена корреляция между индексом массы тела с тяжестью течения ХГГ. Также одной из причин воспалительного процесса считают некоторые бактерии и их ассоциации, выделяемые из очагов поражения. Тем не менее ХГГ не является классическим инфекционным заболеванием, так как до сих пор не ясно, какая роль в патогенезе отведена бактериям: первичная или вторичная [3]. В настоящее время растет число научных публикаций об этом аспекте заболевания.
Гистологическая картина при ХГГ варьирует. Так, по данным G. Jemec и соавт. [4], при исследовании 60 образцов биопсийного материала лишь в 17 из них отмечена фолликулярная окклюзия, при этом в подмышечной области апокриновые железы вовлекались в воспалительный процесс чаще, чем в паховой. В других исследованиях биопсийного материала показано наличие окклюзии волосяного фолликула вследствие гиперкератинизации, что вело к его расширению, формированию узелков или кист и, в конечном итоге, к разрыву тканей с образованием синусов, фистул и фиброзу [5]. Возможно, гетерогенность гистологической картины и обусловливает трудности в лечении ХГГ.
Дерматологи и хирурги обычно устанавливают диагноз ХГГ на основании характерной локализации и клинической симптоматики, но, к сожалению, часто с длительной диагностической задержкой, когда заболевание приобретает уже III—IV степень тяжести. В среднем время от начала заболевания до установления диагноза занимает около 7 лет [6]. Установлено, что больные обращаются к врачам разных специальностей (хирурги, дерматологи, урологи, проктологи, иммунологи, гомеопаты), длительное время занимаются самолечением, что также способствует позднему диагностированию и отсрочке своевременного адекватного лечения, и, в конечном итоге, утяжелению клинической картины и ухудшению качества жизни.
Выделяют три основных диагностических критерия ХГГ [7]:
1) типичная анатомическая локализация очагов воспаления: подмышечные и паховые области (симметричное поражение);
2) типичные клинические симптомы: умеренный болевой синдром, глубокие узлы, конгломераты узлов, «тяжистая» инфильтрация тканей, абсцедирование, свищевые ходы с гнойным отделяемым, фиброз, рубцы;
3) рецидивирование и хроническое течение.
К дополнительным критериям относят наследственную предрасположенность, наличие ХГГ у родственников; пилоноидальный синус, нагноившуюся крестцово-копчиковую кисту в анамнезе; метаболический синдром, гипергидроз, курение. A. Jørgensen и соавт. [8] изучали клиническую картину у пациентов с различным индексом массы тела (ИМТ) и обнаружили фенотипическую неоднородность у лиц с высоким и низким ИМТ. Авторы акцентировали внимание на том, что эти два фенотипа могут отражать разную этиологию и прогноз, следовательно, требуют разного подхода к тактике ведения.
Для облегчения оценки выраженности клинической картины и степени тяжести процесса в мире используют различные оценочные шкалы, помогающие лечащему врачу выбрать оптимальный алгоритм терапии и тактику ведения пациента с гидраденитом.
В существующих европейских клинических рекомендациях [7] выбор того или иного метода лечения основывается на стадийном подходе, с учетом степени тяжести заболевания по H. Hurley. Позже были предложены другие оценочные шкалы, позволяющие врачу определять показания для терапевтического или хирургического метода лечения данного заболевания в зависимости от выраженности клинической картины.
В соответствии с классификацией по H. Hurley выделяют три степени тяжести ХГГ [9]:
— I степень тяжести характеризуется образованием одного или нескольких безболезненных или малоболезненных изолированных узлов и/или абсцессов, не склонных к острому прогрессированию и нагноению; фистулообразование и рубцевание отсутствуют;
— II степень тяжести — усиление воспалительного процесса, ограниченного одной локализацией, рецидивирующие узлы и абсцессы отграничены друг от друга, не сливаются, вскрываются, образуют свищевые ходы с гнойно-сукровичным отделяемым, некоторые элементы рубцуются;
— III степень тяжести — формируется диффузный конгломерат воспалительных инфильтратов, состоящий из сливающихся узлов и абсцессов, усиливается флюктуация, образуется множество сообщающихся между собой свищей, продолжается рубцевание; ограничения подвижности в суставах из-за боли иногда приводят к контрактурам.
Существует также более сложная система определения индекса тяжести ХГГ — модифицированная оценка Сарториуса, которая предполагает количественный подсчет баллов в зависимости от наличия основных клинических параметров заболевания: число вовлеченных в процесс определенных анатомических зон, количество болезненных узлов, абсцессов, свищевых ходов с гнойным отделяемым, рубцов, поверхностных гнойничков и фолликулитов, расстояние между поврежденными участками, наличие здоровой кожи в очаге поражения [10].
Некоторые авторы [11] используют критерии «Общей врачебной оценки тяжести ХГГ» (HS-PGA). Минимальная степень — один или несколько невоспаленных, безболезненных узлов; легкая степень — 1—4 воспаленных образования, один абсцесс или свищ; средняя степень — менее 10 воспалительных элементов, 1—5 абсцессов и свищей; тяжелая степень — более 10 узлов, 2—5 абсцессов и свищей; очень тяжелая степень тяжести — более 5 абсцессов и свищей.
Существует также шкала оценки индекса тяжести HSSI в баллах: легкая степень — от 0 до 7 баллов, средняя степень — 8—12, тяжелая степень — 13 и более. При подсчете учитывают количество пораженных областей, болевой синдром, число воспалительных элементов, социализацию и т. д. [12, 13].
Для оценки ХГГ одной из последних разработана шкала клинического ответа гнойного гидраденита (HiSCR). Данная шкала была предложена при лечении ХГГ адалимумабом, показывает снижение на 50% и более количества воспалительных элементов и отсутствие признаков увеличения абсцессов или свищей при ХГГ в сравнении с исходным уровнем [14, 15].
Мультидисциплинарный подход к решению проблемы ХГГ обусловливает не только изучение степени тяжести и разработку оценочных шкал, но и анализ лабораторных показателей и выработку наиболее оптимальной тактики в лечении таких больных как дерматологами, так и хирургами. N. Yaşar и соавт. [16] акцентировали внимание на изменении гематологических параметров при ХГГ в зависимости от тяжести заболевания. Было установлено, что уровень гемоглобина был выше на стадии I, чем на стадии III, тогда как гематокрит, средний объем тромбоцитов, уровень концентрации корпускулярного гемоглобина и количество тромбоцитов не отличались при разных стадиях. Количество лейкоцитов и нейтрофилов было выше на III стадии, чем на II, а количество лимфоцитов было ниже на III стадии, чем на II. Данные изменения можно в дальнейшем использовать для оценки тяжести ХГГ.
Лечение ХГГ можно разделить на консервативное и хирургическое. К консервативным методам относят местную, системную и другие виды терапии. Учитывая влияние заболевания на качество жизни, следует уделять повышенное внимание психосоциальной адаптации пациентов. Рекомендации врача должны быть направлены и на снижение факторов риска заболевания. Поскольку курение и ожирение показывают самую сильную корреляцию с тяжестью патологического процесса, больным ХГГ следует рекомендовать отказ от курения и принятие мер по снижению массы тела [2].
В нашей стране подход к лечению ХГГ сходен с лечением глубоких пиодермий и определяется применением противовоспалительных и антибактериальных препаратов [17, 18]. В последних публикациях отечественных авторов показан положительный эффект от терапии ингибиторами ФНО-α, но, к сожалению, эти исследования единичны [19].
В европейских рекомендациях [20] антибиотики упомянуты как препараты первой линии в лечении ХГГ с учетом степени тяжести по H. Hurley. Однако антибактериальная терапия, тем более длительная, часто сопровождается осложнениями со стороны паренхиматозных органов. Кроме того, при невозможности видовой идентификации бактерий в культуре и определения чувствительности микрофлоры из очага поражения антибактериальная терапия может оказаться малоэффективной и вызвать лишь кратковременный эффект. Антибиотики, как правило, применяют при всех степенях тяжести ХГГ и в обязательном порядке в пред- и послеоперационнном периодах. Чаще всего это линкозамиды, тетрациклины, рифампицин, цефалоспорины и т. д.
От применения стероидных препаратов и дапсона отказались ввиду их невысокой клинической эффективности [21—24].
Терапия биологическими препаратами, блокаторами фактора некроза опухоли-α в отношении ХГГ эффективна, но имеет ряд ограничений: не применяется при тяжелых формах заболевания, обильном нагноении и абсцедировании, риске распространения инфекции, инициации иммуносупрессивной терапии, некоторых заболеваниях внутренних органов [25, 26]. Более тщательно изучен адалимумаб, который применяют в дозе 40 мг/нед [27]. Менее популярен этанерцепт, который показал малую эффективность при ХГГ [28].
Опубликованы результаты ряда исследований [29, 30] на небольшом клиническом материале о применении новых иммунных методов воздействия препаратом apremilast — молекулярным селективным ингибитором фосфодиэстеразы 4 (PDE4). Показана некоторая эффективность в лечении ХГГ.
Последние публикации показывают, что своевременное, раннее и широкое хирургическое иссечение гнойных очагов в лечении любых стадий ХГГ — наиболее эффективный способ достижения выздоровления, предотвращения осложнений и рецидивов и быстрого улучшения качества жизни пациентов [31—33]. Объем и вид хирургического вмешательства определяются индивидуально в соответствии с возрастом, степенью тяжести, локализацией воспалительного процесса и общим статусом пациента. Предоперационная подготовка важна, поскольку влияет на исход хирургического вмешательства и дальнейшее выздоровление. Z. Alharbi и соавт. [30] провели ретроспективный анализ 50 операций с широким хирургическим доступом у 32 пациентов, у 81,25% рецидивов после лечения не было.
Описаны и другие методы вмешательств при ХГГ: криоинсуффляция, ботулинотерапия, фотодинамическая терапия (ФДТ). Однако результаты разнородны и единичны [33].
Наряду с традиционными хирургическими методами используют лазерную хирургию. Довольно высокую эффективность показала абляция лазером на диоксиде углерода (CO2). P. Hazen и соавт. [34] на примере 22 пациентов показали положительные результаты в лечении гидраденита с помощью длинноимпульсного неодимового диодного лазера на алюмоиттриевом гранате (Nd: YAG лазер) — 72,7 в сравнении с 22,9%.
В условиях возрастающего интереса к проблеме ХГГ в нашей стране ведется поиск новых медикаментозных средств и оптимальных хирургических методов лечения этого заболевания, создаются алгоритмы ведения пациента в зависимости от давности заболевания, локализации, степени тяжести и распространенности гнойно-воспалительного процесса, разрабатываются правила предоперационной подготовки и послеоперационного ведения пациентов с ХГГ.
Необходимым условием радикального иссечения очагов воспаления и успешности операции является тщательная предоперационная подготовка пациента. С целью максимального купирования перифокального воспаления, уменьшения гнойного отделяемого из свищей, отграничения инфильтратов от здоровой ткани, повышения общей сопротивляемости организма, нормализации температурной реакции, показателей периферической крови и иммунологических показателей проводятся антибиотико- и актинолизатотерапия, а также эвакуация гнойных масс с микроорганизмами из свищевых ходов путем промывания их растворами антисептиков [35, 36].
В нашей стране отсутствует единый алгоритм, который позволил бы определить показания для консервативного и хирургического лечения ХГГ. Изыскание новых методов лечения, а также разработка унифицированной клинической классификации, оценочных шкал являются актуальными задачами на современном этапе.
Таким образом, будущие исследования должны быть направлены на оптимизацию лечения.
Сведения об авторах
Бурова С.А. — https://orcid.org/0000-0003-0017-621X
Бородулина К.С. – https://orcid.org/0000-0001-7670-1450
Автор, ответственный за переписку:
Бородулина К.С. — e-mail
Классификация
Выделяют несколько форм подмышечного гидраденита:
- Острая гнойная форма. Патология развивается из-за закупорки апокринных потовых и сальных желез. Среди пациентов с этой формой болезни оказываются люди, плохо ухаживающие за подмышечными впадинами. Гидраденит в этой форме протекает как типичное воспаление в организме: субфебрильная температура, иногда повышающаяся до отметки 38 градусов, недомогание, дискомфорт, перерастающий в боли в подмышечных впадинах. Гнойная форма – опасная для жизни пациента, если он не обращается за лечением к доктору.
- Хронический гидраденит чаще называют рецидивирующей формой, которая характеризуется гнойным процессом, протекающим длительное время. Болезнь часто проявляется с определенными интервалами времени с острой гнойной фазой. Площадь апокринных желез, поражаемых воспалением, увеличивается. Отсутствие лечения гнойных процессов опасно септическими последствиями с угрозой для жизни больного.
- При достаточном уходе за подмышками, но не аккуратном бритье нежная кожа этой области может оказаться травмированной. В царапины и ранки попадает стафилококковая или другая разновидность патогенной микрофлоры. Начинает формироваться узловой гидраденит, стремящийся перерасти в гнойный при отсутствии лечения.
Как и паховый гидраденит, подмышечный развивается с прохождением этапов в течение 10 дней.
Терапия воспаления потовых желез
Заболевание опасно серьезными гнойными осложнениями вплоть до развития сепсиса, поэтому лечение симптомов гидраденита и устранение возбудителя должны быть своевременными.
На начальных стадиях патологии успешно применяется консервативная терапия, которая заключается в усиленной антисептической обработке поврежденного участка кожи, воздействии сухим теплом, ультрафиолетом. Для предупреждения дальнейшего развития болезни назначаются антибактериальные мази и гели местного действия, наложение повязок с противовоспалительным эффектом, а также системные антибактериальные препараты.