Болезни тонкой кишки
В тонкой кишке происходит заключительный процесс переваривания пищи, затем всасывание веществ переваривания, витаминов и минералов. Различные болезни тонкой кишки проявляются однообразно. Чаще всего наш врач в таком случае ставит диагноз «синдром нарушенного всасывания».
Проявления болезни, которые вы можете у себя заметить
Заболевания тонкой кишки, как правило, проявляются:
- нарушениями стула
- урчанием, а также вздутием живота
- болями.
Самым частым проявлением выступает диарея 3-6 раз за день. Боли возникают в области пупка, порой в подложечной области либо правой половине живота. Они чаще всего тянущие, ноющие, распирающие и снижаются после отхождения газов. Может быть кишечная колика: очень сильные боли при спазмах кишечника.
Тонкая кишка: коротко о болезнях
Хронический энтерит – воспаление тонкой кишки. Возбудители острых кишечных болезней играют первостепенную роль в его возникновении. Сам энтерит чаще представляет собой постинфекционный процесс. Сосудистые болезни: боли в животе, случающиеся после еды, нарушения стула. Своевременное обращение к профессионалу очень важно, поскольку может случиться полная закупорка сосудов. Аллергия, проявляющаяся кишечными расстройствами. Глютеновая энтеропатия: дефицит фермента пептидазы, которая расщепляет глютен, ингредиент белка зерновых растений; заболевание проявляется тяжелыми поносами, снижается вес. Редкая болезнь Уиппла, характеризующаяся тяжелыми поносами, повышением температуры, схваткообразными болями в животе, похуданием, увеличением лимфоузлов. Опухоли, в основном, доброкачественные.
Болезни толстой кишки
Болезнями толстой кишки являются:
- язвенный колит
- ишемический колит
- болезнь Крона
- раздраженная толстая кишка
- долихосигма, мегаколон
- дивертикулез
- опухоли толстой кишки.
Симптомы, которые вы можете заметить
- нарушения стула
- боли в животе
- патологические выделения
- урчание и вздутия.
Нарушения стула: чаще встречаются запоры. Боль в заднем проходе, боковых отделах живота, над пупком либо в подложечной области. Боли схваткообразные либо ноющие, распирающие и не связаны обычно с приемом пищи. Ослабевают после опорожнения кишечника и отхождения газов.
Толстая кишка: коротко о болезнях
Язвенный колит поражает слизистую. Опасен возможным развитием полипов и опухолей. Раздраженная толстая кишка – комплекс кишечных расстройств из-за сбоев двигательной функции кишечника. Болезнь Крона: поражена вся кишка, пищевод, желудок. При ишемическом колите имеет место воспаление, обусловленное сужением сосудов, которые питают стенки кишки. Дивертикулез означает присутствие множественных дивертикулов (оканчивающихся слепо мешковидных выпячиваний ограниченных областей кишки) и ведет к запорам. Долихосигма – удлинение сигмовидной кишки; мегаколон – расширение отдельных зон либо всей толстой кишки. Обе болезни бывают причиной непрекращающихся запоров. Из доброкачественных и злокачественных новообразований вторые встречаются чаще. Сейчас рак толстой и прямой кишки по частоте лидирует среди злокачественных опухолей.
Заболевания толстого кишечника
09.10.2021
Толстый кишечник — конечный отдел системы пищеварения. Именно в нем происходит переваривание пищи, всасывание всех необходимых витаминов и микроэлементов, а также выведение кала.
Но, также как и любой человеческий орган и любая система, толстая кишка подвержена появлению разного рода заболеваний. А потому боль в прямой кишке — явление не редкое. Нарушение моторики, воспаления, появление опухолей, проблемы с всасыванием и пищеварением — все это негативно сказывается на здоровье и общем состоянии человека.
Об общих признаках болезней прямой кишки
Как правило, большая часть проблем, связанных с кишечником, имеет практически бессимптомное течение. С прогрессом того или иного недуга появляется так называемый кишечный дискомфорт, который со временем становится невыносимым.
К общим признакам болезней толстой кишки следует отнести:
- Нарушенный стул: появление запоров, поносов
- Неустойчивость стула
- Болезненные ощущения в области эпигастрия
- Появления урчащих звуков в животе
- Вздутие, накопление газов
Кроме всех вышеперечисленных признаков, человек может жаловаться на гнойные и кровянистые выделения. Ложный позыв или тенезма и недержание газов становятся привычным явлением.
Самые распространенные болезни толстого кишечника
Регионарный энтерит
Хроническое воспалительное заболевание, для которого характерно поражение всей кишки, желудка и пищевода. Воспалительные изменения могут быть как единичными, так и множественными. Как правило, они распространяются на всю кишку. Характерный признак болезни Крона — сужение просвета кишки. Скопление клеток гранулем, поражение лимфоузлов прослеживаются практически у всех больных. Симптоматика зависит от пораженного недугом места. Когда происходят изменения в правом отделе, поступают жалобы на болезненные ощущения, на появление частых поносов, вздутия живота и урчания. Когда происходит сужение кишки, появляется непроходимость кишечника, для которой характерны невыносимые боли и рвота.
К осложнениям данного заболевания следует отнести:
- Появление гнойничковых ходов (свищей)
- Лихорадку
- Появление сыпи на кожных покровах
- Поражение печени, глаз и суставов
Новообразования в толстой кишке
Опухоль в толстом кишечнике может быть доброкачественной и злокачественной. Чаще всего причинами появления опухолей являются:
- рацион питания, включающий большое количество рафинированных продуктов и животных жиров
- полипы кишки
- наследственный полипоз
- язвенный колит
Обнаружение рака на ранней стадии невозможно, так как болезненные ощущения в области живота, учащение запоров, кровянистые выделения — симптомы, которые характерны для многих заболеваний. И поэтому диагностика и выявление опухоли может затянуться на довольно длительный период.
Дивертикулез толстого кишечника
Болезнь характеризуется появлением небольших дивертикул в стенках прямой кишки. Чаще всего от этого недуга страдают пожилые и старые люди. Сигмовидная и нисходящая кишка — самые часты места образования дивертикул. Как правило, они появляются из-за повышенного давления внутри полости толстой кишки, и чаще всего причиной этого являются запоры. Характерных симптомов это заболевание, в принципе, не имеет. Симптоматика довольно схожа с другими болезнями толстого кишечника.
В любом случае, ваша главная задача — при первых подозрительных симптомах обратиться к специалисту и пройти обследование. Вы должны понимать, что шутить и затягивать с перечисленными заболеваниями не стоит.
Опубликовано в Гастроэнторология Премиум Клиник
Диагностика
Трудности диагностики болезней тонкой кишки объясняются особенностями ее расположения. Решающее значение имеет анализ клинической картины, гистологические, эндоскопические, иммунологические методы.
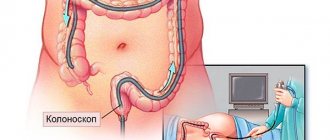
Практически все болезни толстой кишки распознаются при фиброколоноскопии (применяют гибкие фиброколоноскопы с волоконной оптикой). Также обследование включает:
- исследование с помощью контрастных веществ
- ангиографию
- фистулографию
- лимфографию
- париетографию
- ультразвук
- исследование с помощью радиоактивных изотопов.
Патология толстой кишки: от функциональной к органической
И.Г. ПАХОМОВА
, к.м.н.,
Северо-Западный государственный медицинский университет им. И.И. МечниковаРассматривается актуальность заболеваний толстой кишки, дифференциально-диагностические особенности функциональной и органической кишечной патологии, алгоритмы диагностики.
На современном этапе развития новых технологий, прогресса во многих областях медицины отмечается тенденция к росту ряда заболеваний желудочно-кишечного тракта (ЖКТ), в т. ч. и патологии толстой кишки. Причин тому немало, несмотря на активную пропаганду в средствах массовой информации и образовании населения в соблюдении здорового образа жизни: это и сидячий, малоподвижный образ жизни, и особенности питания современного человека, влияние изменений окружающей среды и др. Широкое распространение среди населения колитов различного генеза, дивертикулярной болезни, геморроя, проктитов и другой патологии толстой кишки остается серьезной проблемой для многих специалистов – терапевтов, гастроэнтерологов, хирургов, инфекционистов и др. В клинической практике заболевания такого рода, равно как и функциональные нарушения толстой кишки, встречаются практически ежедневно. Роль толстой кишки в пищеварении
Несмотря на тот факт, что толстая кишка является конечным этапом в процессах пищеварения, ее роль не менее значима по сравнению с другими отделами ЖКТ. Как известно, пища почти полностью переваривается и всасывается в тонкой кишке. Вместе с тем небольшое количество нутриентов, в т. ч. клетчатка и пектин, в составе пищевого химуса подвергаются гидролизу в толстой кишке ферментами химуса, микроорганизмов и кишечного сока (катепсина, пептидазы, липазы, ами¬лазы и нуклеазы).
После всасывания воды (до 4–6 л за сутки) химус постепенно превращается в каловые массы (за сутки выводится 150–250 г сформированного кала), объем которых зависит от состава принимаемой пищи. Если продукты богаты клетчаткой, пектином, лигнином, целлюлозой, количество кала увеличивается, передвижение химуса ускоряется, что предотвращает развитие запоров и их соответствующие последствия.
Функции толстой кишки многообразны, основными из них являются: моторная, транспортная и экскреторная, обеспечивающие тем самым формирование и эвакуацию каловых масс. Полное опорожнение кишки происходит за 48–72 ч.
Функциональные расстройства толстой кишки
Функциональная патология толстой кишки относится к наиболее часто встречающейся среди заболеваний ЖКТ и составляет самую многочисленную группу обращений на амбулаторно-поликлиническом этапе медицинской помощи. Лишь у небольшого числа пациентов эти расстройства могут принять упорное продолжительное течение и необходимость стационарного лечения.
Основные варианты функциональных расстройств кишечника включают [1]:
1. Нарушения моторики: а) гипермоторные (повышение тонуса, ускоренная пропульсия), б) гипомоторные (снижение тонуса, замедленная пропульсия). 2. Нарушения транспорта: а) гиперсекреция ионов и воды в просвет кишки, б) повышенная абсорбция ионов и воды в толстой кишке. 3. Нарушения секреции слизи: а) избыточная секреция слизи, б) пониженная секреция слизи.
Согласно рекомендациям Римского консенсуса III (2006 г.) к функциональным расстройствам кишечника относят [2]:
• синдром раздраженного кишечника (СРК); • функциональный запор; • функциональная диарея; • функциональный метеоризм; • функциональные абдоминальные боли.
Синдром раздраженного кишечника (СРК) является самым распространенным функциональным заболеванием кишечника (в большинстве стран мира частота встречаемости СРК составляет в среднем около 20%, варьируя от 9 до 48%) [3]. Изучение СРК ведется еще с конца XIX в., при этом первые диагностические критерии для постановки диагноза были сформулированы А. Маннингом в 1978 г., которые и легли в дальнейшем в основу рекомендаций группы международных экспертов по диагностике и лечению СРК: Римские критерии I (1988 г.), II (1999 г.) и III (2006 г.). СРК является крайне важной социальной патологией, поскольку часто диагностируется у лиц молодого трудоспособного возраста, значительно влияет на качество жизни пациентов, наносит экономический ущерб обществу в плане прямых затрат на медицинское обслуживание и лечение, а также компенсацию временной нетрудоспособности. Согласно современным представлениям СРК – это биопсихосоциальное функциональное кишечное расстройство, в основе которого лежит взаимодействие двух основных патогенетических механизмов: психосоциального воздействия и сенсоромоторной дисфункции, т. е. нарушения висцеральной чувствительности и двигательной активности.
Возвращаясь к Римским критериям третьего пересмотра (2006 г.), диагноз СРК [2] устанавливают при наличии рецидивирующей абдоминальной боли или дискомфорта в области живота в течение 3 дней каждого месяца за последние 3 мес. в сочетании с двумя или более из следующих признаков:
— улучшение состояния после дефекации; — начало связано с изменением частоты стула; — начало связано с изменением формы кала.
Дополнительные симптомы:
— патологическая частота стула (< 3 раз в неделю или > 3 раз в день); — патологическая форма стула – комковатый/твердый или жидкий/водянистый стул; — натуживание при дефекации; — императивный позыв или чувство неполного опорожнения, выделение слизи и вздутие.
Важно подчеркнуть, что симптомы должны присутствовать в течение последних 3 мес. с их дебютом не менее чем за 6 мес.
Частота встречаемости болевого абдоминального синдрома при СРК достаточно велика и составляет 96%. Боль может быть различной интенсивности, локализуется, как правило, внизу живота, хотя может отмечаться и в других его отделах. Она часто усиливается после нарушения диеты, при всплеске эмоций, на фоне нервного и физического переутомления, уменьшается обычно после акта дефекации или отхождения газов и, что очень важно, не беспокоит в ночное время [4]. Выделяют четыре основных механизма формирования абдоминальной боли: висцеральная, париетальная, иррадиирующая и психогенная. Висцеральная боль возникает при наличии патологических стимулов во внутренних органах (повышение давления в полом органе и растяжение его стенок и др.), определяется порогом висцеральной чувствительности (табл. 1) [4]. Соматическая боль обусловлена наличием патологических процессов в париетальной брюшине и тканях.
Психогенная боль возникает при отсутствии соматических причин и обусловлена дефицитом ингибирующих факторов и/или усилением нормальных входящих афферентных сигналов вследствие поражения центральных контролирующих механизмов и/или снижения синтеза биологически активных субстанций. Боль постоянная, резко снижающая качество жизни, не связана с нарушением моторики, с приемом пищи, перистальтикой кишечника, дефекацией и другими физиологическими процессами. В психическом статусе больного нередко выявляются симптомы навязчивости, фобических и депрессивных состояний.
При функциональных расстройствах кишечника патогенетические механизмы формирования боли могут быть различными и носить изолированный или сочетанный характер: висцеральный генез нередко сочетается с иррадиирующим и/или психогенным механизмами. [4]. В то же время важно подчеркнуть отсутствие у пациентов т. н. «симптомов тревоги», или «красных флагов» СРК [5]:
— немотивированное уменьшение массы тела, начало заболевания в пожилом возрасте, сохранение симптомов в ночные часы (в период сна), постоянная интенсивная боль в животе как единственный и основной симптом, прогрессирование выраженности симптомов, онкология толстой кишки у родственников (выясняются при сборе жалоб и анамнеза); — лихорадка, изменения в статусе (гепато-, спленомегалия), обнаруженные при физикальном обследовании; — кровь в кале, лейкоцитоз, анемия, увеличение СОЭ, изменения в биохимических показателях крови (определяются при лабораторном обследовании).
Вместе с тем необходимо учитывать, что «симптомы тревоги» могут сочетаться с СРК (например, при наличии крови в кале при геморрое).
Пациенты с СРК и запорами предъявляют жалобы на отсутствие дефекации в течение 3 и более суток, при этом сам акт дефекации нередко требует натуживания. В отличие от изолированных функциональных запоров, для СРК с запорами характерны длительные, различной интенсивности боли в животе, о чем говорилось выше. Интересно отметить, что запоры могут сменяться ежедневными актами дефекации с отделением скудного количества кала, не приносящими чувства облегчения и полного опорожнения кишечника. Стул при этом напоминает овечий кал с наличием слизи на его поверхности или принимает лентовидную форму (стул в виде карандаша) (рис. 1). У ряда больных запоры могут сопровождаться вздутием живота, а также чередоваться с поносами.
Согласно Римским критериям ІІІ в качестве определяющего признака запора или диареи при СРК взято изменение консистенции кала, оцененное в соответствии с Бристольской шкалой (рис. 1). Консистенция кала, соответствующая типу 1 и 2 по Бристольской шкале, позволяет констатировать наличие у больного запоров, тогда как тип 6 и 7 дает основание установить наличие диареи.
Функциональная диарея может являться как одним из основных вариантов СРК, так и самостоятельной нозологической единицей. Однако, как показывает практика, наличие функциональной диареи распознается практическими врачами не всегда. Вместе с тем особенности проявлений функциональной диареи достаточно характерны, поэтому данное заболевание можно заподозрить уже при внимательном расспросе больного (табл. 2) [6]. Кроме того, выявляется многообразие клинических симптомов, возможны внекишечные жалобы (головные боли, боли в крестце, расстройства мочеиспускания и др.) и отсутствие «симптомов тревоги».
Органическая патология толстой кишки. Дифференциальная диагностика
В клинической практике длительный период времени, главным образом на основании клинических симптомов, устанавливался диагноз «хронического колита». На современном этапе развития медицинских технологий результаты эндоскопических и морфологических исследований свидетельствуют, что органические заболевания толстой кишки встречаются значительно реже (несмотря на увеличение распространенности онкологических заболеваний кишечника), нежели функциональные расстройства. Кроме того, патология толстой кишки нередко сопутствует различным заболеваниям других органов пищеварения (хронические гастриты, язвенная болезнь желудка и двенадцатиперстной кишки и др.).
Важно подчеркнуть, что для своевременной диагностики и назначения адекватной терапии врач должен иметь полное представление о колопроктологии, дифференциально-диагностических критериях «клинической ситуации», которая позволяет говорить либо об органической патологии и вторичном характере функциональных расстройств, либо о функциональных нарушениях со стороны толстой кишки.
Дифференциальная диагностика хронической/рецидивирующей толстокишечной дисфункции проводится со следующими заболеваниями/состояниями [5]:
— СРК; — Кишечные инфекции (бактериальные, вирусные); — Воспалительные заболевания кишечника (язвенный колит, болезнь Крона); — Дивертикулярная болезнь; — Паразитарные кишечные болезни (амебиаз, шистосомоз и др.); — Онкология толстой кишки — Проктоанальная патология (синдром опущения промежности, одиночная ректальная язва и др.); — Психопатологические состояния (депрессия, синдром тревоги, панические атаки, синдром соматизации); — Прием лекарств (слабительные, препараты железа, желчных кислот, антибиотиков).
Также следует исключить и такие причины, как:
— синдром мальабсорбции (постгастроэктомический, панкреатический, энтеральный); — патологические состояния со стороны центральной нервной системы (переутомление, испуг, эмоциональные нагрузки, волнение); — нейроэндокринные опухоли (карциноид, ВИПома); — эндокринные заболевания (тиреотоксикоз); -функциональные состояния у женщин (предменструальный синдром, беременность, климакс); — гинекологические заболевания (эндометриоз, повторные гинекологические операции); — пищевые реакции на кофеин, алкоголь и другие продукты питания.
При наличии толстокишечной дисфункции, протекающей с болевым синдромом, необходимо у пациента более детально собирать анамнез и уточнять особенности как акта дефекации и характера стула, так и болевых проявлений. Так, на начальных этапах органические заболевания (аппендицит, дивертикулярная болезнь и пр.) могут сопровождаться висцеральной болью, затем в случае присоединения воспаления брюшины – париетальной [7]. Кроме того, болевой синдром при органическом поражении толстой кишки имеет ряд особенностей (табл. 3).
Лечение функциональных заболеваний толстой кишки, в частности коррекция абдоминального болевого синдрома, представляет значительные трудности из-за смешанных механизмов. Лечение должно быть комплексным, направленным на ликвидацию взаимозависимых центральных и висцеральных вредных воздействий, нормализацию моторной и сенсорной функций (табл. 4).
Очень важным является психотерапевтическое воздействие, контакт врача с больным, объяснение причин заболевания и возможных путей его устранения. Только доверие к врачу определяет успех лечения. Фармакологическая коррекция психоневротических нарушений проводится прежде всего антидепрессантами (А. Златкина, 2000; J. Wood и соавт., 1999). Традиционно используются трициклические антидепрессанты – амитриптилин, но в последнее время он уступает место препаратам нового поколения с механизмом обратного захвата серотонина . Реже, в зависимости от вида психопатологического синдрома, используются бензодиазепины, сульпирид . Амитриптилин, кроме того, обладает холинолитическим эффектом, а эглонил – прокинетическим.
Нарушения моторики при разных ФЗ толстой кишки могут протекать по типу гипотонии и атонии или иметь смешанный характер. В этих случаях боль обусловлена не спастическим компонентом, а растяжением стенок полого органа с повышением внутрипросветного давления . Ведущую роль в структуре абдоминального болевого синдрома наиболее часто играет спастическая висцеральная боль, в основе которого лежит непроизвольное сокращение гладких мышц кишечника, не сопровождающееся их немедленным расслаблением. На основании тщательного анализа клинических данных больных СРК Национальным институтом здоровья и качества медицинской помощи Великобритании (National Institute for Health and Clinical Excellence – NICE) было сделано заключение, что препаратами первого выбора для указанной патологии следует считать спазмолитические средства (греч. spasmos судорога, спазм, lyticos — освобождающий, избавляющий) – лекарственные препараты, устраняющие спазм гладкой мускулатуры внутренних органов. Выпущены новые рекомендации по диагностике и лечению СРК в системе первичной медицинской помощи [24]. Практические рекомендации Всемирной гастроэнтерологической организации (WGO Global Guideline IBS) по СРК от 2009 г. также называют группу спазмолитиков в качестве основной терапии болевого синдрома при данном страдании. Последние, в отличие от анальгетиков, не только купируют боль как симптом, но и ослабляют или полностью устраняют спазм гладких мышц внутренних органов – непосредственную причину боли.
Критерии эффективности терапии СРК:
•прекращение симптомов болезни или уменьшение их интенсивности; •купирование болевого и диспепсического синдромов, нормализация стула и лабораторных показателей (ремиссия); •улучшение самочувствия без существенной положительной динамики объективных данных (частичная ремиссия). Учитывая сложный и многофакторный характер СРК, наличие нескольких клинических форм заболевания, оптимальное лечение должно быть индивидуально и ориентировано на пациента.
В некоторых случаях у больных с патологией пояснично-крестцового отдела позвоночника корешковый синдром может протекать с болью, напоминающей таковую при болезнях кишечника. Диагностические трудности могут возникать и у больных с латентным течением язвенного колита, когда отсутствуют не только боли, повышение температуры тела, но и признаки кровотечения. Появление последнего у пациента с кишечной дисфункцией практически всегда свидетельствует об органическом поражении кишечника (табл. 6) [1].
Безусловно, важно еще раз подчеркнуть тот факт, что, помимо наличия «симптомов тревоги», отличительной особенностью функциональных расстройств кишечника от органической патологии является многообразие клинических проявлений: как гастроэнтерологических, так и внекишечных, а также наличие психоневрологических жалоб. Появление впервые признаков заболевания после 50 лет ставит под сомнение диагноз функциональной кишечной патологии и требует исключения, в первую очередь, колоректального рака. Группами риска возникновения опухолей толстой и прямой кишки являются [8]:
1. Возраст старше 50 лет (подавляющее большинство пациентов с опухолями толстой и прямой кишки имеют возраст 6070 и более лет); 2. Хронические заболевания кишечника (неспецифический язвенный колит, полипоз толстой кишки); 3. Наследственная предрасположенность (семейный полипоз толстой кишки, наследственный колоректальный рак); 4. Ежедневное табакокурение (1520 и более сигарет за сутки)
Диагностический поиск при патологии толстой кишки
Многообразие генеза поражений толстой кишки определяет трудности диагностического поиска и требует достаточно широкого спектра исследований для уточнения характера патологии. Комплекс необходимых исследований должен включать [5, 7]:
1. Лабораторные исследования: общий анализ крови, общий анализ мочи, биохимическое исследование с оценкой функционального состояния печени (общий билирубин, ACT, АЛТ, щелочная фосфатаза, γ-ГТП), копрограмму (для оценки энтерального или колитического синдрома), кал на дисбактериоз, анализ кала на скрытую кровь. 2. Инструментальную диагностику: ректороманоскопию, ирригоскопию (позволяет не только исключить органические заболевания, но и выявить некоторые специфические функциональные нарушения: неравномерные гаустрации, участки спазмов и атонии), колоноскопию с биопсией, ФГДС, УЗИ органов брюшной полости и малого таза, ЭКГ; при необходимости – ангиографию, лапароскопию. 3. Консультации специалистов: консультация гастроэнтеролога и/или колопроктолога; по показаниям: гинеколог, уролог, психотерапевт, невропатолог.
Таким образом, исходя из вышесказанного, алгоритм диагностики функциональной и органической патологии толстой кишки может выглядеть следующим образом (рис. 2). В заключение отметим, что пациенты с любой патологией кишечника должны находиться под постоянным диспансерным наблюдением участкового терапевта или гастроэнтеролога, посещая специалиста не реже чем 1 раз в 6 мес., даже в том случае, если с момента последнего обследования самочувствие их не ухудшилось. Пациенту необходимо разъяснить, что серьезное отношение к своему здоровью, к имеющемуся заболеванию, регулярность посещений врача, своевременное выполнение всех рекомендаций по обследованию и рекомендованному врачом лечению могут обеспечить надежную профилактику прогрессирования и обострений заболевания, препятствовать переходу функционального заболевания кишечника в органическое (в первую очередь в онкологическое). Появление любых симптомов ухудшения состояния, рецидива процесса является показанием для немедленного обращения к врачу. Особую опасность для больного представляет самолечение без предварительного обследования. Следовательно, при ведении таких пациентов от врача требуется мастерство и терпение.
Литература:
1. rasstroistva-tolstoi-kishki.html 2. Drossman D.A. The Functional Gastrointestinal Disorders and the Rome III Process // Gastroenterology. 2006. No130 (5). Р. 1377–1390. 3. Симаненков В.И., Лутаенко Е.А. Лечение синдрома раздраженной кишки с позиций доказательной медицины: пособие для врачей и клинических фармакологов. СПб., 2008. 4. Шульпекова Ю. В., Ивашкин В. Т. Симптом висцеральной боли при патологии органов пищеварения // Врач. 2008. №9. С. 12–16. 5. Ардатская М.Д. Синдром раздраженного кишечника. Клиническая лекция // Гастроэнтерология. Приложение Consilium medicum. 2010. №8. С. 21–26. 6. Ивашкин В.Т., Шептулин А.А. Диагностика и лечение диареи при синдроме раздраженного кишечника // РМЖ. 2004. №1. С. 14–19. 7. Комаров Ф.И., Осадчук М.А., Осадчук А.М. Практическая гастроэнтерология. М.: ООО «Медицинское информационное агентство», 2010. 8. Синдром раздраженного кишечника: учеб. пособие / под ред. В.И. Шаробаро. Смоленск, 2011.
Лечение кишечника у женщин
При выявлении у себя болей в животе, запоров, диареи или других симптомов, сразу ответьте на вопрос: «Знаю ли я причину, по которой это могло произойти?» Если причин вы не нашли (например, последние три дня не питались фастфудом), тогда лучше обратиться к хорошему гастроэнтерологу.
Квалифицированные врачи работают, например, в клинике АЦМД-МЕДОКС. Они не только выяснят точную причину недуга, проведут диагностику при помощи специальной медицинской аппаратуры, но и скорректируют рацион (если последнее действительно относится к катализаторам, из-за которых у пациентки возникла медицинская проблема).
Будьте здоровы!
Чем опасно воспаление стенок кишечника?
В последнее время количество россиян с диагностированным ВЗК в среднем ежегодно увеличивается на 10–12%. Чаще всего жители современных мегаполисов страдают от неспецифического язвенного колита и болезни Крона. В первом случае поражается слизистая оболочка толстой кишки, а во втором — окончание тонкой и начало толстой кишки. Воспаление приводит к образованию кровоточащих язв и быстро прогрессирует, при отсутствии диагностики и лечения приводя к необратимым повреждениям тканей.
- У пациентов с болезнью Крона значительно повышается риск образования кишечной непроходимости и, как следствие, формирования свищей.
- Массивное кровотечение при язвенном колите может вызвать перфорацию кишечника и угрожающий жизни больного перитонит.
- Наконец, ВЗК признаны одним из факторов, значительно повышающих вероятность формирования в кишечнике опухоли.
Даже на начальной стадии заболевания кишечника проявляются неприятными признаками, заметно снижающими качество жизни.
Что такое синдром раздраженного кишечника и как с этим жить
Встречаются часто, а обсуждать не принято – синдром раздраженного кишечника как раз из таких болезней. Им страдает до 25 процентов населения планеты. Как проявляется, диагностируется и лечится СРК, рассказала Вера Сережина, медицинский эксперт лаборатории персонифицированной медицины ЛабКвест.
Симптомы: как это проявляется
Несмотря на распространенность синдрома раздраженного кишечника, точно неизвестно, что вызывает это заболевание. У каждого пациента с СРК своя история начала болезни, но почти всегда в ней фигурируют стрессовые факторы – социальные, психологические, биологические и др. Кроме того, периоды обострений тоже бывают связаны со стрессом. Работа кишечника подчиняется нервной регуляции, и постоянные стрессы приводят в том числе к нарушению его моторной функции.
Считается, что главный симптом СРК – диарея, однако редкий стул – еще один вариант развития событий. Есть и смешанный вариант, когда человека беспокоит то и другое. Среди других симптомов – вздутие живота, связь кишечных симптомов с определенной едой, от которой становится либо лучше, либо хуже, чувство неполного опорожнения кишечника, внезапные позывы, когда человек вынужден буквально бежать в туалет. В некоторых случаях больные из-за этого не могут выйти из дома. Есть проявления, которые не имеют отношения к кишечнику: например, бессонница, мигрени, мышечные боли, неприятные ощущения во время полового акта у женщин. Кстати, женщины страдают СРК намного чаще мужчин.
Существуют так называемые римские диагностические критерии СРК. Для этой болезни характерна повторяющаяся абдоминальная боль, которая возникала не реже раз в неделю за последние 3 месяца и была связана минимум с двумя признаками из перечисленных: была связана с дефекацией, с изменением частоты стула и/или с изменением его формы.
Особая примета СРК – утренний ритуал: каждое утро в определенный момент (например, после завтрака) больной начинает испытывать дискомфорт в животе, а потом и необходимость посетить туалет. Неприятные ощущения после этого, как правило, проходят до следующего утра. Утренний ритуал бывает не во всех случаях СРК, к сожалению, часто больным приходится намного сложнее и раздраженный кишечник напоминает о себе отнюдь не только по утрам.
Обследование: какие анализы нужны
Нередко больным СРК удается взять болезнь под контроль или подстроиться под нее, научиться с ней сосуществовать, однако это не выход, потому что сама ситуация с хроническим расстройством кишечника, будь то диарея или запор, приводит к нарушениям всасывания питательных веществ из пищи, и в итоге сказывается на работе всего организма. Поэтому правильнее к СРК не привыкать, а обследоваться и, если проблема действительно в раздраженном кишечнике, бороться с причиной.
Синдром раздраженного кишечника – это диагноз-исключение. Он ставится только после того, как будут исключены все прочие возможные причины: инфекционные и заболевания эндокринной системы (щитовидной и поджелудочной желез), пищевая непереносимость, аутоиммунные и онкологические процессы и др. Есть так называемые «красные флаги» – симптомы, которые ни в коем случае нельзя игнорировать и которые требуют обязательного обращения к врачу: потеря веса, ночные боли в животе, появление неприятных ощущений и болей в пожилом возрасте, случаи аутоиммунных заболеваний или рака кишечника в семье, лихорадка, кровь в кале.
Прежде чем врач поставит диагноз СРК, он должен направить пациента на обследование, которое включает в себя несколько этапов.
* Клинический и биохимический анализ крови. Это поможет выявить анемию и
заболевания внутренних органов (сахарный диабет и др.)
* Анализ кала для выявления возбудителей кишечной группы (шигеллы, сальмонеллы,
иерсинии), токсинов А и В Сlostridium difficile.
* Исследование уровня гормонов щитовидной железы для выявления ее гиперфункции.
* Анализ кала для выявления скрытой крови при язвенном процессе в стенке
кишечника.
* Исследование антител к тканевой трансглютаминазе IgA или IgG у пациентов с
диарейным и смешанным вариантом заболевания при подозрении на целиакию.
* Определение уровня кальпротектина в кале. Оно покажет степень воспаления в стенке
кишечника.
* Ультразвуковое исследование органов брюшной полости.
* ЭГДС с биопсией двенадцатиперстной кишки для исключения целиакии. Биопсия
выполняется при выявлении антител к транглютаминазе в диагностическом титре.
* Колоноскопия с биопсией.
Лечение: к какому врачу идти и можно ли забыть об этой болезни?
СРК – самое распространенное заболевание желудочно-кишечного тракта. Однако по статистике всего один больной из трех обращается к врачам. Остальные остаются без помощи по разным причинам. Некоторым СРК особенно не мешает жить – таких довольно много, до 40 процентов всех больных. Другой сценарий: человек узнает, что у него «всего лишь» синдром раздраженного кишечника, а не болезнь Крона или рак кишечника, успокаивается и живет от рецидива к рецидиву. Нередко люди с СРК идут за помощью только к гастроэнтерологам и видят лечение в диете. Исключение некоторых продуктов – кофе, жирной пищи, злаков, острых приправ и пр. – действительно может дать заметный результат, так как позволяет уменьшить дискомфорт, который вызывает метеоризм. Только этого бывает недостаточно. Стоит больному перенести стресс, как синдром раздраженного кишечника снова дает о себе знать. Правильный подход в лечении этой проблемы для многих людей с СРК подразумевает совместную работу гастроэнтеролога и психотерапевта. Первый подбирает правильное питание, спазмолитики, антидиарейные или слабительные препараты и другую терапию, второй помогает решить глубинные проблемы, которые приводят к СРК, – например, справиться с повышенной тревожностью. Одним пациентам бывает достаточно разговоров с психотерапевтом для осознания причин недуга, другим требуется курс антидепрессантов. При заболеваниях кишечника в организме возникает ситуация дефицита аминокислот для синтеза нейромедиатора серотонина, который еще называют гормоном счастья. Поэтому больные СРК нуждаются в восполнении этого гормона и антидепрессанты имеют хорошие терапевтические эффекты.