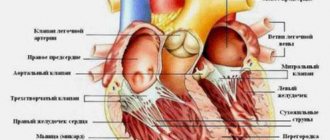
Когда у человека случается сердечный приступ, необходимо знать что нужно делать и быстрое реагирование может помочь ему добиться лучшего результата.
Инфаркт происходит, когда нарушается блокировка кровотока к сердцу, а именно блокируется доставка кислорода и других питательных веществ. Возникновение данной ситуации может повредить или даже убить части сердечной ткани.
Хотя фильмы могут показывать, что сердечные приступы происходят внезапно, многие сердечные приступы начинаются медленно и имеют много предупреждающих признаков.
Признаки и симптомы
Сердечный приступ может вызвать боль в плечах и руках.
Основные симптомы сердечного приступа включают в себя следующее:
- Боль в груди или дискомфорт. Боль в груди или дискомфорт могут ощущаться как давление, стеснение или ощущение сдавливания.
- Одышка: затрудненное дыхание, это может произойти с болью или без боли в груди.
- Дискомфорт в других частях тела: спина, руки и плечи, шея или челюсть.
- Нарушение ритма сердца
В то время как у мужчин и женщин могут наблюдаться первичные признаки и симптомы сердечного приступа, симптомы, которые мы перечислили выше, чаще встречаются у мужчин.
Женщины чаще испытывают дополнительные признаки и симптомы. Они включают:
- тошнота и расстройство желудка
- боль в животе
- холодный пот
- слабость
- внезапное головокружение
- повышенная потливость
Выводы
Под сердечным приступом с характерными симптомами загрудинной боли, появления одышки, учащенного ритма или пульса может скрываться множество патологически состояний. Не всегда боль в сердце свидетельствует об инфаркте. Причиной ухудшения самочувствия может стать обострение и переход стенокардии в нестабильную форму, вегетососудистая дистония (ВСД), злокачественная аритмия, тромбоэмболия или сердечная недостаточность. В связи с чем, при возникновении характерных признаков и жалоб следует незамедлительно обратиться к врачу, вызвать скорую помощь. Это позволит минимизировать риск кардиальных осложнений и спасти жизнь.
Что делать
При инфаркте требуется неотложная медицинская помощь. Если у кого-то случится сердечный приступ, ему следует немедленно позвонить в службу 112 за экстренной помощью, прежде чем делать что-либо еще. Действуйте быстро — это может помочь спасти чью-то жизнь.
Первая помощь при инфаркте миокарда
Инфаркт миокарда — вид ишемического заболевания сердца, характеризующейся необратимыми нарушениями в сердечной мышце в результате ухудшения движения крови по коронарным артериям
Характерные признаки (симптомы) сердечного приступа (инфаркта миокарда):
- • внезапно (приступообразно) возникающие давящие, сжимающие, жгущие, ломящие боли в грудной клетке (за грудиной) продолжающиеся более 5 минут;
- • аналогичные боли часто наблюдаются в области левого плеча (предплечья), левой лопатки, левой половины шеи и нижней челюсти, обоих плеч, обеих рук, нижней части грудины вместе с верхней частью живота;
- • нехватка воздуха, одышка, резкая слабость, холодный пот, тошнота часто возникают вместе иногда следуют за или предшествуют дискомфорту/болям в грудной клетке;
- • не редко указанные проявления болезни развиваются на фоне физической или психоэмоциональной нагрузки, но чаще с некоторым интервалом после них.
Нехарактерные признаки, которые часто путают с сердечным приступом:
- • колющие, режущие, пульсирующие, сверлящие, постоянные ноющие в течение многих часов и не меняющие своей интенсивности боли в области сердца или в конкретной четко очерченной области грудной клетки
Алгоритм действий при сердечном приступе
Если у Вас или кого-либо внезапно появились вышеуказанные характерные признаки сердечного приступа даже при слабой или умеренной их интенсивности, которые держатся более 5 мин – не задумывайтесь, сразу вызывайте бригаду скорой медицинской помощи. Не выжидайте более 10 минут — в такой ситуации это опасно для жизни.
Если у Вас появились симптомы сердечного приступа и нет возможности вызвать скорую помощь, то попросите кого-нибудь довезти Вас до больницы – это единственное правильное решение. Никогда не садитесь за руль сами, за исключением полного отсутствия другого выбора.
В наиболее оптимальном варианте при возникновении сердечного приступа необходимо действовать согласно следующему алгоритму:
- • Сразу после возникновения приступа сесть (лучше в кресло с подлокотниками) или лечь в постель с приподнятым изголовьем, принять 0,25 г ацетилсалициловой кислоты (аспирина) (таблетку разжевать, проглотить) и 0,5 мг нитроглицерина (одну ингаляционную дозу распылить в полость рта при задержке дыхания, одну таблетку/капсулу положить под язык, капсулу предварительно раскусить, не глотать); освободить шею и обеспечить поступление свежего воздуха (открыть форточки или окно).
- • Если через 5-7 мин. после приема ацетилсалициловой кислоты (аспирина) и нитроглицерина боли сохраняются, необходимо в обязательном порядке вызвать бригаду скорой медицинской помощи и второй раз принять нитроглицерин.
- • Если через 10 мин после приема второй дозы нитроглицерина боли сохраняются, необходимо в третий раз принять нитроглицерин.
- • Дать больному успокоительное средство (пустырник или валериану). В комнате должна быть тишина, не давать возможности нервничать больному человеку.
- • Если после первого или последующих приемов нитроглицерина появилась резкая слабость, потливость, одышка, необходимо лечь, поднять ноги (на валик и т.п.), выпить 1 стакан воды и далее, как и при сильной головной боли, нитроглицерин не принимать.
- Если человек с сердечным приступом находится в бессознательном состоянии и рядом есть тот, кто умеет оказывать первую медицинскую помощь в данной ситуации, то незамедлительно нужно делать!
Первая помощь
Если случился сердечный приступ, действуйте незамедлительно. Многие люди ждут слишком долго, поскольку не распознают тревожные симптомы. Сделайте следующие шаги:
- Позвоните в скорую помощь. Если вы подозреваете инфаркт миокарда, не сомневайтесь в звонке. Немедленно наберите 03, 911 или 112. Если вы не имеете доступа к телефону, найдите кого-либо, кто сможет довести вас до ближайшего медицинского учреждения или в кардиоцентр. Садясь за руль в этом состоянии, вы подвергаете себя и других серьезной опасности.
- Примите нитроглицерин, если он вам назначался. Если ваш доктор выписал нитроглицерин, примите его по инструкции, пока вы ждете прибытия работников скорой помощи.
- Примите аспирин, если его прием вам рекомендован. Если вы беспокоитесь о риске инфаркта миокарда, спросите у кардиолога, возможно ли вам в таком случае разжевать таблетку аспирина. Прием аспирина во время развивающегося инфаркта миокарда поможет снизить повреждения сердца путем уменьшения тромбообразования в крови.
Причины и факторы риска
Человек должен знать о факторах риска, чтобы он мог принять меры для предотвращения сердечного приступа.
Есть некоторые факторы риска сердечного приступа, на которые люди могут влиять, и другие, на которые они не могут.
Факторы риска включают:
- Возраст: мужчины и женщины старше 60 лет.
- Пол: мужчины чаще, чем женщины, имеют и умирают от сердечного приступа.
- Семейный анамнез: люди с отягощенным семейным анамнезом сердечно-сосудистых заболеваний чаще страдают от сердечного приступа.
- Раса и этническая принадлежность: у некоторых этнических групп, включая афроамериканцев, некоторых азиатов и мексиканских американцев, чаще случается сердечный приступ, чем у других.
Хотя люди не могут влиять на вышеперечисленные факторы риска, существует много факторов риска, которые они могут изменить или лечить, чтобы предотвратить сердечный приступ.
Модифицируемые факторы риска сердечных заболеваний и инфаркта включают в себя:
- ожирение
- высокое кровяное давление
- высокий уровень холестерина
- сахарный диабет
- нездоровая диета с высоким содержанием насыщенных жиров и натрия
- употребление табака
- чрезмерное употребление алкоголя
- не хватает упражнений
Как отличить стенокардию от инфаркта миокарда?
| Типичная стенокардия | Типичный инфаркт миокарда |
| Боли в центре грудной клетки, в области средней трети грудины, могут распространяться в левую руку, лопатку, нижнюю челюсть, верхнюю часть живота. | Боли как при стенокардии, но чаще ощущаются как более интенсивные, нестерпимые, раздирающие и захватывают всю левую половину грудной клетки. |
| Дискомфорт слабо или умеренно выраженный. | Выраженный дискомфорт, усиленное потоотделение, головокружение, тошнота, нарастающее чувство нехватки воздуха, страх смерти. |
| Приступ стенокардии чаще связан с предшествующей физической активностью или эмоциональным возбуждением. | Инфаркт миокарда может возникнуть в любое время, и в том числе, в состоянии покоя. |
| Время болевого приступа занимает около 3 – 15 минут. | Болевой приступ с дискомфортом и удушьем продолжается не менее 15 – 30 минут и более, имеется тенденция к нарастанию симптомов. |
| В покое боли, как правило, проходят. | В состоянии физического покоя боли не проходят полностью, усиливаются при разговоре и глубоком дыхании. |
| Применение нитроглицерина под язык или в виде аэрозоля от 1 до 3 доз прерывает приступ стенокардии. | Симптомы не проходят полностью после применения 3 доз нитроглицерина. |
Профилактикариска сердечных заболеваний и инфаркта
Лучший способ предотвратить сердечный приступ — это уменьшить любые факторы риска.
Вы можете уменьшить свои шансы на сердечный приступ:
- снижением веса, если Вы страдаете ожирением или избыточным весом
- лечением высокого кровяного давления и высокого уровня холестерина, проконсультировавшись с врачом
- контролем диабета с помощью диеты, лекарств и контроля уровня сахара в крови
- придерживаться диеты, богатой свежими овощами и фруктами, с низким содержанием насыщенных жиров и обработанных продуктов
- бросить курить
- ограничить потребление алкоголя!
- не менее 2-3 часов умеренной физической активности в неделю
Кроме того, регулярно проходите осмотры у своего врача. Регулярные осмотры могут помочь выявить новые факторы риска сердечно-сосудистых заболеваний, которые могут развиться у человека, и отслеживать любые имеющиеся у них.
Сердечные приступы требуют неотложной медицинской помощи. Знание признаков и симптомов сердечного приступа может помочь человеку получить необходимую помощь как можно раньше. Уменьшение факторов риска сердечных заболеваний может помочь человеку предотвратить сердечный приступ.
Почему полезно знать о симптомах сердечного приступа?
Больным, страдающим недугами сердечно-сосудистой системы, и их близким важно знать о симптомах сердечных приступов, ведь инфаркты случаются у людей, которые еще вчера чувствовали себя абсолютно здоровыми. В группу риска входят люди старшего и пожилого возраста, пациенты с ишемической болезнью сердца. К факторам риска относятся курение и отсутствие физической активности, генетическая предрасположенность к заболеваниям сердца и сосудов. К сердечным приступам часто приводит атеросклероз сосудов сердца. Это заболевание, при котором в коронарных артериях образуются холестериновые бляшки. Артериальная кровь не поступает к сердцу в полной мере, когда сужены сосуды и перекрыт сосудистый просвет. Подробнее об основных причинах сердечных приступов читайте здесь.
Даже при благоприятном исходе, когда жизнь пациенту удалось спасти, есть риск, что ему придется столкнуться с различными осложнениями. К примеру, после инфаркта возникает аритмия и требуется установка кардиостимулятора. Важно знать о том, какие признаки свидетельствуют о сердечном приступе, ведь своевременно оказанная помощь помогает предотвратить непоправимые последствия.
Восстанавливается ли сердце после сердечного приступа?
После сердечного приступа можно нормализовать работу сердца, однако нельзя восстановить клетки, которые утратили работоспособность. Это касается и случаев, когда человеку оказана своевременная первая помощь при сердечном приступе. Однако ученые говорят о возможности восстановления отмерших сердечных тканей с помощью регенеративной медицины. Достигнуть этого планируют благодаря стволовым клеткам, которые вводят в область сердца, посредством чего можно запустить процесс регенерации поврежденных сердечных тканей.
Существует два типа осложнений, которые могут возникнуть после сердечного приступа: те, которые происходят практически сразу и те, которые происходят после (в последующие дни, через неделю и даже месяц).
К осложнениям, происходящим сразу после сердечного приступа, принадлежат:
- аритмия — сердце бьется нерегулярно, слишком быстро или слишком медленно;
- кардиогенный шок — у человека внезапно падает артериальное давление, вследствие чего сердце не может снабжать организм достаточным количеством крови для полноценной работы;
- гипоксемия — уровень кислорода в крови становится слишком низким;
- отек легких — жидкость скапливается в легких и вокруг них;
- тромбоз глубоких вен — в глубоких венах ног и таза образуются сгустки крови, которые либо блокируют, либо прерывают кровоток в вене;
- разрыв миокарда — сердечный приступ повреждает сердечную стенку, что приводит к ее разрывам.
- аневризма желудочков — желудочек образует выпуклость.
К осложнениям, возникающим после инфаркта, относят:
- аневризму — на поврежденной сердечной стенке накапливается рубцовая ткань, что приводит к образованию тромбов, низкому кровяному давлению и нарушениям сердечного ритма.
- стенокардию — к сердцу поступает недостаточно кислорода, что провоцирует боли в груди;
- застойную сердечную недостаточность — сердце может очень слабо биться, в результате чего человек чувствует себя истощенным и сталкивается с одышкой;
- отеки — в зоне лодыжек начинает скапливаться жидкость;
- утрату эректильной функции, потеря либидо;
- перикардит — воспаление сердечной оболочки, вызывающее сильную боль в груди.
Стенокардия
Атеросклероз
Сахарный диабет
Инсульт
22622 20 Мая
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Стенокардия: причины появления, симптомы, диагностика и способы лечения.
Определение
Стенокардия – клинический синдром, проявляющийся чувством стеснения или сжимающей давящей болью в грудной клетке, которая локализуется чаще всего за грудиной и может иррадиировать («отдавать») в левую руку, шею, нижнюю челюсть, в подложечную область (эпигастрий).
Боль возникает при физической нагрузке или воздействии других факторов, повышающих потребность сердца в кислороде, и длится от 1 до 15 минут. Проходит в покое (при прекращении нагрузки) или через 1–3 минуты после приема нитроглицерина.
В переводе с древнегреческого языка стенокардия обозначает «узкое (слабое, тесное) сердце».
Причины появления стенокардии
В основе развития стенокардии лежат три механизма:
- атеросклеротическое поражение коронарных артерий;
- преходящее сосудистое тромбообразование;
- снижение коронарного кровотока из-за спазма или повышения тонуса коронарных артерий.
Стенокардия дает о себе знать во время физической нагрузки или стрессовых ситуаций при наличии сужения просвета коронарной артерии на 50-70%.
Тяжесть стенокардии зависит от степени стеноза коронарных артерий, его локализации и протяженности, количества и числа пораженных артерий. Атеросклеротическая бляшка может перекрывать сосуд полностью или частично. При повышении артериального давления поврежденный атеросклеротическим процессом внутренний слой коронарных артерий (эндотелий) может легко повреждаться, кровь проникает внутрь бляшки, активируется процесс свертывания крови и формируется тромб, который может частично или полностью закупорить сосуд.
Образование тромба, особенно на фоне спазма сосуда, может привести к его полной или частичной закупорке.
При повреждении тканей миокарда высвобождаются медиаторы боли (серотонин, гистамин, брадикинин и др.), которые воздействуют на болевые рецепторы.
Выделяют модифицируемые (те, на которые можно повлиять) и немодифицируемые факторы, которые могут провоцировать развитие стенокардии. К модифицируемым относят дислипопротеидемию (нарушение нормального соотношения липидов крови), артериальную гипертонию, сахарный диабет, курение, низкую физическую активность, ожирение, стресс. Немодифицируемые факторы — мужской пол, возраст, отягощенный семейный анамнез по сердечно-сосудистым заболеваниям (инфаркт миокарда или ишемический инсульт у ближайших родственников — до 65 лет (у женщин) и до 55 лет (у мужчин)).
Классификация заболевания
Наибольшее распространение получила классификация стенокардии, разработанная
на основе рекомендаций экспертов ВОЗ
:
- Стабильная стенокардия напряжения (с указанием функционального класса от I до IV).
- I класс – больной хорошо переносит физические нагрузки, приступы стенокардии возникают только при нагрузках высокой интенсивности; II класс – небольшое ограничение обычной физической активности, приступы стенокардии возникают при ходьбе по ровному месту на расстояние более 500 м, при подъеме более чем на один этаж; III класс – выраженное ограничение обычной физической нагрузки, приступы возникают при ходьбе в нормальном темпе по ровному месту на расстояние 100-150 м, при подъеме на один этаж; IV класс — стенокардия возникает при небольшой физической нагрузке, ходьбе по ровному месту на расстояние менее 100 м.
- Нестабильная стенокардия:
- впервые возникшая стенокардия (давность < 1 месяца с момента появления приступов);
- прогрессирующая стенокардия (нарастание приступов по частоте, длительности, интенсивности с расширением локализации и иррадиации);
- ранняя постинфарктная (в течение 2 недель после перенесенного острого инфаркта миокарда) или постоперационная стенокардия.
- Спонтанная (вазоспастическая, вариантная, Принцметала) стенокардия.
На практике врачи также пользуются клинической классификацией стабильной стенокардии
:
- стенокардия напряжения стабильная (с указанием функционального класса);
- стенокардия вазоспастическая;
- стенокардия микрососудистая.
Симптомы стенокардии
Боль при стенокардии иногда может восприниматься не как истинная боль, а как ощущение дискомфорта, чувство тяжести, сжатия, стеснения, распирания, жжения или нехватки воздуха.
Чаще всего боль локализуется за грудиной или по левому краю грудины. Может иррадиировать в шею, нижнюю челюсть, зубы, межлопаточное пространство, реже – в локтевые или лучезапястные суставы, сосцевидные отростки.
Продолжается боль при стенокардии обычно от 1 до 15 мин.
Возникает боль на пике физической или эмоциональной нагрузки. Стрессовые ситуации за счет повышения активности симпатоадреналовой системы приводят к увеличению частоты сердечных сокращений, повышению артериального давления и сократимости миокарда, а значит, повышается потребность миокарда в кислороде. После приема нитроглицерина или прекращения нагрузки боль купируется, причем болевой приступ быстрее купируется в положении сидя или стоя.
При прогрессировании стенокардии наступает такой момент, когда приступы возникают даже при минимальной нагрузке, а затем и в условиях физического покоя.
Стенокардия покоя присоединяется к стенокардии напряжения и сочетается с ней. В таких случаях приступы возникают во время повышенного потребления кислорода сердечной мышцей, например, во время быстрой фазы сна, когда сокращения сердце начинает биться чаще.
У некоторых пациентов приступ стенокардии может возникнуть в горизонтальном положении из-за увеличенного притока крови к сердцу.
Вазоспастическая стенокардия развивается вне связи с физической и эмоциональной нагрузкой, вызвана спазмом коронарных артерий, обычно встречается в более молодом возрасте, чем стенокардия напряжения на фоне атеросклероза коронарных артерий. У пациентов с вазоспастической стенокардией не удается выявить многие типичные факторы риска атеросклероза. Заболевание может сопровождаться угрожающими нарушениями ритма сердца, приводить к развитию инфаркта миокарда и/или внезапной смерти.
Особенностью вазоспастической стенокардии является очень сильные приступы, обычно локализующиеся в типичном месте. Они случаются ночью или рано утром, а также под воздействием холода на открытые участки тела.
Для микрососудистой стенокардии характерны приступы, возникающие через некоторое время после физической нагрузки, при эмоциональном напряжении и в покое, — они плохо купируются нитроглицерином. Причиной микрососудистой стенокардии считается дисфункция мелких коронарных артерий (100—200 мкм в диаметре) в преартериолярном сегменте коронарного русла. Более чем в 70% случаев микрососудистая стенокардия сосуществует с классической стенокардией у больных с атеросклеротическими стенозами.
Диагностика стенокардии
Диагноз «стенокардия» устанавливается на основании совокупности жалоб (боль, характерная для стенокардии) и полученных от пациента сведений о течении заболевания.
У всех больных с подозрением на ишемическую болезнь сердца уточняются следующие вопросы:
- курение в настоящее время или в прошлом;
- наличие сердечно-сосудистых заболеваний и/или случаев смерти от сердечно-сосудистых заболеваний у ближайших родственников пациента (отца, матери, родных братьев и сестер);
- предыдущие случаи обращения за медицинской помощью и наличие ранее зарегистрированных электрокардиограмм, исследований и заключений;
- наличие сопутствующих заболеваний с целью оценки дополнительных рисков;
- принимаемые в настоящее время лекарственные препараты.
Для уточнения диагноза, имеющихся осложнений применяют данные лабораторных и инструментальных методов обследования.
Всем пациентам с подозрением на стенокардию рекомендуют исследование липидного профиля для выявления дислипопротеидемии:
- триглицериды (Triglycerides);