Пролежни представляют собой болезненные повреждения кожного покрова, возникающие в результате длительного, непрерывного сдавливания тканей. Развитию пролежней преимущественно подвержены люди, перенесшие тяжелое заболевание или костные переломы, вследствие чего находящиеся в обездвиженном состоянии.
Лечение данного осложнения является довольно длительным и тяжелым, в запущенных случаях – требующим помощи квалифицированного специалиста. Для того, чтобы подобрать наиболее эффективное средство от пролежней, врач должен определить стадию патологического процесса. Кроме того, допускается лечение пролежней народными средствами. Самые эффективные рецепты народной медицины проверены временем и помогают достичь желаемых результатов, однако перед их применением необходимо проконсультироваться с лечащим врачом.
Профессиональный уход за лежачими больными, помощь в выборе лекарственных препаратов для лечения пролежней предлагают высококвалифицированные специалисты клиники реабилитации Юсуповской больницы.
Причины образования
Нарушение кровообращения, непрерывное сдавливание мягких тканей, сосудов приводит к возникновению в них застойных явлений и постепенному их отмиранию (некрозу). Особенно часто (7 из 10 случаев) данное осложнение возникает у пациентов в возрасте. Вызвано это тем, что у пожилых людей ухудшается работа системы кровообращения, замедляется процесс самовосстановления тканей.
Своевременное проведение профилактических мероприятий, грамотное лечение могут предупредить образование пролежней. Если же ухаживающий за больным медицинский персонал или члены семьи не обратили внимания на первые признаки приближающейся проблемы, то пятна на коже достаточно быстро могут превратиться в глубокие гноящиеся раны, на их месте могут сформироваться свищи. Развитие тяжелых осложнений может даже привести к гибели больного.
Пролежни очень трудно поддаются лечению, раны очищаются медленно, возможно их повторное нагноение, образование новых некротических участков. Затрудняет заживление и тот факт, что пациент по-прежнему находится в лежачем положении.
Но омертвение тканей может возникать не только у больных, длительное время соблюдающих постельный режим. Любое продолжительное внешнее сдавливание тканей, даже если организм находится в нормальном состоянии, может привести к формированию пролежней. Вызвать такое осложнение может, например, неправильно наложенная гипсовая повязка, постоянное нахождение больного в инвалидной коляске, нарушение питания тканей в результате тяжелого поражения спинного мозга и так далее.
Чаще всего пролежни образуются на участках, где имеются костные выступы. Там, обычно, нет жировой прослойки, поэтому на кожу оказывается двустороннее давление: с внешней и внутренней стороны. В зависимости от положения тела это могут быть поверхности таких областей, как
- бедра, колени, лодыжки, если пациент лежит на боку;
- скулы, подвздошные и кости груди, лобок, когда больной вынужден лежать на животе;
- седалищный бугор, лопатки, локти, крестец, затылок, пятки при положении на спине;
- лопатки, ягодицы, седалищный бугор, кости стопы у людей, значительную часть времени находящихся в инвалидном кресле.
Среди причин, способствующих формированию пролежней можно выделить несколько основных факторов.
- Пересушивание кожного покрова
- Избыточное увлажнение
- Сдавливание сосудов и нервных волокон
- Отсутствие микровибрации
- Снижение мышечной массы
- Через каждые 1,5 или 2 часа больного нужно переворачивать, менять позу, чтобы внешнее воздействие (давление) оказывалось на другие участки тела. При образовании областей с не исчезающим покраснением кожного покрова, мацерации, следует воздержаться от укладывания пациента на эту зону.
- Постараться максимально снизить силу давления на поверхность тела больного с внешней стороны. В настоящее время в интернет-магазинах, аптеках предлагается широкий выбор устройств обеспечивающих прерывность давления, снижение его величины. К ним относятся кровати с встроенным специальным механизмом, наполненные водой, гелием, воздухом противопролежневые матрасы, подушки.
- Большое значение имеет и рацион питания больного. В первую очередь, нужно обеспечить организм «строительным материалом» для образования новых клеток. Поэтому в продуктах, предлагаемых лежачим пациентам должны быть в достаточном количестве не только витамины и микроэлементы, но главным образом белок. Недостаточное его количество может привести к нарушению иммунных, регенеративных функций организма.
- Строгое соблюдение всех необходимых гигиенических процедур, особенно после мочеиспускания, дефекации, использовать медицинские подгузники, впитывающие пеленки для лежачих пациентов и так далее. Несколько раз в день, не только утром и вечером, обтирать все тело специальными средствами или даже просто влажными салфетками, для предотвращения появления на коже потовых выделений.
- Нельзя использовать для ухода за лежачими больными антибактериальное мыло, которое «убивает» не только вредные, но и полезные для кожи микроорганизмы. Спиртосодержащие смеси, могут вызвать пересушивание кожного покрова, поэтому их можно применять только при жирной коже.
- Во время проведения манипуляций нельзя сильно тереть кожу, пользоваться лучше всего мягкими хлопчатобумажными мочалками, а после проведения гигиенических процедур тело не вытирать, а аккуратно промокать или дать ему обсохнуть самостоятельно.
- Обязательным мероприятием является и массаж. Для его проведения можно использовать мягкую махровую варежку, которую можно купить или сделать самостоятельно. Появившиеся красные пятна массировать нельзя, обрабатывать нужно только неповрежденную кожу вокруг него.
Вследствие этого быстрее отшелушивается поверхностный роговой слой, обеспечивающий защиту кожи от внешнего воздействия.
Данная проблема может возникнуть в результате чрезмерного потоотделения, недержания мочи, кала. Агрессивная среда вызывает раздражение кожи, она набухает, увеличивается трение. Кроме того, высокая влажность способствует развитию инфекции.
Кровеносные сосуды не могут в полной мере выполнять свои функции: обеспечивать клетки тканей питательными веществами и кислородом. Гипоксия (дефицит кислорода), недостаток питания, ухудшение обмена веществ в тканях, в результате неспособности нервных волокон выполнять свои функции, ведут к снижению жизнеспособности клеток, их гибели.
Сдавливание лимфатических сосудов отрицательно сказывается на работе выделительной системы. Отслужившие и погибшие клетки, вместе с токсинами, переработанными веществами, шлаками накапливаются в межклеточном пространстве, тканях. Это, в свою очередь, ведет к снижению иммунитета. Микробы, вирусы свободно проникают в организм, развиваются воспалительные процессы, гнойные осложнения, вплоть до заражения крови.
Даже когда организм находится в покое, мышечные клетки продолжают вырабатывать энергию за счет микровибраций мышечных клеток. Она способствует более эффективному протеканию в организме биохимических, обменных, физиологических процессов. Уровень микровибраций поддерживается на достаточной высоте благодаря физической активности, занятиям спортом. Именно поэтому малоподвижный образ жизни ведет к дефициту этой энергии, и, как следствие, к угнетению основных функций организма.
Снижение или полное отсутствие мышечной нагрузки, малоподвижный (или полностью неподвижный) образ жизни являются причиной атрофии – снижения мышечной массы, которая в свою очередь ведет к сокращению микровибраций.
С учетом всех перечисленных факторов, формирование пролежней у лежачих больных и инвалидов ведущих сидячий образ жизни является очень важной проблемой. Образование таких дефектов идет очень быстро, а, несмотря на то, что об этом осложнении известно уже давно, достаточно эффективного метода лечения и профилактики заболевания, способного быстро восстановить все функции организма пока нет. Поиск новых современных терапевтических средств продолжается, задача по-прежнему не теряет своей актуальности.
Что такое пролежни?
Пролежни, как правило, возникают у тяжелобольных пациентов, длительное время прикованных к постели, или людей в инвалидном кресле. Пролежни – повреждения кожи, подлежащих тканей, которые возникают из-за нарушения их питания, длительного давления на конкретную область тела. Пролежни часто возникают на участках кожи, расположенных над костными выступами: локти, колени, бедра, ягодицы, крестец. У тех, кто использует инвалидное кресло, повреждения имеют следующую локализацию: • Ягодицы, крестец; • Лопатки, позвоночник; • Задняя часть ног, рук – места, которыми опираются на кресло. У лежачих больных, повреждения могут быть на: • Затылке, висках; • Ушных раковинах; • Плечах, лопатках; • Бёдрах, пояснице, крестце; • Пятках, коленях, подколенной области.
Виды пролежней
Большинству не сталкивавшихся с данной проблемой людей может показаться странным, но у больного человека, организм которого ослаблен борьбой с тяжелой болезнью, пролежни могут появиться уже через два часа лежания или сидения в одной позе. Процесс от незначительного покраснения до появления первых признаков некроза, а затем и серьезных ран может протекать весьма быстро.
В соответствии с симптомами, сопутствующими образованиям на различных этапах их развития и трансформации, выделяют 4 стадии заболевания.
- Области наибольшего давления, которые являются наиболее вероятными участками поражения, отличаются легким покраснением, незначительным местным повышением температуры, болезненностью при прикосновении. На этом этапе еще отсутствует структурное нарушение кожного покрова. Если начать лечение на настоящем этапе, то избавиться от первых симптомов будет не сложно.
- Если лечение не начато, то формирование пролежней будет продолжаться. Начнется образование пузырей, нарушение целостности и отслоение кожного покрова, температура будет повышаться, увеличится отечность тканей. Поражение может достигнуть слоев подкожной клетчатки.
- Этот этап характеризуется более серьезными поражениями, вплоть до первых признаков некроза (отмирания) участков эпидермиса, сквозь участки с отмершими клетками можно наблюдать мышечную и жировую ткань, раны заполняются гноем.
- В процесс разрушения включаются не только ткани кожного покрова, но и мышечная, костная, жировая, сухожилия. Раны полностью заполнены гнойным содержимым, область омертвления расширяется, некротические процессы затрагивают все слои. В этой ситуации терапевтическое лечение уже не принесет пациенту облегчения, обязательным является оперативное (хирургическое) вмешательство.
Степени и симптомы пролежней
Первые субъективные ощущения, которые может испытывать больной: • Покалывание на коже там, где вероятно может развиться пролежень. Это связано с застоем крови, лимфы, питающих нервные окончания; • Онемение (потеря чувствительности). Наступает на поражённом участке тела примерно через 3 часа. Видимые признаки пролежня: • Застой периферической крови, лимфы. Вначале проявляется в форме венозной эритемы сине-красного цвета, не имеет чётких границ. Места локализации – участки костных, мышечных выступов, соприкасающиеся с ложем. Интенсивность окрашивания кожи постепенно нарастает; • Слущивание эпидермиса с предварительным образованием пузырьков с гноем или без них. Это основные признаки начинающегося пролежня. Нужно срочно принимать меры, которые не допустят дальнейшего усугубления патологии. Развитие пролежней проходит в 4 стадии, которые сопровождаются разными симптомами. Стадия I – начальная. Её признаки следующие: • Кожа не повреждена; • Есть покраснения (светлая кожа). Кожа при надавливании не меняет цвет; • Цвет темной кожи зачастую не меняется. Кожа при надавливании не белеет. Иногда выглядит раздражённой, цианотичной или багровой; • Поражённый участок кожи может быть чувствительным, болезненным, быть мягче, прохладнее/теплее по сравнению с иными участками. Стадия II – пролежень превращается в открытую рану. Признаки: • Эпидермис, часть дермы или повреждаются, или отсутствуют; • Пролежень – отёчная, красно-розовая рана (похож на язву); • Может иметь внешний вид неповреждённого или лопнувшего пузыря с жидкостью. Стадия III – глубокая рана. Внешний вид: • Некроз, как правило, достигает не только кожи, но и жировой ткани; • Язва становится похожей кратер; • Дно раны может иметь омертвевшую желтоватую ткань; • Повреждение может распространяться между слоями ещё здоровой дермы. Стадия IV – обширный некроз тканей. Внешний вид: • В ране могут выступать сухожилия, мышцы, кости; • Дно раны тёмное, твёрдая омертвевшая ткань; • Поражение распространено далеко за пределы очага.
Профилактика заболевания
Как это ни печально, но избежать образования пролежней у лежачих пациентов практически невозможно. Однако отсрочить их образование, сделать течение заболевания более легким, не доставляющим человеку столько неудобства и боли вполне можно. Для этого, прежде всего, нужно своевременно осуществлять соответствующие профилактические мероприятия.
Принимать меры по предотвращению образования ран и язв нужно с первого дня заболевания. После запуска некротического процесса, остановить его достаточно трудно. При переходе на каждую последующую стадии пациент будет испытывать все больше страданий, дискомфорта, а вероятность полного излечивания будет снижаться.
Профилактические меры, предпринимаемые для предотвращения образования пролежней, должны быть направлены на активизацию кровообращения, восстановление микровибрации клеток тканей, устранение других факторов провоцирующих появление ран, язв. Нужно постараться как можно скорее вернуть больного к активному образу жизни. Для этого можно использовать специальные медицинские кровати и аксессуары, позволяющие пациенту хотя бы переворачиваться с боку на бок самостоятельно, совершать какие-либо другие движения, действия, даже если функция передвижения, ходьбы еще не будет восстановлена.
Профилактика пролежней включает следующие манипуляции.
Современные медицинские аксессуары, которые следует подбирать в зависимости от стадии заболевания и сложности его течения, делают уход за лежачими больными максимально простым, позволяя не только избежать появления пролежней, но и обеспечить пациенту комфортные условия существования.
Почему пролежни опасны для пожилых
Пролежни могут быть опасными для жизни, если долго не заживают. При этом стоит помнить, что у пожилого человека меньше жира и слабые мышечные ткани, меньшее количество кровеносных сосудов, они становятся тонкими, в итоге любые раны заживают медленнее.
У пожилого больного человека больше рисков получить пролежни из-за следующих причин: невозможность двигаться (инсульт или постинсультное состояние, лежачий больной, травмы, послеоперационное состояние), сонливость (из-за этого человек реже меняет положение тела), слабая чувствительность (человек может не ощущать дискомфорта), плохое заживление ран.
Лечение пролежней
Если лежачий пациент находится в амбулатории, то уход за ним осуществляют квалифицированные специалисты, которые имеют необходимые знания, практические навыки, соответствующее медицинское оборудование. В домашних условиях вся нагрузка ложится на плечи членов семьи. При этом выполнение некоторых манипуляций, таких как качественная очистка раны от нагноения, эффективный газообмен, обеспечивающий подсушивание поверхности кожных покровов, репарацию ткани выполнить не всегда удается. Поэтому при возникновении у больного пролежней нужно обязательно проконсультироваться у лечащего врача, который пропишет соответствующее лечение, назначит процедуры.
Существует два метода лечения некротических образований на коже: консервативное и хирургическое. На первых этапах развития заболевания предполагается выполнение предписаний врача, в том числе:
- местное лечение при помощи лекарственных средств, тщательный гигиенический туалет поврежденной области и прилегающих кожных покровов при помощи перекиси водорода, физиологического раствора и так далее;
- физическая активность с использованием вспомогательных средств для реабилитации инвалидов и лежачих больных в доступных для пациента пределах;
- использование противогрибковых мазей, антибактериальных препаратов для обработки пораженных участков;
- высококалорийная белковая диета, с добавлением витаминов (А, С), и микроэлементов (железа, сульфата цинка).
На более поздних стадиях, когда изменения достигли глубоких слоев тканей, требуется уже хирургическое вмешательство, которое предполагает: дренирование ран, вскрытие гнойных образований, антисептическую обработку, иссечение язвы, трансплантацию кожи, наложение кожно-мышечных лоскутов и так далее. Обычно срок госпитализации составляет около полутора месяцев. При своевременном и правильном лечении, тщательном медицинском уходе почти в 80% случаев состояние пациента значительно улучшается, а в 40% – наступает полное излечивание пролежней.
Определить необходимость хирургического вмешательства в течение болезни может только врач. Несвоевременно, неправильно проведенная операция может привести к ухудшению общего состояния больного, увеличению площади поражения. При этом как больной, так и члены его семьи должны быть готовы к тому, что лечение может не привести к улучшению состояния. Как следствие недостаточного кровообращения, пересаживаемая кожа может не прижиться. Под кожными покровами может скапливаться жидкость. Возможно расхождение швов, кровотечение, вторичное образование язвы, некроз кожи и рецидив заболевания.
Как лечить пролежни
Причинами появления и развития пролежней обычно становится ослабление защитных свойств кожи. Преклонный возраст и деменция относятся к отягощающим и необратимым внутренним факторам риска.
Не своевременное лечение пролежней является прямой угрозой жизни для следующих категорий пожилых людей:
- парализованных больных;
- людей, находящихся в коме;
- больных с переломом шейки бедра;
- лежачих пациентов после инсульта;
- больных с пониженной чувствительностью на поздних стадиях деменции;
- больных с инконтиненцией;
- людей, которые получают плохое питание.
Пересушенная кожа больше восприимчива к действию раздражающих факторов, которые могут нарушить состояние равновесия в ней, привести к раздражению и появлению опасных явлений.
Осложнения при пролежнях
Неправильно проведенная диагностика, неверно установленная стадия развития поражения, неэффективное лечение, недостаточный уход со стороны обслуживающего персонала может привести к развитию на фоне пролежней достаточно серьезных осложнений, вплоть до смерти больного. К наиболее серьезным последствиям относят развитие следующих заболеваний.
- Рожа
- Флегмона
- Сепсис
- Гангрена
Или рожистое воспаление характерно для возрастных пациентов с пролежнями II стадии. Это инфекционное заболевание вызываемое стрептококком, который проникает в рану через поврежденный кожный покров. Лечение предполагает применение сульфаниламидов, антибиотиков пенициллиновой группы, нитрофуранов.
Представляет собой острый воспалительный процесс клеточного пространства в результате проникновения сквозь раневую поверхность кишечной палочки, стафилококка. Среди основных симптомов заражения: высокая температура, краснота, боль, отек, гнойное содержимое. Назначаются антибиотики широкого спектра действия. Очаг поражения обязательно вскрывается.
Также представляет собой воспалительный процесс, который может возникнуть на III-IV стадии пролежней. Это заболевание поражает весь организм, поэтому, если своевременно не начато лечение, достаточно часто приводит к летальному исходу. Противовоспалительное лечение проводят с использованием глюкокортикоидов. Обязательной является дезинтоксикация организма.
На IV стадии развития пролежни могут привести к развитию гангрены. Осложнение сопровождается потемнением эпидермиса, быстрым некрозом тканей, гнилостным запахом. При пальпации диагностируется специфический хруст. Внутримышечные инъекции назначаются с целью предохранить от заражения ткани, прилегающие к ране. Лечение носит хирургический характер и предполагает ампутацию, если поражена конечность.
Чтобы не допустить развития этих осложнений достаточно обеспечить больному должный систематический уход, регулярные гигиенические процедуры, строго следовать указаниям лечащего врача.
Причины возникновения пролежней
Основная причина возникновения патологии кожи – сдавление тканей между костью, а также твёрдой поверхностью, которой касается тело человека. Например, мягкие ткани сдавливаются между костью – инвалидным креслом или костью – кроватью, что приводит к нарушению циркуляции крови в мелких сосудах. В результате – к клеткам сдавленной зоны перестают поступать кислород, питательные вещества. Участок ткани мертвеет, погибает. Иными причинами пролежней становятся трение, скольжение. Трение об одежду, простыни возникает, если пациент меняет позу самостоятельно, либо его пересаживают, переворачивают члены семьи, медицинский работник. Скольжению способствует высокий подъем кровати в области головы. Тогда пациент соскальзывает вниз. Также причина – попытка удержаться в полусидячем, сидячем положении без опоры. Факторы, связанные с некорректным уходом за больным: • Неопрятная постель; • Несвоевременная смена нательного белья; • Твёрдая, неровная поверхность кровати; • Бёдрах, пояснице, крестце; • Пренебрежение гигиеническими процедурами. Факторы, которые связаны с индивидуальными особенностями больного: • Истощение, тучность больного; • Пожилой возраст; • Заболевания сердечно-сосудистой системы; • Нарушения иннервации тела (например, инсульты); • Нарушения обменных процессов организма (водно-солевого обмена, ограничение в питье, сахарный диабет); • Несбалансированное питание, недостаток белковой пищи, нарушения белкового обмена; • Неконтролируемые процессы дефекации, мочеотделения. Также к факторам, провоцирующим пролежни, относят лишний/недостаточный вес, курение, аллергическую реакцию на препараты по уходу за кожей, швы, складки, пуговицы на белье, травмы и заболевания головного, спинного мозга, потоотделение из-за повышенной температуры тела.
Средства классической медицины
Терапевтическое и хирургическое лечение отнимает у больного и обслуживающих его людей много времени и сил. Для быстрого, а главное эффективного излечивания, необходимо постоянно следить за состоянием больного, оценивать внешний вид кожных покровов, тщательно удалять ороговевшие, пораженные ткани, проводить воздушные ванны и мероприятия для поддержания кровообращения на нормальном уровне, соблюдать профилактические меры, использовать специальные матрасы для лежачих больных от пролежней, простыни, подушки и так далее. Обязательным является и применение назначенных врачом лекарственных препаратов.
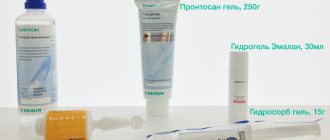
Крем от опрелостей
Это средства не лечебного, а профилактического действия. Если пролежни уже образовались, то пользоваться ими бессмысленно. Их применяют после проведения гигиенических процедур лежачих пациентов. Наносятся они на области и зоны, которые часто и подолгу находятся под воздействием повышенной влажности или подвергаются сдавливанию. Они способствуют повышению тургора тканей, подсушиванию кожных покровов, сокращению участков мацерации.
Мазь
Эта лекарственная форма используется для борьбы с инфекциями, в качестве стимулятора для ускорения процессов регенерации и так далее. Их применяют на III-IV стадии заболевания для лечения глубоких ран, язв. К наиболее часто используемым лекарствам данного типа относятся следующие.
- Мазь Вишневского
- Левомиколь
- Солкосерил
- Кора дуба
- Ромашка полевая
- Облепиховое масло
- Репчатый лук
- Картофель
- Пищевая сода
Была разработана еще в середине прошлого века группой советских хирургов. Может использоваться для ликвидации очагов воспалительных процессов вызванных различными микробами. Для лечения пролежней ее дважды в день наносят на пораженные участки и фиксируют марлевой медицинской повязкой.
Более современное средство с антимикробным, дегидратирующим действием на основе левомицетина. В течение суток достаточно однократного нанесения, после чего область поражения накрывается тканевой или марлевой салфеткой.
Лекарственный препарат, улучшающий процессы регенерации, микроциркуляции крови, что обусловлено наличием в составе вытяжек из телячьей крови, витаминов, микроэлементов, питательных веществ. Используется 2 раза в сутки.
При наличии положительной динамики назначенную мазь используется до достижения полного выздоровления. В противном случае, ее следует заменить другим, более действенным препаратом или применять комплексно в комбинации с другой мазью.
Лекарственные средства
Кроме воздействия непосредственно на сами пораженные участки, врач обязательно назначает и препараты системного действия: антибиотики, противотромбозные, противовоспалительные, для улучшения микроциркуляции, для снятия болевого синдрома. Длительность курса и доза принимаемого средства определяется врачом в зависимости от состояния пациента. Курс лечения антибиотиками обычно составляет от одной до полутора недель, противовоспалительные – до 2 месяцев.
Лекарственные средства принимают до начала процесса заживления, в то время как мазь наносят до окончательной эпителизации пораженной поверхности.
Профилактика пролежней
Для устранения первых признаков пролежня необходимо: • Менять позы больного 1 раз в 2 часа. Если отсутствуют противопоказания, рекомендовано применять специальные подушки, которые изменят положения конечностей, тела относительно поверхности ложа и образуют зазоры между постелью и кожей; • Следить за изголовьем кровати больного. Оно должно быть вровень или ниже с ним; • Контролировать влажность кожи больного с помощью гигиенических средств – моющий крем, раствор, пенка, спрей, тёплые ванны (запрещено применять горячую воду). Эти процедуры следует делать минимум 2 раза в сутки. Если есть неконтролируемая дефекация, то удалять загрязнения необходимо максимально быстро; • Своевременно удалять излишнюю влагу с эпидермиса, кожных складок (остатки жидкой пищи, вода, моча, пот, раневой экссудат). Для этого применяют специальные адсорбирующие прокладки, салфетки, полотенца; • Регулярно перестилать постель. Менять постельное белье нужно не реже 1 раза в сутки; • Использовать противопролежневые матрасы ячеистого или баллонного типа. Они оснащены бесшумными компрессорами, что нужно для поддержания, смены жёсткости основания. Матрасы также имеют регулируемое и программируемое надувание разных участков. • Не проводить интенсивный массаж. Допускается исключительно лёгкое поглаживание области кожи с признаками пролежня. В процессе массажа не должно быть трения; • Применять для пациентов в инвалидных креслах специальные подушки, которые могут быть заполнены гелем, воздухом, пеной. Также важно следить за изменением положения тела в кресле. Пролежни – патологии, возникновение которых лучше избежать. Но если этого сделать не удалось, то при возникновении поражённых очагов кожи развитие происходит очень быстро и характеризуется длительным лечением раны. Исходы пролежней достаточно опасны. Образовавшиеся дефекты, а также последствия пролежней лечат исключительно в условиях стационара.
Особенности ухода за лежачими больными
Если пожилой или больной человек длительное время проводит в лежачем положении, следует проводить профилактику с использованием специальных средств для мытья и обработки кожи под памперс. Широкое разнообразие продукции предлагают известные марки Tena, Seni, TerezaMed, Abena. При первой стадии следует проконсультироваться с врачом и использовать хороший крем или мазь от пролежней.
Для недопущения опрелостей применяют различные масла и барьерные средства, а также защитные средства Seni Care и других производителей.
Факторами, провоцирующими возникновение некроза мягких тканей, являются:
- Неправильная или недостаточная гигиена лежачего больного;
- Жесткое спальное место, складки и бугры, мокрое постельное или нательное белье;
- Недостаточное питание (дефицит белков).
Риск и осложнения от пролежней
Наиболее опасными для жизни являются пролежни 3 и 4 стадии. Частое осложнение от пролежней — образование панникулита, когда в пострадавшей области воспаляется подкожная жировая клетчатка. Гнойное заболевание мягких тканей может привести к образованию гангрены, из-за чего кожа и ткани разрушаются и уже не восстанавливаются.
Осложнения от пролежней причиняют сильные неудобства пациенту, в числе которых повышенная температура, постоянные боли и отеки. Гнойное образование требует незамедлительной медицинской помощи. Если не приступить к своевременной обработке раны и приему антибиотиков, осложнение может привести к срочной ампутации конечностей, чтобы сохранить пациенту жизнь.
У людей со слабым иммунитетом, при запущенной стадии пролежней, высок риск заражения крови. В этом случае требуется срочная реанимация пациента с использованием медицинских препаратов и капельниц до тех пор, пока не удастся справиться с распространением инфекции.
Как распознать пролежни?
Пациенты, которые преимущественно лежат на спине, жалуются на образование пролежней в области лопаток и крестца. Также участки, поврежденные некрозом, обнаруживают на затылке и пятках. При положении на боку могут подвергнуться поражению следующие участки:
- бедра;
- уши;
- виски;
- плечи;
- колени;
- голеностоп.
Симптомы некроза:
- формирование отека красного или синего цвета;
- повышенная чувствительность в зоне поражения и боли;
- пузыри, которые при вскрытии дают обзор на поверхностные раны;
- формирование кратера с гнойным отделяемым.
Также на краях раны образуются желтоватые участки некроза, которые постепенно приобретают темный оттенок.
Стадии пролежней
В зависимости от степени некроза подбирается способ лечения пациента. Иногда бывает достаточно обработать рану дезинфицирующим раствором, что можно сделать дома, а иногда требуется хирургическое вмешательство.
Профилактика и лечение пролежней 1 Стадии
Чаще данная степень болезни лечится быстро и без особых проблем. Недостатком патологии этой степени является слабо выраженная симптоматика, из-за чего не удается своевременно приступить к лечению и предотвратить развитие болезни. Основные симптомы пролежней 1 стадии:
- изменение оттенка пораженного участка;
- раздражение на коже;
- болевые ощущения в месте поражения.
Для лечения некроза рекомендуется проводить осмотр пациента для выявления перечисленных изменений. Только в этом случае удастся предотвратить развитие изъязвлений.
Профилактика и лечение пролежней первой стадии одинаковы. Терапия подразумевает:
- обработку пораженного участка камфорным спиртом или другими растворами;
- удаление выделений и подсушивание кожной поверхности;
- обработку пораженного участка мазями, ускоряющими поток крови;
- контрастный душ.
Врачи рекомендуют сочетать лечение с применением пленки из полиуретана. Пластырь не сможет справиться с проблемой. Его целесообразно использовать только для предотвращения микроповреждений.
Профилактика и лечение пролежней 2 Стадии, рана не инфицированная
На данной стадии повреждение кожи напоминает язву или рану небольших размеров. Особенность – отекающие края. Если человек в сознании, то он может рассказать о следующих симптомах второй стадии пролежней:
- боли в месте поражения кожи;
- жжении;
- зуде.
Больные с пролежнями второй стадии стараются избегать соприкосновения раны с постельными принадлежностями, а также жалуются на неудобную одежду.
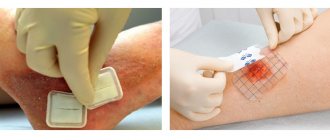
Лечение пролежней в виде небольших ранок должно осуществляться с помощью препаратов, порекомендованных врачом. Для предотвращения развития болезни рекомендуется очистить рану от выпота и некротизированных клеток, а также обработать пораженный участок антисептиком.
Дополнительно врачи рекомендуют накладывать антисептические повязки и регулярно проводить осмотр участка на наличие воспалений.
Если в процессе лечения было обнаружено инфицирование раны, необходимо добавить обработку антибактериальным препаратом.
Профилактика и лечение пролежней 3 Стадии, рана не инфицированная
Поврежденная область имеет следующий вид:
- некроз затрагивает все слои эпидермиса;
- на коже рана напоминает кратер с красными отечными краями;
- на дне и стенках поврежденной области формируются сгустки отмершей ткани желтого цвета.
На данной стадии происходит отмирание нервных отростков, из-за чего снижается уровень боли. Лечение проводится так же, как в случае со второй стадией некроза. Единственный нюанс – требуется более тщательная обработка раны и очищение ее от отмерших клеток.
Профилактика и лечение пролежней 4 Стадии, рана не инфицированная
Такие пролежни характерны для пациентов со слабым иммунитетом. Симптомы болезни:
- большая глубина раны;
- потемневшее дно кратера;
- побледневшая или покрасневшая кожа вокруг раны.
В самых тяжелых случаях, когда речь заходит об обширном некрозе, формируются крупные участки омертвевшей ткани. Примечательно, что некроз 4 степени не приносит пациенту дискомфорта или болезненных ощущений. Объясняется это разрушением нервных окончаний.
В этом случае лечение проводится под наблюдением хирурга. Также необходимо организовать уход за лежачими больными с пролежнями. Перед использованием антисептиков рекомендуется оперативно иссечь некротизированные ткани, чтобы предотвратить развитие инфекции и ускорить процесс регенерации. В процессе лечения используют:
- некролитики;
- стимуляторы восстановления тканей;
- стимуляторы, ускоряющие кровоток;
- противовоспалительные препараты.
Омертвевшие участки кожи удаляют с помощью операции.
Профилактика и лечение пролежней 4 Стадии, рана инфицированная
Сопровождается неприятным запахом и формированием гнойного содержимого. В этом случае требуется серьезная медицинская помощь. В этом случае необходима срочная операция по устранению пораженных клеток.