Заболевания артерий нижних конечностей
Заболевания артерий чаще всего проявляют себя болью в ногах (т.н.перемежающаяся хромота). Боли носят определенный характер: когда человек начинает идти, через какое-то время, при прохождении определенной дистанции, появляются боли в икрах (с одной или обеих сторон), что может потребовать отдыха. Это объясняется тем, что при нагрузке мышцы требуют большого притока крови, а он ограничен из-за патологического сужения артерий. Отек для артериальной недостаточности не характерен. При прогрессировании заболевания дистанция ходьбы уменьшается, на ногах выпадают волосы (гипотрихоз), мышцы ног атрофируются из-за постоянного кислородного голодания. На поздних стадиях заболевания боли беспокоят и в состоянии покоя, больше ночью, когда ноги находятся в горизонтальном положении, что уменьшает приток крови. Когда пациент опускает ноги с кровати вниз, боли уменьшаются. При появлениях первых симптомов артериальной недостаточности нужно немедленно обратиться к врачу – это позволит предупредить развитие тяжелых осложнений – гангрены и т.п.
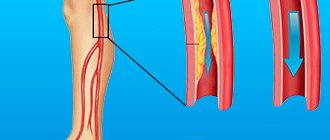
Наиболее простой, доступный и информативный метод исследования артерий нижних конечностей — УЗИ.
Ниже приведен медицинский обзор основных хирургических заболеваний артерий
Диагностические мероприятия
Если у Вас появились симптомы заболевания, не стоит рассчитывать, что все пройдет само: при появлении перечисленных признаков обратитесь в сосудистую клинику для выяснения причин недомогания. Диагностика включает в себя осмотр пациента и сбор анамнеза. Врач оценивает внешнее состояние конечностей, прослушивает пульс, проводит измерение давления. Дополнительно назначают анализы крови и инструментальные исследования, в том числе ангиографию сосудов конечностей и ультразвуковую допплерографию.
Этиология
Основные этиологические моменты поражения атеросклерозом артерий нижних конечностей существенно не отличаются от механизмов формирования атеросклероза любых других локализаций. Основное значение придается нарушениям липидного обмена. На фоне повышенного содержания холестерина в крови происходит инфильтрация холестерином сосудистой стенки. При это наиболее важное значение имеет преобладание липопротеидов низкой плотности (ЛПНП). Показатель, отражающий баланс между уровнем атерогенных и антиатерогенных липидов получил название индекса (коэффициента) атерогенности и является важным показателем предрасположенности к развитию атеросклероза.
Другим немаловажным этиологическим фактором является повреждение сосудистой стенки – курение, гипертония, иммунологические нарушения и др.
Значительно осложняет течение ОАСНК наличие сопутствующего сахарного диабета, мерцательной аритмии.
Причины возникновения болезни
Среди факторов, провоцирующих заболевание:
• инфекционная природа проблемы;
• нейрогенный фактор – повреждения нервных волокон;
• нейроэндокринные причины – повышенная функция надпочечников увеличивает выброс адреналина, что вызывает спазм сосудов;
• травмы, интоксикации и аллергии;
• генетические влияния;
• курение. Этой причиной в последнее время объясняют распространение болезни у женщин.
Ни одна из перечисленных гипотез до сих пор не подтверждена и не опровергнута. В последние несколько лет ученые склоняются к тому, что заболевание может иметь генетический или аутоиммунный характер. Последнее подразумевает, что организм без выясненной причины начинает выделять антитела, атакующие клетки определенных тканей.
Патоморфология
Основные изменения развиваются в интиме артерий. Выделяют 5 морфологических стадий атеросклероза:
- Долипидная – характеризуется повышением проницаемости эндотелия, деструкцией базальной мембраны, деструкцией эластических и коллагеновых волокон.
- Стадия липоидоза – происходит очаговая инфильтрация интимы артерий липидами.
- Стадия липосклероза – в интиме артерии формируется фиброзная бляшка.
- Стадия атероматоза – происходит деструкция бляшки с образованием язвы.
- Стадия атерокальциноза – происходит кальцификация бляшки.
По типу поражения сосудистого русла различают сегментарный и диффузный атеросклероз. В первом случае процесс развивается на ограниченном участке сосуда от единичных бляшек до полной окклюзии просвета. Данный тип более благоприятен в плане потенциальной возможности выполнения шунтирующих реконструктивных операций на сосудах. Диффузный тип предполагает распространенное атеросклеротическое поражение преимущественно дистального русла, не оставляющего хирургу «окна» для наложения шунта или протеза. Удел таких пациентов – консервативная терапия с целью максимально оттянуть время возникновения гангрены.
Клиническая картина
Клиническая картина заболевания зависит от стадии хронической артериальной недостаточности нижних конечностей (ХАНК). Основным субъективным проявлением заболевания является боль в икроножных мышцах, первое время связанная с ходьбой на различные дистанции, а затем и в покое. На поздних стадиях заболевания боли беспокоят не только в голенях, но и в стопах и пальцах. Следует иметь ввиду, что при поражении бифуркации аорты и подвздошных артерий, боли могут возникать и в мышцах бедер, пояснице, нередко развивается импотенция (синдром Лериша). На болевом синдроме основано большинство клинических классификаций ХАНК.
Наиболее подходящей для клинического применения нам представляется классификация Фонтена с некоторыми модификациями.
1 стадия – пациенты жалуются на боли в икроножных мышцах при ходьбе около 1 км. Боль заставляет пациента хромать (перемежающаяся хромота), после отдыха хромота проходит. Указанные боли связаны с ишемией мышц, обусловленной затрудненным доступом к ним артериальной крови. На этой стадии симптомы носят преходящий характер, пульс на нижних конечностях сохранен на всех уровнях (может быть ослаблен), цвет нижних конечностей не изменен, атрофии мышц нет, однако может иметь место гипотрихоз (уменьшение оволосения дистальных отделов конечностей) и изменения ногтей в виде ломкости, склонности к грибковым заболеваниям.
2А стадия – боли появляются при ходьбе на дистанцию от 200 до 500 метров.
2Б стадия – перемежающаяся хромота возникает при ходьбе менее 200 метров. На этой стадии можно наблюдать гипотрихоз, изменения ногтей, гипотрофию мышц голеней, бледность кожных покровов дистальных отделов нижних конечностей. Пульс на стопе как правило, отсутствует, выше – может быть сохранен, в зависимости от уровня поражения. Следует обратить внимание на то, что многие пациенты обращаются к врачу именно на этой стадии, т.к. она существенно снижает качество жизни больных.
3 стадия характеризуется выраженными нарушениями гемодинамики в конечности, основной ее признак – боли при ходьбе менее 50 метров и боли в покое. Боли в покое в основном беспокоят больных ночью, т.к. горизонтальное положение конечности в постели уменьшает приток артериальной крови к дистальным участкам. Для увеличения притока крови, а, следовательно, и уменьшения боли, пациентам приходится опускать ноги с кровати до нескольких раз за ночь. Основываясь на этом признаке, некоторые авторы выделяют 3А и 3Б стадии заболевания.
3А стадия – пациенты опускают ноги с кровати до 5 раз за ночь.
3Б – более 5 раз за ночь или спят полусидя с опущенными ногами.
На третьей стадии заболевания все вышеуказанные расстройства (гипотрихоз, атрофия и др.) нарастают, присоединяются нарушения психической сферы, вызванные постоянной болью, недосыпанием. Пациенты становятся раздражительными, снижается вера в успех лечения, многие пытаются прибегнуть к «народным» средствам, что зачастую ухудшает течение заболевания, вызывая появление трофических расстройств, а иногда и гангрену. Пульс на стопе не определяется, на подколенной артерии – редко, на бедренной артерии, в случае высокой окклюзии пульс не определяется.
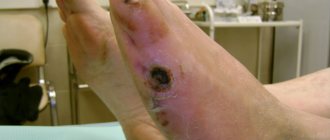
На фото — некроз кожи в области плюсне-фалангового сустава на фоне облитерирующего атеросклероза артерий нижних конечностей.
На фоне лечения — рана очистилась, гранулирует (начала заживать).
Классификация болезни (типы и стадии)
На первых стадиях сложно распознать болезнь
С учётом локализации нарушения кровотока болезнь Бюргера подразделяют на 3 типа:
- Дистальный, с поражением малых артерий (кистей и предплечий, голеней и стоп).
- Проксимальный, для которого характерно повреждение средних и крупных сосудов (аортального, а также бедренного, подвздошного и других).
- Смешанный, сочетающий признаки первых двух.
В зависимости от выраженности клинической картины выделяют 4 последовательных этапа ОТА:
- Ишемический;
- Трофический;
- Прегангренозный;
- Гангренозный.
Каждая из стадий характеризуется набором симптомов, которые по мере развития болезни нарастают и переходят в более тяжёлые формы. Чем раньше поставлен диагноз и начато лечение, тем больше шансов избежать двух заключительных этапов и их последствий.
Гангрена
Развитие гангрены является ознаменованием 4 стадии ХАНК. Между третьей стадией и появлением гангрены в последнее время выделяют фазу критической ишемии конечности (critical limb ischemia), которая характеризуется интенсивными болями в покое с формированием поверхностных дистальных некрозов и трофических язв.
Гангрена проявляет себя появлением синюшных очагов на пальцах стоп или пятках, впоследствии приобретающих черный цвет. Очаги имеют тенденцию к распространению, слиянию, вовлечению в процесс проксимальных отделов стопы и голени.
Традиционно выделяют сухую и влажную гангрену. Основное их различие – в отграниченности (демаркации) участка некроза от других тканей. При сухой гангрене имеется участок черной кожи, четко отграниченный от окружающих неизмененных тканей, не имеющий тенденции к распространению. Общее состояние пациентов при этом не страдает (за исключением сохраняющихся болей), нет признаков интоксикации, отсутствует гипертермия. Такой тип гангрены при небольшом участке поражения (например, сухая гангрена дистальной фаланги пальца стопы), можно длительное время вести консервативно, не выставляя показаний к операции, в отдельных случаях возможно самоотторжение некротизированного участка. Поспешность с операцией в такой ситуации, за счет операционной травмы может вызвать прогрессирование некротического процесса.
При влажной гангрене демаркация отсутствует, на стопе имеются участки как черного, так и синюшного цвета, проксимальнее очага некроза кожа гиперемирована, из-под некрозов имеется гнойное отделяемое с неприятным запахом. Имеются признаки интоксикации (жажда, тахикардия и др.), гипертермия до субфебрильных и фебрильных значений. Влажному процессу свойственно быстрое прогрессирование, с распространением некроза в проксимальном направлении.
В 4 стадии некоторые авторы различают стадию 4А – когда есть перспектива сохранения опорной функции конечности (например, если есть возможность выполнить ампутацию по Шарпу или Шопару с сохранением опорной функции пятки) и 4Б – когда пациенту показана высокая ампутация на уровне бедра или голени.
Наличие у пациента сопутствующей мерцательной аритмии может вызывать быстрый переход одной стадии артериальной недостаточности в другую. При мерцательной аритмии у многих пациентов в левом желудочке сердца скапливаются тромботические массы, отрыв которых и миграция по большому кругу в нижние конечности может усугубить уже имеющийся стеноз артерий с переходом в более тяжелую стадию ишемии, вплоть до развития гангрены.
В диагностике ишемии конечности могут помочь некоторые пробы, например, симптом прижатия пальца, симптом плантарной ишемии Оппеля, проба Гольдфлама, коленный феномен Панченко и др.
К какому врачу идти
При необходимости получить направление к узким специалистам можно через хирурга
Симптомы ОТА похожи на признаки других патологий, поэтому поставить диагноз в домашних условиях, «на глазок», даже людям с высшим медицинским образованием не представляется возможным.
При появлении симптомов, дающих основания заподозрить проблемы с сосудами, следует обратиться:
- к флебологу или ревматологу;
- к ангиологу или ангиохирургу.
За неимением в поликлинике таких специалистов можно записаться к терапевту, который перенаправит в лечебное или диагностическое учреждение, где смогут поставить диагноз и оказать помощь. Для тех, кто не желает или не имеет возможности неделями ожидать своей очереди, имеется быстрое решение — пойти на платный приём к профильному специалисту ближайшей частной клиники.
Данные лабораторных и инструментальных методов обследования
Лабораторное обследование позволяет выявить пациентов с группами риска развития атеросклероза (повышение холестерина крови, индекса атерогенности), выявить пациентов с сахарным диабетом (повышение уровня глюкозы в крови), который значительно осложняет течение заболевания, оценить состояние свертывающей системы крови (коагулограмма). Посев из трофической язвы позволяет выявить возбудителя инфекции и назначить рациональную антибиотикотерапию.
Инструментальные методы.
Наиболее доступным и информативным методом, с успехом применяющимся в амбулаторных условиях, в настоящее время признано ультразвуковое дуплексное ангиосканирование артерий нижних конечностей (УЗАС) – метод ультразвукового исследования, позволяющий оценить состояние сосудистой стенки, выявить атеросклеротические бляшки, определить уровень и протяженность окклюзии артерии, оценить тип кровотока, измерить важные показатели (плече-лодыжечный индекс и др.). Исследование нужно проводить всем больным с подозрением на любую стадию ХАНК.
Реовазографию (РВГ) в настоящее время хирурги в Москве практически не применяют в диагностике ОАСНК, т.к. она позволяет определить только ухудшение артериального кровоснабжения нижних конечностей, что легко диагностируется по клиническим признакам и данным УЗАС.
Ангиография – рентгеноконтрастный метод исследования, применяется в условиях стационара, для уточнения локализации процесса и выбора метода оперативного вмешательства. Метод высоко информативен, но так как в амбулаторной практике он не применяется, подробно останавливаться на нем мы не будем.
Нарушения микроциркуляции определяются с помощью капилляроскопии, транскутанного определения напряжения кислорода в поверхностных тканях и лазерной допплерографии – представляют больше научный, чем практический интерес.
Если болезнь в легкой форме
При благоприятном течении заболевания боли возникают только в начале движений. Потом человек приспосабливается и может идти без остановки.
Это связано с быстрым развитием вспомогательного кровообращения в обход поврежденных сосудов или с возможной реканализацией тромба (через тромб проходит канал для крови).
Проявление тромбангиита на руках
Лечение
ОАСНК – хроническое, непрерывно прогрессирующее заболевание, требующее постоянного лечения и наблюдения за пациентом. Тактика лечения зависит от стадии заболевания, непосредственных клинических проявлений, сопутствующей патологии.
Всем пациентам, у которых выявлен ОАСНК, необходимо немедленно и навсегда отказаться от курения. Крайне важным представляется контроль уровня холестерина крови и его коррекция, которая может проводиться совместно с кардиологом. Всем пациентам необходима ЭКГ и консультация терапевта (кардиолога) для выявления таких факторов риска атеросклероза, как мерцательная аритмия, гипертоническая болезнь. При выявлении сахарного диабета пациент должен наблюдаться у эндокринолога.
На 1 и 2А стадии заболевания пациенту показано курсовое лечение сосудистыми препаратами (антиагрегантами, ангиопротекторами, средствами, улучшающими микроциркуляцию и др.) – трентал, аспирин, никотиновая кислота, реополиглюкин, актовегин и др.
Можно рекомендовать следующую схему лечения:
Трентал 400 мг х 3р в день – 1 месяц
ТромбоАСС 50 мг/сут 2 месяца
Никотиновая кислота 1,0 х 3р в день в/м (можно по 1т х 3р) – 3 недели
При возможности внутривенных капельных вливаний (например, при наличии дневного стационара) –
Реополиглюкин 400,0 в/в капельно, через день №5.
Актовегин 10,0 на физ р-ре 400,0 в/в капельно, через день №5.
Таких курсов необходимо до трех в год. Эффект оценивается по увеличению дистанции ходьбы, улучшению показателей кровотока по УЗАС. Если, несмотря на проводимую терапию, положительного эффекта не наблюдается, имеет смысл госпитализировать пациента в плановом порядке для стационарного обследования и лечения.
1 и 2А стадии ХАНК всегда подлежат консервативному лечению. При наличии 2Б стадии, а также при ХАНК 3 стадии, пациента следует направить на консультацию к ангиохирургу для решения вопроса о целесообразности хирургического лечения. В настоящее время применяются шунтирующие и протезирующие операции, а также поясничная симпатэктомия (эффективность последнего метода в последнее время оспаривается многими авторами). Все большее признание получает стентирование.
При ХАНК 3 стадии больного желательно госпитализировать в плановом порядке для проведения лечения в условиях стационара. При отказе пациента от госпитализации целесообразно провести следующий курс лечения:
Трентал 400 мг х 3р – 1 месяц
Ксантинола никотинат 1,0 х 2р – 3 недели
ТромбоАСС 50 мг/сут постоянно
Аевит 1драже х 3р 10 дней
Нейромультивит 1т х 3р – 2 недели
Реополиглюкин 400,0 в/в кап ежедневно № 10
Алпростан 100 мкг на 250 мл физраствора в/в кап, медленно 1 р в сут, № 14. или Вазапростан 20 мкг на 250 мл физ р-ра в/в кап не менее 2 часов 1 р в сут № 14.
Алпростан и вазапростан следует вводить с осторожностью, под контролем АД, из-за возможности его понижения у пожилых и ослабленных пациентов.
В комплексной терапии ОАСНК с успехом применяются, также, такие препараты, как Весел Дуэ Ф, Танакан.
При болевом синдроме необходимо назначение анальгетиков per os и парентерально (в зависимости от выраженности боли). Применяются как ненаркотические анальгетики (кеторол, пенталгин и др.), так и препараты центрального действия (трамал) или комбинированные (залдиар).
У пациентов с сопутствующим сахарным диабетом в схему лечения целесообразно включить, препараты тиоктовой кислоты, улучшающие углеводный и липидный обмен (например, Эспа-липон или Берлитион по 600 мг на 250 мл физ р-ра в/в капельно 2 недели, затем в таблетках по 200 мг х 3-4 раза в день 3 месяца).
При 2Б – 3 стадии ХАНК пациентам желательно избегать физических нагрузок, особенно связанных с ходьбой, переохлаждения или, наоборот, перегрева нижних конечностей. Особенно опасно парить ноги в горячей воде, т.к. нарушение артериального притока крови к конечности при перегреве вызывает появление трофических расстройств, вплоть до развития гангрены.
Критическая ишемия, развитие сухой или влажной гангрены являются показанием к экстренной госпитализации пациента
Особую сложность представляет лечение трофических расстройств в виде язв на фоне 3 А-Б стадии ХАНК или критической ишемии нижней конечности. У таких пациентов постоянно присутствует болевой синдром, язвы плохо очищаются, зачастую при самом адекватном и настойчивом лечении отмечается прогрессирование некротического процесса в конце концов приводящее к ампутации. Все пациенты с трофическими расстройствами должны быть проконсультированы ангиохирургом для решения вопроса о возможности выполнения реконструктивной операции на сосудах или стентирования. Если такую операцию удается выполнить, это существенно улучшает гемодинамику в конечности, что значительно ускоряет заживление язвенных дефектов. Противопоказаниями к реконструктивным операциям обычно являются: поражение дистального сосудистого русла, исключающее возможность наложения шунта, тяжелая сопутствующая патология, дающая высокий операционно-анестезиологический риск вмешательства. В такой ситуации, при наличии соответствующих условий (небольшая протяженность стеноза и др.), может быть выполнено стентирование как малоинвазивный и достаточно безопасный метод.
При тяжелом течении заболевания
Тяжелое течение болезни характеризуется частыми обострениями с прогрессирующим ухудшением кровоснабжения сосудов ног.
- Болевой синдром выражен интенсивнее.
- Боли беспокоят без связи с нагрузкой, днем и ночью.
- Облегчаются при опускании вниз.
- Типична поза больного: сидит на кровати ночью, поддерживает больную ногу, старается массировать для снятия онемения.
- Появление бурого пятна на пальце расценивается как начало сухой гангрены (омертвение тканей).
- Пятно увеличивается, цвет меняется на черный.
- За счет дополнительного инфицирования тканей наступает стадия влажной гангрены.
Консервативная терапия трофических расстройств сводится к двум направлениям
1. Проведение медикаментозной терапии, направленной на улучшение микроциркуляции в пораженной конечности и купирование болевого синдрома по приведенным выше схемам. В начале лечения гнойно-некротических язв необходимо проведение антибактериальной терапии, из раны нужно взять посев на чувствительность микрофлоры к антибиотикам. До получения результатов посева можно назначить антибиотик широкого спектра действия из группы фторхинолонов или цефалоспоринов. Дальнейшая антибактериальная терапия проводится по результатам посева. Предпочтителен парентеральный путь введения антибиотика, однако при отсутствии возможности проведения инъекций, можно назначить таблетированные формы.
2. Местное лечение – перевязки. При лечении некротического язвенного дефекта нужно вначале добиваться его очищения от некротических масс. Для этого проводятся ежедневные перевязки с ферментами (Химотрипсин, Химопсин, салфетки «Дальцекс-трипсин» и др) или мазями на водорастворимой основе (Левомеколь, Левосин). При выраженном болевом синдроме в области язвы предпочтительнее применение Левосина, который содержит в себе местный анестетик.
После очищения язвы для перевязок можно применять средства на мазевой основе – Солкосерил, Актовегин, Пантенол-ратиофарм и др.
Для лечения практически чистых, вялогранулирующих язв хорошо зарекомендовал себя препарат «Куриозин» в каплях – 1-2 капли на 1 см2 раневой поверхности.
Если рана очистилась, но плохо гранулирует и эпителизируется, к терапии можно добавить Солкосерил по 2 мл в/м, ежедневно, № 14.
Перевязки проводят следующим образом: хирург в стерильных перчатках обрабатывает раневую поверхность шариком на пинцете, смоченным 3% раствором перекиси водорода, добиваясь максимального вымывания из раны тканевого детрита и остатков лечебных субстанций. Затем рана осушается сухим марлевым шариком, кладется лечебное вещество, рана закрывается стерильными марлевыми салфетками, которые фиксируются марлевым бинтом. Бинт не следует накладывать туго, чтобы не ухудшать кровообращение в конечности.
В начальных стадиях (ХАНК 1-2 ст) заболевания больным показано санаторно-курортное лечение – сероводородные ванны, а также, физиотерапия.
Ещё об атеросклерозе артерий нижних конечностей
Что включает диагностика
Диагностика сосудов невозможна без специальных аппаратов, которых чаще всего нет в обычной поликлинике
Обследование начинается с выслушивания жалоб на симптомы, уточнения анамнеза и последующего физического осмотра. Закончив его, врач выписывает направления на анализы и другие виды диагностики.
Некоторые признаки болезни Бюргера являются общими для целого ряда сосудистых патологий, поэтому врачу необходимо отличить её от:
- облитерирующего атеросклероза;
- злокачественного атрофического пустулёза;
- атероэмболии и других поражений.
С этой целью проводится дифференциальная диагностика. Она позволяет поставить верный диагноз по совокупности результатов всех видов обследования. Сюда входят:
- Лабораторные анализы:
- крови (общий, биохимический, коагулограмма, иммунные тесты);
- мочи.
- Методы аппаратной диагностики:
- УЗИ сонных артерий;
- УЗИ, включающее цветовое допплеровское картирование сосудов конечностей, аорты брюшной полости и ее ответвлений;
- мультиспиральная КТ рук или ног;
- реовазография (РВГ) – оценка кровотока через регистрацию электросопротивления после воздействия высокочастотным током на поражённые участки тела;
- ангиография — рентгеновское исследование сосудов с использованием контрастного вещества;
- термография — способ выявления патологических тепловых полей тела. Перечисленные методики дают возможность визуализировать повреждённые сосуды, оценить степень сужения просвета и утолщения стенки, а также определить характер нарушений кровотока.
- Функциональные пробы:
- симптом плантарной ишемии Оппеля — бледность ступни на больной ноге при её поднятии на 45°;
- тест Гольдфлама, позволяющий определить степень нарушения кровообращения путём сгибания-разгибания в области тазобедренных суставов и коленей, в положении лёжа на спине;
- проба Ситенко-Шамовой, с наложением плотного жгута на верхнюю треть бедра. Тест позволяет оценить качество кровотока по времени покраснения кожи в области пережатия;
- коленный феномен Панченко. Пациент, сидя на кушетке, запрокидывает ногу на ногу (больную — поверх здоровой). По ощущениям в области голени, онемению стопы, покалыванию в пальцах, о которых сообщает пациент, врач делает выводы о нарушении кровообращения;
- симптом реакции ногтевой пластины (валика) на сжатие. Концевую фалангу пальца сдавливают 5–10 сек., а затем отпускают. Побледневшая кожа под ногтем должна моментально восстановиться в цвете. Если это происходит дольше, кровообращение в конечности нарушено.
Точную программу диагностики в каждом конкретном случае определяет лечащий врач.
Лечение
Важным моментом является устранения этиологических факторов – курение, переохлаждение и др.
В комплексную терапию включаются спазмолитики (Но-шпа по 2т х 3 раза в день или Галидор по 200 мг х 2раза в день), десенсибилизирующие препараты – например, Кларитин 1т х 1 раз в день.
В остальном консервативная терапия заболевания практически не отличается от таковой при облитерирующем атеросклерозе. Курсовое лечение следует проводить не реже 2 раз в год.
При облитерирующем эндартериите шире применяется поясничная симпатэктомия, которую в настоящее время проводят малоинвазивными методами. Проведение реконструктивных операций на сосудах, как правило, не возможно в связи с диффузным поражением артериального русла.
Более широки возможности физиотерапии – УВЧ-терапия, токи Бернара, электрофорез.
Санаторно-курортное лечение показано в виде радоновых и сероводородных ванн.
Что происходит в сосудах?
Один из ведущих провоцирующих развитие болезни Бюргера факторов — курение.
Наблюдаются изменения всех трех слоев сосудистой стенки, но в большей степени во внутреннем слое (т.н. интиме), что приводит к разрастанию интимы и сужению просвета сосудов вплоть до их закрытия. Нарушаются процессы в тех зонах, которые питают пораженные сосуды. Как следствие, появляются зябкость, боли, изменения окраски кожи и, впоследствии, образование язв.
Облитерирующий тромбангиит (болезнь Бюргера)
Заболевание встречается довольно редко. По течению и клиническим проявлениям сходно с облитерирующим эндартериитом, однако отличается более агрессивным течением. Одним из основных симптомов, отличающих болезнь Бюргера от других облитерирующих заболеваний конечностей, является мигрирующий тромбофлебит, преимущественно, поверхностных вен. заболеванию свойственно хроническое течение с периодическими обострениями и ремиссиями.
Лечение облитерирующего тромбангиита мало чем отличается от терапии при облитерирующем эндартериите. При возникновении венозных тромбозов их лечат по общим правилам (см. лечение венозных тромбозов).
Последствия
В тяжёлых случаях больному присваивают инвалидность
Болезнь Бюргера опасна такими осложнениями, как острый тромбоз и гангрена. Первое блокирует проходимость сосуда и может стать причиной внезапной смерти, а второе несёт риск заражения крови. Чтобы избежать печальных последствий ОТА, важно серьёзно подходить к лечению.
Длительное течение патологии может привести к инвалидизации. При установлении группы учитывается:
- в какой степени пострадали функциональные способности организма;
- насколько компенсированы сосудистые нарушения и какова эффективность реабилитационных мер.
МСЭК присваивает:
- первую группу, если имеются подтверждённые тяжелые расстройства, при которых больной не в состоянии ухаживать за собой и обходиться без посторонней помощи;
- вторую группу, когда при выраженном ухудшении функций человек сохраняет способность осуществлять уход за собой, без помощи со стороны;
- третью группу, когда нарушения здоровья влияют только на способность к труду.
Уточнить вероятность получения инвалидности в конкретном случае можно у лечащего врача.