ГЕМОТОРАКС
(
haemothorax
; греч. haima кровь + thorax грудь; син.
гематоторакс
)— скопление крови в плевральной полости.
Описание Г. как осложнения ранения груди встречаются уже у врачей средневековья — Парацельса, А. Паре. Первые научно обоснованные рекомендации по лечению Г. принадлежат Н. И. Пирогову. До конца 19 в. существовала тактика лечения Г. поздними (на 3—5-й день после ранения) пункциями. В 1916 г. на XIV съезде русских хирургов многие хирурги (в частности, Л. Г. Стуккей) выступили за активную тактику при открытых ранениях груди, в т. ч. и при Г. Однако ранние плевральные пункции при Г. начали применять лишь во время боевых действий на р. Халхин-Гол (М. Н. Ахутпин, А. А. Вишневский). Современные принципы лечения Г. были разработаны во время Великой Отечественной войны В.-И. Колесовым, П. А. Куприяновым, В. С. Левитом и др.
Классификация
В зависимости от количества излившейся в плевральную полость крови различают малый, средний и большой (тотальный) Г. При малом Г. кровь чаще занимает только синусы плевральной полости, при среднем Г. достигает угла лопатки; при большом (тотальном) Г.— занимает всю или почти всю плевральную полость.
Кроме того, выделяют ограниченный Г. (обычно малый), при к-ром излившаяся кровь за счет плевральных спаек или быстрого свертывания скапливается в отдельных участках плевральной полости; в зависимости от локализации различают верхушечный, междолевой, поддиафрагмальный, паракостальный, парами диастинальный Г.
Различают Г. с прекратившимся или продолжающимся кровотечением. В зависимости от наличия или отсутствия инфекции в плевральной полости говорят об инфицированном (пиогемоторакс) или неинфицированном Г. При свертывании крови, излившейся В плевральную полость, Г. называют свернувшимся. Г. может быть закрытым или открытым; при одновременном наличии в плевральной полости воздуха и крови речь идет о гемопневмотораксе.
Этиология и патогенез
Наиболее частой причиной Г. являются повреждения легких. По данным В. И. Колесова (1949), частота Г. в Великую Отечественную войну при проникающих ранениях груди варьировала в пределах 55—80%. В мирное время, по E. М. Вагнеру (1969), при закрытых травмах груди, сопровождающихся повреждением легких, Г. наблюдается у 25,9% больных; чаще он бывает (30,2%) при травмах с повреждением костей, чем без повреждений их (12,4%). После любой трансплевральной операций имеет место послеоперационный Г., что не является осложнением, но в некоторых случаях послеоперационный Г. может приобретать самостоятельное значение. В этих случаях речь идет или о внутриплевральном кровотечении или о свернувшейся Г. Крайне редко Г. может быть осложнением плевральных пункций. Помимо травмы, Г. может развиться как осложнение некоторых заболеваний (туберкулез легких, новообразования легких, плевры, средостения или грудной стенки, аневризмы крупных внутригрудных сосудов, геморрагический диатез и др.).
Г. образуется при нарушении целости или увеличений проницаемости сосудов легких, плевры или грудной стенки и средостения. При травмах чаще других повреждаются сосуды легких. Количество крови, изливающейся в плевральную полость; зависит от степени разрушения легкого и локализации ранения. Повреждения периферических отделов лёгкого обычно сопровождаются малым иди средним Г.; ранения в области корня Легкого с повреждением магистральных сосудов сопровождаются массивным и быстрым кровотечением (большой Г.) и почти всегда смертельны.
Уже в первые часы пребывания в плевральной полости кровь вызывает реакцию плевральных листков — асептическое воспаление плевры, так наз. гемоплеврит. Сначала состав излившейся в плевральную полость крови почти не отличается от периферической крови, но постепенно количество гемоглобина в ней снижается, эритроцитарно-лейкоцитарный индекс уменьшается. Обычно кровь в плевральной полости не свертывается, однако постепенно происходит выпадение отдельных компонентов тромбообразованию и наступает процесс фибринолиза. Кроме этого, в крови, истекающей из лёгкого, содержатся антикоагулирующие вещества, что также препятствует свертыванию крови. В тех случаях, когда кровотечение очень сильное, может наблюдаться свертывание крови (чем больше крови изливается в плевральную полость в единицу времени, тем больше образуется сгустков); способность свертываться кровь сохраняет лишь в течение 4—5 час, после прекращения кровотечения.
Патол, изменения плевры при Г. характеризуются отечностью и умеренной лейкоцитарной инфильтрацией, в основном соединительнотканных ее слоев; имеет место также набухание, дискомплексация и слущивание клеток мезотелия. В более поздние сроки (после третьих суток) появляются инфильтрация полибластами и пролиферация фибробластов.
Сдавление легкого, особенно выраженное при среднем и большом Г., а также при гемопневмотораксе, сопровождается уменьшением дыхательной поверхности легкого и усугубляет расстройства дыхания и кровообращения. Смещение средостения со сдавлением полых вен и легочных сосудов в свою очередь оказывает неблагоприятное влияние на гемодинамику. Особенно это выражено при открытом гемопневмотораксе, сопровождающемся флотацией средостения и плевро-пульмональным шоком.
Причины возникновения
Причины возникновения заболевания можно разделить на 3 группы:
- Травматические. Внутриплевральное кровотечение возникает на фоне повреждения грудной клетки открытого или закрытого типа. Травматический гемоторакс встречается часто и может развиваться в случаях:
- автомобильная авария;
- удары о землю или воду;
- огнестрельные, ножевые ранения в грудь;
- тупые ушибленные раны;
- переломы ребер.
- Патологические. К этой группе относятся различные заболевания. Патология возникает на фоне таких болезней:
- туберкулез;
- абсцесс легкого;
- онкологические процессы;
- геморрагический диатез;
- аневризма артерии;
- коагулопатия.
- Ятрогенные. Является следствием разнообразных оперативных вмешательств.
Патологический процесс способен носить спонтанный характер развития. Причины возникновения кровоизлияния остаются неизвестными.
Клиническая картина
Клиническая картина зависит от степени выраженности кровотечения, сдавления и повреждения легкого и смещения средостения.
Состояние раненых и больных с большим Г. тяжелое. Отмечается беспокойство, одышка, боли в груди, кашель, иногда с кровохарканьем, реже легочное кровотечение, бледность и цианоз кожи, учащение пульса, понижение АД. Положение больного чаще полусидячее.
При среднем Г. состояние раненых и больных менее тяжелое, однако отмечаются бледность, тахикардия, одышка, даже незначительная физ. нагрузка вызывает у них усиление этих симптомов.
Состояние раненых и больных с малым Г. может быть относительно удовлетворительным. Боли, редкий кашель и умеренная одышка могут самостоятельно исчезнуть в течение нескольких дней.
При осмотре отмечают отставание пораженной половины грудной клетки при дыхании. Голосовое дрожание ослаблено, отмечается притупление перкуторного звука, смещение средостения, ограничение подвижности нижнего легочного края, степень которых зависит от количества крови в плевральной полости. Иногда выявляется симптом Бирмера — изменение звука при перкуссии грудной клетки в зависимости от положения тела больного за счет свободного перемещения излившейся крови в плевральной полости; в положении сидя звук более низкий, чем в положении лежа.
Инфицирование Г. приводит к ухудшению общего состояния больного. Появляются апатия, вялость, тахикардия, повышение температуры тела и другие признаки эмпиемы плевры (см. Плеврит, гнойный) .
Диагноз основывается на данных анамнеза, клин.-рентгенол, исследования и результатах плевральных пункций. О величине кровопотери судят по различным пробам, применяющимся в клин, практике (см. Кровопотеря).
Аспирация крови из плевральной полости при пункции — достоверный диагностический признак Г. Определенные диагностические трудности возникают при свернувшемся Г., когда при плевральной пункции удается получить только небольшое количество темной крови. Стерильный и инфицированный Г. можно дифференцировать по характеру пунктата, используя простую и достаточно достоверную пробу H. Н. Петрова. Полученную при пункции кровь разводят дист, водой в 5 раз — при отсутствии инфекции после гемолиза жидкость остается прозрачной, при наличии инфекции она мутнеет. Определенную диагностическую ценность имеет бактериол, и цитол. исследование пунктата. Судить о прекращении кровотечения в плевральную полость можно с помощью пробы Рувилуа — Грегуара: если полученная при плевральной пункции кровь свертывается в шприце или пробирке — кровотечение продолжается, если кровь не свертывается — кровотечение прекратилось или продолжается крайне медленно.
Для рентгенодиагностики Г. применяют Полипозиционное исследование (см.). В вертикальном положении исследуемого небольшое количество крови может скапливаться в наддиафрагмальном пространстве, создавая ошибочное представление о высоком стоянии купола диафрагмы и ограничении ее подвижности. Придание больному горизонтального положения вызывает либо растекание крови по задней поверхности легкого, что проявится равномерным понижением прозрачности соответствующего легочного поля, либо затекание жидкости в парамедиастинальное пространство и симптом расширения тени средостения. Скопление небольших количеств крови только в заднем плевральном синусе удается выявить при латероскопии.
Если Г. достигает 200—300 мл, появляется понижение прозрачности легочного поля треугольной формы, сливающееся с диафрагмой и характерной косой верхней границей. Скопление большого количества крови сопровождается смещением средостения в противоположную сторону. Появление воздуха в плевральной полости при Г. (гемопневмоторакс) определяется по наличию горизонтального уровня жидкости и воздуха над ним.
Лечение
Малый стерильный Г. может самостоятельно рассосаться без каких-либо леч. мероприятий. Рассасывание Г. происходит медленно, в течение 1—2 мес. По мере рассасывания кровь в плевральной полости постепенно «разбавляется» экссудатом и содержимое плевральной полости становится серозным. У большинства больных после ликвидации Г. остаются плевральные сращения.
В большинстве случаев лечение малого и среднего Г. без признаков продолжающегося кровотечения и присоединившейся инфекции осуществляется плевральными пункция ми наряду с медикаментозным лечением., Плевральные пункции (см.) проводят по общепринятой методике, по возможности удаляют всю кровь из полости.
Инфицированный или свернувшийся Г. в большинстве случаев приводит к возникновению эмпиемы плевры. Поэтому во всех случаях кровь и воспалительный экссудат следует максимально удалять из плевральной полости сразу после установления диагноза Г. или гемоплеврита. Свернувшийся Г. является показанием к торакотомии (см.), удалению сгустков крови и дренированию плевральной полости.
Большой Г., вызванный повреждением крупных сосудов, в течение нескольких часов может привести к смерти от острой кровопотери, поэтому в большинстве случаев при большое Г. и при Г. с продолжающимся кровотечением показана экстренная торакотомия с ушиванием раны легкого или перевязкой сосуда.
В зависимости от показателей свертывающей и фибринолитической систем у больных с кровотечением в плевральную полость в ближайшем послеоперационном периоде после радикальных вмешательств на легких применяет ε-аминокапроновую к-ту, протаминсульфат, трасилол, фибриноген, введение одногруппной плазмы и других средств гемостаза под контролем величин концентрации фибриногена, времени свертываемости крови и показателей фибринолитической активности (В. Т. Плешаков, 1969). При неэффективности их показана реторакотомия для остановки кровотечения. Для возмещения кровопотери допустима реинфузия излившейся в плевральную полость крови, но только при травмах без значительного повреждения легочной ткани, когда нет признаков инфицирования крови, и не. позже 12 час, после травмы.
Первая помощь
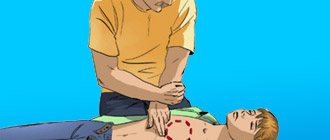
При подозрении на внутриплевральное кровотечение пострадавшему нужно оказать первую помощь, которая заключается в выполнении следующих действий:
- Вызовите карету скорой помощи.
- Уложите больного так, чтобы голова была выше остального тела.
- Приложите к пораженному участку грудной клетки холодный предмет.
- При закрытой травме грудины в фазе максимального выдоха нужно наложить давящую повязку.
- В случае открытого повреждения осторожно очистите рану от загрязнения и наложите асептическую повязку.
По возможности можно ввести пострадавшему внутримышечно раствор анальгина и дать сердечно-сосудистые препараты.