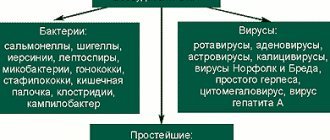
Детские инфекции – группа инфекционных заболеваний, которые отмечаются преимущественно в детском возрасте, и после выздоровления оставляют стойкий иммунитет. К детским инфекциям относятся корь, краснуха, ветряная оспа, скарлатина, коклюш, эпидемический паротит. Детские инфекции занимают ведущее место в структуре детской заболеваемости, несмотря на развитие иммунизации.
Корь – острое инфекционное заболевание. Характерными проявлениями кори являются повышение температуры до 38-40,5С, симптомы интоксикации (головная боль, слабость, снижение аппетита, ломота в мышцах и суставах), сыпь на коже, воспаление слизистой оболочки носоглотки, верхних дыхательных путей, глаз. Источник заболевания – больной человек. Путь передачи воздушно-капельный. Возбудителем инфекции является РНК-содержащий вирус Polynosa Morbilarum. Вирус кори нестоек к воздействию физических и химических факторов. В окружающей среде сохраняется не более 30 минут.
Вирус кори очень заразен, наиболее высокая заболеваемость наблюдается среди детей в возрасте 1-5 лет.
Заболевание начинается остро, у ребенка повышается температура до 38-39 С, появляются катаральные явления и симптомы интоксикации. На 2-3й день, температура снижается, а катаральные явления нарастают. На второй день заболевания на слизистой оболочке щек появляются белесоватые пятна с красной каймой – пятна Бельского-Филатова-Коплика, с 3-5 дня возникают характерные для кори высыпания на коже. Сыпь спускается сверху вниз: сначала покрывает верхнюю часть лица, шею, затем – туловище, руки и ноги. Высыпания ярко-розового цвета, состоят из мелких пятнисто-папулезных элементов, склонных к слиянию. Угасание сыпи происходит в таком же порядке. После сыпи на коже остается пигментация и шелушение.
Лабораторное подтверждение кори осуществляется с помощью молекулярно-биологического метода (выявление РНК вируса методом полимеразной цепной реакции) и серологическим методом (выявление специфических антител в крови).
- Антитела к вирусу кори (Measles), Anti-Measles, IgG, полуколичественное определение.
- Вирус кори (Measles), качественное определение антител класса IgM.
Критериями выздоровления от кори являются: стойкая нормализация температуры в течение 3 дней и более, отсутствие признаков интоксикации, отсутствие катаральных явлений в ротоглотке, угасание сыпи.
Ветряная оспа – острое инфекционное заболевание. Проявляется лихорадкой, умеренной интоксикацией и полиморфной (пятнистой, пузырьковой, папулезной) сыпью на кожных покровах. Путь передачи – воздушно-капельный. Источник заболевания – больной человек. Возбудитель ветряной оспы – ДНК-содержащий вирус Varicella Zoster, который принадлежит к семейству герпес.
Клиническая картина типичной формы ветряной оспы состоит из нескольких периодов: инкубационного, продромального, периода высыпания и периода обратного развития.
Инкубационный период составляет от11 до 21 дней.
Продромальный (начальный) период длится от нескольких часов до двух дней. Характеризуется умеренной интоксикацией, субфебрильной температурой, синдромом экзантемы – появляется мелкоточечная сыпь на коже, которая предшествует появлению типичных высыпаний.
В периоде высыпаний температура повышается до фебрильных цифр, появляются умеренно выраженные симптомы интоксикации. На коже, на слизистой оболочке ротоглотки, на языке, редко на слизистой глаз и конъюнктиве, возникают элементы пятнисто-везикулезной сыпи. Везикулы (пузырьки) округлой или овальной формы, с прозрачным содержимым. Новые высыпания появляются в течение 2-5 дней, толчкообразно. Затем ветряночные элементы постепенно подсыхают, образуются корочки и легкая пигментация на коже. Каждая новая волна высыпаний сопровождается повышением температуры тела. Есть прямая зависимость — чем сильнее выражена сыпь, тем тяжелее симптомы интоксикации у больных ветряной оспой.
Ветряная оспа может иметь осложнения. Это воспалительные заболевания кожи и подкожно-жировой клетчатки – пиодермии, флегмона. Редко возникают пневмония, миокардит, нефрит, гепатит, артрит. Возможно поражение нервной системы – энцефалит.
Наша справка
Детские инфекции – так называют группу инфекционных болезней, которые люди переносят в основном в детстве. К ним обычно относят ветряную оспу (ветрянку), краснуху, инфекционный паротит (свинку), корь, скарлатину, полиомиелит, коклюш, дифтерию. Инфекции передаются от больного к здоровому ребенку.
После перенесенного заболевания формируется стойкий (порою пожизненный) иммунитет, поэтому повторно этими инфекциями заболевают редко. Сейчас почти от всех детских инфекций есть вакцины.
Статья по теме Детские инфекции в цифрах и фактах: коклюш длится 7 недель, а сыпь при скар
Лечение детских инфекций
Для предотвращения распространения инфекции, в первую очередь решается вопрос об изоляции больного на дому или в профильном стационаре. При среднетяжелом и тяжелом течении болезни требуется госпитализация ребенка в стационар, в боксированное отделение. Легкая форма лечится амбулаторно, в домашних условиях.
Для лечения инфекций вирусной этиологии – корь, краснуха, ветряная оспа, эпидемический паротит, рекомендуются противовирусные препараты. Терапия скарлатины и коклюша основана на назначении антибактериальных препаратов.
Также рекомендуется лечение, направленное на блокирование патологических механизмов развития заболеваний и облегчение симптомов детских инфекций.
Ветряная оспа (ветрянка)
Ее вызывает вирус герпеса, который передается воздушно-капельным путем от больных детей к здоровым. Инкубационный период – от 10 до 21 дня.
Заболевание начинается с подъема температуры, который сопровождается появлением сыпи в виде пятнышек, общим недомоганием. Пятна со временем превращаются в пузырьки с прозрачной жидкостью, которые лопаются, подсыхают, после чего образуются корочки. Типичное отличие ветряной оспы от других заболеваний, сопровождающихся высыпаниями, – это наличие сыпи на волосистой части головы. На коже больного одновременно присутствуют все элементы сыпи: и пятна, и пузырьки, и корочки. Новые подсыпания возможны в течение 5–7 дней. Подсыхание ранки и образование корочек сопровождается сильнейшим зудом.
Больной ветряной оспой является заразным с момента появления первого элемента сыпи и еще 5 дней после появления последнего элемента.
Чем обрабатывать сыпь во время ветрянки →
Лечение
При нормальном течении ветрянка не требует лечения. Главное – гигиена и хороший уход, которые позволяют не допустить нагноения элементов сыпи.
В России пузырьки принято смазывать зеленкой. На самом деле это необязательно – в западных странах, например, зеленку не используют. Во многом ее применение действительно неудобно: она пачкает белье, долго не смывается. Но у нашей традиции есть и плюсы. Если отмечать зеленкой новые элементы сыпи, несложно отследить момент, когда подсыпания прекратились.
При повышении температуры выше 38 °C следует дать ребенку жаропонижающее средство, предпочтение – лекарствам на основе парацетамола. Не стоит забывать об антигистаминных препаратах и местных бальзамах и мазях для облегчения зуда. Применение противогерпетических препаратов не рекомендуется: у ребенка при их приеме не формируется иммунитет, и возможно повторное заражение.
Профилактика
Против вируса ветряной оспы есть вакцина, она зарегистрирована в России, но не входит в Национальный календарь прививок, то есть ее не делают всем бесплатно. Родители могут привить ребенка за деньги в центрах вакцинопрофилактики.
Вакцинопрофилактика детских инфекций
Сейчас профилактические прививки от коклюша, кори, краснухи, эпидемического паротита включены в национальный календарь прививок Российской Федерации. Профилактическая прививка от ветряной оспы входит в перечень профилактических прививок по эпидемическим показаниям.
Список литературы.
- Клинические рекомендации (протокол лечения) оказания помощи детям больным ветряной оспы.
- Клинические рекомендации «Корь у детей» (утверждены Минздравом России), 2015 г.
- Клинические рекомендации (протокол лечения) оказания помощи детям больным скарлатиной.
- Клинические рекомендации (протокол лечения) оказания помощи детям больным эпидемическим паротитом.
Дифтерия
Статья по теме
Рак, холестерин и дифтерия. 4 открытия, которые изменили медицину Возбудитель болезни – дифтерийная палочка. Заразиться можно от больного человека и от носителя инфекции. Попав на слизистые оболочки (или кожу), она выделяет токсин, который вызывает омертвение эпителия. Также могут поражаться нервная и сердечно-сосудистая системы, надпочечники, почки. Инкубационный период – 2–10 дней. Характерный признак дифтерии – сероватая, с перламутровым блеском пленка, покрывающая пораженные слизистые.
Болезнь начинается с повышения температуры тела (обычно не выше 38 °C), появляются небольшая болезненность, умеренное покраснение слизистых оболочек. В тяжелых случаях температура сразу повышается до 40 °C, ребенок жалуется на головную боль и боль в горле, иногда в животе. Миндалины могут отекать настолько, что затрудняют дыхание.
Лечение
Ребенка госпитализируют и вводят ему противодифтерийную сыворотку. После госпитализации проводится дезинфекция помещения, в котором находился больной. Все лица, находившиеся в контакте с ним, подлежат бактериологическому обследованию и медицинскому наблюдению в течение 7 дней. Детям, контактировавшим с больным, на этот срок запрещено посещать детские учреждения.
Профилактика
Все дети получают прививку от дифтерии комбинированной вакциной АКДС. В редких случаях заболеть может и привитый ребенок, но заболевание будет протекать в легкой форме.
Коклюш
Инфекция, которая передается воздушно-капельным путем и вызывает мучительный кашель. Источник заражения – больной человек. Инкубационный период – от 3 до 14 дней (чаще 7–9). В течении болезни различают три периода.
Статья по теме
Детская инфекция: Респираторно-синцитиальный вирус опаснее простуды и грипп
Катаральный период характеризуется появлением упорного сухого кашля, который постепенно усиливается. Также может наблюдаться насморк и повышение температуры до субфебрильной (но чаще она остается нормальной). Этот период может длиться от трех дней до двух недель.
Спазматический, или судорожный, период характеризуется кашлевыми приступами. Они состоят из кашлевых толчков – коротких выдохов, следующих один за другим. Время от времени толчки прерываются репризой – вдохом, который сопровождается свистящим звуком. Приступ заканчивается выделением густой слизи, может быть и рвота. Тяжесть приступов нарастает в течение 1–3 недель, затем стабилизируется, потом приступы становятся более редкими и сходят на нет. Продолжительность судорожного периода может составлять от 2 до 8 недель, но нередко затягивается на большее время.
После этого наступает период разрешения. В это время кашель, который вроде бы уже прошел, может возвращаться, но больной не заразен.
Лечение
Назначаются антибиотики из группы макролидов, противокашлевые препараты центрального действия, бронхорасширяющие препараты в ингаляциях. Важную роль в терапии играют немедикаментозные методы: пребывание на свежем воздухе, щадящий режим, питание высококалорийной пищей, небольшими объемами, но часто.
Профилактика
Прививка от коклюша внесена в Национальный календарь и делается детям бесплатно. Иногда болеют и привитые дети, но в легкой форме.
Корь
Вирусная инфекция, которая распространяется воздушно-капельным путем. Источник заражения – больной человек. Инкубационный период – 8–17 дней, но может удлиняться до 21 дня.
Начинается корь с повышения температуры до 38,5–39 °C, насморка, сухого кашля, появления светобоязни. У ребенка могут возникать рвота, боль в животе, жидкий стул. В это время на слизистых щек и губ, на деснах можно обнаружить серовато-белые пятнышки величиной с маковое зерно, окруженные красным венчиком. Это ранний симптом кори, позволяющий поставить диагноз еще до появления сыпи.
Сыпь – мелкие розовые пятна – возникает на 4–5‑й день болезни. Первые элементы появляются за ушами, на спинке носа. К концу первых суток она покрывает лицо и шею, локализуется на груди и верхней части спины. На вторые сутки распространяется на туловище, а на третьи – покрывает руки и ноги.
Лечение
В лечении кори применяются противовирусные препараты, а также иммуномодуляторы. В тяжелых случаях могут назначаться внутривенные инъекции иммуноглобулина. В остальном лечение симптоматическое.
Постельный режим нужен не только в дни высокой температуры, но и 2–3 дня после ее снижения.
Перенесенная корь сказывается на нервной системе. Ребенок становится капризным, раздражительным, быстро утомляется. Школьников надо на 2–3 недели освободить от перегрузок, ребенку дошкольного возраста продлить сон, прогулки.
Профилактика
Первую прививку против кори делают всем детям в год, вторую в 7 лет.
Детские болезни
Педиатрия – самостоятельная область медицины, изучающая возрастные особенности развития детей, детские болезни, а также вопросы организации ухода за здоровым и больным ребенком. Первоначально предметом рассмотрения педиатрии являлись исключительно детские болезни раннего возраста и их лечение. В современном понимании педиатрия охватывает различные аспекты, связанные с нормальным развитием и заболеваниями детей в различные возрастные периоды (от рождения до половой зрелости). Эти направления включают физиологию, гигиену, диететику, детские болезни, их лечение и профилактику.
Целью педиатрии является сохранение или восстановление (при болезни) детского здоровья, обеспечение возможностей для полноценного физического, интеллектуального и эмоционального развития каждого ребенка. «Главным врачом» по детским болезням является педиатр. Как и терапевт для взрослых, педиатр является универсальным детским специалистом, который может диагностировать различные детские болезни и, в случае необходимости, направлять ребенка на консультацию к врачам узких направлений: детскому неврологу, детскому дерматологу, детскому урологу, детскому гинекологу, детскому аллергологу-иммунологу, детскому кардиологу, детскому эндокринологу, детскому гастроэнтерологу, детскому офтальмологу, детскому отоларингологу, детскому стоматологу и др.
В медицине детского возраста параллельно развиваются несколько направлений: профилактическое, клиническое и социальное. Профилактическое направление включает разработку и реализацию мер по предупреждению детских болезней; клиническое – непосредственное обследование и лечение заболевшего ребенка; социальное – поэтапную реабилитацию и интеграцию детей в социум. Анатомо-физиологические особенности растущего организма определяют своеобразие течения тех болезней, которые встречаются в детском возрасте.
В педиатрии принято выделять несколько возрастных периодов жизни ребенка: период новорожденности (первый месяц), грудного (от 1 мес. до 1 года), раннего детского (от 1 до 3 лет), дошкольного (от 3 до 7 лет), младшего школьного (от 7 до 11 лет), старшего школьного или подросткового (от 12 до 17-18 лет) возраста. В различные возрастные периоды развития ребенка преимущественно возникают те или иные детские болезни.
Так, в период новорожденности проявляются детские болезни, обусловленные нарушениями внутриутробного развития (асфиксия, гемолитическая болезнь плода, внутриутробные инфекции, врожденные пороки, недоношенность, наследственные синдромы и др.), патологическим течением родов (кефалогематомы, родовая опухоль, перелом ключицы и др.), а также повышенной чувствительностью младенцев к вирусной и кокковой инфекции (омфалит, везикулопустулез, пузырчатка новорожденных и т. д.).
Детские болезни грудного возраста связаны, прежде всего, с высокой функциональной нагрузкой на пищеварительную и дыхательную системы. Среди детских болезней грудничков часто встречаются заболевания ЖКТ (диспепсия, дизентерия, гипотрофия, колиэнтерит) и органов дыхания (вирусные и бактериальные пневмонии). Погрешности во вскармливании и режиме дня грудного ребенка могут привести к развитию болезни исключительно детского возраста — рахита.
В числе болезней раннего детского и дошкольного возраста преобладают инфекции: корь, коклюш, ветряная оспа, дифтерия, скарлатина, туберкулез. Это объясняется несовершенством иммунной системы ребенка, а также расширением контактов детей с окружающими и сверстниками. Также в эти возрастные периоды увеличивается число инфекционно-аллергических детских болезней: бронхиальной астмы, ревматизма, экземы, гломерулонефрита и др.
Младшие школьники чаще сталкиваются с острыми инфекциями, эндокринными нарушениями, заболеваниями нервной системы и сердца. В подростковом возрасте в структуре детских болезней доминируют расстройства функции желез внутренней секреции, нарушения полового развития, сосудистые дистонии, психоневрозы и др.
Наиболее частыми симптомами детских болезней служат сыпь, увеличение лимфатических узлов, гипертермия, насморк, кашель, рвота, боли в животе, судороги. При появлении этих и других признаков заболевания необходимо обязательно проконсультировать ребенка у педиатра. Каждый родитель должен быть знаком с основами педиатрии, знать основные детские болезни и их проявления с тем, чтобы уметь оценить серьезность состояния малыша, определить, представляет ли недомогание непосредственную угрозу для жизни.
Педиатрия не стоит на месте: появляются и внедряются новые методы диагностики и лечения детских болезней, развивается и углубляется понимание механизмов развития заболеваний у детей. Успехи современной педиатрии заставили отступить многие некогда смертельные детские болезни. Этому способствовало создание вакцин против ряда детских инфекционных болезней, разработка сбалансированных искусственных смесей, появление современных антибактериальных препаратов, повышение качества диагностики и лечения детей. Тем не менее, уровень детской заболеваемости остается высоким; значительно «помолодели» болезни, ранее считавшиеся исключительно уделом людей зрелого возраста. Среди детских болезней все чаще встречаются сердечно-сосудистые, эндокринные, неврологические заболевания, новообразования, патология опорно-двигательного аппарата.
Ребенок – это не просто маленькая копия взрослого человека. Детский организм находится в состоянии непрерывного развития, обладает рядом анатомо-физиологических особенностей, физической и эмоциональной незрелостью, что обусловливает специфику протекания детских болезней. Развитие детских болезней всегда непредсказуемо: даже банальный насморк у ребенка может стать фатальным, если вовремя не распознаны его причины, не подобрано правильное этиопатогенетическое лечение, не организовано наблюдение специалиста. Вместе с тем, благодаря высоким компенсаторным возможностям детского организма, многие болезни, которые у взрослых вызывают хроническую патологию или инвалидизацию, могут быть успешно излечены у детей.
Истоки многих взрослых заболеваний родом из детства. Поэтому состояние здоровья взрослого человека во многом определяется условиями роста и развития маленького человечка, заботой о его здоровье в самом начале жизни. Сегодня акценты в детской медицине смещаются в сторону профилактики болезней, которая включает антенатальную охрану плода, предупреждение родового травматизма, организацию тщательного ухода за новорожденным (обеспечение оптимального режима питания, сна и бодрствования, закаливания), своевременную вакцинацию детей согласно национальному календарю профилактических прививок, скрининг-программы по выявлению наследственной патологии, осуществление патронажа и диспансерного наблюдения. Забота о детском здоровье и профилактика детских болезней – приоритетная составляющая государственной политики.
Специализированная помощь в системе детского здравоохранения оказывается в детских поликлиниках и стационарах, педиатрических отделениях многопрофильных медицинских центров, частных детских клиниках. Невозможно и неэффективно лечить детские болезни «взрослыми» методами, поэтому в последние годы в педиатрии выделяются узкие детские направления: детская кардиохирургия, детская травматология и ортопедия, детская нейрохирургия, детская гематология и онкология, детская анестезиология и реаниматология и др. Важнейшими составляющими успеха в лечении детских болезней являются профессиональный подход, использование высокотехнологичных методов диагностики и лечения, доверительные отношения между врачом, родителями и ребенком.
Детские болезни вызывают закономерную тревогу у взрослых и естественное стремление родителей узнать как можно больше о причинах заболеваний и способах их лечения. Раздел детских болезней, размещенный на страницах Медицинского справочника, знакомит родителей с наиболее распространенной патологией у детей разного возраста, причинами и симптомами заболеваний, необходимыми медицинскими процедурами и мероприятиями по уходу за ребенком. На страницах сайта «Красота и медицина» вы сможете найти рекомендации детских специалистов и самую актуальную информацию о достижениях в области профилактики, диагностики и лечения детских болезней.
далее…
Краснуха
Статья по теме
Корь, краснуха и свинка. Чем опасны «детские» болезни для взрослых? Вирус краснухи передается от больного человека воздушно-капельным путем. Инкубационный период – 11–23 дня. Зараженный краснухой начинает выделять вирус за неделю до появления клинических симптомов и заканчивает через неделю-две после того, как все признаки болезни сойдут на нет.
Типичное проявление краснухи – припухание и легкая болезненность заднешейных, затылочных и других лимфатических узлов. Одновременно (или на 1–2 суток позже) на лице и всем теле появляется бледно-розовая мелкопятнистая сыпь. Еще через 2–3 суток она бесследно исчезает. Высыпание может сопровождаться небольшим подъемом температуры тела, легкими нарушениями в работе дыхательных путей. Но нередко таких симптомов не бывает.
Осложнения исключительно редки. Опасна краснуха лишь в том случае, если ею заболела беременная женщина, особенно в первые месяцы. Болезнь может стать причиной тяжелых пороков развития плода.
Лечение
Специфического лечения краснухи в настоящее время нет. В остром периоде больной должен соблюдать постельный режим. При повышении температуры применяют жаропонижающие препараты, при зудящей сыпи – антигистаминные средства.
Профилактика
Не так давно прививка от краснухи была введена в Национальный календарь.
Инфекционный паротит (свинка)
Заражение происходит воздушно-капельным путем. Инкубационный период – от 11 до 21 дня.
Заболевание начинается с повышения температуры до 38–39 °C, головной боли. Позади ушной раковины появляется опухоль, сначала с одной, а через 1–2 дня и с другой стороны. Больной становится заразным за 1–2 дня до появления симптомов и выделяет вирус первые 5–7 дней болезни.
Статья по теме
Детская свинка может привести к бесплодию, панкреатиту и диабету У мальчиков‑подростков нередко развивается еще и орхит – воспаление яичка: возникает боль в мошонке, яичко увеличивается в размерах, мошонка отекает. Отек проходит через 5–7 дней. Тяжело протекающий орхит, особенно двухсторонний, может в будущем привести к бесплодию.
Для паротитной инфекции типично и воспаление поджелудочной железы, которое дает о себе знать схваткообразной, иногда опоясывающей болью в животе, тошнотой, снижением аппетита.
Также нередки серозные менингиты. Это осложнение проявляется новым скачком температуры на 3–6‑й день болезни, головной болью, рвотой, повышенной чувствительностью к звуковым и зрительным раздражителям. Ребенок становится вялым, сонливым, иногда у него возникают галлюцинации, судорожные подергивания, может быть потеря сознания. Но эти явления при своевременной и рациональной терапии длятся недолго и не отражаются на последующем развитии ребенка.
Лечение
По назначению врача дают противовирусные, иммуномодулирующие, жаропонижающие, обезболивающие средства, на слюнные железы накладывают сухой согревающий компресс.
При орхите консультация хирурга или уролога обязательна, часто требуется лечение в условиях стационара. При серозном менингите ребенку требуется постоянное медицинское наблюдение в стационаре.
Профилактика
Для профилактики паротитной инфекции все дети вакцинируются в соответствии с Национальным календарем прививок.
Список неврологических заболеваний у детей
Список неврологических заболеваний у детей довольно-таки внушителен, а потому ограничимся перечислением наиболее распространённых.
- Эпилепсия. Болезнь проявляет себя внезапно возникающими, повторяющимися судорожными приступами.
- Детский церебральный паралич. Заболевание характеризуется ограничением двигательных возможностей ребёнка, трудностями в поддержании вертикальной позы и ходьбе. Часто сопровождается сниженным интеллектом, задержкой речевого развития и эпилепсией.
- Невроз (психоневроз, невротическое расстройство). Это название объединяет группу обратимых расстройств, для которых характерны навязчивые, астенические или истерические проявления, ослабление как умственной, так и физической работоспособности.
- Гиперактивность. Болезнь проявляет себя излишней энергичностью и подвижностью ребёнка, нарушением внимания и сна, отсутствием аппетита, беспокойством и некоторыми вредными привычками, например, привычкой грызть ногти.
- Астенический синдром. Часто возникает как следствие черепно-мозговой травмы. Проявляет себя быстрой утомляемостью, раздражительностью, замкнутостью и неуверенностью в себе или полной утратой способности длительное время выполнять физические нагрузки.