В данном разделе Вы узнаете:
- Статистические данные о невынашиваемости
- Как классифицируют невынашиваемость
- Причины невынашиваемости
- Причины невынашиваемости на 5–6 неделе
- Причины невынашиваемости на 7–10 неделе
- Причины невынашиваемости на 10 неделе и более
- Причины невынашиваемости на 15–16 неделе
- Причины невынашиваемости на 22–27 неделе
- Причины невынашиваемости на 28–37 неделе
- Сбор анамнеза
- Обследования при невынашиваемости
- Ведение беременности при невынашиваемости
- Лечение невынашиваемости
- Профилактика
Невынашивание беременности представляет собой одну из основных проблем в современной гинекологии и акушерстве. Данная патология приобрела особое значение не только в медицине, но и в социальной и экономической сферах, поскольку выкидыши негативно сказываются на уровне роста населения в государстве.
Хроническое невынашивание ребенка – явление весьма специфичное и сильно отличается от разовых случаев, когда женщина сталкивается с самопроизвольным прерыванием беременности. Привычное невынашивание обладает совершенно иной этиологией и патогенезом, а также спецификой ведения беременности. Если вы планируете беременность или уже беременны, стоит ознакомиться с этой патологией, что позволит определить необходимость обращения к специалистам.
Долгие годы успешно борются с патологией специалисты из , которые помогли уже не одному десятку женщин стать матерями даже при неблагоприятных прогнозах. Обращение к врачам высшей категории из нашего центра позволит в несколько раз повысить шансы на успешное вынашивание ребенка и роды.
Статистические данные о невынашиваемости
Невынашиванием называется состояние, при котором женщина теряет ребенка на любом сроке вплоть до 259 дней. Отсчет ведется с первого дня последней менструации, что означает с момента зачатия плода, и до 37 недель. Хроническое невынашивание – когда имели место три или более случаев выкидыша в прошлом.
В последние годы принято разделение невынашиваемости на две категории – первичную и вторичную. К первичной относятся случаи, когда все беременности женщины заканчивались выкидышем, а ко вторичному – когда женщина не только теряла плод, но и сталкивалась с возникновением внематочной беременности, либо же делала аборты или уже рожала детей.
Если учитывать общее число всех беременностей, можно отметить, что привычное невынашивание составляет около 15–20%, из которых 15% являются преждевременным родоразрешением, а не выкидышем. Статистика показывает, что примерно в 80% случаев выкидыши случаются на ранних сроках беременности.
Существует мнение, что это связано с аномалиями развития плода и относится к непостоянным факторам. Это объясняется возможностью оплодотворения яйцеклетки с отклонениями здоровым сперматозоидом, или же, наоборот, оплодотворения здоровой яйцеклетки сперматозоидом с отклонениями в хромосомном наборе. То и другое приводит к зачатию нежизнеспособного плода, который спустя некоторое время отторгается организмом женщины.
Стоит отметить, что такие эпизоды являются случайными, и возможность их предусмотрена природой. Выкидыши в данном случае – результат естественного биологического отбора, и в будущем они никак не влияют на детородную способность женщины.
Вместе с этим, если такое однажды произошло, риск второго выкидыша возрастает сразу на 12–17%, после второго случая он растет до 25%, после третьего – до 30%, а после четвертого – до 50%. Если, впервые потеряв ребенка, женщина не прошла лечение и не находилась на реабилитации под контролем врачей, в половине случаев ситуация повторяется.
В трудятся профессионалы своего дела. Наши врачи поспособствовали тому, чтобы здоровые дети появились не в одном десятке семей. Они знают, на что обращать внимание, какой будет специфика ведения беременности в каждом отдельном случае, а также составляют индивидуальные планы ведения беременности. Это позволяет добиться того, что даже женщинам с неблагоприятным анамнезом удается выносить и родить ребенка.
Как классифицируют невынашиваемость
От того, как классифицируется невынашиваемость в каком-либо конкретном случае, зависит то, как врач будет вести беременность. Сегодня четкой классификации не существует, поскольку современная наука только уточняет, насколько сильным является влияние уже установленных факторов на невынашиваемость, а также определяет факторы, которые были неизвестны ранее. Однако в зависимости от срока, на котором происходит выкидыш, разделяют:
- самопроизвольное прерывание – выкидыш до 28 недель;
- преждевременное родоразрешение – роды на сроке от 28 до 37 недель.
Самопроизвольное прерывание делят на раннее и позднее. Первый случай самый распространенный – до 85% выкидышей случаются до 12 недель. Поздним прерывание беременности считается с 13 по 21 неделю. Если же самопроизвольный аборт случился на сроке 22–27 недель, но ребенок прожил 7 суток, это называется не выкидышем, а преждевременным родоразрешением.
По каким причинам развивается невынашиваемость
Существует множество факторов, которые могут приводить к невынашиваемости. Самыми распространенными являются:
- наследственность и генетика – в роду уже были случаи выкидышей, женщина унаследовала проблемы от своих родителей;
- проблемы с эндокринной системой;
- сбои в работе иммунной системы;
- есть нарушения свертываемости крови;
- инфицирование организма женщины и ребенка во время беременности;
- анатомическая предрасположенность к утрате плода.
Распространено мнение, что хроническое невынашивание – последствие объединения нескольких факторов, которые в совокупности не позволяют беременности нормально протекать и не дают наступить родоразрешению. Такие факторы могут действовать единовременно или следовать друг за другом. На каждом этапе беременности имеют место опасные сроки. Для каждого такого срока есть свои причины, обуславливающие угрозу прерывания беременности.
Чтобы избежать самопроизвольного аборта, обратитесь к специалистам из . Они определят, в чем заключается причина невынашивания в вашем случае, и подберут лечение и тактику ведения беременности с ее благоприятным исходом.
5–6 недели
На этом сроке существует несколько причин, которые приводят к выкидышу. А именно:
- Генетические – обуславливаются спецификой кариотипа родителей. Такие нарушения могут заключаться в наличии хромосомных отклонений. Это может быть транслокация (когда участок одной хромосомы перенесен на иной ее участок или иную хромосому, либо произошел обмен участков на негомологичных хромосомах), инверсия (когда участок хромосомы поворачивается на 180°), делеция (когда выпал или отделился участок хромосомы), дупликация (когда участок удвоился), мозаицизм (когда клетки в тканях генетически различны) и пр. – после 35 лет у женщин риск такой патологии возрастает.
- Уровень совместимости лейкоцитарных антигенов слишком высокий.
- В эндометрии содержится много больших гранулярных лимфоцитов, которые токсичны для вирусов или опухолевых тканей. Это приводит к тому, что организм беременной женщины не может получать импульсы от плода и адекватно на них реагировать.
- В крови слишком много противовоспалительных цитокинов, которые являются ответом иммунной системы.
7–10 недели
На этом сроке причины выкидышей заключаются преимущественно в гормональных нарушениях. Эндокринная и иммунная системы организма беременной вступают в конфликт, и вследствие сбоя в гормональном фоне беременность прерывается в 30–80% случаев. Эндокринные расстройства приводят к функциональным и структурным изменениям желтого тела, что провоцирует снижение прогестерона в крови.
Гормональные расстройства в большинстве случаев выражают себя в:
- слишком короткой лютеиновой фазе (вне зависимости от причин явления) – становится причиной 20–60% выкидышей;
- гиперандрогении при нарушении образования фолликулов или при болезнях гипоталамуса и гипофиза;
- повышении уровня пролактина в крови при болезнях щитовидки – гипо- и гипертиреозе;
- снижении эстрогена на момент определения доминантного фолликула;
- пере- и недоразвитии плодного яйца;
- неполноценности лютеинового тела;
- проблемах с образованием тканей матки (эндометрия).
В результате всех вышеназванных причин секреторные функции эндометрия неполноценны, а слизистая оболочка матки не готова к наступлению беременности. Существует мнение, согласно которому организм реагирует на прогестерон как аллерген, вследствие чего случаются самопроизвольные аборты.
10 недель и более
Выкидыши на этом сроке случаются по большей части из-за сбоев в работе иммунной системы. Развитие плода в основном зависит от нормальной работы фетоплацентарной системы, которая состоит из кровеносных систем матери, плаценты и ребенка. Функция регуляции возложена на плаценту.
Сама плацента отвечает за выработку и насыщение крови биологически активными белками и гормонами, которые не позволяют организму воспринимать плод как чужеродный. Именно плацента будет отвечать за выработку адекватного количества лимфоцитов и нормального иммунного ответа материнского организма на развитие и сохранение плода.
Сбои в функционировании системы иммунитета могут быть:
- аутоиммунными;
- аллоиммунными.
Первый случай предполагает враждебное восприятие иммунитетом тканей собственного организма, из-за чего оплодотворенная яйцеклетка будет подвергаться атакам. Во втором случае враждебно воспринимаются гены отца, и организм начинает процесс уничтожения клеток.
Гематогенные тромбофилии являются следствием аутоиммунных нарушений и представляют собой нарушения свертываемости крови, которые обусловлены генетически. Одним из самых распространенных отклонений является синдром, который заключается в том, что организм создает антитела к собственным фосфолипидам. Вследствие такого синдрома происходят тромбозы сосудов, инфаркты плаценты, ее отслойка и развитие недостаточности, а также появление гестозов беременности.
15–16 недели
Самые распространенные причины выкидышей на этом сроке – инфекции и истмико-цервикальная недостаточность (ИЦМ): шейка матки открывается, когда эмбрион еще в процессе развития, что может приводить к прерыванию беременности.
Инфекционные причины могут возникать из-за того, что организм подавляет местные реакции иммунитета. Как результат, активируются и начинают активно размножаться грибковые микроорганизмы и другие инфекции, что приводит к болезням почек, а также воспалениям слизистой половых путей.
Открытие шейки матки, именуемое иначе ИЦМ, провоцируется возбудителями инфекций разного вида и приводит к тому, что маточные ткани начинают воспаляться. В результате растет тонус матки, мышцы начинают сокращаться и может произойти преждевременный отход плодных вод.
Самыми опасными в этом периоде являются:
- генитальный микоплазмоз – потеря плода возникает более чем в 65% случаев;
- цитомегаловирусная инфекция – риск выше 30%;
- хламидийный цервицит – более 15%;
- бактериальный кольпит – 15%;
- микоплазменный кольпит и цервицит – до 10% риска невынашиваемости плода.
22–27 недели
Главные причины самопроизвольной утраты беременности и потери женщиной плода следующие:
- открытие шейки матки на момент развития плода (ИЦМ);
- плодный пузырь провисает;
- околоплодные воды отошли раньше срока;
- организм инфицирован;
- аномалии развития плода;
- многоплодие усложнено инфицированием.
28–37 недели
Как правило, на сроке 28–30 недель риск выкидыша ниже и составляет чуть больше 30%. Остальные случаи самопроизвольных абортов приходятся на 34–37 недель. Преждевременные роды могут повлечь за собой те же самые последствия, что и обычные роды в срок. Причина преждевременных родов может заключаться в следующем:
- происходит рост противовоспалительных клеток из-за острого бактериального или вирусного инфицирования – примерно в 40% случаев;
- воды отходят раньше срока, что может быть обусловлено инфекцией, – 30% случаев;
- плацентарная недостаточность и гипоксия плода, возникающие вследствие гестозов или болезней систем организма женщины;
- стрессы беременной, которые провоцируют всплеск гормонов и, как следствие, плацентарную недостаточность;
- аутоиммунные причины, приводящие к отслойке плаценты, плацентарным инфарктам и пр.;
- перерастяжение детородного органа из-за нескольких плодов или многоводия;
- сбои в работе рецепторного аппарата эндометрия;
- спайки в матке, новообразования, недостатки ее развития.
Факторы могут сочетаться, из-за чего риски утраты плода возрастают. Стоит отметить, что не существует определенного гена самопроизвольных абортов: патология обуславливается массой причин, часто – их сочетанием.
Диагностирование срыва беременности и обследование беременной на каждом сроке
Узнав о том, насколько много имеется причин невынашивания беременности, стоит отметить, что диагностирование и назначение рекомендаций будут полностью зависеть от профессионализма врачей, которые ведут беременность. Опытнейших врачей высшей категории вы найдете в . Они всесторонне оценят ситуацию и назначат все необходимые исследования.
Сбор анамнеза
В большинстве случаев этот шаг позволяет узнать, по какой причине возникает риск невынашивания. Врач, выполняя сбор анамнеза, выясняет у пациентки следующее:
- Есть ли в роду жены и мужа генетические болезни, случаи мертворождения, отклонения от нормального развития. Особенно важно выяснить, наблюдались ли случаи сбоев в мозговом кровообращении, тромбозы, инфаркты и пр. У женщины узнают, сколько детей в ее семье, какой по счету она родилась и родилась ли в срок, поскольку нередко невынашиваемость передается по наследству.
- Социальные условия и заболевания, которые перенесла женщина. Врач уточняет частоту инфекций, наличие хронических болезней типа ревматизма, тонзиллита и пр., а также случались ли экстрагенитальные болезни и влекли ли они за собой осложнения.
- Все о менструальном цикле – его длительность, регулярность и проч. Нередко выявляется синдром поликистоза яичников, врожденная гиперплазия, инфантилизм, неправильное развитие детородных органов и пр.
- Есть ли хронические болезни репродуктивной системы, как часто они обостряются и было ли проведено соответствующее лечение, если да, то каким был его характер – медикаментозный или оперативный (криотерапия, лазерная терапия и пр.).
- Все о репродуктивной функции женщины – когда она начала половую жизнь, каким способом производилось предохранение, есть ли аборты, были ли выкидыши или преждевременные роды, есть ли у женщины дети, каким был срок беременности до выкидыша в случае его наличия, имелось ли бесплодие между беременностями и другое.
Сбор этой информации позволяет врачам определить, по какому пути должно идти дальнейшее обследование женщины и какие ей могут понадобиться процедуры. Также наряду с этим будет вырабатываться протокол ведения беременности.
Обследование при невынашиваемости
Оно состоит из нескольких этапов – общий осмотр у акушера-гинеколога, исследование состояния детородных органов на гинекологическом кресле и назначение исследований биоматериала в условиях лаборатории либо с применением специального медицинского оборудования.
- Общий осмотр
Осуществляется врачом-гинекологом по органам и системам организма. Особое внимание будет уделено телосложению беременной, что позволит определить проблемы с обменом веществ и сбоями в гормональном фоне; учитывается рост и вес, рассчитывается индекс массы тела, выявляется наличие избытка волос на теле и лице, ожирение и его характер (если есть), насколько хорошо выражены вторичные половые признаки. Значение имеет также наличие растяжек на коже, их выраженность и область размещения, состояние сердца и сосудов, печени.
О наличии стрессовых состояний, невротических расстройств могут свидетельствовать зябкость пациентки, излишняя потливость, неустойчивое психологическое и эмоциональное состояние, возбудимость или вялость, температура, цвет и влажность кожи, количество сердечных сокращений в минуту и показатели артериального давления.
- Гинекологическое исследование
Врач определит тип оволосения женщины, выявит, есть ли рубцы на шейке матки и какого размера наружный зев канала шейки матки, может ли сформироваться истмико-цервикальная недостаточность, какого размера шейка матки. Осмотр у гинеколога выявит воспаления, кондиломы и недостатки развития детородного органа, есть ли опухолевые процессы, а также какого размера яичники.
- Специальные исследования
Делятся на два этапа. На первом оценивается состояние детородных органов и определяются частые причины нарушений развития плода, на втором уточняется, по каким причинам женщина столкнулась с привычной невынашиваемостью. Методы исследования могут быть следующими:
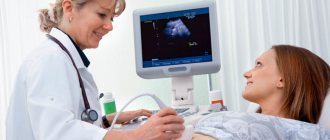
- определение состояния плода при помощи ультразвука;
- оценка состояния полости матки и проверка проходимости маточных труб;
- лапароскопия (если нужна);
- МРТ либо же соносальпингография;
- расчет графика базальной температуры;
- исследование биологических материалов в условии лаборатории.
Лабораторные исследования могут включать целый комплекс действий. К ним относится исследование на гормоны. Оно нужно для того, чтобы определить причину недостаточности лютеиновой фазы, нарушен ли гормональный фон, что в будущем позволит подобрать медикаменты для поддержания беременности. В соответствующих фазах менструального цикла будут назначены исследования на определение уровня:
- лютеинизирующего (ЛГ), тиреотропного (ТТГ) и фолликулостимулирующего (ФСГ) гормонов;
- маммотропина;
- тестостерона;
- эстрогена;
- свободного тироксина (Т4).
При необходимости могут назначаться исследования и на другие гормоны, если у врача есть основания подозревать гиперандрогению.
Тестирование иммунитета нужно для того, чтобы определить, есть ли в крови иммуноглобулины, есть ли антитела к фосфолипидам, гликопротеинам и протромбину, гормонам щитовидной железы и др. Помимо этого, будет определен интерфероновый статус, а также содержание противовоспалительных и регуляторных цитокинов.
- Исследования на бактерии и вирусы
Для этого нужно сдать мочу, а также мазки из влагалища, шейки матки и, иногда, самой матки. Это нужно для того, чтобы определить не только наличие возбудителей, но и антитела к ним.
- Коагулограмма
Данное исследование представляет собой комплексную оценку системы свертывания крови и иначе называется гемостазиограммой. В рамках гемостазиограммы разработаны масса методик и показателей, однако в основном применяются:
- тромбоэластография, которая отображает, какова динамика свертываемости крови. Позволяет определить механические качества неглобулярного белка, образующегося из фибриногена, а также проследить за тем, как создается и растворяется тромб;
- коагулограмма – отображает протромбиновый индекс и время, активное частичное тромбопластиновое время и активированное время, за которое свернется оксалатная плазма после того, как в нее будет добавлен хлорид кальция;
- агрегация тромбоцитов и другие показатели.
- Генетические исследования
Нужны в основном тогда, когда возраст пары составляет более 35 лет, а в прошлом имелись случаи мертворождения, выкидышей на раннем сроке, а методики сохранения плода оказались неэффективными. Исследование имеет два этапа и проводится при помощи медико-генетической консультации. Этапы таковы:
- изучение родословной супружеской пары, с анализом случаев проблем с вынашиваемостью – это позволяет определить, являются ли самопроизвольные аборты случайными или закономерными;
- цитогенетическое исследование – изучение кариотипа мужчины и женщины, выявление любых отклонений в хромосомах партнеров.
Проводится также исследование антигенов лейкоцитов, которые отвечают за определение организмом своих и чужеродных тканей.
Врачи из назначат все необходимые для выявления причин невынашиваемости беременности исследования крови. Это позволит разработать тактику ведения беременности и обеспечить женщине возможность стать мамой, выносив и родив здорового малыша.
Как ведется беременность
Протокол ведения женщин с нормальной беременностью базовый для всех. Отличие заключается в том, что беременные с патологией будут проходить большее количество обследований в случае выявленных и подозреваемых причин невынашиваемости.
Когда беременная становится на учет и в первый раз посещает доктора, будет производиться ее осмотр и опрос, после чего гинекологом будет назначено трансвагинальное УЗИ и исследования биоматериала в условиях лаборатории, которые запланированы базовым протоколом. В том случае если этот этап определит тромбофилию, нужно будет выяснить ее причину и назначить адекватное лечение.
Помимо всего прочего, определяется маркер плацентарной недостаточности (трофобластический глобулин). Если его уровень понижен, это будет свидетельствовать о риске выкидыша. Если у женщины первая группа крови, а у отца ребенка вторая или третья, назначают анализ на наличие групповых антител. При разных резус-факторах у родителей ребенка определяют также резус-антитела в крови матери.
Профессионалы из знают, какие решения принимать даже в самых сложных случаях. Их работа – приложить максимум усилий к тому, чтобы женщина смогла сохранить беременность и родить ребенка. Врачи высшей категории будут осведомлять будущую мать обо всех действиях и процедурах, которые нужны в ее случае, а также подберут адекватное лечение в случае определения отклонений от нормы.
Обследования во второй половине беременности выполняются в зависимости от рисков ее невынашивания.
- 15–20 неделя
Выполняется осмотр шейки матки и УЗИ, которое направлено на выявление истмико-цервикальной недостаточности. Если она будет определена, рекомендуется операция. Соскобы из влагалища и шейки матки нужны для выявления уровня лейкоцитов. Если он повышен, понадобятся дополнительные исследования на грибки, вирусы и иные патогенные микроорганизмы. Также необходимо исследование, которое должно будет исключить наличие у ребенка синдрома Дауна. Учитывая возраст пациентки и состояние ее здоровья, может быть проведено прокалывание брюшной стенки и матки с целью забора околоплодной жидкости.
- 24 неделя
На данном сроке выполняется тест на толерантность к глюкозе, трансвагинальное ультразвуковое исследование, может быть назначено обследование шейки матки гинекологом (касается женщин, находящихся в группе риска). Берутся соскобы из канала шейки матки для исключения инфекционных грибковых заболеваний, а также болезнетворных бактерий. Нужна также допплерография для оценки кровотоков в матке, плаценте и около плода.
- 28–32 неделя
Исследуется, насколько подвижен плод и контролируется тонус матки, может проводиться трансвагинальное ультразвуковое исследование для беременных из группы риска. Профилактируется резус-сенсибилизация, если резус-фактор женщины отрицательный и в крови нет антител, снова контролируется гемостазиограмма. Лечатся влагалищные инфекции, если они есть. Понадобятся исследования на предмет наличия в крови женщины маркеров, свидетельствующих о риске выкидыша или преждевременных родов, а также определение уровня гормонов.
При необходимости производится госпитализация беременной и ее лечение в условиях стационара, профилактика дистресс-синдрома у ребенка. Если женщина в группе риска, понадобится профилактировать плацентарную недостаточность.
- 34–37 неделя
Контролируется тонус матки, при помощи токографии определяется, в каком состоянии организм плода. Кровь беременной исследуют на сахар и общий белок, а также лейкоциты. Выполняется общий анализ мочи, и если в ней будут определены лейкоциты, понадобится выполнить анализ по Нечипоренко на наличие бактериальных инфекций. Если появятся показания, может понадобиться определение в крови наличия антител, которые вырабатываются в ответ на попадание в кровеносную систему резус-эритроцитов эмбриона, а также антител к клеткам крови плода другой группы.
Повторно проводится гемостазиограмма, берется соскоб слизистой из влагалища, если в нем обнаружено превышение нормы уровня лейкоцитов, будет произведено исследование на бактерии. На 37 неделю планируются анализы на гепатиты и вирус иммунодефицита человека, анализ на антитела к бледной трепонеме.
Специалисты знают, какие исследования нужно назначить, чтобы определить состояние здоровья матери и плода и спрогнозировать дальнейшее течение беременности. Обратившись к ним, вы можете быть уверены: ваше семейное счастье в надежных руках.
Когда можно беременеть после выкидыша?
Женщине не рекомендуется пытаться забеременеть, до тех пор, пока она не будет готова к этому физически и эмоционально и пока она не предприняла все исследования, рекомендованные для выявления причин невынашивания.
С медицинской точки зрения, зачатие безопасно уже с момента прохождения хотя бы одного менструального цикла (если не производится исследований или лечения причин предыдущего невынашивания).
Однако может потребоваться гораздо более долгий срок, прежде чем женщина будет эмоционально готова к беременности. К счастью, подавляющее большинство женщин, которые пережили один или два выкидыша, не страдают бесплодием и успешно донашивают следующую беременность.
Как лечить невынашиваемость
Во многом тактика лечения будет зависеть от того, какие причины привели к невынашиваемости. К примеру, если лютеиновая фаза слишком короткая, будут назначены спазмолитики и успокоительные медикаменты растительного происхождения. С этой целью применяются «Но-шпа», настойка валерианы и др. Часто назначают «Магне-B6» и гормональные препараты, например «Дюфастон».
Если обнаружена повышенная чувствительность к прогестерону, применяются глюкокортикоиды, «Дюфастон», иммуноглобулины, а также иммунотерапия при помощи введения лимфоцитов отца ребенка. Это позволяет снизить уровень ответа иммунной системы и предотвратить отторжение организмом матери генетического материала отца ребенка.
Профилактируют и лечат плацентарную недостаточность «Пирацетамом», «Актовегином», «Инфезолом». Если плодные воды отходят раньше срока по причине инфицирования, применяются медикаменты-токолитики, антибиотики, препараты против бактерий и грибков.
При риске невынашивания женщине показан покой, может назначаться лечение сульфатами магния, гексопреналином, сальбутамолом и тербуталином, а также фенотеролами, гормональными препаратами и противовоспалительными препаратами типа «Индометацина», которые не имеют нежелательных последствий, присущих стероидам. При гипертонусе матки назначают воздействие на мышечную и нервную систему матки переменным током и иглоукалывание, чтобы расслабить мышцы и снизить уровень мышечных сокращений, ведущих к риску выкидыша или преждевременного родоразрешения.
Может назначаться плазмоцитоферез – до трех сеансов. Он заключается в том, что за сеанс из всего объема крови удаляется 0,6–1 л плазмы и вводятся специальные растворы на замену ей. Благодаря этому частично удаляются токсины и антигены, улучшается микроциркуляция крови, снижается высокая свертываемость; если лекарства плохо переносятся, таким образом удается снизить их дозировку.
Понятно, что каждая ситуация требует своего подхода, и не существует единой тактики лечения. Специалисты из берутся определить причины, по которым женщина не может выносить ребенка, и назначат обследования и лечение, которые существенно снизят риск самопроизвольного аборта или же сведут его к нулю.
Как производится профилактика
Профилактика невынашивания беременности представляет собой достаточно сложный процесс, который целиком и полностью зависит от профессионализма доктора. Профилактика должна подчиняться нескольким основным принципам. А именно:
- определение пациенток, у которых есть риск невынашивания плода;
- тщательное обследование мужчины и женщины до наступления беременности и подготовка организма будущей материи к зачатию, последующему вынашиванию ребенка и родоразрешению;
- регулярный контроль над состоянием организма беременной и определение инфекционных и воспалительных процессов, своевременная грамотная терапия, направленная на снятие воспаления, устранение бактерий и вирусов, поддержка иммунитета – для этого женщина каждый месяц сдает соскобы слизистых, мочу на бактерии, кровь и биоматериал на определение признаков инфицирования плода и пр.;
- определение недостаточности шейки матки при помощи осмотра, а также трансвагинального УЗИ до 24 недель; в случае если плод не один, а два или больше – вплоть до 27 недели;
- лечение при выявлении экстрагенитальных заболеваний, прогнозы относительно влияния болезни и ее лечения на плод;
- определение тромбофилии и недостаточности плаценты, их грамотное лечение и профилактирование на ранних сроках.
Если будет выявлено, что при вынашивании плода и родах пациентке или ее ребенку грозят негативные последствия, избежать которых невозможно, ей предоставят исчерпывающую информацию относительно состояния ее здоровья и здоровья эмбриона, последствий, а также альтернативных способов ведения беременности и родоразрешения.
Очень многое зависит от профессионализма врача, который будет заниматься назначением исследований, расшифровкой их результатов, а также подбором лечения. Чтобы быть уверенной, что вы в надежных руках, советуем обратиться к врачам высшей категории из . Их опыт работы, как правило, обеспечивает вынашиваемость плода даже в самых сложных случаях.
Если тактика ведения беременности и лечение не позволят предотвратить самопроизвольное прерывание беременности, а вы столкнетесь с проблемой бесплодия, наш центр репродукции подберет для вас другие варианты. В их числе обычно рассматриваются экстракорпоральное оплодотворение, забор женского или мужского биоматериала и суррогатное материнство.
Инфекционные причины
Являются наиболее частым фактором, приводящим к прерыванию беременности. Вирусы и бактерии основная причина развития внутриутробной инфекции у плода, а также воспалительных заболеваний у матери. То и другое может повлечь за собой тяжёлое течение и прерывание беременности.
Например, вирус краснухи очень серьёзно влияет на развитие будущего ребёнка. Если поражение развивающихся систем органов будет несовместимо с жизнью, то плод может погибнуть или его состояние спровоцирует выкидыш. То же касается и токсоплазмы, которая поражает нервную систему плода, органы зрения и т.д. Некоторые вирусы и микробы повреждают не только клетки плода, но ещё плаценту и оболочки, от которых зависит питание, дыхание и защита будущего ребёнка. Когда плацента не может нормально работать, продолжение беременности под угрозой.
Инфекции также вызывают воспалительные заболевания половых органов — эндоцервициты, кольпиты, др. — и являются причиной нарушения их функций, развития неожиданных сокращений матки. Всё это тоже может стать причиной невынашивания. По данным исследований генитальная инфекция заканчивается выкидышем примерно у каждой шестой беременной женщины.
Гормональные причины
Гормоны отвечают за готовность организма женщины к беременности. Если баланс гормонов в крови нарушен, слизистая матки не успевает вовремя подготовиться к укреплению на ней яйцеклетки, в результате эмбрион развивается в неблагоприятных условиях и не получает достаточно питательных веществ. Поэтому в какой-то определённый момент все нарушения достигают критического уровня и беременность прерывается.
Для благоприятного течения беременности важна нормальная работа щитовидной железы, надпочечников, яичников. Половые гормоны отвечают за развитие плаценты, слизистой оболочки матки, предотвращают её очередное отторжение (как во время менструаций). Щитовидная железа и надпочечники отвечают за нормальную скорость обмена веществ в организме будущей мамы, обеспечивая своевременное и достаточное снабжение ребёнка всеми питательными веществами.
Диагностика невынашивания беременности
Первым шагом к решению проблемы невынашивания является определение его причины. Если проблема связана с особенностями анатомии половых органов или нарушением их нормального строения после болезни и травмы, то лечение невынашивания беременности может быть лишь хирургическим. Такую проблему помогает обнаружить УЗИ, МРТ и гинекологическое обследование.
Консультация у генетика и генетическое обследование выявит проблемы с наследственным материалом и даст примерный прогноз на вероятность рождения здорового ребёнка.
Ранняя диагностика половых инфекций помогает избавиться от множества потенциальных проблем, связанных с внутриутробными инфекциями и пороками развития, возникшими на их фоне. Основной способ развёрнуто проверить организм на опасные для беременности инфекции — это лабораторное исследование крови и мазков из половых путей.
Конституционные причины
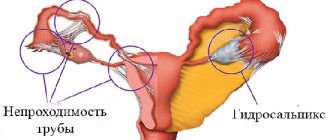
Иногда матка и другие женские половые органы имеют врождённые или приобретённые отклонения от нормального строения. Эти отклонения мешают нормальному закреплению будущего эмбриона на слизистой оболочке матки. Подобная проблема происходит при двурогой матке, внутриматочной перегородке, а также при опухолях в полости матки (миома) или при послеоперационных рубцах её стенки. Случается, что оплодотворённая яйцеклетка даже не попадает внутрь матки, поскольку по дороге встречает препятствие. Препятствием могут быть спайки, возникшие после воспаления, или врождённые сужения просвета маточной трубы.
Какие анализы нужны для профилактики невынашивания?
Анализы на TORCH-комплекс позволяют вовремя обнаружить вирусы краснухи, активный вирус герпеса, цитомегаловирус, а также токсоплазму, микоплазму и уреаплазму. Анализ крови под названием RPR (реакция микропреципитации с кардиолипиновым антигеном) выявляет заражение сифилисом, который представляет серьёзную опасность, как для ребёнка, так и для будущей мамы. В случае положительного результата дополнительно назначается анализ крови на Антитела к Treponemapallidum (суммарные) ИФА или РПГА с трепонемным антигеном. Обязательно исследование крови на ВИЧ.
Все эти анализы необходимы не только, чтобы исключить риски выкидыша, но также защитить ребёнка от врождённых пороков развития и заражения ВИЧ, гепатитом и др.
Кровь на гормоны — позволяет убедиться, что гормональный баланс будущей мамы не имеет отклонений и будет способствовать правильному формированию плода и плаценты и их прочному укреплению в полости матки.
Правильно проведённая лабораторная диагностика может помочь выявить причины невынашивания беременности или предотвратить развитие этой проблемы.