Среди всех заболеваний органов желудочно-кишечного тракта (ЖКТ) частота хронического панкреатита составляет от 5,1 до 9%, а в последние несколько десятилетий статистика заболеваемости панкреатитом в нашей стране выросла в два раза1.
Хронический панкреатит – коварная болезнь, во многом из-за своего рецидивирующего характера. Пациентов часто беспокоят периоды обострения, сопровождающиеся сильной болью, тошнотой, рвотой.
Откуда берется хронический панкреатит? Что вызывает болезнь и можно ли с ним бороться? Давайте попробуем разобраться.
Симптомы хронического панкреатита
Симптомы хронического панкреатита могут различаться в зависимости от стадии (ремиссия или обострение), формы течения и физического состояния пациента. Основные признаки болезни следующие:
- острая боль без четкой локализации. Болевой синдром может ощущаться в правом подреберье, верхней или средней части живота и распространяться на спину. У многих пациентов боль возникает сразу после приема пищи, особенно, если в рационе содержались жирные, копченые или острые блюда;
- учащенный жидкий стул – один из главных признаков расстройства пищеварения. Проблемы с пищеварением при хроническом панкреатите вызваны нехваткой ферментов;
- тяжесть в животе, тошнота, которые также указывают на недостаток пищеварительных ферментов;
- нарастающее чувство голода, мышечная дрожь, слабость, холодный пот;
- интоксикация, проявляющая себя в лихорадке, хронической усталости, чувстве общего недомогания.
Причины хронического панкреатита
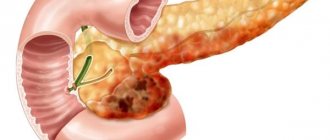
Одна из самых распространенных причин хронического панкреатита – неправильное питание и нездоровый образ жизни. Постоянные переедания, злоупотребление жирной пищей и алкоголем вызывают закупорку выводных протоков поджелудочной железы.
Суженные выводные протоки провоцируют скопление и преждевременную активацию пищеварительных ферментов. В результате поджелудочная начинает фактически переваривать сама себя, формируется воспаление1.
Кроме того, к хроническому панкреатиту могут привести следующие факторы3:
- язва двенадцатиперстной кишки, желудка и энтерит. Хроническое воспаление слизистой оболочки желудочно-кишечного тракта затрудняет выделение поджелудочного сока, что часто служит причиной хронического панкреатита;
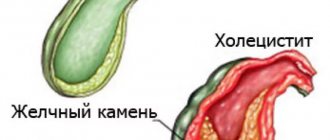
- желчнокаменная болезнь. Камень после выхода из желчного пузыря вызывает закупорку общего протока и развивается воспаление поджелудочной железы;
- генетическая предрасположенность;
- токсическое воздействие лекарственных препаратов.
Причины развития заболевания
Основные причины возникновения:
- инфекции мочевыводящей и половой систем – простатит, цистит и др.;
- заболевания дыхательных путей и ЛОР-органов – бронхит, гайморит, пневмония и др.;
- заражение паразитами протоков желчного пузыря;
- острые или хронические воспаления в ЖКТ – колит, дисбактериоз и др.
Другие факторы риска:
- ожирение;
- дискинезии желчевыводящих путей;
- аутоиммунные заболевания;
- заброс содержимого 12-перстной кишки в желчный пузырь и желчные ходы;
- нарушение состава желчи;
- изменение гормонального фона (беременность, менструация);
- патологии в развитии желчного пузыря;
- злоупотребление жареными, жирными и острыми блюдами;
- аллергия;
- генетическая предрасположенность;
- злоупотребление курением и алкоголем.
Диагностика хронического панкреатита
Выявить хронический панкреатит бывает непросто из-за неспецифичной клинической картины. Тошнота, боль в животе, проблемы с пищеварением – эти симптомы присущи многим заболеваниям, например, язве желудка или хроническому холециститу. Поэтому для выявления болезни может потребоваться целый комплекс исследований. Диагностика хронического панкреатита может включать2,3:
- внешний смотр больного. О хроническом панкреатите могут свидетельствовать посиневшие участки кожного покрова на передней и боковой стенке живота. У некоторых пациентов становятся заметными ярко-красные пятна кожных покровов на груди и спине. Прощупывание может выявить болезненность в левом подреберье и верхней трети живота;
- общий и развернутый анализ крови, который показывает наличие воспалительного процесса, исходя из увеличения концентрации лейкоцитов;
- лабораторный анализ крови на предмет выявления маркеров нутритивного статуса;
- анализ на фекальную эластазу кала;
- ультразвуковое исследование. В некоторых случаях ультразвуковое исследование (УЗИ) может выполняться через стенки желудка и двенадцатиперстной кишки, что существенно увеличивает точность обследования. Подобный метод носит название эндоУЗИ и сочетает в себе возможность эндоскопической и ультразвуковой диагностики желудочно-кишечного тракта (ЖКТ);
- компьютерная томография: применяется для определения осложнений панкреатита, связанных с уплотнением поджелудочных тканей.
Необходимо обратиться к врачу
- При наличии болей в области правого подреберья (боли в животе). При хроническом холецистите боли тупые, ноющие, длятся от нескольких часов и дней до нескольких недель. Характерной особенностью болей при хроническом холецистите является их возникновение или усиление после приема жирной или жареной пищи. При хроническом холецистите боли из области правого подреберья распространяются вверх в область правого плеча и шею. Нередко на фоне тупой ноющей боли больной отмечает короткие приступы острой режущей боли характерной для обострения хронического холецистита.
- При рвоте, которая является менее постоянным симптомом хронического холецистита и, также как и боль, возникает преимущественно после нарушения больным диетологического режима. Кроме рвоты, больные с хроническим холециститом могут отмечать длительное подташнивание, горький или металлический привкус во рту, ухудшение аппетита.
- Если беспокоят вздутие живота, запоры и понос – это довольно частые симптомы хронического холецистита, указывающие на постепенное ухудшение его функции и расстройство процесса пищеварения. Вздутие живота, понос или запоры редко бывают вызваны одним только хроническим холециститом. Как правило, у больных с более или менее большим «стажем» этой болезни наблюдается параллельное расстройство функции желудка и поджелудочной железы (гастрит и панкреатит), также сказывающееся на качестве пищеварения.
- У больных с запущенным холециститом может наблюдать выраженная слабость, предрасположенность к частым простудам, снижение работоспособности, раздражительность.
Обострение хронического панкреатита
Хронический панкреатит может почти не проявлять себя буквально до периода обострения. Рецидив болезни, как правило, связан с двумя основными причинами3:
- употребление алкоголя. Даже небольшое количество употребленного спиртного может спровоцировать переход болезни в острую фазу;
- нарушение режима питания, переедание, большое количество жирных, жареных, острых блюд в меню.
Спровоцировать обострение хронического панкреатита у взрослых могут и другие факторы, например, хронический стресс, физическое переутомление, отравление или токсическое воздействие некоторых медицинских препаратов3.
Обострение болезни проявляется такими симптомами3:
- приступ острой или тупой боли в области подреберья. Болезненные ощущения распространяются на подлопаточную область или всю спину;
- прогрессирующая диарея. В таком случае кал имеет характерный жирноватый блеск. В каловых массах часто наблюдаются непереваренные остатки пищи;
- возникновение специфической горечи в полости рта, тошноты и снижение аппетита;
- белесоватый налет на поверхности языка;
- потеря массы тела.
Обострение хронического панкреатита у взрослых может затянуться на одну-две недели. Самостоятельно бороться с болезнью в этот период нельзя: лучшим решением является госпитализация и постоянное наблюдение специалистов.
Лечение хронического панкреатита
Ответ на вопрос «как вылечить хронический панкреатит» даже для современных врачей остается открытым. Схема лечения определяется врачом для каждого отдельного случая. Главное – терапия должна быть комплексной, воздействующей на главную причину болезни.
Лечение хронического панкреатита включает2,3,4:
- немедленный отказ от вредных привычек. Курение и злоупотребление крепкими алкогольными напитками обостряют течение воспалительного процесса и способствует последующему развитию заболевания;
- строгое соблюдение диеты. Повседневный рацион должен содержать высококалорийную пищу, без острых блюд, соли и сахара в чистом виде. Принимать пищу следует часто, небольшими порциями. При обострении хронического панкреатита назначается лечебное голодание, которое поможет остановить секрецию поджелудочной железы и ослабить боль. После 1-3 «голодных» дней пациента переводят на специальную диету;
- основная терапия. В данном случае речь идет о приеме препаратов следующего типа: спазмолитики и анальгетики, антисекреторные и дезинтоксикационные лекарственные средства. Лечение проводят под наблюдением врача с точным соблюдением указаний;
- прием ферментных препаратов, задача которых — компенсировать нарушенную работу поджелудочной железы. Дело в том, что поджелудочная железа не восстанавливается (это не печень), и потому работать в полную силу при хроническом панкреатите уже не сможет. Именно поэтому первой линией терапии являются ферментные препараты, которые должны приниматься пожизненно. Примером ферментного препарата, назначаемого при хроническом панкреатите, является Креон®;
- комплексную терапию. Может включать прием спазмолитиков или анальгетиков, антисекреторных и дезинтоксикационных лекарственных средств. Терапию проводят под наблюдением врача с точным соблюдением указаний;
- прием противовоспалительных и болеутоляющих средств, облегающих самочувствие пациента;
- фитотерапия, которая может назначаться в период ремиссии только по назначению врача.
Что делать, если обострение панкреатита застигло внезапно, а скорая помощь еще не прибыла? До приезда врачей нужно лечь, постараться максимально расслабить мышцы живота и приложить к больному месту грелку с холодной водой. Не стоит принимать обезболивающие препараты и любые другие медикаменты – это помешает правильной диагностике. И, конечно же, под строгим запретом любая еда и напитки, даже простая вода, ведь любая пища или жидкость могут спровоцировать усиление боли3.
Диагностика
Анализ крови. В результатах пробы крови во время обострения нередко обнаруживается увеличение показателей СОЭ, эозинофилия, нейтрофильный лейкоцитоз, сдвиг влево лейкоцитарной формулы. Осложненные формы сопровождаются увеличением в крови уровня холестерина, билирубина, трансаминаз.
Дуоденальное зондирование. Выраженность воспалительного процесса характеризуют результаты анализов желчи, полученной из организма при дуоденальном зондировании. Как правило, в таком случае желчь мутная, в ней наблюдаются хлопья, значительная примесь слизи, клеточного детрита, цилиндрического эпителия.
Бактериологическое исследование. Анализу подвергаются все порции желчи. Это дает возможность определить этиологию воспалительного процесса и восприимчивость микрофлоры организма к антибиотикам.
УЗИ и рентген. Рентгенологическое исследование позволяет обнаружить различные признаки морфологических или функциональных изменений желчного пузыря или прочих органов пищеварения. Контрастное исследование желчного пузыря (холангиография, холецистография) дает возможность выявить нарушения концентрационной способности, нарушения двигательной функции, деформацию.
Радиоизотопный метод. Изучение состояния желчевыводящих путей и анализ поглотительно-выделительной функции печени могут проводиться радиоизотопным методом. Более точная диагностика достигается в сочетании с фракционным многокомпонентным дуоденальным зондированием. Более детальное изучение желчного пузыря и протоков возможно радиорентгенохромодиагностическим методом. С помощью УЗИ удается установить отсутствие конкрементов, а также дать оценку сократительной способности и состоянию стенки желчного пузыря (признаком хронического холецистита является ее утолщение на 4 мм и более).
Препарат Креон® 25000 при хроническом панкреатите
Узнать больше
Снижение функции поджелудочной железы неминуемо приводит к нехватке пищеварительных ферментов в организме, так называемой ферментной недостаточности. В результате страдает качество пищеварения, и организм недополучает необходимую энергию и питательные вещества для полноценной жизнедеятельности. Креон® разработан специально для восполнения нехватки собственных ферментов через доставку их извне и относится к группе ферментных препаратов. В состав препарата входят ферменты, идентичные тем, что вырабатывает поджелудочная железа. Ключевой особенностью является то, что действующее вещество Креон® представляет собой маленькие частицы – минимикросферы, которые собраны в капсулу. Дело в том, что наука более 100 лет изучает ферментные препараты с целью повышения их эффективности. На сегодняшний момент научные достижения говорят о том, что наиболее точно воссоздавать естественный процесс пищеварения могут препараты с частицами, размер которых не превышает 2мм4,5. Более того, научно доказано, что чем мельче частицы препарата, тем он может быть эффективнее4,6.
Креон® – единственный препарат, капсула которого содержит сотни мелких частиц – минимикросфер7. Их размер не превышает 2мм, который зафиксирован как рекомендованный в мировых и российских научных работах4,5,6.
Лечение
Медикаментозное. Лечение хронического холецистита почти всегда проводится гастроэнтерологом консервативно. В период обострения оно направлено на ликвидацию острых симптомов, санацию очага бактериальной инфекции при помощи антибиотикотерапии (используются для этого препараты широкого спектра действия, зачастую они относятся к группе цефалоспоринов), дезинтоксикацию организма (введение растворов хлорида натрия, глюкозы), восстановление нормальной пищеварительной функции (различные ферментные препараты). Обезболивание и снятие воспаления при лечении достигаются препаратами группы нестероидных противовоспалительных средств (НПВС), а спазм гладкой мускулатуры желчного пузыря и его протоков снимается спазмолитиками. Устранение застоя желчи осуществляется при помощи препаратов, способствующих усилению перистальтики желчных путей (оливкового масла, облепихи, магнезии). Холеретики используются редко.
Оперативное. Хронический калькулезный холецистит является показанием к хирургическому удалению желчного пузыря, который является источником образования конкрементов. Операция не является экстренной мерой и назначается планово. Применяются лапароскопическая операция или холецистэктомия. Ослабленным и пожилым пациентам показана чрескожная холецистостомия.
Нехирургическое. При наличии противопоказаний к операции используют нехирургическое дробление камней (экстракорпоральную ударно-волновую литотрипсию), однако в скором времени, как правило, происходит их повторное формирование.
Чтобы записаться в клинику «ABC-Медицина» для лечения хронического холецистита, позвоните по телефону +7 (495) 223-38-83.
Что еще важно знать о ферментных препаратах?
Минимальной стартовой дозировкой считается Креон® 25000 ЕД, что зафиксировано в российских рекомендациях по лечению хронического панкреатита и экзокринной недостаточности поджелудочной железы2,5. Цифра обозначает количество фермента липазы, которая помогает переваривать жиры. При необходимости врач может увеличить дозировку, в европейской практике необходимая доза на разовый прием может доходить до 80000 ЕД8. Для сравнения: поджелудочная железа здорового человека вырабатывает до 720 000 таких единиц во время каждого приема пищи9.
К терапии стоит относиться серьезно, поскольку качественное «питание» организма – залог его функционирования. Сколько человек может прожить без энергии, получаемой из пищи? При хроническом панкреатите организм необходимо снабжать ферментами при каждом приеме пищи, даже при перекусе. Таким образом, в соответствии с инструкцией препарата Креон® на основой прием пищи необходима полная доза (например, 25000 ЕД), и половина на перекус. Капсулы Креон® удобны для применения: их можно открывать и добавлять минимикросферы к пище, тем самым подбирая нужную дозу10. Подробнее о правилах приема можно узнать здесь.