Существует много причин, по которым женщинам бывает необходимо подавить лактацию (прекратить выработку молока в молочных железах):
- Личные причины для отказа от грудного вскармливания.
- Медицинская необходимость прекратить грудное вскармливание.
- Произвольное возобновление лактации после завершения периода грудного вскармливания.
- Постоянное или длительное расставание с ребенком.
Чтобы прекратить лактацию при грудном вскармливании нужно будет прервать натуральные рефлексы, способствующие выработке молока. Самый простой способ – это ограничить удаления молока из груди. Если молоко остается в молочной железе, организм понимает, что запас его еще имеется, и будет уменьшать производство нового молока. Чем полнее груди будут молоком, тем быстрее прекратится его производство.
Сцеживать молоко можно только при крайнем дискомфорте в груди и для предупреждения закупорки молочных протоков и возникновения мастита.
Особенности прекращения лактации сразу после родов
Продукция молока быстро прекратится, если грудь хорошо фиксируется и поддерживается бюстгальтером, а молоко сцеживается только для предупреждения значительного дискомфорта и закупорки молочных протоков. Носить прочный, хорошо облегающий грудь бюстгальтер необходимо как в дневное, так и в ночное время. Этот метод более физиологичен и эффективен по сравнению с устаревшим тугим обертыванием груди. Для впитывания молока в чашечки бюстгальтера помещаются впитывающие подушечки, которые заменяются по мере увлажнения. Если грудь слишком полная, лифчик заменяется на поддерживающее обертывание груди полосой хлопчатобумажной ткани, которая поддерживает, но не сдавливает грудь. Тугое сдавление груди не уменьшает продукцию молока, но причиняет значительный дискомфорт. При синдроме полной налитой груди (первая неделя после родов) уменьшить боль и отек можно с помощью холодных компрессов и обертываний. Также можно применять прохладный душ, подкладывать в бюстгальтер охлажденные листья белокочанной капусты. Листья предварительно моются и сушатся, из них вырезаются выступающие части, чтобы не причинять груди дискомфорта. Менять листья необходимо каждые 2 часа или когда они станут вялыми. Используйте капустные листья до тех пор, пока грудь не перестанет переполняться молоком. При болях можно использовать неспецифические противовоспалительные средства, такие как ибупрофен.
Что следует и что не следует делать при отлучении от груди
Следует:
- Постепенно приучать малыша к бутылочке, а затем к чашке. Если ребенок постарше, то можно сразу переходить на чашку с поильником или чашку с трубочкой. Вы можете давать малышу сцеженное грудное молоко или смесь, а также коровье молоко начиная с года.
- Кормить ребенка из бутылочки, когда он в хорошем настроении и еще не очень проголодался. В такой ситуации ребенок может с большим желанием принять бутылочку. Если малышу еще нет года, для кормления подойдет сцеженное молоко или смесь. После года можно вводить коровье молоко.
- Сначала использовать соску для бутылочки с медленным потоком, чтобы малыш мог привыкнуть к кормлению из бутылочки.
- Привлечь к кормлениям кого-то из домашних. Так кормление у ребенка будет ассоциироваться не только с мамой и отлучение от груди пройдет немного легче.
- Отвлекать ребенка, когда приходит привычное время кормления грудью. Дайте ему что-нибудь перекусить или сходите на детскую площадку, в гости, почитайте ребенку или отправьтесь на прогулку.
- Сократить продолжительность кормлений
- Уменьшать постепенно количество кормлений грудью, пока вам не удастся их полностью заменить кормлением из бутылочки или чашки, а также прикормом, если малыш уже дорос.
Если вы начали отлучение от груди в период между шестью месяцами и годом, то вместе с прикормом нужно продолжать давать сцеженное грудное молоко или смесь, пока ребенку не исполнится год. После чего можно будет уже полностью перейти на твердую пищу и коровье молоко.
Если возможно, то не следует:
- Резко завершать кормление грудью. Сокращайте кормления постепенно, например начиная с ночных кормлений. Уменьшайте кормления на протяжении дней, недель или месяцев.
- Сидеть в кресле, в котором вы обычно кормите, или носить одежду, в которой вы кормите, так как это может послужить противоречивым сигналом.
- Отказывать в груди, если ребенок настойчиво просит. Такое поведение может привести к тому, что ребенок еще больше будет настаивать на сосании груди.
- Не давать ребенку сосать палец или край одеяла либо отказывать в любой другой привычке, которая помогает ему успокоиться. Возможно, так он справляется с переменами, и это нормально. Если вас что-то волнует в том, как малыш пытается себя успокоить, обсудите это с педиатром.
Особенности прекращения лактации после недель или месяцев грудного вскармливания
При вынужденном прекращении уже начатого грудного вскармливания, мер, подходящих для прекращения лактации сразу после родов, будет недостаточно. Кормящая мать производит около литра молока в день или больше. В этом случае понадобится время, чтобы остановить производство молока. В этом случае для предупреждения возникновения воспалительных заболеваний груди придется постепенно снижать количество сцеживаемого молока, чтобы снизить продукцию гормонов, вызывающих его продукцию. Такая стратегия похожа на естественное отлучение ребенка от груди и позволяет предупредить развитие мастита.
В начале отказа от грудного вскармливания грудь будет переполняться. Молоко придется сцеживать в объемах и по графику, как при грудном вскармливании, лишь постепенно снижая количество сцеживаемого молока и увеличивая паузы между сцеживаниями. Каждые 3-4 дня можно попытаться делать на одно сцеживание меньше, если в груди не будет существенного дискомфорта. Через некоторое время наступит момент, когда сцеживать молоко можно будет два раза в день, а затем лишь один раз, в день и, наконец, один раз в несколько дней, и полностью прекратить сцеживание.
Современные аспекты подавления лактации
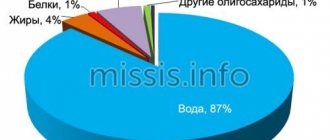
Одним из важных и ответственных периодов в жизни женщины является послеродовой, главными событиями которого становятся грудное вскармливание ребенка и возрастающая ответственность за его развитие и здоровье. Развитие и функциональное состояние молочной железы контролируется и стимулируется нейрогуморальной системой организма, которая включает гипофиз, яичники, надпочечники, щитовидную железу. Регуляция нейрогуморальной системы осуществляется гипоталамусом при помощи выделяющихся передатчиков нейро-гуморальных сигналов в организме —трансмиттеров. Трансмиттеры, оказывая влияние на образование и выделение гипофизарных гормонов, влияют в свою очередь на активность периферических эндокринных желез. Во время беременности под действием эстрогенов формируются млечные протоки, под влиянием прогестерона происходит пролиферация железистой ткани молочной железы [1].
Показания к подавлению лактации
В ряде случаев необходимо снижение либо полное прекращение лактации. Такие показания могут возникнуть в послеродовом периоде (чрезмерное нагрубание молочных желез, различные формы лактационного мастита, мертворождение, тяжелое состояние родильницы, при котором кормление грудью нежелательно или противопоказано), а также после абортов, проводимых преимущественно на больших сроках беременности. Существуют абсолютные и относительные показания к подавлению лактации.
Абсолютными показаниями к подавлению лактации являются [1, 2]:
- роды мертвым плодом;
- поздние выкидыши;
- употребление наркотиков и алкоголя;
- злокачественные новообразования, выявленные во время беременности и в послеродовом периоде, требующие проведения полихимиотерапии и лучевой терапии;
- герпетическая сыпь на сосках;
- активная форма туберкулеза легких;
- ВИЧ-инфекция;
- галактоземия у ребенка.
В качестве относительных противопоказаний к грудному вскармливанию выделяют следующие [2]:
- тяжелая экстрагенитальная патология;
- инфильтративный или гнойный мастит;
- аномалии развития сосков;
- патологические изменения молочных желез (гигантомастия, мастопатия, рубцовые изменения, гнойный мастит в анамнезе и др.);
- отказ женщины от грудного вскармливания.
Значительные дискуссии вызывает вопрос о продолжении грудного вскармливания и о необходимости подавления лактации при послеродовом мастите. При этом патологическом состоянии в молочной железе развиваются функциональные нарушения, а затем в очень короткие сроки формируется очаг воспаления, поэтому лактационный мастит является грозным гнойно-воспалительным заболеванием послеродового периода. Предрасполагающими факторами к возникновению послеродового мастита являются патологический лактостаз, трещины и аномалии развития сосков, структурные изменения молочных желез (различные формы мастопатии, рубцовые изменения после предыдущих гнойных маститов), снижение иммунологической реактивности, нарушение гигиены и правил грудного вскармливания [3].
Существуют различные точки зрения на подавление лактации при мастите. В нашей стране наибольший вклад в изучение этого вопроса внесли Гуртовой Б. Л. и Емельянова А. И. По их мнению кормление больной молочной железой может нанести существенный вред здоровью ребенка и быть причиной реинфекции. Было выявлено, что при послеродовом мастите нарушается функция молочной железы, изменяется качественный состав молока, возрастает обсемененность его патогенной микрофлорой [2, 4]. Высокая степень обсемененности молока золотистым стафилококком свидетельствует о необходимости прекращения грудного вскармливания до исчезновения признаков воспалительного процесса и до получения из обеих молочных желез проб молока, не содержащих патогенной микрофлоры. Неизбежные контакты с больной матерью при грудном вскармливании повышают риск инфицирования младенца и могут привести к тяжелым заболеваниям новорожденного. Естественное вскармливание ребенка при гнойной форме мастита недопустимо, а продолжающаяся лактация способствует прогрессированию воспалительного процесса в молочной железе [3].
Для повышения эффективности комплексной терапии послеродового мастита Гуртовым Б. Л. в 1984 г. было предложено проводить торможение или подавление лактации [3]. Торможение лактации — искусственное снижение интенсивности процессов молокообразования и молокоотдачи; подавление лактации — полное прекращение указанных процессов. Были разработаны критерии для дифференцированного назначения бромокриптина, в которых учитывались характер лактации, выраженность лактостаза, клинические признаки заболевания — общие и местные. При инфильтративном мастите первоначально прибегают к торможению лактации; при отсутствии эффекта от комплексной терапии в течение двух-трех дней осуществляется подавление лактации. При гнойном мастите в большинстве случаев необходимо подавление лактации. Было показано, что торможение лактации в комплексной терапии мастита приводит к сокращению сроков лечения, снижению суммарной дозы антибиотиков, что уменьшает частоту и выраженность побочных явлений и осложнений, связанных с антибиотикотерапией.
По данным Гуртового Б. Л. (1984) показаниями для подавления лактации при послеродовом мастите являются [3]:
- быстро прогрессирующий воспалительный процесс — переход серозной стадии в инфильтративную в течение 1–3 дней, несмотря на активное комплексное лечение;
- гнойный мастит с тенденцией к образованию новых очагов после хирургического вмешательства;
- вялотекущий, резистентный к терапии гнойный мастит (после оперативного лечения);
- флегмонозный и гангренозный мастит;
- мастит при наличии тяжелых заболеваний других органов и систем.
Существует и другая точка зрения на подавление лактации при послеродовом мастите. Если подавление лактации при гнойном мастите (особенно при видимом появлении гноя) не вызывает сомнений, то мнение о подавлении или торможении лактации при серозном и инфильтративном мастите является спорным. Зарубежные авторы считают, что продолжение кормления прикладыванием новорожденного к больной молочной железе совершенно безвредно для него, наиболее полно способствует разрешению лактостаза, следовательно, и быстрому прекращению воспалительного процесса, и рекомендуют прекращать естественное вскармливание ребенка только при видимом появлении гноя в молоке матери [8, 10, 11, 14]. Мы считаем, что целесообразнее не прикладывать ребенка к больной и здоровой молочным железам при гнойном мастите. Молоко из здоровой молочной железы необходимо сцеживать, пастеризовать и кормить ребенка. Сцеженное из больной молочной железы молоко для кормления ребенка непригодно. Лактацию же необходимо подавлять в исключительных случаях: при тяжелом течении воспалительного процесса в молочной железе (гангренозный или тотальный флегмонозный мастит, сепсис); при рецидиве мастита или по настоятельной просьбе матери [6].
Когда у кормящей матери появляются первые признаки инфекционного заболевания, ее ребенок уже подвергся действию патогена. Прекращение кормления не предотвращает воздействие инфекционных агентов на ребенка, а наоборот, способствует снижению защитных механизмов организма новорожденного из-за снижения материнских антител и других факторов, передающихся через грудное молоко [10].
По данным некоторых зарубежных исследователей бактериальные инфекции матери редко осложняются передачей новорожденному. Например, по их мнению, родильницы с маститом могут продолжать грудное вскармливание. В случае абсцедирующего мастита, при наличии выраженного болевого синдрома, вскармливание можно продолжить здоровой грудью [9, 11, 14]. У матерей с туберкулезом грудное вскармливание можно начинать в случаях, если мать не заразна или через две недели после лечения. Пациентки, страдающие туберкулезом, могут совмещать кормление с приемом противотуберкулезных препаратов, так как большинство из них не оказывают отрицательного воздействия на новорожденных [7, 12, 13]. Следует помнить, что при лечении изониазидом необходимо назначить ребенку пиридоксин [8].
При паразитарных заболеваниях матери, например, при малярии, грудное вскармливание продолжается в зависимости от клинической картины заболевания у женщины. Антималярийные препараты, к которым относятся хлорохин, гидроксихлорохин, хинин, совместимы с грудным вскармливанием, так как их содержание в молоке не превышает допустимой нормы. В случае, если у ребенка имеется дефицит глюкозо-6-фосфат дегидрогеназы, прием хинина противопоказан [7, 13].
При грибковой инфекции у матери, например, при кандидозном вульвовагините в послеродовом периоде, грудное вскармливание не прекращается, в том числе при лечении местными или системными антимикотиками, например, флуконазолом [9, 13].
При большинстве вирусных инфекций грудное вскармливание не противопоказано. Передача вируса с молоком при ВИЧ-инфекции у матери доказана, поэтому грудное вскармливание противопоказано [9, 11, 12]. Грудное вскармливание также не рекомендуется при инфицировании матери Т-лимфотропными вирусами 1 и 2 типа [9, 12]. При латентной цитомегаловирусной (ЦМВ) инфекции возможна реактивация вируса в молоке и инфицирование ребенка. Однако в крови новорожденных циркулируют материнские антитела, перешедшие через плаценту, поэтому они защищены от тяжелого течения заболевания. Спорным является вопрос грудного вскармливания недоношенных детей, особенно рожденных до 32 недель беременности, ЦМВ-положительными матерями [10, 11, 15, 17].
Рекомендации по грудному вскармливанию в зависимости от того или иного вида антимикробной терапии были суммированы и опубликованы Канадским педиатрическим обществом и представлены в
Методы подавления лактации
Для подавления лактации используются различные фармакологические и нефармакологические методы. Несмотря на большое количество статей и исследований по этому вопросу, до сих пор нет универсальных руководств по подавлению лактации в послеродовом периоде.
Многие способы подавления лактации недостаточно эффективны и представляют в настоящее время в основном исторический интерес. К ним относятся значительное ограничение принимаемой жидкости, тугое бинтование, назначение солевых слабительных, мочегонных средств, препаратов камфоры.
Гуртовой Б. Л. (1984) рекомендовал комбинированное применение эстрогенов и андрогенов: 1 мл 0,1% масляного раствора эстрадиола дипропионата и 0,5 мл 5% масляного раствора тестостерона пропионата вводят внутримышечно в одном шприце 1 раз в сутки или через дeнь курсом в 6–12 инъекций [3]. Однако этот вид лечения не являлся очень эффективным, так как был связан с повышенным риском тромбоэмболических осложнений.
Наиболее целесообразным и рациональным методом торможения лактации является применение средств, ингибиторов пролактина, которые являются агонистами D2-рецепторов дофамина (стимулирующих выработку в гипоталамусе пролактин-ингибирующего фактора — 2-бром-aльфа-эргокриптина (бромокриптин) [4, 5]. Препарат активно влияет на кругооборот дофамина и норадреналина в центральной нервной системе, уменьшает выделение серотонина. В связи со стимулирующим действием на дофаминовые рецепторы гипоталамуса бромокриптин оказывает характерное тормозящее влияние на секрецию гормонов передней доли гипофиза, особенно пролактина и соматотропина. Эндогенный дофамин является физиологическим ингибитором секреции этих гормонов. В
приведена рекомендуемая схема подавления лактации при мастите [4].
Для предотвращения начала лактации прием препарата следует начинать как можно раньше после родов или аборта, но не ранее 4 часов. Через 2–3 дня после отмены препарата иногда возникает незначительная секреция молока. С целью уменьшения физиологической лактации при возникновении нагрубания молочных желез в послеродовом периоде бромокриптин назначают однократно в дозе 2,5 мг. В случае необходимости спустя 6–12 часов повторно назначают ту же дозу препарата натощак.
Фармакологический государственный комитет Минздрава России рекомендовал применение бромкриптина для подавления лактации только при тяжелых септических маститах из-за возможного развития серьезных осложнений, таких как легочная эмболия, инсульт, снижение остроты зрения и других, вплоть до летального исхода («Безопасность лекарств», бюллетень № 1, 1998; бюллетень № 1, 2000) [6]. Между 1980 и 1994 гг. поступило 531 сообщение о неблагоприятных реакциях после использования бромокриптина женщинами в возрасте 15–40 лет, включая 32 смертельных случая в результате инсульта, инфаркта миокарда и гипертонии. Однако нет полной уверенности в том, что эти тяжелые осложнения обусловлены только применением терапевтических доз этого препарата. При применении бромокриптина возможны также и другие побочные эффекты в виде тошноты, рвоты, головокружения, головной боли, сонливости, психомоторного возбуждения, аллергических реакций, судорог в икроножных мышцах.
Наш опыт использования бромокриптина с 1980 года с целью подавления лактации после родов показал отсутствие серьезных осложнений при приеме препарата. В начале терапии бромокриптином могут отмечаться тошнота, рвота, головокружение, утомляемость, которые не требуют отмены препарата. Изредка может отмечаться ортостатическая гипотензия.
Применение бромокриптина противопоказано при тяжелых формах сердечно-сосудистых заболеваний, неконтролируемой артериальной гипертензии, повышенной чувствительности к алкалоидам спорыньи. Необходимо регулярно контролировать артериальное давление (АД), особенно в первую неделю терапии. В случае развития артериальной гипертензии, особенно при появлении сильных головных болей, препарат отменяют и немедленно проводят соответствующее обследование.
При подавлении лактации молочная железа тщательно сцеживается сразу после приема первой дозы препарата, с обязательным последующим уменьшением объема и частоты сцеживаний. Это требуется в связи с тем, что, с одной стороны, резкое прекращение сцеживания молочной железы при мастите может быть причиной рецидива лактостаза, а с другой — сцеживание молока усиливает секрецию пролактина и дальнейшую выработку молока [6].
В последние годы внимание клиницистов привлек новый синтетический препарат из группы эрголинов — каберголин, выпускаемый в таблетках по 0,5 мг [5]. Он является мощным ингибитором секреции пролактина с длительным действием. Карбеголин стимулирует дофаминовые D2-рецепторы лактотропных клеток гипофиза и снижает содержание пролактина в крови, которое отмечается через 3 ч после приема препарата и сохраняется до 14–21 дней при подавлении послеродовой лактации.
Показания, противопоказания к применению каберголина и побочные явления аналогичны бромокриптину. Однако, побочные эффекты каберголина наблюдаются достоверно реже и имеют умеренную выраженность. По данным сравнительных исследований, однократный прием 1 мг каберголина так же эффективно предотвращает послеродовую лактацию, как и прием бромокриптина по 2,5 мг 2 раза в сутки в течение 14 дней. У женщин, получавших лечение каберголином, частота «рикошетной реакции» на третьей неделе после родов значительно ниже по сравнению с бромокриптином. Для предотвращения послеродовой лактации препарат кабеырголин назначают по 1 мг однократно в первый день после родов. Для подавления уже начавшейся лактации — по 0,25 мг (1/2 таблетки) каждые 12 часов в течение двух дней.
Среди побочных эффектов, которые могут наблюдаться при применении каберголина, тошнота, рвота, головная боль, общая слабость, абдоминальные боли, запоры, снижение АД, психомоторное возбуждение, судороги в икроножных мышцах. Крайне редкими побочными эффектами при приеме препарата являются нарушение сознания, психозы и галлюцинации. Данный препарат нельзя назначать при послеродовом психозе или наличии его в анамнезе и послеродовой гипертензии и с осторожностью — при сердечно-сосудистых заболеваниях, синдроме Рейно, почечной или печеночной недостаточности, язвенной болезни желудка, двенадцатиперстной кишки, желудочно-кишечном кровотечении. Поэтому при назначении карбеголина необходим мониторинг АД, функций желудочно-кишечного тракта. При повышении АД, возникновении постоянных головных болей или любых признаков нейротоксичности прием препарата нужно прекратить. Важно помнить, что при одновременном применении карбеголина с антибиотиками из группы макролидов увеличивается риск развития побочных эффектов.
В 2009 году в систематическом обзоре из базы данных Cochrane были проанализированы результаты рандомизированных исследований, эффективности методов, используемых для подавления лактации в послеродовом периоде. В мета-анализ были включены 46 исследований (5164 женщины), из них в 5 исследованиях (206 женщин) была отмечена эффективность бромокриптина для подавления лактации по сравнению с отсутствием лечения в течение 7 дней послеродового периода, из них в трех исследованиях, включающих 107 женщин, относительный риск (ОР) составил 0,36 (95% доверительный интервал 0,24–0,54). При сравнении бромокриптина с другими фармакологическими средствами не было выявлено достоверных различий в их эффективности (ОР — 0,79, 95% доверительный интервал 0,54–1,17). Побочные эффекты были представлены незначительно, в 4 исследованиях не было описано ни одного случая тромбоэмболии [16].
Таким образом, в последние годы отмечена тенденция к сокращению показаний к подавлению лактации при различных инфекционных заболеваниях в послеродовом периоде. Спорным вопросом остается кормление грудью при послеродовом мастите. Мы считаем, что при тяжелых формах послеродового мастита (длительно текущий инфильтративный, гнойный) необходимо торможение, а в некоторых случаях подавление лактации. Оценка сравнительной эффективности различных препаратов с целью подавления лактации требует дальнейших исследований.
Литература
- Акушерство: национальное руководство / под ред. Э. К. Айламазяна, В. И. Кулакова, В. Е. Радзинского, Г. М. Савельевой. М.: ГЭОТАР-Медиа, 2009. 1200 с.
- Гуртовой Б. Л., Емельянова А. И., Воропаева С. Д. Послеродовой мастит. Научно-практические итоги по диагностике и лечению // Акушерство и гинекология. 2008. № 5. С. 15–18.
- Гуртовой Б. Л., Емельянова А. И., Рябенко Л. В. и др. Применение парлодела при послеродовом мастите // Акушерство и гинекология. 1984. № 5. С. 22–25.
- Гуртовой Б. Л., Кулаков В. И., Воропаева С. Д. Применение антибиотиков в акушерстве и гинекологии. М., 2004.
- Пустотина О. А., Павлютенкова Ю. А. Лактационный мастит и лактостаз // российский вестник акушера-гинеколога. 2007. № 2. С. 55–58.
- Чадаев А. П., Зверев А. А. Острый гнойный мастит. М., 2003.
- American Academy of Pediatrics, Committee on Drugs. The transfer of drugs and other chemicals into breast milk // Pediatrics. 2001; 108: 776–789.
- American Academy of Pediatrics. Perinatal Infections. In: Gilstrap L. C., Oh W., eds. Guidelines for Perinatal Care, 5 th edn. Illinois: American Academy of Pediatrics, 2002: 285–329.
- American Academy of Pediatrics. Transmission of infectious agents via human milk. In: Pickering L. K., ed. Red Book: 2003 Report of the Committee on Infectious Diseases, 26 th edn. Illinois: American Academy of Pediatrics, 2003: 118–121.
- Canadian Paediatric Society//Maternal infectious diseases, antimicrobial therapy or immunizations: very few contraindications to breastfeeding // Can J Infect Dis Med Microbiol. 2006, September/October. Vol. 17. № 5. P. 270–272.
- Lamounier J. A., Moulin Z. S., Xavier C. C. [Recommendations for breastfeeding during maternal infections] // J Pediatr (Rio J). 2004; 80 (Suppl): S181–188.
- Lawrence R. M., Lawrence R. A. Breast milk and infection // Clin Perinatol. 2004; 31: 501–528.
- Mathew J. L. Effect of maternal antibiotics on breast feeding infants // Postgrad Med J. 2004; 80: 196–200.
- Michie C., Lockie F., Lynn W. The challenge of mastitis // Arch Dis Child. 2003; 88: 818–821.
- Miron D., Brosilow S., Felszer K. et al. Incidence and clinical manifestations of breast milk-acquired Cytomegalovirus infection in low birth weight infants // J Perinatol. 2005; 25: 299–303.
- Oladapo O. T., Fawole B. Treatments for suppression of lactation // Cochrane Database Syst. Rev. 2009, Jan 21 (1): CD005937.
- Schanler R. J. CMV acquisition in premature infants fed human milk: Reason to worry? // J Perinatol. 2005; 25: 297–298.
Ключевые слова: грудное вскармливание, молочная железа, трансмиттеры, подавление лактации, нагрубание молочных желез, лактационный мастит, лактостаз, бромокриптин, каберголин.
Р. Г. Шмаков, доктор медицинских наук А. И. Емельянова, доктор медицинских наук Е. C. Полушкина ФГУ «Научный центр акушерства, гинекологии и перинатологии им. В. И. Кулакова» Росмедтехнологий, Москва
Как быстро прекратиться лактация?
Скорость прекращения лактации зависит от ряда факторов:
- Возраст ребенка и количество производимого молока.
- Стадия беременности при ее прерывании (лактация возможна после прерывания беременности старше 18-й недели).
- Количества сцеживаемого молока, вытекающего молока.
- Давления на соски (во время работы, спорта, секса).
- Наличия следующей беременности.
У некоторых матерей уходят недели, чтобы прекратить лактацию. У других этот процесс занимает всего несколько дней. Однако пятна молока на лифчике иногда можно заметить и спустя несколько месяцев или даже лет после того, как вы думаете, что лактация прекратилась: у каждой мамы процесс прекращения лактации протекает индивидуально.
Будьте готовы к протечкам!
Даже после прекращения лактации или на последних ее стадиях возможны неожиданные обильные выделения молока из груди. Это может произойти при нежных объятиях с партнером, при занятии с ним сексом, при сексуальном возбуждении, при мыслях о ребенке, при прикосновении к груди. Для предупреждения неожиданных протечек молока носите в бюстгальтере впитывающие подушечки-прокладки. Имейте с собой сменный запас таких прокладок. Носите топы темного цвета, чтобы пятна молока были не так заметны. Возьмите с собой запасной комплект одежды, особенно для более важных случаев.
Перед выходом из дома сцедите немного молока. Если вы чувствуете, что молоко протекает, скрестите руки на груди, чтобы остановить поток.
Во всех случаях получите консультацию у специалиста по грудному вскармливанию, как лучше прекратить лактацию именно в вашем случае.
Когда начинать отлучение от груди
Грудное вскармливание рекомендуется в течение первого года жизни малыша с введением прикорма начиная с шестого месяца. Поэтому некоторые мамы постепенно завершают грудное вскармливание, когда ребенку исполняется один год. Кто-то делает это раньше, кто-то позже, а некоторые мамы ждут момента, когда ребенок сам будет готов перестать сосать грудь
Когда завершить кормление грудью – это личный выбор. Иногда мама может быть вынуждена завершить кормление, например из-за возвращения на работу. Спровоцировать завершение грудного вскармливания могут болезненные ощущения или трещины на сосках.
Стоит отметить, что для некоторых детей отлучение от груди в более взрослом возрасте (у тоддлеров) может проходить тяжелее. К примеру, отучить двухлетнего тоддлера сосать грудь может быть сложнее, чем малыша до года, в силу крепкой привычки.
Однако в теории все проще, на практике может быть сложнее. Старайтесь не сравнивать свои личные обстоятельства с обстоятельствами других мам и не поддавайтесь давлению, выбирая определенное время. Вместо этого сосредоточьтесь на том, что кажется правильным конкретно для вас и вашего малыша, а также проконсультируйтесь с педиатром.
Помните, что даже если вы отучаете ребенка сосать грудь, вы можете продолжать обеспечивать его всеми нужными питательными веществами, давая ему грудное молоко из бутылочки или чашки, смесь и прикорм (в зависимости от возраста).
Вызов специалиста по грудному вскармливанию на дом
В детских медицинских центрах Группы мы знаем, что самым удобным местом для консультаций по грудному вскармливанию является свой собственный уютный дом:
- Специалист приедет к Вам в удобное время. Вам не придется ехать в клинику и ждать в очереди. Также консультации могут проводиться прямо в роддоме (при допустимости посещений) или в медицинском центре.
- Привычная домашняя обстановка облегчает проведение консультации и для мамы и для ребенка.
- В домашних условиях консультант сможет уделить больше времени и ребенку, и родителям.
- Консультант всегда находится на расстоянии телефонного звонка: днем и ночью (ночью можно позвонить в контактный центр или написать консультанту, консультант ответит при первой же возможности), в будни и в выходные.
- Поддержка специалиста – это не разовые консультации, а сопровождение: консультант вновь навестит маму и малыша при необходимости через 2-4 недели, чтобы проверить, как проходит кормление и идет набор веса у малыша.
Кроме вызова на дом специалиста по грудному вскармливанию, на дом можно вызвать врачей основных специальностей: педиатра, хирурга, аллерголога, уролога, пульмонолога, гематолога, дерматолога, окулиста, ЛОР-врача, ортопеда, гастроэнтеролога и остеопата. Также на дому можно осуществить забор анализов, проведение физиопроцедур и массажа. На дому могут проконсультировать и провести мастер-класс консультанты по грудничковому плаванию.
Узнайте о спецпредложении «Комплексный осмотр на дому»: удобство данной программы заключается в том, что вы можете выбрать из списка детских врачей именно тех специалистов, которые нужны вашему ребенку и индивидуальный набор медицинских услуг со скидкой 20%!
Основы лечения препаратами, подавляющими лактацию
Назначение препаратов, подавляющих лактацию, а также индивидуальные схемы их применения у каждого пациента осуществляет исключительно врач.
Все препараты, подавляющие лактацию, отличаются по скорости наступления своего основного действия. Так, выраженный эффект бромокриптина развивается через 14 дней, каберголина – через 3 часа, хинаголида – через 4-6 часов. Продолжительность действия подавляющих лактацию средств также различна: эффект бромокриптина длится 8-12 часов, хинаголида – около 24 часов, каберголина – 7-28 дней. Это определяет режим дозирования препарата и длительность лечения.
Курс лечения бромокриптином обычно составляет не менее двух недель. Каберголин для подавления физиологической лактации назначают однократно; для лечения гиперпролактинемий используют длительный курс, назначая препарат 1 или 2 раза в неделю. Хинаголид используют не менее одного месяца.
Преимущества вызова на дом специалистов ГК «Вирилис»
- Выезд в любой район города и области без ограничений.
- Для получения медицинской помощи не требуется страховой полис, регистрация или гражданство.
- Оказание помощи детям любого возраста.
- Опыт ответственного лечения детей в Санкт Петербурге с 1991 г.
- 6 собственных детских медицинских центров с 650 специалистами 49 специальностей.
- Возможность проведения диагностики и продолжения лечения в наших клиниках.
- Координация с другими врачами клиник ГК «ВИРИЛИС»: мы – единая команда, а не отдельные врачи из «мобильной» клиники.
- Круглосуточный контактный центр.
- Выдача официальных медицинских справок и документов.
- Возможность покупки пакета комплексной медицинской программы для ребенка, в том числе пакеты «Экстренная помощь» и «Комплексный осмотр на дому».
- Специальные медицинские программы для новорожденных и грудничков.