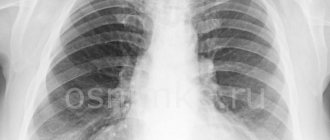
Пандемии атипичной пневмонии стали печально известны в 2002 году после вспышки новой вирусной инфекции в США, КНР, Канаде, Гонконге и еще 30 странах. Новый коронавирус тоже вызывает именно атипичную пневмонию. Как она проявляется и чем опасна — выясним вместе с экспертом АЛЕНА ПАРЕЦКАЯ
Врач-патофизиолог,иммунолог, эксперт ВОЗЕЛЕНА ЗАРЯНОВАК.м.н., врач-пульмонологвысшей категории, сомнолог
Термин «атипичная пневмония» используют с 30-х годов прошлого века. Это не совсем то воспаление легких, которое возникает при классической пневмонии. Нередко эти болезни становятся причинами эпидемий.
Что такое атипичная пневмония
Атипичная пневмония – это воспаление не самих легочных мешочков, где происходит обмен газами, а окружающей их соединительной ткани (каркаса легких). Кроме того, атипичными пневмонии называют потому, что их вызывают не бактерии, как при «классической» болезни, а вирусы, хламидии, микоплазмы или еще более редкие патогены.
Нередко отмечаются вспышки атипичной пневмонии, особенно – вирусной. Они были в 1960 году, 2002 — 2003 годах, затем в 2015-м и в конце 2021 года, когда возникали самые серьезные эпидемии, спровоцированные коронавирусами.
Причины атипичной пневмонии у взрослых
Атипичное воспаление в легких могут вызвать разные возбудители – микоплазма, коксиелла, хламидия, легионелла. Немалую роль в возникновении атипичных пневмоний играют вирусы – грипп А или В, парагрипп первого, второго и третьего типа, вирус Эбштейна-Барр, РС-вирус, хантавирус, коронавирусы и возбудители лептоспироза и туляремии.
Основная проблема этих пневмоний – они не лечатся антибиотиками (если речь о вирусах) или требуют особых типов антибиотиков (если это микоплазмы и другие возбудители).
Заразиться возбудителями атипичной пневмонии можно при контакте с людьми на работе или в общественных местах. Основной путь передачи – при общении, кашле или чихании с капельками слюны и слизи. Период инкубации зависит от вида инфекции – он длится от 3 до 10 дней, при коронавирусе – до 14 дней.
Особенности заболевания
Атипичная пневмония носит острый характер появления признаков. Данная разновидность воспаления легких активно изучается врачами-пульмонологами, так как данный термин появился в медицине относительно недавно – в начале 30 годов XX века. Атипичная пневмония распространена среди молодых людей, также патологический процесс может развиваться у детей.
Одной из задач, которую решают современные врачи-пульмонологи, является подбор действенных препаратов, подавляющих жизнедеятельность вирусов и бактерий. Врачи-пульмонологи при назначении терапевтических мероприятий используют клинические рекомендации по лечению атипичной пневмонии.
Комплекс лечебных мероприятий, назначаемых пациентам Юсуповской больницы, зависит от множества факторов, одним из которых является стадийность процесса. Выявлено, что развитие атипичной пневмонии происходит в несколько стадий:
- инкубационный период длится с момента проникновения в организм возбудителя и появления первых признаков заболевания. Средняя продолжительность данного периода составляет 8 дней;
- период предвестников длится до 3 дней. У больного появляются признаки респираторных заболеваний, неспецифические для пневмонии;
- период разгара болезни характеризуется появлением воспалительного процесса в легких;
- период реконвалесценции характеризуется уменьшением воспалительного процесса и нормализацией состояния больного.
Лечение атипичной пневмонии у взрослых в многопрофильной Юсуповской больнице проводится в комфортных условиях. Пациенты, которым показано стационарное лечение, размещаются в просторных палатах, где есть необходимые гигиенические принадлежности. Юсуповская больница располагается в месте с развитой инфраструктурой, поэтому клиенты могут приехать на общественном транспорте. Для удобства пациентов, приезжающих на личном автомобиле предусмотрена парковочная зона.
Записаться на приём
Симптомы атипичной пневмонии у взрослых
Симптомы болезни могут различаться в зависимости от вида возбудителя.
Микоплазменная пневмония. Часто имеет легкое течение или средней тяжести. Характерные симптомы – невысокая длительная температура, сухой кашель до 2 — 3 недель, слабость, разбитость, головная боль и недомогание. Обычно страдают оба легких, но процент поражения небольшой.
Хламидийная пневмония. Начинается как ОРВИ, затем повышается температура, возникают боли в теле, сухой кашель, увеличение лимфоузлов на шее. Поражаются оба легких, возникает одышка при нагрузке, затрудненное дыхание. Нередко течение похоже на бронхит и астму.
Легионеллезная пневмония (болезнь легионеров). Чаще бывает в летнее время, у людей, длительно сидящих под кондиционером. Поражается доля легкого, бронхи. Протекает тяжело, с высокой температурой до 40 °С, токсикозом, сильным ознобом, головной болью. Кашель сначала сухой, затем с мокротой, имеющей слизистый или гнойный характер. Типична одышка, тошнота с рвотой, понос, боль в животе, тахикардия, поражение почек.
Тяжелый острый респираторный синдром или атипичные вирусные пневмонии. Обычно возникает при коронавирусной инфекции, поражает оба легких с проявлениями «булыжной мостовой» или «эффекта матового стекла» на КТ. Типична лихорадка, кашель, преимущественно сухой, общее недомогание, выраженная слабость, снижение аппетита, нарастающая одышка, сердцебиение, снижение давления. Также возникают цитокиновый шторм, повышение свертываемости крови с тромбозами, нарушения мозгового кровообращения, проблемы с сердцем.
Публикации в СМИ
Пневмонии — группа различных по этиологии, патогенезу и морфологической характеристике острых инфекционных (преимущественно бактериальных) заболеваний, характеризующихся очаговым поражение респираторных отделов лёгких с обязательным наличием внутриальвеолярной экссудации. Бактериальная пневмония — пневмония бактериальной этиологии. Классификация • По условиям, в которых развилось заболевание •• Внебольничная пневмония — приобретённая вне лечебного учреждения (синонимы: домашняя, амбулаторная) •• Нозокомиальная пневмония — приобретённая в лечебном учреждении (синонимы: госпитальная, внутрибольничная) •• Аспирационная пневмония •• Пневмония у лиц с тяжёлыми дефектами иммунитета (врождённым иммунодефицитом, ВИЧ-инфекцией, ятрогенной иммунодепрессией и др.) • По течению •• Лёгкая — не требующая госпитализации •• Тяжёлая — необходима госпитализация.
Частота • 236,2 случая на 100 000 подростков 15–17 лет • 522,8 случая на 100 000 населения до 14 лет • Внебольничная пневмония — 1200 случаев на 100 000 населения в год • Госпитальная пневмония — 800 случаев на 100 000 госпитализаций в год. Преобладающий возраст — моложе 20 и старше 60 лет. Преобладающий пол — существенных различий по полу не выявлено. Этиология • Streptococcus pneumoniae — наиболее часто (30–50%) • Haemophilus influenzae (10–20%) • Атипичные патогены — Chlamidophila pneumoniae, Mycoplasma pneumoniae, Legionella pneumophila (8–25%) • К типичным, но редким (3–5%) относят Staphylococcus aureus, Klebsiella pneumoniae (реже другие энтеробактерии) • Moraxella catarrhalis (Branhamella catarrhalis) • Наиболее часто внебольничную пневмонию вызывают пневмококки (их чувствительность к пенициллину во многих странах существенно снижена) • В очень редких случаях внебольничной пневмонии — Pseudomonas aeruginosa (при муковисцидозе, бронхоэктазах), у лиц с выраженным иммунодефицитом — Pneumocystis carinii • Escherichia coli • Анаэробные микроорганизмы • Атипичные пневмонии.
Факторы риска • Недавно перенесённая ОРВИ • Почечная недостаточность • Сердечно-сосудистые заболевания • ХОБЛ • Иммунодефицитные состояния: СД, хронический алкоголизм, СПИД, злокачественные новообразования • Дисбактериоз • Факторы риска госпитальной пневмонии •• ИВЛ •• Ранний послеоперационный период •• Дисбактериоз • Факторы риска аспирационной пневмонии •• Нарушения сознания •• Судорожные припадки •• Заболевания ЦНС •• Наркоз •• Рефлюкс-эзофагит. Патогенез. Основные патогенетические механизмы • Аспирация секрета ротоглотки (основной путь инфицирования) • Вдыхание аэрозоля, содержащего микроорганизмы • Гематогенное распространение патогенов из внелёгочного очага инфекции (например, при эндокардите, при септическом тромбофлебите) • Непосредственное распространение инфекции из соседних поражённых органов (например, при абсцессе печени) или в результате ранения и инфицирования органов грудной клетки. Патоморфология. Сегментарное, долевое или многоочаговое перибронхиальное уплотнение со стадиями красного (внутриальвеолярная экссудация и диапедез эритроцитов), а затем серого (фиброзная организация внутриальвеолярного экссудата) опеченения.
Клиническая картина. • Жалобы •• Кашель со слизисто-гнойной (иногда «ржавой») мокротой •• Боли в груди при дыхании (при сопутствующем плеврите) •• Одышка •• Слабость, быстрая утомляемость •• Ночная потливость. • Интоксикационный синдром •• Лихорадка •• Тахикардия •• Тахипноэ •• Гипергидроз •• Миалгии •• Головные боли •• Анорексия. • Данные объективного исследования •• Цианоз •• Перкуссия: притупление перкуторного звука, обусловленное инфильтратом или плевральным выпотом •• Аускультация ••• Влажные мелкопузырчатые хрипы и/или крепитация (выслушивается на вдохе) ••• При обширной инфильтрации или плевральном выпоте дыхание ослаблено ••• Шум трения плевры при сухом плеврите •• При тяжёлом течении возможны появление менингеальных знаков и нарушение сознания (например, дезориентация и беспокойство) •• В 20% случаев объективные признаки могут быть слабо выражены или отсутствовать. Лабораторные исследования • Лейкоцитоз со сдвигом лейкоцитарной формулы влево •• Лейкоцитоз более 10–12109/л характерен для бактериальной инфекции •• Значения более 25109/л или лейкопения ниже 3109/л указывают на плохой прогноз • Гипонатриемия • Повышение активности трансаминаз • Бактериологическое исследование крови для выявления возбудителя (положительный результат у 20–30% пациентов с внебольничной пневмонией, особенно до начала антибактериальной терапии) • На высоте активного воспаления и интоксикации в моче может появляться белок • Бактериологическое и бактериоскопическое исследования мокроты: микроскопия мазка, окрашенного по Граму, и посев мокроты, получаемой при глубоком откашливании • Бактериологическое исследование материала, полученного при бронхоальвеолярном лаваже и плевроцентезе • При наличии плеврального выпота и проведении плевральной пункции — исследование плевральной жидкости: подсчёт лейкоцитов с лейкоцитарной формулой, определение рН, содержания белка, ЛДГ, микроскопия мазка, окрашенного по Граму, посев на аэробные, анаэробные бактерии и микобактерии • Исследование иммунного статуса у лиц с предполагаемым иммунодефицитом. Специальные исследования • Рентгенография органов грудной клетки — обязательный метод исследования при пневмонии, позволяющий визуализировать участки инфильтрации лёгочной ткани (учитывают форму, размеры и локализацию), оценить динамику процесса •• Распространённость инфильтрации, наличие плеврального выпота и признаков деструкции лёгочной ткани отражают тяжесть заболевания и существенно влияют на характер лечения • КТ лёгких проводят при подозрении на деструкцию или новообразование • Фибробронхоскопия с микробиологическим и цитологическим исследованием биоптата — при подозрении на туберкулёз и опухолевые заболевания • Исследование ФВД — для дифференциальной диагностики с синдромом респираторного дистресса • При обширной инфильтрации, массивном плевральном выпоте, наличии ХОБЛ целесообразна оценка газов артериальной крови, что может быть основанием для госпитализации и низкопоточной оксигенации • Исследование газов капиллярной крови малоинформативно.
Диагностическая тактика, алгоритмы диагностики. Диагноз пневмонии считают определённым при наличии у больного рентгенологически подтверждённой инфильтрации лёгочной ткани и не менее двух признаков из числа следующих: • острое лихорадочное начало заболевания (температура тела более 38 °С); • кашель с мокротой; • выслушивание локальной крепитации, укорочения перкуторного звука; • лейкоцитоз более 10109/л и/или сдвиг лейкоцитарной формулы влево более 10%. Дифференциальная диагностика • Пневмонии небактериальной этиологии (вирусные, грибковые, вызванные простейшими) • Туберкулёз (исследование не менее трёх мазков мокроты, окрашенных по Цилю–Нильсену, посев мокроты, ПЦР-диагностика) • Инфаркт лёгкого (ТЭЛА) • Облитерирующий бронхиолит • Контузия лёгких • Лёгочные васкулиты • Острый саркоидоз • Экзогенный аллергический альвеолит • Эозинофильный инфильтрат • Опухоли лёгких • Другие состояния, способные вызывать синдром инфильтрации на рентгенограммах органов грудной клетки.
ЛЕЧЕНИЕ Диета. Полноценная диета с достаточным содержанием белков и повышенным содержанием витаминов А, С, группы В • Ограничение углеводов до 200–250 г/сут, поваренной соли до 4–6 г/сут и увеличение доли молочных продуктов • Введение достаточного количества жидкости (1500–1700 мл/сут) • Насыщение рациона продуктами, богатыми витамином Р (черноплодной рябиной, шиповником, чёрной смородиной, лимоном) • Включение продуктов, богатых витаминами группы В (мяса, рыбы, дрожжей, отвара из пшеничных отрубей), препятствует подавлению антибиотиками микрофлоры кишечника • Продукты, богатые никотиновой кислотой • Продукты, богатые витаминами А и -каротином (морковь, красные овощи и фрукты) способствуют регенерации эпителия дыхательных путей. Рекомендуют фруктовые и овощные соки • Пищу дают в измельчённом и жидком виде, приём пищи 6–7 р/сут • Энергетическая ценность от 1600 ккал/сут с повышением по мере выздоровления до 2800 ккал/сут. Показания к госпитализации • Возраст младше 16 или старше 60 лет • Сопутствующие заболевания (например, болезни бронхолёгочной системы или ССС, недостаточность кровообращения IIа и выше, СД, тиреотоксикоз) • Физикальные признаки: ЧДД более 30 в минуту, диастолическое АД менее 90 мм рт.ст., пульс более 125 в минуту, температура тела менее 35 °С или 40 °С и более, нарушения сознания • Лабораторные данные: количество лейкоцитов в периферической крови менее 4,0109/л или более 30,0109/л, насыщение артериальной крови кислородом менее 92% (по данным пульсоксиметрии), paO2 менее 60 мм рт.ст. и/или paСO2 больше 50 мм рт.ст. при дыхании комнатным воздухом, содержание креатинина сыворотки крови выше 176,7 мкмоль/л или азота мочевины выше 7,0 ммоль/л, Ht менее 30% или содержание Hb ниже 90 г/л • Рентгенологические данные: пневмоническая инфильтрация более чем одной доли, наличие полостей распада, плевральный выпот, быстрое прогрессирование очагово-инфильтративных изменений в лёгких (увеличение размеров инфильтрации более 50% в течение 2 сут) • Внелёгочные очаги инфекции (менингит, септический артрит и др.) • Сепсис или полиорганная недостаточность с метаболическим ацидозом (pH <7,35), коагулопатией • Невозможность адекватного ухода и выполнения всех врачебных назначений в домашних условиях • Отсутствие эффекта от амбулаторного лечения в течение 3 сут, длительное сохранение интоксикационного синдрома • Предпочтение пациента и/или членов его семьи.
Лекарственная терапия. Основа лечения — антибактериальная терапия. Её начинают с момента постановки диагноза, но после забора материала для бактериоскопического и бактериологического исследований мокроты. В домашних условиях, а также в стационаре в первые дни заболевания (до получения результатов бактериологических исследований) препараты подбирают эмпирически. После получения результатов бактериологического исследования лечение проводят с учётом чувствительности возбудителя к ЛС •• Лечение внебольничной пневмонии в амбулаторных условиях ••• Лицам до 60 лет без сопутствующих заболеваний назначают амоксициллин (500 мг 3 р/сут) или амоксициллин+клавулановая кислота, либо макролиды (спирамицин, кларитромицин, азитромицин, мидекамицин и др.), или пневмотропные фторхинолоны (левофлоксацин) ••• При нетяжёлой пневмонии у пациентов старше 60 лет и/или с сопутствующими заболеваниями начинают лечение с амоксициллина/клавуланата или цефуроксима, альтернативой служит левофлоксацин ••• При невозможности приёма препаратов внутрь применяют парентеральное введение цефтриаксона ••• Эффект лечения оценивают через 48–72 ч прежде всего по снижению температуры тела. В связи с этим не следует применять НПВС в этот период без особых показаний. Если температура и интоксикационный синдром не уменьшаются, показана смена антибиотика с повторной оценкой целесообразности госпитализации пациента •••• Если применяли амоксициллин — переходят на макролиды, если применяли амоксициллин+клавулановая кислота или цефуроксим — на левофлоксацин, если применяли макролиды — на амоксициллин+клавулановая кислота или левофлоксацин ••• Антибактериальную терапию прекращают при стойкой нормализации температуры на 3–4-е сутки •• Лечение в стационаре ••• При нетяжёлом течении пневмонии терапию начинают с внутривенного введения ампициллина (либо амоксициллина/клавуланата, цефуроксима, цефотаксима или цефтриаксона) с переходом на приём внутрь препаратов той же группы (ступенчатая терапия) ••• При тяжёлой пневмонии лечение начинают с внутривенного введения макролида (эритромицина, спирамицина, кларитромицина) в сочетании с внутривенным -лактамным препаратом (амоксициллином/клавуланатом, цефотаксимом, цефтриаксоном) ••• Альтернативной может быть внутривенное введение сочетания цефалоспоринов III поколения с ранними фторхинолонами (ципрофлоксацином, офлоксацином) либо внутривенное введение новых фторхинолонов (левофлоксацина, моксифлоксацина) •• Лечение внутрибольничной пневмонии в общих палатах: назначают в/в амоксициллин+клавулановая кислота, ампициллин/сульбактам либо цефалоспорины II–III поколений, альтернатива — новые фторхинолоны (левофлоксацин, моксифлоксацин), карбапенемы, цефоперазон+сульбактам, цефепим; в отделениях и палатах интенсивной терапии — карбапенемы, цефепим либо цефоперазон+сульбактам, тикарциллин+клавулановая кислота, пиперациллин/тазобактам •• При лечении аспирационной пневмонии рекомендованы внутривенные формы цефалоспоринов III–IV поколений, левофлоксацин, моксифлоксацин, тикарциллин+клавулановая кислота, пиперациллин/тазобактам, амоксициллин+клавулановая кислота, ампициллин/сульбактам. Лицам с заболеваниями пародонта или алкоголизмом — сочетание цефалоспоринов III–IV поколений с метронидазолом или линкомицином •• При лечении пневмонии у больных СПИДом рекомендованы внутривенные комбинации ко-тримоксазола с амоксициллином и итраконазолом (или флуконазолом) •• При деструктивной пневмонии (или образовании абсцесса) применяют в/в амоксициллин+клавулановая кислота, ампициллин/сульбактам, цефоперазон+сульбактам либо карбапенемы, тикарциллин+клавулановая кислота, пиперациллин+сульбактам, сочетание линкомицина с аминогликозидом; комбинацию бензилпенициллин+метронидазол с переходом на сочетание амоксициллин+метронидазол внутрь (ступенчатая терапия). Длительность терапии составляет 3–4 нед и более.
• Тактика антибактериальной терапии после получения результатов бактериологических исследований, если не определена чувствительность микроорганизмов к антибиотикам •• При поражении пневмококками — бензилпенициллин 1–2 млн ЕД в/м каждые 4 ч, эритромицин 500 мг каждые 6 ч, рокситромицин 150 мг 2 р/сут или азитромицин 500 мг 1 р/сут. При резистентных штаммах — цефотаксим, цефтриаксон, имипенем+циластатин •• При поражении H. influenzae — ко-тримоксазол по 2 таблетки каждые 12 ч. Препараты резерва: цефалоспорины II и III поколений (цефуроксим 0,25–1 г в/в каждые 12 ч, цефаклор 0,5–1 г внутрь каждые 6 ч), хлорамфеникол 0,5–1 г каждые 6 ч, амоксициллин+клавулановая кислота •• При поражении Staphylococcus aureus — оксациллин 6–10 г/сут, цефалоспорины I поколения или клиндамицин по 600–800 мг в/в каждые 6–8 ч. При резистентных штаммах — ванкомицин •• При поражении Кlebsiella — аминогликозиды, цефалоспорины III поколения (цефотаксим по 2 г в/в каждые 6 ч, цефтазидим по 2 г в/в каждые 8 ч; цефтриаксон по 2 г в/в каждые 12 ч), производные фторхинолона (ципрофлоксацин по 500–750 мг 2 р/сут), имипенем+циластатин по 1 г 2 р/сут •• При поражении Escherichia coli — аминогликозиды, цефалоспорины II и III поколений. Альтернативные препараты — производные фторхинолона, имипенем+циластатин, хлорамфеникол •• При поражении Pseudomonas aeruginosa — сочетание аминогликозида и карбенициллина или цефтазидима, азлоциллин или имипенем+циластатин •• При поражении Enterococci — сочетание ампициллина и гентамицина •• При поражении Moraxella catarrhalis — цефалоспорины II поколения или амоксициллин+клавулановая кислота, ко-тримоксазол, кларитромицин •• При поражении Acinetobacter — имипенем+циластатин или аминогликозиды, ко-тримоксазол. • Отхаркивающие средства •• Средства, стимулирующие отхаркивание ••• Препараты прямого действия, например калия йодид ••• Препараты рефлекторного действия, например настой травы термопсиса, препараты из корня солодки и др. •• Муколитические препараты, например ацетилцистеин, трипсин, бромгексин, амброксол. • Оксигенотерапия для пациентов с цианозом, гипоксией, одышкой.
Хирургическое лечение пневмонии не проводят. Вопрос о хирургическом вмешательстве возникает при формировании абсцесса, особенно хронического, либо при осложнении пневмонии эмпиемой плевры. Контроль эффективности лечения • Клинические показатели •• Лихорадка •• Одышка •• Кашель • Рентгенологическая динамика (отстаёт от клинической) • Бактериологическое исследование мокроты — при неэффективности лечения. Осложнения • Плевральный выпот (осложнённый и неосложнённый) • Деструкция/абсцедирование лёгочной ткани • Острый респираторный дистресс-синдром • Острая дыхательная недостаточность • Инфекционно-септический шок • Эмпиема плевры.• Вторичная бактериемия, сепсис, очаг гематогенной диссеминации • Перикардит, миокардит • Нефрит. Профилактика • Профилактика аспирации у лежачих больных • Рациональное использование антибиотиков • Ежегодная вакцинация против гриппа лиц из групп высокого риска • Поливалентная пневмококковая вакцина (в России в настоящее время отсутствует) рекомендована людям старше 65 лет и детям старше 2 лет со следующими факторами риска •• Дисфункция селезёнки или аспления •• Лимфогранулематоз •• Множественная миелома •• Цирроз печени •• Хронический алкоголизм •• Почечная недостаточность •• Иммунодефицит. Возрастные особенности • Дети •• Преобладает очагово-сливной характер поражения •• В клинической картине — острое начало, тяжёлая интоксикация на фоне слабого (или отсутствия) болевого синдрома, выраженная аускультативная картина •• Динамика на фоне антибактериального лечения — быстрый положительный эффект •• Высокая смертность у детей до 1 года • Пожилые и старики: заболеваемость и смертность повышены в возрасте старше 70 лет, особенно при сопутствующей патологии или наличии факторов риска. Особенности у беременных и кормящих • При беременности допустимо применение антибиотиков -лактамного ряда, макролидов, метронидазола; противопоказаны фторхинолоны, тетрациклины, аминогликозиды, линкосамиды, ко-тримоксазол • При грудном вскармливании допустимы с осторожностью пенициллины, цефалоспорины, азитромицин, не рекомендованы макролиды, фторхинолоны, карбапенемы, тетрациклины, линкосамиды, ко-тримоксазол. Течение и прогноз • Зависят от тяжести течения, возбудителя, возраста пациента, времени начала лечения, адекватности стартовой терапии, состояния иммунной системы, сопутствующих заболеваний • Летальность от внебольничной пневмонии: 1–3% — среди молодых прежде здоровых людей, 15–30% — в старших возрастных группах с сопутствующими заболеваниями.
МКБ-10 • J13 Пневмония, вызванная Streptococcus pneumoniae • J14 Пневмония, вызванная Haemophilus influenzae [палочкой Афанасьева-Пфейффера] • J15 Бактериальная пневмония, не классифицированная в других рубриках • J17.0* Пневмония при бактериальных болезнях, классифицированных в других рубриках
Возбудители атипичной пневмонии у взрослых
Хотя атипичная пневмония – это целая группа болезней, при которых возникает воспаление легких, чаще всего встречаются 4 типа возбудителей:
- микоплазмы – это микроорганизмы, у которых нет типичной клеточной стенки, они относятся к бактериям, но имеют некоторые признаки вирусов;
- хламидии – это внутриклеточные паразиты, которые поражают ткань легких;
- легионеллы – патогенные бактерии, которые вызывают пневмонии и «болезнь легионеров»;
- коронавирусы – провоцируют вспышки пневмоний, поражения внутренних органов, тромбозы, цитокиновый шторм.
Прогноз
Прогноз того, как будет развиваться атипичная пневмония, определяют симптомы и тип возбудителя. При своевременной терапии и сильном иммунном ответе прогноз благоприятный. В детском возрасте воспаление легких может осложняться поражением альвеол и развитием эмфиземы. Кроме этого, при самолечении может происходить переход заболевания в хроническую форму.
При отсутствии лечения возможен летальный исход, однако современные терапевтические методы позволяют оказывать качественную помощь пациентам с различными формами и тяжестью заболевания. Врачи Юсуповской больницы проводят экстренную госпитализацию и принимают меры, необходимые для улучшения состояния больного.
Пациенты могут обратиться в Юсуповскую больницу при ухудшении состояния в любое время суток. Записаться на прием к кандидатам и докторам наук с многолетним опытом работы в удобное время, узнать о стоимости и условиях предоставления услуг можно по телефону Юсуповской больницы.
Диагностика
Основа диагностики атипичных пневмоний – это жалобы пациента и внешний осмотр, изменения в легких, которые врач слышит, прослушивая грудную клетку фонендоскопом.
Однако только таким образом пневмонии определить крайне сложно. Дополнительно нужны:
- анализы крови и мочи, посевы мокроты,
- исследование ПЦР для выявления вирусов или микоплазм, хламидий;
- рентгенография легких;
- КТ легких для определения процента поражения легочной ткани и типичной картины изменений;
- дополнительные тесты для выявления поражений в других органах (ЭКГ, УЗИ, МРТ).
Современные методы лечения
Микоплазменная пневмония лечится антибиотиками из группы макролидов (Эритромицин или Азитромицин), или в отдельных случаях назначается Клиндамицин. Курс должен длиться не менее 7 — 10 дней.
Хламидийные пневмонии лечат макролидами и тетрациклиновыми антибиотиками, курс длится не менее 10 — 14 суток. Если эти препараты не помогают, назначают Доксициклин или фторхинолоны (Офлоксацин).
Пневмонии, которые вызваны легионеллой, лечат внутривенным введением антибиотиков – Доксициклин, Офлоксацин, Рифампицин. Иногда пациенту нужно ИВЛ, так как часто легкие очень сильно повреждены. Нередко на фоне антибиотиков еще применяют гормоны (кортикостероиды коротким курсом).
При вирусной пневмонии нет специфического лечения. Есть данные об эффективности Фавипиравира и Ремдесевира, но их применяют при тяжелом течении. Так же используют гормоны, препараты, препятствующие цитокиновому шторму, кроверазжижающие средства.
Общее лечение для всех атипичных пневмоний – коррекция симптомов:
- жаропонижающие препараты (Нурофен, Ибуклин, Парацетамол, Терафлю, Колдакт, Колдрекс);
- препараты для разжижения мокроты (АЦЦ, Амброксол, Амбробене, Бромгексин);
- витамины (аскорбиновая кислота и витамин Д);
- обильное питье или введение жидкости внутривенно;
- постельный режим, полноценный сон;
- кислородная поддержка при выраженной одышке.