Хронический риносинусит — распространенное заболевание, при котором продолжается длительный воспалительный процесс слизистой пазух носа (12 недель и более).
Автор:
- Галкин Алексей Владимирович
эксперт по лор-патологиям
3.25 (Проголосовало: 4)
Хронический риносинусит — распространенное заболевание, при котором продолжается длительный воспалительный процесс слизистой околоносовых пазух (12 недель и более).
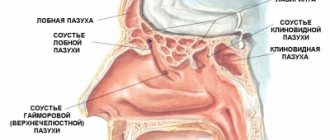
Различия между хроническим и острым риносинуситом
Хронический риносинусит характеризуется длительным течением, обычно протекает без выраженного повышения температуры. Острое состояние всегда сопровождается высокой температурой, начинается неожиданно и имеет более выраженные болезненные симптомы.
Основные симптомы при хроническом риносинусите:
- насморк;
- нарушение носового дыхания, ощущение отека в носу;
- постназальный синдром (накапливание или стекание слизи в горле, необходимость отхаркивания слизи);
- припухлость и отек мягких тканей щек, век, носа, лба;
- ухудшение (отсутствие) обоняния, вкуса.
Также при хроническом воспалении может появится кашель с иррадиирующими (отдающими) болями в ухо, верхнюю челюсть, зубы.
Другие симптомы хронического риносинусита:
- оталгия (ушная боль);
- боль, распространяющаяся в верхнюю челюсть и зубы;
- болезненность в горле;
- кашель (может ухудшаться ночью);
- халитоз (гнилостный запах);
- усталость;
- тошнота.
Клиническое наблюдение
Пациент Т., 18 лет. Жалобы на затруднение носового дыхания, заложенность и гнойные выделения из полости носа. Со слов пациента, жалобы появились на фоне ОРВИ на 6-й день болезни. Лечится сосудосуживающими каплями и жаропонижающими препаратами с кратковременным положительным эффектом. При эндоскопии полости носа эндоскопом Karl Storz 0 гр (Германия) визуализировались воспаленная и отечная слизистая, вязкое слизисто-гнойное отделяемое в умеренном количестве, преимущественно в области среднего носового хода справа, носовая перегородка девиирует вправо, в носоглотке и ротоглотке отмечено затекание отделяемого в ротоглотку с явлениями фарингита.
Необходимо учитывать, что эндоскопическое исследование полости носа проводится оториноларингологом. Врачи общей практики и педиатры должны руководствоваться диагностическими критериями ОРС.
Пациенту была назначена комплексная топическая терапия, включавшая промывание полости носа нормализованным раствором морской соли, Синуфорте по 1 впрыску 1 р/сут в каждую половину носа в течение 7 дней. На фоне проводившейся терапии отмечен регресс симптомов и значительная положительная динамика при осмотре через 7 дней (рис. 2).
Выздоровление пациента наступило на фоне монотерапии, без использования антибактериальных препаратов.
Причины хронического воспаления
Главной причиной развития хронического воспаления верхнечелюстных пазух является нарушение их нормального дренажа. Это происходит из-за длительного инфекционного или неинфекционного отека (аллергия, медикаментозный отек) в области гаймороназального соустья или нарушения мукоцилиарного клиренса. Также фоном для формирования хронического воспаления служат анатомические препятствия в носу, которые нарушают нормальный дренаж (искривление перегородки, увеличение средних носовых раковин).
Итого, основные причины хронического синусита:
- длительный аллергический отек слизистой полости носа;
- частые респираторные инфекции;
- деформации перегородки;
- гипертрофия средних носовых раковин;
- длительный отек неаллергического характера (медикаментозный ринит);
- хронический воспалительный процесс в области верхних зубов (периодонтит, одонтогенные кисты);
- инородные тела (пломбировочный материал, материал для синуслифтинга, корни зубов и др.);
- новообразования в полости носа или околоносовых пазух;
- другие заболевания: муковисцидоз, гастроэзофагеальный рефлюкс, ВИЧ инфекция, иммуннодефицитные состояния.
Особенности развития заболевания
Аллергический риносинусит провоцирует воспалительные процессы на слизистой носа и в околоносовых пазухах. Как правило, заболевание развивается на фоне проблем с реактивностью организма, в т.ч. при ослабленной иммунной системы.
По мере развития воспалительные процессы переходят на близлежащие кожные покровы, гортань, бронхи, легкие, слизистую оболочку глаз. Очень редко она носит изолированный характер.
По продолжительности патологического состояния риносинусит можно классифицировать следующим образом:
- Эпизодический острый. Обычно патологическое состояние проходит быстро. Исключением являются те случаи, когда аллергенами являются ингаляции, шерсть, перья.
- Сезонный. Вспышка заболевания наблюдается при цветении растений.
- Круглогодичный или персистирующий. Продолжается минимум 9 месяцев в году.
Для справки! Согласно статистике риносинусопатия аллергической формы наблюдается у 20% людей по всему миру.
Осложнения хронического риносинусита
Продолжительное воспаление несет много опасностей, так как пазухи близко расположены к таким важным структурам, как глаза и головной мозг:
- Менингит (воспаление оболочек головного и спинного мозга);
- Сепсис. Генерализованная инфекция;
- Другие инфекционные осложнения. Иногда воспаление распространяется на кости (остеомиелит) или кожу (целлюлит);
- Орбитальные осложнения. Если инфекция проникает в глазницу, это может вызвать снижение зрения или необратимую слепоту.
- Частичная (или полная) потеря обоняния. Затруднение попадания одорантов в обонятельную щель и воспаление обонятельного нерва могут привести к временной или постоянной потери восприятия запахов.
Диагноз и рекомендуемые клинические исследования
Диагноз риносинусит устанавливают на основании:
- Анамнестических данных.
- Клинических проявлений.
- Результатов лабораторных исследований.
- Результатов инструментальных методов обследования.
Для острого бактериального риносинусита характерна связь с перенесенным 5-10 дней назад эпизодом ОРВИ.
У пациентов с одонтогенным и грибковым гайморитом в анамнезе нередко имеются предшествующие сложные пломбировки зубов верхней челюсти, а также длительная история неоднократных обращений к оториноларингологу и повторных диагностических пункций верхнечелюстных пазух, при которых не было получено никакого содержимого.
Для полипозного риносинусита характерно постепенное прогрессирование основных симптомов: затруднение носового дыхания и снижение обоняния. Нередко больных беспокоит мучительное ощущение постоянного стекания очень вязкого секрета по задней стенке носоглотки. Во многих случаях полипозного риносинусита сочетается с бронхиальной астмой, непереносимостью нестероидных противовоспалительных средств, муковисцидозом.
Диагностика
Для выявления хронической формы риносинусита врачу потребуется опросить вас, провести физический осмотр, риноскопию (осмотр при помощи носового зеркала). Но для определения тактики лечения потребуется провести дополнительные исследования.
Дополнительные методы диагностики:
- Эндоскопия. Гибкая и мягкая трубка (эндоскоп) с фиброоптическим светом позволяет врачу видеть носовые ходы, область синусоназальных соустий и иногда внутреннюю часть ваших пазух.
- Рентгеновская томография. Изображения, сделанные компьютерным томографом (КТ), могут показать детали ваших верхнечелюстных пазух и носовой области. Врач определит объем и характер поражения пазух, оценит проходимость синусоназальных сообщений.
- Посев со слизистой на флору. Позволяет выяснить инфекционную причину (если она есть) воспаления пазух (грибы, бактерии) и назначить необходимое лечение.
- Обследование на аллергию. Если врач подозревает, что состояние вызвано аллергией, вам потребуется пройти обследование на аллергию (риноцитограмма, сдать IgE крови, эозинофильный катионный белок).
Постановка диагноза
При подозрении на риносинусит нужно записаться на прием к отоларингологу и аллергологу или иммунологу. После сбора анамнеза заболевания специалисты назначат следующие методы диагностики:
- пробы на аллергическую реакцию;
- риноскопию;
- рентгенографию.
Задачей данных методов исследования является определение характеристик промывной жидкости, ее изучение на наличие гноя. Кроме того, в ходе диагностики выявляется аллерген-раздражитель, устанавливаются причины развития заболевания (может быть бактериальная или вирусная природа происхождения). Также исследования необходимы для подтверждения или исключения вазомоторного ринита.
Лечение хронического риносинусита
Целью лечения является уменьшение количества обострений синусита, уменьшение или исчезновение симптомов заболевания. Основная терапия нацелена на улучшение дренажа околоносовых синусов, а также на улучшение работы местного иммунитета слизистых. Для этого нужно устранить блокирование синусоназальных соустий, уменьшить вязкость слизистого секрета, провести иммунотерапию. Иногда для очистки пазух требуется хирургическое лечение.
Лекарственная терапия
Первым этапом лечения хронического риносинусита является консервативная терапия.
Она включает в себя:
- Регулярное очищение полости носа и пазух изотоническим раствором натрия хлорида (стерильный солевой раствор).
- Назальные топические кортикостероиды. Это назальные спреи, которые помогают уменьшить воспаление и отек в области соустий пазух, улучшить дренаж (мометазон, флутиказон, беклометазон).
- Ингаляционное введение в пазухи носа раствора антибиотиков, кортикостероидов, муколитиков. Использование ингаляторов для пазух (ингаляторы Пари) позволяет вводить лекарственные вещества точно в пазухи.
- Системный прием кортикостероидов дает сильный противоотечный, противовоспалительный эффект, сокращает носовые полипы, улучшает дренаж, но имеет серьезные побочные действия при длительном использовании препаратов.
- Местное и системное использование антибактериальных, противогрибковых средств. Применение противомикробных средств при инфекционном хроническом риносинусите позволяет справиться с обострением заболевания.
- Иммунотерапия — ваш аллерголог-иммунолог может добавить к лечению синусита препараты, направленные на повышение иммунитета или препараты, регулирующие аллергию.
Хирургическое лечение
При низкой эффективности консервативной терапии показано хирургическое лечение хронического риносинусита. Оно направлено на устранение механического препятствия дренажа пазухи (увеличенная носовая раковина, деформированная перегородка носа, анатомическое сужение области соустья пазухи, полип в области соустья и др.), а также на очищение пазух от инородных включений (грибковые тела, корни зубов, пломбировочный материал, материал для синуслифтинга), кист, полипов.
Эндоскопическая хирургия пазух
Для этой процедуры врач использует оптическую систему, состоящую из тонкой трубки с увеличительными объективами и камерой, которая переводит изображение на экран. Хорошая визуализация оперируемой области, возможность изменить угол обзора обеспечивает деликатное и безопасное устранение препятствия на выходе из пазухи, а также позволяет очистить ее от инородных включений.
Проведенное оперативное лечение создает лишь условия для улучшения дренажа и очистки, поэтому необходимо продолжить послеоперационное лечение для достижения продолжительного эффекта.
Риносинусит или банальная «простуда» у детей
Острые респираторные вирусные инфекции (ОРВИ) обычно протекают в легкой форме и заканчиваются выздоровлением пациентов на 5–10 день заболевания. Однако в ряде случаев отмечаются осложнения ОРВИ в виде риносинусита, острого среднего отита, аденоидита.
Острый риносинусит является заболеванием, с которым в повседневной практике сталкиваются не cтолько врачи-оториноларингологи, сколько педиатры, терапевты и врачи общей практики. Так, по статистике, у детей младше 4 лет ежегодно регистрируется 2 случая риносинусита на 100 тыс. человек, а у подростков 12–17 лет — 18 случаев на 100 тыс. человек [1]. В настоящее время считается, что практически любая ОРВИ в той или иной степени сопровождается воспалением околоносовых пазух и ринологическими симптомами. Признаки риносинусита по данным исследований с использованием компьютерной томографии выявляются в 95% случаев ОРВИ. Российское общество ринологов рекомендует использовать более широкий термин «риносинусит», так как воспаление в околоносовых пазухах всегда сопровождается воспалительными изменениями слизистой оболочки носа [2].
Согласно классификации европейского согласительного документа EPOS-2012 (European Position Paper on Rhinosinusitis and Nasal Polyposis — Европейский консенсус по риносинуситам и назальным полипам) острый риносинусит (ОРС) подразделяется на вирусный ОРС (обычная «простуда»), поствирусный ОРС и бактериальный (ОБРС).
Основными возбудителями ОРС являются респираторные вирусы (риновирусы, респираторно-синцитиальные, аденовирусы, коронавирусы). В результате воздействия вирусов эпителий полости носа и околоносовых пазух становится рыхлым, гибнут реснички мерцательного эпителия, развивается отек слизистой оболочки и воспаление. Как следствие, возникает нарушение аэрации синусов, застой секрета слизистых желез, изменение pH, нарушение обмена веществ в слизистой оболочке, нарушение мукоцилиарного клиренса и скопление серозного экссудата в просвете околоносовых пазух. Из-за снижения скорости биения ресничек нарушения мукоцилиарного транспорта увеличивается время контакта патогенных бактерий со слизистой оболочкой, что способствует бактериальному инфицированию [3, 4].
Обычная «простуда» или острый риносинусит у детей определяется как внезапное появление двух или более симптомов, таких как заложенность носа/затрудненное носовое дыхание, и/или бесцветные/светлые выделения из носа, и/или кашель (в дневное или ночное время). Наличие симптомов сохраняется не более 12 нед, при этом могут наблюдаться бессимптомные промежутки, в течение которых симптомы отсутствуют, если заболевание носит рецидивирующий характер. При сборе анамнеза принципиально уточнить наличие симптомов аллергии (таких как чихание, водянистые выделения из носа, зуд и слезотечение). Острый риносинусит может возникнуть один или несколько раз за определенный период времени. Это обычно проявляется в виде эпизодов заболевания в течение одного года, но может наблюдаться и полное разрешение симптомов между эпизодами болезни, что является критерием рецидивирующего острого риносинусита. ОРС констатируется при длительности сохранения симптомов заболевания менее 10 дней, поствирусный ОРС — в том случае, если наблюдается усиление симптомов заболевания после 5?го дня или сохранение симптомов более 10 дней, но с общей продолжительностью менее 12 нед. Если у пациента отмечается усиление выраженности ринологических симптомов спустя 5 дней от начала заболевания или симптомы сохраняются более 10 дней (с полным разрешением в течение 12 нед), но при отсутствии обоснований для констатации бактериальной этиологии острого риносинусита, авторами EPOS рекомендован диагноз «острый поствирусный риносинусит» [1, 2].
Бактериальные риносинуситы в среднем составляют 5–7% случаев от всех риносинуситов и вызываются чаще всего следующими возбудителями: Streptococcus pneumoniae, Haemophilus influenzae, Moraxella catarrhalis (преимущественно в детской практике), Streptococcus pyogenes, Staphylococcus aureus (у детей младшего возраста), представленными как монофлорой, так и бактериальными ассоциациями [5]. Признаками ОБРС, требующими назначения антибиотиков, являются диагностические критерии ОБРС на основании клинических данных: симптомы не купируются или отсутствует положительная динамика в течение 10 дней, или большинство симптомов, присутствовавших на момент начала заболевания, персистируют более 10 дней; выраженные симптомы на момент начала заболевания — высокая лихорадка, наличие гнойного отделяемого из носа, болезненность в области околоносовых пазух, значительное нарушение общего состояния, которые беспокоят в течение 3–4 дней, отмечается тенденция к развитию гнойно-септических орбитальных процессов или внутричерепных осложнений; симптомы полностью или частично купируются в течение 3–4 дней, однако в течение 10 дней от момента начала появления симптомов отмечается рецидив с возобновлением всех симптомов [1, 2].
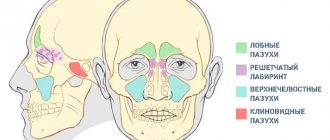
В воспалительный процесс может быть вовлечена любая из околоносовых пазух, однако на первом месте по частоте поражения стоит верхнечелюстная (гайморит), затем решетчатая (этмоидит), лобная (фронтит), клиновидная (сфеноидит). Такая последовательность характерна для взрослых и детей старше 7 лет. У детей в возрасте до 3 лет преобладает острое воспаление решетчатых пазух (до 80–90%), а от 3 до 7 лет — сочетанное поражение решетчатых и верхнечелюстной пазух [6].
Диагноз «острый риносинусит» обычно ставится педиатром или терапевтом на первичном приеме на основании совокупности клинических симптомов и данных объективного осмотра, в дальнейшем пациент может быть направлен к оториноларингологу. Общие симптомы ОРВИ и ОРС включают классические признаки воспаления слизистой оболочки полости носа и, за исключением боли, ограничиваются местными проявлениями (затруднение носового дыхания, выделения из носа слизистого, реже — слизисто-гнойного характера, нарушение обоняния). Немаловажным является метод передней риноскопии, которым должны владеть не только оториноларингологи, но и врачи общей практики. При риноскопии на фоне диффузной застойной гиперемии и отека слизистой оболочки полости носа выявляется? наличие патологического отделяемого в области выводных отверстий пораженных околоносовых пазух. Патологический секрет может быть выявлен и на задней стенке глотки при фарингоскопии.
Лечебные мероприятия при инфекционном РС включают этиотропную, патогенетическую и симптоматическую терапию. Основными целями при лечении острого и рецидивирующего РС являются:
- эрадикация возбудителя;
- сокращение длительности заболевания;
- предупреждение развития орбитальных и внутричерепных осложнений.
Медикаментозное лечение, как правило, состоит из антибактериальных препаратов, «разгрузочной» терапии с назначением сосудосуживающих, мукоактивных средств, противовоспалительной терапии. Применяются препараты как системного, так и местного действия.
Элиминационная терапия
Одним из методов лечения ОРС являются ирригационные процедуры, в частности носовой душ, который подразумевает промывания и спринцевания полости носа. Промывание полости носа солевыми растворами проводится с целью элиминации вирусов и бактерий. Препараты для промывания полости носа обычно готовят на основе морской воды, стерилизуя ее и доводя содержание солей до изотонической концентрации. При ОРС нанесение на слизистую оболочку изотонического раствора способствует нормализации реологических свойств слизи и оказывает легкий деконгестивный эффект, улучшая носовое дыхание, способствует механическому удалению патологического отделяемого и подготовке слизистой оболочки для воздействия топических препаратов. В связи с отсутствием в составе веществ, способных вызвать побочные эффекты, эти лекарственные средства не требуют четкого дозирования, и кратность их введения может широко варьироваться по потребности.
Противовирусная и антибактериальная терапия
Деление риносинуситов на вирусные и бактериальные напрямую связано с подходами к терапии. Противовирусные средства используются при тяжелом либо среднетяжелом течении ОРВИ. Наибольшей эффективностью характеризуются препараты, ведущим механизмом действия которых является стимуляция образования эндогенного интерферона, которые на практике применяются для лечения большинства ОРВИ вне зависимости от локализации воспаления. Однако необходимо учитывать, что они эффективны в основном в первые 48 ч от начала заболевания.
Основной спорный вопрос лечения ОРС — назначение антибактериальных препаратов. Согласно проведенным исследованиям, более 90% врачей общей практики и оториноларингологов назначают антибактериальные препараты при наличии симптомов риносинусита [19]. Широкое назначение антибактериальных препаратов приводит к росту антибиотикорезистентности. Следует также помнить о таких нередко тяжелых осложнениях антибиотикотерапии, как гепатотоксичность, аллергические реакции, дисбиоз. Рекомендации по лечению риносинуситов EPOS очерчивают четкую границу использования системной антибактериальной терапии — только при ОБРС! Для ОРС легкого течения обычно достаточно симптоматических и этиопатогенетических средств, назначаемых при ОРВИ. Лишь при сохранении симптомов на протяжении 5 дней или их прогрессировании следует подумать о присоединения бактериальной флоры и назначении системных антибиотиков. При этом ввиду определенных сложностей идентификации возбудителя и отсутствия возможности дожидаться результатов лабораторного исследования выбор антибиотиков чаще всего является эмпирическим. Критериями эффективности эмпирической антибиотикотерапии является динамика основных симптомов риносинусита (головной боли, выделений, заложенности носа) и общего состояния больного. С учетом спектра типичных возбудителей (Streptococcus pneumoniae и Haemophilus influenzae) и российских данных об их антибиотикорезистентности препаратом первого выбора при остром риносинусите является амоксициллин. Тем не менее, более 5% штаммов Haemophilus influenzae в России не чувствительны к незащищенным пенициллинам. Поэтому при отсутствии заметного клинического эффекта по прошествии трех дней следует сменить амоксициллин на антибиотик, активный против пенициллин-резистентных пневмококков и продуцирующих β-лактамазы штаммов гемофильной палочки: амоксициллин клавуланат перорально, цефалоспорины или макролиды (азитромицин и кларитромицин). У детей и подростков средствами второго выбора, которые назначают в случае неэффективности первого курса антибиотикотерапии, в настоящее время являются макролиды и клиндамицин [2].
Антибактериальные препараты для местного воздействия на слизистые оболочки в случае необходимости могут назначаться в комплексе с системным применением антибиотиков, а в некоторых случаях и как альтернативный метод лечения острых риносинуситов. Но вопрос о местной антибиотикотерапии риносинуситов является спорным. Основным противопоказанием является нарушение мукоцилиарного клиренса околоносовых пазух вследствие неблагоприятного действия больших доз антибиотика на мерцательный эпителий. Существуют специальные формы антибиотиков, предназначенных для эндоназального введения в виде спрея, которые в случае катарального риносинусита могут проникать через соустья околоносовых пазух и непосредственно контактировать с возбудителем в очаге воспаления. Однако при заполнении пазух слизистым или слизисто-гнойным экссудатом предварительно следует промыть пазухи солевым раствором или использовать деконгестанты [6].
«Разгрузочная» терапия
Так как ключевым звеном в патогенезе острых риносинуситов является блокада соустий околоносовых пазух вследствие отека слизистой оболочки, то одним из основных направлений симптоматической и патогенетической терапии является восстановление проходимости этих соустий — «разгрузочная терапия» [6]. Для этого используются сосудосуживающие средства (деконгестанты) и муколитические (секретолитические) средства.
Деконгестанты (оксиметазолин, ксилометазолин, тетризолин, фенилэфрин и др.), активируя адренергические рецепторы, вызывают спазм сосудов слизистой носа, уменьшение ее гиперемии и отека, расширение носовых ходов и улучшение носового дыхания. В связи с быстрым облегчением носового дыхания они широко используются для купирования таких симптомов, как ринорея и заложенность носа, и очень популярны у пациентов. При строгом соблюдении рекомендованного режима дозирования, способов применения и продолжительности курса побочные и нежелательные явления при использовании топических сосудосуживающих препаратов встречаются редко. Однако нарушения рекомендуемого режима дозирования (увеличение разовых доз или частоты использования) могут привести к передозировке с развитием серьезных патологических состояний. При длительном и бесконтрольном использовании местных деконгестантов возможно развитие атрофии слизистых носа [5]. Наверное, нет такого врача, который не помнил бы, что эти препараты при длительном применении вызывают развитие синдрома «рикошета». Однако далеко не всегда об этом помнят пациенты или родители пациентов, к сожалению. Следует отметить, что у детей, особенно раннего возраста, несмотря на местный способ применения, использование деконгестантов может сопровождаться развитием системных нежелательных эффектов. Повышенному поступлению местных деконгестантов в системный кровоток также способствует травматизация слизистой, нередко возникающая из-за дефектов проводимого туалета носовых ходов. Поэтому использование местных деконгестантов должно быть ограниченным. С точки зрения симптоматической терапии более показано применение местных препаратов, а вот с позиций влияния на патогенез показано применение системных деконгестантов, поскольку топические препараты не могут повлиять на отек слизистой оболочки пазух. При этом по возможности нужно ограничить применение деконгестантов коротким периодом (3–4 дня) в минимальных дозах, т. к. они способны ухудшать мукоцилиарный транспорт.
Муколитическая терапия
Применение муколитиков относится к патогенетической терапии. Как уже было отмечено, нарушение равновесия между продукцией секрета в бокаловидных клетках и серозно-слизистых железах и эвакуацией секрета клетками мерцательного эпителия является одним из важнейших звеньев патогенеза риносинусита. Поэтому важное значение в лечении ОРС имеет разжижение вязкого, густого секрета. Прием медикаментов с дифференцированным действием на продукцию секрета, уменьшение вязкости слизи и функции ресничек позволяют восстановить нарушенный мукоцилиарный транспорт. Муколитические препараты изменяют физико-химические свойства секрета путем уменьшения его вязкости [6]. В международных рекомендациях EPOS-2012 муколитическая терапия отсутствует, предположительно в связи с отсутствием надежного метода экпериментального подтверждения их эффективности. Однако применение муколитиков при ОРС оправдано с физиологической точки зрения и подтверждено многолетними наблюдениями, свидетельствующими о благоприятном действии муколитических препаратов на течение острых риносинуситов, поэтому муколитическая терапия, а именно ацетилцистеин и карбоцистеин, включены в отечественные стандарты терапии и клинические рекомендации [2, 6–9].
В практике участкового врача группа мукоактивных препаратов чаще всего привычно применяется при заболеваниях нижних дыхательных путей. Конечно, не стоит экстраполировать на верхние дыхательные пути действие всех муколитиков (амброксол, бромгексин и т. д.), широко применяемых при патологии бронхов. Из муколитических средств в терапии риносинуситов благодаря своему механизму действия и наличию точек приложения в верхних дыхательных путях применяются только производные цистеина (ацетилцистеин, карбоцистеин). Ацетилцистеин способен разрывать дисульфидные мостики в кислых мукополисахаридах и таким образом уменьшать вязкость слизи, слизь теряет способность быть тягучей и мягко удаляется при сморкании и чихании, в результате восстанавливается нормальный дренаж и аэрация околоносовых пазух.
Следует заметить, что помимо прямого муколитического действия ацетилцистеин обладает еще антиоксидантным и противовоспалительным эффектами, что крайне важно при лечении риносинусита. Влияние на антиоксидантные системы способствует защите клеток от свободнорадикального повреждения, что приводит к снижению воспаления на слизистых оболочках дыхательных путей и улучшению клинической симптоматики [10].
Есть и еще один немаловажный момент: ацетилцистеин уменьшает адгезию патогенных бактерий к эпителиальным клеткам слизистой оболочки дыхательных путей и поэтому снижает колонизацию дыхательных путей патогенными микробами [11, 12]. Как уже было рассмотрено выше, назначение антибиотиков при вирусном ОРС не показано. Тем ценнее тот факт, что применение ацетилцистеина позволяет уменьшить вероятность бактериальной колонизации и тем самым снизить вероятность бактериальных осложнений риносинусита. Кроме того, ацетилцистеин приводит к уменьшению образования биопленок грамположительными и грамотрицательными бактериями и грибами; уменьшает продукцию экстрацеллюлярного полисахаридного матрикса, что способствует разрушению зрелых биопленок [13–15]. Вероятно, ацетилцистеин может разрушать дисульфидные связи бактериальных энзимов, воздействуя на главный компонент матрикса биопленки (экзополисахариды), участвующих в их образовании или экскреции. А за счет антиоксидантных свойств и влияния на метаболизм бактериальных клеток ацетилцистеин может нарушать функционирование адгезивных протеинов бактерий [16], что подтверждено культуральным методом и электронной микроскопией [17]. Таким образом, применение ацетилцистеина при остром риносинусите помогает предотвратить развитие бактериальных осложнений и хронизацию процесса. Нельзя не отметить, что согласно данным исследований in vitro, опубликованным в 2021 г., ацетилцистеин не является антагонистом для большинства антибиотиков, используемых для лечения респираторных инфекций [18], а значит, смело может быть назначен и одновременно с антибиотиками в случае бактериального риносинусита.
Существуют формы для применения ацетилцистеина как внутрь, так и местно. Однако при наличии симптомов риносинусита на фоне кашля, при одновременном поражении верхних и нижних дыхательных путей, целесообразным будет назначение ацетилцистеина перорально, т. к. в таком случае он одновременно разжижает и вязкий бронхиальный и назальный секрет, а кроме того, оказывает системное антиоксидантное и противовоспалительное действие.
Противовоспалительная терапия
В рекомендациях EPOS-2012 главным направлением в терапии риносинуситов является топическая эндоназальная кортикостероидная терапия. Топические кортикостероиды (мометазона фуроат, флутиказона дипропионат, будесонид) относительно недавно вошли в основной арсенал средств для лечения ОРС. Благодаря выраженному противовоспалительному действию этих препаратов, обусловливающему уменьшение отека, за рубежом считается излишним назначение любой другой разгрузочной терапии. В российских стандартах в лечении риносинуситов разгрузочная терапия сохраняет свой довольно значительный удельный вес, хотя в последние годы применяется все шире [6]. Глюкокортикостероиды в первую очередь подавляют развитие отека за счет влияния на воспаление собственной пластинки слизистой оболочки. Восстанавливается функциональная способность соустьев — ключевое звено патогенеза синуситов и риносинуситов. Помимо этого, кортикостероиды активно подавляют выход жидкости из сосудистого русла и выработку слизи, что является немаловажным фактором патогенетической терапии острых риносинуситов. Необходимо помнить, что применение топических глюкокортикостероидов не показано для детей младше 12 лет.
Препаратами выбора из группы жаропонижающих и противовоспалительных препаратов являются парацетамол и ибупрофен и их комбинации на высоте острых проявлений ОРВИ [6].
В заключение хочется отметить, что дети с острыми риносинуситами в первую очередь попадают к педиатрам, а уже затем при необходимости — к оториноларингологу. Так как острый риносинусит в практике участкового врача чаще всего встречается не как самостоятельное заболевание, а как часть ОРВИ, врач сталкивается с необходимостью устранения нескольких симптомов сразу. Вполне понятно желание врача оказать влияние сразу на все звенья этиопатогенеза, но чаще всего это приводит к назначению 4–5, а часто и большего количества препаратов. В то же время стоит помнить, что полипрагмазия ведет не только к более высоким расходам на лечение, но к повышенной лекарственной нагрузке на организм, которая часто сопровождается межлекарственным взаимодействием, развитием нежелательных лекарственных реакций. В связи с этим предпочтение следует отдавать хорошо изученным препаратам с комплексным действием, что позволяет влиять одновременно на основные звенья патогенеза или сразу на несколько симптомов.
Литература
- Fokkens W., Lund V., Mullol J. et al. European position paper on rhinosinusitis and nasal polyps 2012 (EP3 OS) // Rhinology. 2012. Vol. 50 (23). P. 1–299.
- Лопатин А. С., Свистушкин А. М. Острый риносинусит: этиология, патогенез, диагностика и принципы лечения. Клинические рекомендации. М., 2009. 25 с.
- Лопатин А. С. Ринит. М.: Литтерра, 2010. С. 122, 126–127.
- Рязанцев С. В., Кочеровец В. И. Этиопатогенетическая терапия заболеваний верхних дыхательных путей и уха. Методические рекомендации. СПб, 2008. 120 с.
- Карпова Е. П., Вагина Е. Е. Роль назальных деконгестантов в комплексном лечении острых риносинуситов у детей // Медицинский совет. 2013, № 1, с. 46–48.
- Абдулкеримов Х. Т., Гаращенко Т. И., Кошель В. И., Рязанцев С. В., Свистушкин В. М. Принципы этиопатогенетической терапии острых синуситов: методические рекомендации / Под ред. С. В. Рязанцева. СПб: Полифорум Групп, 2014. 40 с.
- Приказ Минздрава России от 20.12.2012 N 1201н «Об утверждении стандарта первичной медико-санитарной помощи при остром синусите» (зарегистрировано в Минюсте России 15.03.2013 N 27696).
- Приказ Минздрава России от 09.11.2012 N798н «Об утверждении стандарта специализированной медицинской помощи детям при острых респираторных заболеваниях средней степени тяжести» (зарегистрировано в Минюсте России 12.03.2013 N 27623).
- Приказ Минздрава России от 24.12.2012 N1395н «Об утверждении стандарта первичной медико-санитарной помощи при хроническом синусите» (зарегистрировано в Минюсте России 26.02.2013 N 27331).
- Геппе Н. А., Снегоцкая М. Н., Пенкина М. В. Алгоритм лечения кашля у детей // Фарматека. 2014. № 1. С. 71–75.
- Singh M., Singh M. Heated, humidified air for the common cold. Cochrane Database of Systematic Reviews 2013, Issue 6. Art. No.: CD001728. DOI: 10.1002/14651858. CD001728.pub5.
- Smith S. M., Schroeder K., Fahey T. Over-the-counter (OTC) medications for acute cough in children and adults in community settings // Cochrane Database Syst Rev. 2014, Nov 24; 11: CD001831. DOI: 10.1002/14651858. CD001831.pub5.
- Riise G., Qvarfordt I., Larsson S. et al. Inhibitory effect of N-acetylcysteine on adherence of Streptococcus pneumoniae and Haemophilusinfluenzae to human oropharyngeal epithelial cells in vitro // Respiration. 2000; 67: 552–558.
- Aslam S., Darouiche R. Role of antibiofilm-antimicrobial agents in controlling device-related infections // Int. J. Artif. Organs. 2011; 34 (9): 752–758.
- Rubin B. Mucolytics, expectorants, and mucokinetic medications // Respir. Care. 2007; 52: 859–865.
- Schwandt L., Weissenbruch R., Stokroos I. et al. Prevention of biofilm formation by dairy products and N-acetylcysteine on voice prostheses in an artificial throat // Acta Otolaryngol. 2004; 124: 726–731.
- Zhao T., Liu Y. N-Acetylcysteine inhibit biofilms produced by Pseudomonas aeruginosa // BMC Microbiol. 2010; 10: 140.
- Landini G. et al. Effect of N-acetylcysteine on the activity of antibiotics against relevant respiratory pathogens, ERS Congress, 2016.
- Little D. R., Mann B. L., Godbout C. J. How family Phisitians distinguish acute sinusitis from upperrespirator tract infrctions: a retrospective analysis // J Am Board Fam Pract. 2000. Vol. 13. Р. 101–106.
RU1611561073
Е. П. Карпова, доктор медицинских наук, профессор
ФГБОУ ДПО РМАПО МЗ РФ, Москва
Контактная информация
Профилактика
Придерживайтесь следующих действий, чтобы уменьшить риск хронического риносинусита:
- избегайте инфицирования верхних дыхательных путей;
- уменьшите контакт с людьми, страдающими респираторными заболеваниями (простуда, ОРВИ);
- если симптомы простуды затянулись (7 и более дней) — не затягивайте поход к врачу;
- управляйте своей аллергией. Работайте с врачом над тем, чтобы держать симптомы под контролем;
- избегайте табачного дыма, загрязненного воздуха, вовремя заменяйте фильтры в автомобиле, производите своевременную очистку кондиционера;
- увлажняйте воздух в доме при низкой влажности;
- избегайте переохлаждений.
Патогенез развития
Основной причиной развития патологического состояния считается наследственная предрасположенность к нему. Также заболевание проявляется под воздействием следующих факторов:
- высокий уровень реактивности иммунитета на аллерген, который спровоцировал риносинусопатию;
- аллергия на медикаментозные препараты;
- IgE-зависимая аллергическая реакция;
- аллергия на продукты питания;
- бронхиальная астма у близких родственников;
- аллергия на растения;
- проникновение в носоглотку патогенных микроорганизмов;
- аллергия на бытовую химию и химические вещества;
- частый контакт с красками и лаками;
- аллергия на пыль;
- увеличение аденоидов.
Любая аллергия, даже в легкой форме, может перейти в риносинусит. Это происходит под влиянием любого раздражителя.
Виды синуситов
Различают несколько видов синуситов:
- гайморит;
- фронтит;
- этмоидит;
- сфеноидит, но последний вид синусита встречается крайне редко и почти всегда вместе с этмоидитом.
1 Осмотр носовой полости в МедикСити
2 Осмотр носовой полости в МедикСити
3 ЛОР-установка Атмос С 31
Обострения при отсутствии лечения
У человека, страдающего вазомоторным ринитом, возрастает вероятность развития риносинусита. Слизистая оболочка сильно отекает, что приводит к периодическому повтору воспалительного процесса. Когда не ведется борьба с недугом, то инфекция будет быстро распространяться по организму, что приведет к:
- отиту;
- острому бронхиту;
- пневмонии;
- менингиту;
- тонзилиту;
- ангине;
- субдуральному или эпидуральному абсцессу мозга;
- заражению крови;
- невриту зрительного нерва;
- конъюктивиту;
- появлению тромбов в кровеносных сосудах головы.
Резюме для родителей
Насморк у ребенка не всегда свидетельствует о банальной простуде, с которой родителям легко справиться элементарными лечебными мерами. Он может быть проявлением воспаления околоносовых полостей.
Самостоятельно поставить правильный диагноз, тем более вылечить синусит невозможно. Попытки самолечения могут закончиться серьезными осложнениями. Методы и рецепты народной медицины без медикаментозного лечения не помогут.
При малейшем подозрении на синусит следует обращаться к врачу и строго выполнять все его назначения. Только таким путем можно рассчитывать на излечение и исключить переход синусита в хроническую форму.
Диагностика синусита с использованием современных методик
Для подтверждения диагноза «синусит» применяются следующие виды обследоания:
- Видеоэндоскопия полости носа и носоглотки для выявления особенностей анатомического строения и определения предрасполагающих факторов для развития синусита;
- рентгенография околоносовых пазух;
- УЗИ-исследование околоносовых пазух – безопасный, не имеющий противопоказаний метод, применяется для диагностики синусита и контроля над процессом лечения;
- КТ, МРТ — по показаниям;
- лабораторная диагностика по показаниям в полном объеме.