Медицинский редактор: Строкина О.А. — терапевт, врач функциональной диагностики. Сентябрь, 2021.
Код МКБ-10: I35.0 , I06.8 , I35.8.
Аортальная недостаточность — нарушение работы аортального клапана с формированием обратного тока крови из аорты в полость левого желудочка. Симптоматика напрямую зависит от количества крови, попадающей обратно в желудочек. Диагностика патологии возможна только с помощью эхокардиографического исследования (УЗИ сердца). Лечение также зависит от степени недостаточности и может подразумевать как консервативное, так и хирургические методики.
Аортальная недостаточность — порок сердца, который характеризуется развитием регургитации (обратного тока крови) на аортальном клапане в фазу расслабления сердечной мышцы. В результате кровь из аорты попадает снова в желудочек. Возникает переполнение его объемом, что в будущем может грозить расширением полости левых камер сердца с развитием сердечной недостаточности.
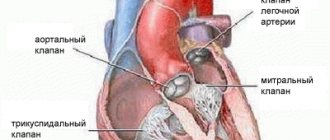
В фазу сокращения левый желудочек выбрасывает кровь в аорту, после чего наступает фаза расслабления желудочков. В этот момент кровь стремится вернуться назад. Путь ей преграждают 3 створки аортального клапана, которые представляют собой “мешочки”. По ходу наполнения их кровью, створки расправляются, смыкаются друг с другом и полностью закрывают аортальное отверстие.
На митральном и трикуспидальном клапанах в норме допустим небольшой сброс крови в обратном направлении,при этом термин “недостаточность” здесь не применяется. В случае аортального клапана даже минимальная регургитация является патологией, за которой необходимо наблюдать.
Причины и факторы риска
Недостаточность аортального клапана развивается из-за неплотного смыкания створок в фазу расслабления желудочков, что может развиться по целому ряду причин:
- идиопатические (неизвестной причины) расширения аорты;
- врожденные пороки аортального клапана (чаще двустворчатый аортальный клапан);
- склероз створок (вследствие атеросклероза);
- ревматизм;
- инфекционный эндокардит;
- артериальная гипертензия;
- миксоматозная дегенерация (нарушение развития соединительной ткани);
- расслоение восходящего отдела аорты;
- синдром Марфана;
- травмы аортального клапана;
- анкилозирующий спондилит;
- сифилитический аортит;
- ревматоидный артрит.
Большая часть из перечисленных причин приводят к хронической аортальной недостаточности, которая может длительное время протекать бессимптомно. Другие же, в частности инфекционный эндокардит, расслоение аорты, травма часто сопровождаются резким развитием аортальной недостаточности тяжелой степени. Это приводит к серьезным нарушениям гемодинамики. В результате кровь в гораздо меньшем количестве достигается до жизненно важных органов: мозг, почки, печень, сердце.
Лечение недостаточности аортального клапана
Существует два вида лечения данной патологии. Аортальная недостаточность устраняется, если лечение проводится хирургическим путем, который радикально решает проблему. При этом имплантируется искусственный клапан. Но положительный исход такой операции зависит от выраженности изменений, произошедших в миокарде.
Недостаточность аортального клапана лечится консервативно, лечение направлено на уменьшение проявления симптомов данного заболевания, которые могут быть устранены временно. При этом время наступления сердечной недостаточности отодвигается. Консервативный метод направлен на поддержание работы сердца и улучшение состояния других органов. Для того чтобы предотвратить недостаточность мозгового кровообращения, а также недостаточность коронарного кровообращения, необходимо поддерживать достаточный сердечный ритм. Это становится возможным при применении сердечных гликозидов (коргликон, строфантин и другие).
Также применяют витамины, кокарбоксилазу, рибоксин для поддержания питания сердечной мышцы. При возникновении осложнений назначается их лечение.
Виды и стадии
Для аортальной недостаточности врачи используют классификацию по степени тяжести регургитации (обратного тока крови). степень определяет лишь врач функциональной диагностики по результатам эхокардиографии:
- Мягкая (легкая);
- Умеренная;
- Выраженная.
Есть масса способов ее определения. Но все они возможны благодаря доплеровскому исследованию. Этой функцией обладают все аппараты для эхокардиографии. Она позволяет обнаружить патологические потоки внутри сердца с помощью ультразвукового датчика. Так или иначе это наиболее объективная оценка тяжести аортальной недостаточности.
Также выделяют острую и хроническую недостаточность. Это по большей части клиническая классификация, основанная на симптомах и скорости их развития.
Симптомы аортальной недостаточности
Скорость развития симптомов зависит от причины формирования аортальной недостаточности.
Острая форма
Острая аортальная недостаточность развивается резко, буквально за несколько минут-часов, реже — в течение дня. Причиной часто является какая-то остро возникшая патология, например травма клапана или расслоение аорты. В результате развивается тяжелая аортальная недостаточность с большим обратным сбросом крови в левый желудочек. Он переполняется объемом. Быстро развивается недостаточность митрального клапана и возникает застой крови в малом круге кровообращения, что может привести к отеку легких. В случае принятия экстренных мер сердце может восстановиться практически полностью.
При острой форме развивается острая сердечная недостаточность с отеком легких и кардиогенный шок:
- резко выраженная одышка,
- затруднение дыхания,
- кашель,
- вынужденное положение больного сидя,
- хрипы в легких,
- появление пенистой розовой мокроты,
- снижение артериального давления вплоть до потери сознания.
Даже при интенсивной медикаментозной терапии нередко наступает смерть от желудочковых аритмий, кардиогенного шока, отека легких.
Хроническая форма
Хроническая развивается медленно. Клиника не развивается годами. Человек может не знать о патологии и недостаточность часто становится случайной находкой. Либо пациент обращается уже с какими-либо симптомами, когда сердце сильно изменено. Лечение при этом носит в основном симптоматический характер.Хотя в некоторых случаях возможна хирургическая коррекция.
Хроническая аортальная недостаточность годами может протекать бессимптомно. Первыми симптомами могут быть вялость, снижение работоспособности, обмороки и предобморочные состояния. Постепенно развивается клиника сердечной недостаточности, обусловленная перегрузкой левого желудочка объемом:
- одышка при физической нагрузке, затем со временем — в покое;
- приступы удушья;
- боль в области сердца давящего, сжимающего характера, проходящая после приема нитроглицерина;
- отеки нижних конечностей, а в дальнейшем при отсутствии адекватного лечения появляется жидкость в брюшной, плевральных и даже перикардиальной полостях;
- нарушения ритма сердца — от мерцательной аритмии до желудочковых тахикардий. опасных для жизни.
Современные способы лечения
Начальная стадия патологии не нуждается в специальном лечении. Пациент должен регулярно посещать кардиолога (1 раз в 6 месяцев), проходить ЭхоКГ, ЭКГ и другие дополнительные методы диагностики по показаниям. Человеку рекомендуется снижение физической активности, а при ревматизме – прием антибиотиков и отказ от пребывания в условиях повышенной сырости.
При развитии первых симптомов на стадии относительной компенсации лечение заключается в использовании диуретиков, антигипертензивных препаратов, приеме антибактериальных средств с целью предупреждения инфекционных осложнений. Медикаментозный метод оказания помощи не может полностью устранить проблему, а только действует на причину и улучшает качество жизни человека.
Виды протезов и разница между ними
Пластика или протезирование клапана и восходящей части аорты рекомендуется на стадии начала декомпенсации гемодинамики. Также неотложная операция проводится в случае развития острой аневризмы или при повреждении клапана при сильном ударе в грудь.
Хирургическое лечение недостаточности аортального клапана обычно производится с использованием искусственных и биологических имплантов. Первые создаются из металлов с интактным покрытием, а вторые делятся на три вида:
- ксенографты (создаются из ткани животных);
- гомографты (используется материал другого человека);
- аутографты (берется у самого оперируемого).
Ранее все операции проводились на открытом сердце. В настоящее время практикуется транскатетерная имплантация. Это малоинвазивная методика, которая заключается в постановке искусственного клапана через отверстие в сосуде без разреза грудной клетки.
На рынке имеется несколько видов протезов для проведения такой операции:
- Medtronic CoreValve. Вводится трансфеморально (через бедренную артерию), состоит из каркаса и трех створок, которые производятся из перикарда свиней.
- Ставится методом трансапикального доступа (через верхушку сердца).
- Сделан из околосердечной сумки быка, а в качестве крепления применяется кольцо из нержавеющей стали.
После недельного пребывания в больнице человек выписывается под наблюдение своего врача. Иногда нахождение в стационаре продлевается до 10 дней.
Основная реабилитация заключается в правильно подобранной медикаментозной поддержке, которая позволит предупредить возможные осложнения и ускорит процесс возвращения человека к обычному образу жизни. Протокол лечения в этом случае включает в себя такие группы лекарственных средств:
- иммуносупрессоры необходимы для подавления процесса отторжения трансплантата;
- антибиотики предупреждают инфекционные осложнения;
- антикоагулянты препятствуют образованию тромбов на искусственных клапанах
- антиагреганты, которые разжижают кровь.
Медикаментозное лечение пациента после операции будет включать препараты для терапии состояний, которые стали причиной порока или усугубили течение болезни.
Обследования
Обследование пациента всегда начинается с его осмотра и выслушивания сердца. Уже на этом этапе врач способен заподозрить порок клапана по наличию шумов в сердце. Также возможно снижение диастолического (нижней границы) артериального давления и в следствие — увеличение пульсового давления (разница между верхней и нижней границами артериального давления). Однако такие признаки аортальной недостаточности выявляются лишь при хронической патологии, когда уже четко проявляется клиника сердечной недостаточности, описанная выше.
Инструментальные методы — единственный способ обнаружить регургитацию на аортальном клапане.
Эхокардиография (УЗИ сердца)
Метод диагностики первой линии. Он позволяет обнаружить обратный ток крови через аортальный клапан. Врач определяет степень его тяжести и возможную причину — например, травма, вегетации на клапане (скопления бактерий на створках — признак инфекционного эндокардита), объемы левых камер сердца, фракцию выброса левого желудочка и множество других морфо-функциональных показателей..
Магнитно-резонансная томография (МРТ)
Используется только при условии, если эхокардиография недоступна или визуализация сердца и его структур крайне затруднительна.
Мультиспиральная компьютерная томография-ангиография и магнитно-резонансная томография-ангиография (обе процедуры с контрастированием) используются у пациентов с двустворчатым аортальным клапаном, чтобы оценить начальный отдел аорты до ее дуги, но только если результаты эхокардиографии неудовлетворительные.
Рентгенография органов грудной клетки
Используется для оценки размеров сердца и восходящего отдела аорты.
Электрокардиограмма (ЭКГ)
Позволяет выявить нарушения ритма, проводимости в сердце и признаки гипертрофии миокарда.
Перечисленных методов более чем достаточно чтобы поставить точный диагноз аортальной недостаточности и вовремя начать лечение.
Диагностические тесты
Общие тесты для диагностики, недостаточности аортального клапана, включают:
- Эхокардиограмма.
Этот тест использует звуковые волны для получения изображения вашего сердца. В эхокардиография, звуковые волны направлены на ваше сердце от палочка-подобных устройств (датчик), ставящийся на грудь. Звуковые волны отражаются от вашего сердца и отражаются обратно через грудную стенку и обрабатываются в электронном виде, обеспечивая видео-изображения вашего сердца. Эхокардиография позволяет врачу получить и внимательно посмотреть на ваш аортальный клапан.Может быть использован определенный тип эхокардиография, допплер-эхокардиография. Это позволяет проводить измерения объема крови которая течет в обратном направлении через аортальный клапан. Этот объем выражается в кубических сантиметрах в такт. - Рентген грудной клетки.
По рентгену грудной клетки, врач может изучить форму и размер вашего сердца, чтобы определить, является ли ваш левый желудочек увеличенным — возможный признак повреждения аортального клапана. - Электрокардиограмма (ЭКГ).
В этом тесте, провода (электроды) прикрепляют к вашей коже для измерения электрических импульсов от вашего сердца. Импульсы отражаются как волны отображаться на мониторе или печатаются на бумаге. ЭКГ может предоставить сведения о том, увеличен ли левый желудочек, проблема, которая может возникнуть при недостаточности аортального клапана. - Чреспищеводная эхокардиография.
Этот тип эхокардиография позволяет взглянуть ближе на ваш аортальный клапана.Через пищевод вводят «трубку-датчик»которая попадает в желудок и находиться ближе к сердцу. В традиционном эхокардиография, устройство, называемое » датчик перемещается на груди, чтобы производить звук волн, необходимых для создания картинки вашего бьющегося сердца. В чреспищеводной эхокардиографии, небольшой датчик, крепиться на конце трубки и проводится через пищевод. Это делается затем , что бы лучше визуализировать изображение вашего аортального клапана и кровоточа через него, так как датчик находиться к ближе к самому клапану. - Упражнения, тесты.
Различные типы упражнений-тестов для оценки толерантности к активности и проверить ваше сердце в ответ на нагрузки (занятия спортом). - Катетеризация сердца.
Ваш врач может назначить эту процедуру, если неинвазивные тесты не предоставили достаточно информации для того, чтобы твердо диагностировать тип и тяжести вашего заболевания сердца. Врач проводит тонкую трубку (катетер) через кровеносный сосуд в руке или в паху, в ваше сердце. Вводят контрастное вещество через катетер в вашем сердце, делая детали видными на рентгене. Катетеризация сердца может показать, если кровь течет обратно из аорты в сердце в левый желудочек. Некоторые катетеры оснащены специальными датчиками, которые могут измерять давление в пределах камер сердца. Давление может быть увеличено в левом желудочке при недостаточности аортального клапана.
ЭКГ
Эти тесты помогают врачам диагностировать недостаточность аортального клапана, определить, насколько серьезна проблема, и решить,нуждается ли ваш аортальный клапан в протезировании.
Лечение
Лечением аортальной недостаточности занимается врач-кардиолог и сердечно-сосудистый хирург.
Медикаментозное лечение
Медикаментозное лечение назначается в зависимости от причины появления аортальной недостаточности. Оно рассматривается как вариант подготовки к хирургической операции или для уменьшения симптомов сердечной недостаточности и облегчения состояния больных, которые имеют противопоказания к оперативному лечению.
При ревматизме и инфекционном эндокардите назначают курс антибактериальной терапии. В первом случае как профилактика обострения заболевания используются антибиотики пенициллинового ряда (бензатин бензилпенициллин). При инфекционном эндокардите назначают обычно длительным курсом от 2 недель амоксициллин, цефтриаксон, гентамицин, реже ванкомицин. Препараты назначаются исходя из клиники и устойчивости бактерий к ним. Могут использоваться как один препарат, так и комплексно.
Лечение артериальной гипертензии заключается в назначении ингибиторов АПФ (периндоприл, эналаприл, лизиноприл) или сартанов (валсартан, лозартан) и антагонистов кальция дигидропиридинового ряда (нифедипин, амлодипин).
Бета-блокаторы (бисопролол, метопролол, небиволол) добавляют к лечению в случае сниженной фракции выброса сердца по результатам эхокардиографии.
Хирургическое лечение
Протезирование аортального клапана — единственный возможный метод коррекции клапана.
Он рекомендован пациентам с:
- тяжелой аортальной регургитацией и наличием симптомов вне зависимости от фракции выброса;
- бессимптомной хронической тяжелой аортальной регургитацией и фракцией выброса менее 50%;
- хронической аортальной регургитацией параллельно с операцией аорто-коронарного шунтирования или операции на аорте и других сердечных клапанах;
- бессимптомной тяжелой аортальной регургитацией с нормальной фракцией выброса. на значительным расширением левого желудочка (КДР — более 75 мм).
Сроки лечения пациентов с аортальной недостаточностью сильно варьируют в зависимости от тяжести состояния и причины, вызвавшей патологию. После операции рекомендуется проведение курса реабилитации в санатории кардиологического профиля или реабилитационном центре. Срок восстановления — минимум 3 месяца, после чего пациент может возобновить трудовую деятельность по разрешению врача.
Симптомы
Заболевание проявляется по-разному в зависимости от степени запущенности патологии. Для сравнения можно привести таблицу признаков болезни по стадиям:
| Стадия | Степень регургитации в % | Жалобы | Признаки при осмотре |
| I. Полная компенсация | 15 | отсутствуют | отклонений нет, появление легкого шума в момент диастолы при аускультации |
| II. Аортальная недостаточность 2 степени (скрытая) | 15-30 | появление неприятных ощущений за грудиной после физической нагрузки, пульсация в голове и шее, учащенное сердцебиение | учащение пульса |
| III. Субкомпенсация | 50 | болевой синдром по типу стенокардии в покое, головокружение, шум в ушах, нарушение зрения, обмороки, покачивание головы, пульсация зрачков и сосудов ногтевого ложа | увеличение печени, пастозность голеней, бледность, скачущий пульс, ослабление I и II тона, увеличение разницы между систолическим и диастолическим давлением |
| IV. Декомпенсация | от 50 и более | прогрессирующая недостаточность, нарушение функции всех органов, аритмия, выраженные отеки | акроцианоз, анасарка, гепатоспленомегалия, неравномерный пульс, визуальное определение сердечного толчка, его смещение к 7 межреберью |
Компенсаторная стадия может продолжаться длительное время, ничем не проявляя себя, если причиной становится хронический процесс.
Осложнения
Осложнения аортальной недостаточности развиваются по мере увеличения ее степени тяжести. В начале могут появляться обычные синкопальные состояния (обмороки) из-за недостаточного кровоснабжения мозга. Нарушения проводимости в виде блокад левой ножки пучка Гиса и атриовентрикулярного проведения импульса также нередко могут встречаться у пациентов с аортальной недостаточностью.
Коронарная недостаточность может сопутствовать аортальной, но чаще в совокупности со стенозом аортального клапана. У пациента развиваются приступы стенокардии (боли в сердце давящего, сжимающего характера) и даже инфаркта миокарда.
Сердечная недостаточность — самое частое осложнение уже тяжелой аортальной недостаточности. Больной жалуется на одышку при физической нагрузке, приступы удушья, отеки нижних конечностей.
Внезапная смерть часто развивается в результате жизнеугрожающих аритмий — пароксизмальные желудочковые тахикардии, фибрилляция желудочков. В таком случае человек даже не успевает вызвать скорую медицинскую помощь — настолько быстро развивается аритмия.
Прогноз
Прогноз аортальной недостаточности тем лучше, чем меньше степень регургитации и чем раньше начато лечение. Профилактический осмотр у терапевта, кардиолога, полноценная антибиотикотерапия в случае инфекционного эндокардита и ревматической лихорадки — все это способствует улучшению прогноза. Очень важно прислушиваться к себе, своему организму, чтобы не пропустить первые симптомы (вялость, снижение работоспособности, обморочные состояния, одышка при физической нагрузке).
Обычно при выраженной клинике сердечной недостаточности прогноз ухудшается, поскольку происходят необратимые изменения в структуре сердца.