Публикации в СМИ
Астматический статус (угрожающее жизни обострение бронихальной астмы) — необычный по тяжести для данного больного астматический приступ, резистентный к обычной для данного больного терапии бронходилататорами. Под астматическим статусом понимают также тяжёлое обострение бронхиальной астмы, требующее оказания медицинской помощи в условиях стационара. Одной из причин развития астматического статуса может быть блокада b2-адренорецепторов вследствие передозировки b2-адреномиметиков.
Причины • Недоступность постоянной медицинской помощи • Отсутствие объективного мониторирования состояния, включая пикфлоуметрию • Неспособность больного к самоконтролю • Неадекватное предшествующее лечение (обычно отсутствие базисной терапии) • Тяжёлый приступ бронхиальной астмы, отягощённый сопутствующими заболеваниями, затрудняющими лечение в амбулаторных условиях (например, психиатрическими).
Клинические проявления
• Нарастающая резистентность к бронхолитикам, сочетающаяся с проявлениями их побочных эффектов вследствие передозировки.
• Прогрессирующее затруднение отхождения мокроты.
• Проявления, характерные для обычного приступа бронхиальной астмы, но выраженные в крайней степени. Продолжительность выдоха резко удлинена, выслушиваются сухие свистящие и гудящие хрипы, при прогрессировании дыхание становится ослабленным, вплоть до «немых лёгких» (отсутствие дыхательных шумов при аускультации), что отражает крайнюю степень бронхиальной обструкции.
• Возможно развитие гипоксемической гиперкапнической комы •• Церебральные расстройства •• Артериальная гипотензия •• Коллапс.
ЛЕЧЕНИЕ
Лечебная тактика
• Госпитализация.
• Терапия первой линии. Кислородтерапия (1–4 л/мин через носовой катетер), гиперкапния не является препятствием. Ингаляция b2-адреномиметиков (при отсутствии в анамнезе данных о передозировке) лучше через небулайзер (сальбутамол, фенотерол), либо через баллончик с использованием спейсерами большого объёма (750 мл) с однонаправленным клапаном вдоха. Для предупреждения сердечно-сосудистых осложнений от этой группы препаратов необходима адекватная оксигенотерапия. ГК назначают как можно раньше, внутривенный и пероральный пути введения одинаково эффективны (40–125 мг метилпреднизолона в/в каждые 6 ч с переходом на 40–80 мг преднизолона в сутки перорально).
• Если состояние не улучшилось, но и нет необходимости в ИВЛ, показаны: •• ингаляции кислородно-гелиевой смеси (вызывают снижение сопротивления газовым потокам в дыхательных путях, турбулентные потоки в мелких бронхах становятся ламинарными) •• введение магния сульфата в/в •• вспомогательная неинвазивная вентиляция.
• Перевод больного с астматическим статусом на ИВЛ проводят по жизненным показаниям в любых условиях (вне лечебного учреждения, в отделении неотложной помощи, в общем отделении или отделении интенсивной терапии). Процедуру проводит анестезиолог или реаниматолог. Цели ИВЛ при бронхиальной астме — поддержка оксигенации, нормализация рН крови, предупреждение ятрогенных осложнений. В ряде случаев при механической вентиляции лёгких необходима внутривенная инфузия р-ра натрия гидрокарбоната.
• Терапия второй линии. Антихолинергические препараты — ипратропия бромид и его комбинации с b2-адреномиметиком (ипратропия бромид+фенотерол) — через небулайзер с последующим переходом на баллончик со спейсером. Препараты теофиллина вводят в/в под контролем уровня в сыворотке крови в течение первых 6 ч от начала лечения. При отсутствии эффекта от ингаляционных бронхолитиков вводят в/в 0,5 мг (или 4–8 мкг/кг) сальбутамола или тербуталина в течение 1 ч.
• Подкожное введение b2-адреномиметиков показано, если развитие статуса является составной частью системной аллергической (анафилактической) реакции, нарушено сознание больного или существует угроза остановки дыхания, отсутствует эффект ингаляционной терапии. Вводят эпинефрин в дозе 0,3 мг с интервалом в 20 мин в течение первого часа и в последующем через 4–6 ч. • Пациент остаётся в стационаре до исчезновения ночных приступов и снижения субъективной потребности пациента в бронхолитиках короткого действия до 3–4 ингаляций в сутки.
МКБ-10 • J46 Астматическое статус [status asthmaticus]
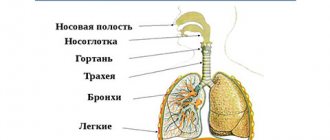
Бронхиальная астма
Бронхиальная астма – хроническое рецидивирующее заболевание с преимущественным поражением дыхательных путей, в основе которого лежит хроническое аллергическое воспаление бронхов, сопровождающееся их гиперреактивностью и периодически возникающими приступами затрудненного дыхания или удушья в результате распространенной бронхиальной обструкции, которая обусловлена бронхоспазмом, гиперсекрецией слизи, отеком стенки бронхов.
Выделяют две формы бронхиальной астмы – иммунологическую и неиммунологическую – и ряд клинико-патогенетических вариантов: атопический, инфекционно-аллергический, аутоиммунный, дисгормональный, нервно-психический, адренергического дисбаланса, первично измененной реактивности бронхов (в том числе «аспириновая» астма и астма физического усилия), холинергический.
Этиология и факторы риска для возникновения бронхиальной астмы у детей: атопия, гиперреактивность бронхов, наследственность. Причины (сенсебилизирующие): бытовые аллергены (домашняя пыль, клещи домашней пыли), эпидермальные аллергены животных, птиц, и насекомых, грибковые аллергены, пыльцевые аллергены, пищевые аллергены, лекарственные средства, вирусы и вакцины, химические вещества.
Патогенез.Общим патогенетическим механизмом является изменение чувствительности и реактивности бронхов, определяемое по реакции проходимости бронхов в ответ на воздействие физических и фармакологических факторов.
Считают, что у 1/3 больных (преимущественно у лиц, страдающих атоническим вариантом болезни) астма имеет наследственное происхождение. Наиболее изучены аллергические механизмы возникновения астмы, в основе которых лежат IgЕ– или IgG-обусловленные реакции. Центральное место в патогенезе «аспириновой» астмы отводят лейкотриенам. При астме физического усилия нарушается процесс теплоотдачи с поверхности дыхательных путей.
Клиника. Заболевание нередко начинается приступообразным кашлем, сопровождающимся одышкой с отхождением небольшого количества стекловидной мокроты (астматический бронхит). Развернутая картина бронхиальной астмы характеризуется появлением легких, средней тяжести или тяжелых приступов удушья. Приступ может начинаться предвестником (обильным выделением водянистого секрета из носа, чиханьем, приступообразным кашлем т. п.).
Приступ бронхиальной астмы характеризуется коротким вдохом и удлиненным выдохом, сопровождающимся слышными на расстоянии хрипами. Грудная клетка находится в положении максимального вдоха, больной принимает вынужденное положение, сидя на кровати, свесив ноги вниз, наклонив туловище несколько вперед. В дыхании принимают участие мышцы плечевого пояса, спины, брюшной стенки. При перкуссии над легкими определяется коробочный звук, при аускультации выслушивается множество сухих хрипов. Приступ чаще заканчивается отделением вязкой мокроты.
Тяжелые затяжные приступы могут перейти в астматическое состояние – один из наиболее грозных вариантов течения болезни.
Астматический статус
Астматический статус -это стойкий бронхообструктивный синдром, при котором помогавшие ранее бронхолитики становятся неэффективными, полностью прекращается отделение мокроты и появляются элементы полиорганной недостаточности – декомпенсация кровообращения, нарушение диуреза и другие.
Среди основных факторов риска развития астматического статуса выделяют массивное воздействие аллергенов, респираторные инфекции, изменение метеорологических условий, психоэмоциональные перегрузки, неадекватное лечение. Более половины случаев астматического статуса диагностируются у больных стероидозависимой бронхиальной астмой.
В отличие от затянувшегося приступа бронхиальной астмы, при астматическом статусе основу патогенеза составляет не бронхиолоспазм, а отек, воспаление, дискенезия мелких дыхательных путей и закупорка их вязкой, неэвакуируемой мокротой. С того момента, как мокрота перестает дренироваться с помощью естественных механизмов очистки дыхательных путей, можно полагать, что затянувшийся приступ бронхиальной астмы перешел в астматический статус.
В зависимости от тяжести обструктивно-вентиляционных расстройств в клиническом течении астматического статуса различают 3 стадии.
1 стадия
(относительная компенсация) характеризуется развитием длительно не купирующегося приступа удушья. Больные возбуждены, речь затруднена. Одышка, цианоз, потливость умеренно выражены. Аускультативно дыхание ослабленное, проводится во все отделы, сухие рассеянные хрипы. Пиковая скорость выдоха, определяемая с помощью пикфлоуметра снижается до 50-80% от должной величины. В этой стадии чаще всего наблюдаются гипервентиляция, гипокапния, умеренная гипоксемия.
2 стадия
(декомпенсация или «немое легкое») характеризуется дальнейшим нарастанием бронхообструкции (пиковая скорость выдоха составляет менее 50% от должной величины), гипервентиляция сменяется гиповентиляцией, усугубляется гипоксемия, появляются гиперкапния и респираторный ацидоз. Аускультативно выслушиваются зоны «немого легкого» при сохранении дистанционных хрипов. Больной не может сказать ни одной фразы, не переводя дыхания. Тахикардия до 130-140 в 1 мин, часто наблюдаются аритмии.
Для 3 стадии
(гипоксическая и гиперкапническая кома) характерно крайне тяжелое состояние с выраженными церебральными расстройствами. Пульс нитевидный, гипотония, коллаптоидное состояние. Пиковая скорость выдоха менее 30% должной.
Смерть больных при астматическом статусе наступает в результате прогрессирующей бронхиальной обструкции, при безуспешности проводимых лечебных мероприятий, невозможности обеспечения эффективной вентиляции, а также вследствие тяжелых гемодинамических нарушений или в результате нераспознанного напряженного пневмоторакса
Препараты, применяемые при интенсивной терапии астматического статуса сходны c таковыми при базисном лечении бронхиальной астмы, однако используют и другие лекарственные формы. При астматическом состоянии назначают препараты короткого действия, то есть отменяют пролонгированные симпатомиметики. Это продиктовано необходимостью титровать дозы индивидуально в короткий промежуток времени. Особенно следует избегать назначения пролонгированных кортикостероидных препаратов.
К средствам первого ряда относят β2 — агонисты. Эти препараты обладают бронхорасширяющим и мукокинетическим действием, уменьшают вязкость мокроты, снижают отек слизистой оболочки и увеличивают сократимость диафрагмы. Лечение следует начинать с сальбутамола в дозе 5 мг раствора через небулайзер каждые 20 мин в течение 1 часа, затем через 1-4 ч. Небулайзерная терапия, в отличие от «карманных» ингаляторов, дает возможность ингаляции высоких доз препаратов и позволяет избегать раздражающего влияния пропилентов. Целесообразно сочетать β2-адреномиметики с холинолитиками. Хороший эффект дает сочетание сальбутамола и ипратропия бромида (атровента), что потенцирует эффект бронходилятации. При неэффективной ингаляционной терапии используют эуфиллин. Начальная доза эуфиллина составляет 240 мг внутривенно за 20 мин (если пациент не получал его ранее). Поддерживающая доза эуфиллина вводится из расчета 0,5-0,6 мг/кг/ч). Суточная доза – 0,75-1,5 г. Использование эуфиллина требует постоянного контроля сердечной деятельности, ввиду часто возникающих тахикардии и аритмий.
При отсутствии реакции на бронхолитическую терапию и предшествующее лечение таблетированными кортикостероидами показано назначение глюкокортикоидной терапии. Обычная дозировка гидрокортизона до 1000 мг в сутки, метипреда до 500 мг в сутки. Кортикоиды снижают гиперреактивность бронхов, обладают противовоспалительным действием, повышают активность β2-агонистов и способствуют реактивации β2 -адренорецепторов.
Нередко наблюдаемое при астматическом статусе сгущение крови, связанное с нарушением приема жидкости при повышенных перспирационных потерях, требует контроля гематокрита и разжижения крови инфузиейкристаллоидных растворов. Это способствует и улучшению мукоцилиарного удаления мокроты, так как наладить ее достаточное дренирование в условиях гипогидратации невозможно.
Следует помнить, что любые седативные препараты категорически нежелательны при обострении бронхиальной астмы.
Интенсивная терапия астматического статуса проводится на фоне оксигенотерапии с содержанием кислорода не менее 30%.
При прогрессирующих, не поддающихся интенсивной терапии нарушениях газообмена, ИВЛ. Прежде всего она обеспечивает необходимый объем вентиляции, когда дыхательная недостаточность и гиповентиляция становятся опасными для жизни.
Показания к ИВЛ при астматическом статусе определяются преимущественно клинической картиной. Основанием перевода на ИВЛ является неуклонное прогрессирование дыхательной недостаточности и гиповентиляции, сопровождающиеся угнетением сознания, нарастанием РаСО2 и гипоксемии, выраженной сердечной недостаточностью и тяжелыми нарушениями ритма сердца.
Важный эффект ИВЛ при астматическом статусе – увеличение коллатеральной вентиляции, благодаря чему позади пробок мокроты оказывается воздух, способствующий ее удалению, а также возможность промывания (лаважа) дыхательных путей. Во время проведения ИВЛ следует избегать увеличения «перераздувания» легких, не допуская развития высокого давления в дыхательных путях (свыше 35 см вод.ст.), так как возможны разрывы буллезно измененной ткани легкого и возникновение напряженного пневмоторакса.
Будучи наиболее тяжелым проявлением бронхиальной астмы, астматическое состояние дает высокую летальность среди молодого, трудоспособного контингента больных. Распространенность этого грозного состояния, по данным литературы, составляет от 17 до 79% среди всех форм бронхиальной астмы, а летальность от 16,5 до 17% и более.
Ранняя диагностика, рациональная интенсивная терапия обеспечивает надежную профилактику астматического статуса, в поздней стадии которого эффективность лечения становится сомнительной.
Заведующий отделением интенсивной терапии и реанимации №2 Мазур Вадим Виленович
Врач отделения интенсивной терапии и реанимации №2 Климова Ольга Александровна
Астматический статус
(АС) — это приступ тяжелого удушья, вызванного осложнением хронического течения бронхиальной астмы. От обычных приступов бронхиальной астмы АС отличается более тяжелым и длительным течением, резистентностью к стандартной терапии, отчетливыми признаками острой дыхательной недостаточности (ОДН). Продолжительность АС может быть от нескольких часов до 4-6 суток и более. АС потенциально опасен для жизни. Одной из причин смерти является позднее начало лечения и несвоевременная госпитализация больных в отделения интенсивной терапии.
Астматический статус
— это затянувшийся приступ бронхиальной астмы, устойчивый к проводимой терапии и характеризующийся выраженной или прогрессирующей ОДН, обусловленной обструкцией воздухопроводящих путей, при сформировавшейся резистентности больного к адреностимулирующим средствам.
Принципиально важным является выделение двух форм астматического состояния. Первая форма астматического состояния
— развивается быстро и протекает подобно анафилактическому шоку. При всей молниеносности развития
первой формы
астматического состояния в ее клинической картине выделяются
две стадии
:
• первая стадия — шок, которому предшествует симптомокомплекс острого диффузного бронхоспазма и острой дыхательной недостаточности;
• вторая стадия — кома, обусловленная очень быстро присоединяющейся острой сердечной недостаточностью и нарастающей гипоксией.
Вторая форма
астматического состояния (период трансформации обострения бронхиальной астмы в астматическое состояние растянут по времени). Наиболее характерным в развитии этой формы является постепенность, но в то же время и поступательность. Один из ведущих патогенетических признаков — прогрессирующая функциональная блокада бета-адренергических рецепторов.
Основными причинами развития астматического статуса
являются: обострение хронических обструктивных заболеваний, острая пневмония, гайморит, операция удаления полипа, обострение холецистопанкреатита, перерывы в терапии кортикостероидами.
В астматическом статусе больные погибают от острой правожелудочковой недостаточности, постепенно формирующегося тромбоза мелких ветвей легочной артерии, относительной надпочечниковой недостаточности у гормонозависимых больных, острой дыхательной недостаточности (гипоксемической комы).
Как показывает наш клинический опыт, целесообразно выделять период астматического состояния, который можно назвать «нестабильной астмой» (периоды угрозы астматического статуса).
Клиническая характеристика «нестабильной астмы»
: • учащение приступов; • изменение характера приступов; • нарастание резистентности к проводимой терапии. У большинства таких больных в анамнезе отмечается злоупотребление симпатомиметиками, снотворными и седативными препаратами в течение нескольких дней, которыми больной пытается ликвидировать удушье.
Рекомендации по оценке состояния и ведения больных бронхиальной астмой опираются на данные клинического, инструментального обследования больного и эффекта ингаляции симпатомиметиков.
1.Клиническая оценка
— Речь — важный клинический признак обструкции (гипервоздушность легочной ткани — альвеолы не могут больше заполняться воздухом). Она может быть: 1) не нарушена, 2) больной не может говорить целые предложения, 3) произносит отдельные слова. — «Усталость» дыхательной мускулатуры. В акте дыхания участвуют вспомогательные мышцы; может наблюдаться парадоксальные торакоабдоминальные движения: — частота дыхания; — частота сердечных сокращений, появление аритмических эпизодов или брадикардии; — изменения со стороны АД; — наличие цианоза; — аускультативно — наличие зон «немого» легкого; — риск возникновения пневмоторакса высок у детей, подростков и женщин.
2. Инструментальные методы
• Определение пиковой скорости выдоха • Сатурация кислорода.
3. Оценка по лечебному эффекту ингаляции симпатомиметиков короткого действия
.
В зависимости от изменения и динамики этих показателей можно выделить следующие формы и определить лечебную тактику врача:
Неконтролируемая
(ускользающая от лечения) астма: • речь не нарушена; • участие дыхательной мускулатуры не выражено; • приступы появляются в ночное время; • ЧД меньше 25; • ЧСС меньше 100; • ПСВ-60-80%. • Ингаляция короткодействующего агониста дает хороший результат: — отсутствие свистящего дыхания/одышки; — ответ на агонист продолжается по меньшей мере 4 часа.
Тактика врача
— больного можно оставить дома с рекомендациями: продолжить прием агониста с частотой ингаляций — каждые 3-4 часа в течение 24-48 ч. Больной на ингаляционном кортикостероиде нуждается в удвоении дозы препарата в течение 7—10 дней. После этого контакт с лечащим врачом доя выработки дальнейшей тактики ведения больного.
Обострение астмы
(отмечается дальнейшее нарастание симптомов): • речь неполными предложениями; • выраженное участие дыхательной мускулатуры; • ЧД больше 25; • ЧСС меньше ПО; • ПСВ-меньше 50%; • неполный ответ на ингаляцию короткодействующего агониста подразумевает персистирующее свистящее дыхание с одышкой.
Тактика врача
— рекомендуется продолжить лечение добавлением перорального кортикостероида на фоне отмененного лечения агонистами. Необходим срочный контакт с лечащим врачом, показана госпитализация.
Жизнеугрожающее состояние
: • речь отдельными словами; • может наблюдаться парадоксальное торакоабдоминальное движение (усталость дыхательной мускулатуры), т.е. выраженные вентиляционные расстройства, могущие потребовать ИВЛ; • ЧД больше 30, цианоз, при аускультации зоны «немого» легкого; • ЧСС больше 130, аритмические эпизоды, периоды брадикардии, нередко отмечается повышение АД. Потливость, снижение диуреза. Возникает высокий риск пневмоторакса; • ПСВ — меньше 30%, сатурация кислорода — 40-60%; • плохой результат на ингаляции симпатомиметиками (бета-агонисты не достигают мелких бронхов) — свистящее дыхание с одышкой.
Стадии астматического статуса:
а) I — начальная стадия: — частые приступы тяжелого удушья, в процессе лечения которых качество дыхания полностью не восстанавливается или неуспешность купирования приступа БА симпатомиметиками — резистентность к обычно применяемым бронходилататорам с формированием кардиотоксических реакций (аритмии) — вынужденное положение больных, «серый» цианоз кожи и видимых слизистых — заторможенность и психическая подавленность больного — дыхательные расстройства с тахипноэ до 32-40/мин; дыхание в нижних отделах легких прослушивается — синусовая тахикардия до 130-140 уд/мин, АГ в связи с нарушением биотрансформации катехоламинов и дисбалансом функционального состояния α- и β-адренорецепторов. б) II – развитая стадия: — постоянное и мучительное удушье — выраженный токсический эффект применяемых бронходилататоров (сердцебиение и боли за грудиной, тошнота и рвота, тремор пальцев рук) — непродуктивный кашель — вынужденное положение больного, влажные серо-цианотичные кожные покровы или диффузный цианоз — психическая подавленность пациента, которая чередуется с периодами возбуждения — поверхностное тахипноэ до 40–50/мин, по данным аускультации – появление зон «немого легкого» (участков легкого с полным отсутствием везикулярного дыхания, уменьшением количества сухих хрипов, появлением участков, где хрипы не прослушиваются) — высокая тахикардия, у 1/3 пациентов артериальная гипертензия сменяется гипотензией в) III – гипоксемическая кома: — потеря сознания, которой предшествует делирий или эпизод судорог — холодные, серо-цианотичные кожные покровы, постоянно нарастающий диффузный цианоз — у 1/3 пациентов предшествующее тахипноэ сменяется брадипноэ, дыхание глубокое, выдох резко удлинен — «немые легкие» при аускультации — пульс 150–170 уд/мин, нитевидный, глубокая артериальная гипотензия у 2/3 пациентов — резкое падение напряжения кислорода в крови и возрастание напряжения углекислого газа Пациент с любой стадией АС госпитализируется на носилках в положении сидя в отделение интенсивной терапии.
Неотложная терапия:
1. Отказ от использования любых адреностимуляторов 2. В/в доступ, инфузия 200 мг гидрокортизона натрия сукцината или 90-120 мг преднизолона в/в струйно с последующим непрерывным введением гидрокортизона в/в капельно (при отсутствии эффекта дозы ГКС увеличиваются в 1,5-3 раза и выше) 3. Медленное микроструйное в/в введение 120– 240 мг эуфиллина с последующей в/в капельной инфузией препарата из расчета 1 мг/кг/час до улучшения состояния пациента 4. Инфузионная терапия: 400-600 мл изотонического р-ра хлорида натрия в течение 3 ч в/в капельно, затем – реополиглюкин (реомакродекс, неорондекс) в/в капельно с гепаринизацией инфузионных сред (2500 ЕД гепарина на каждые 400-500 мл р-ра) + натрия иодид 10% р-р 10-30 мл/сут в/в – для регидратации, разжижения и лучшего отхождения мокроты 5. Оксигенотерапия через негерметичную лицевую маску или носоглоточные катетеры со скоростью 2-6 л/мин 6. При значительном беспокойстве больного: 2,5–5 мг дроперидола в/в (седативное действие, уменьшение психотических явлений, снижение токсических эффектов симпатомиметиков, снижение АД на 40-60 мм рт.ст. при АГ) 7. По возможности рекомендуется лечебная бронхоскопия с посегментарным лаважем бронхиального дерева 8. Если необходимо интубировать больного – применяют калипсол (кетамин) до 4 мг/кг в/в (в сочетании с управляемой ИВЛ позволяет купировать АС в течение 30 мин.) NB! Другие седативные средства, опиаты и опиоиды, антигистаминные ЛС на фоне АС противопоказаны из-за опасности угнетения дыхательного центра!!!